
Le mot de
la Directrice générale

Le précédent projet régional de santé (PRS) a été percuté de plein fouet par une crise sanitaire sans précédent. Pour autant, le bilan et l’évaluation pointent la réalisation de transformations et d’avancées structurantes pour le système de santé francilien. Il reste néanmoins du chemin à parcourir et l’Agence ne pourra pas relever seule ces défis. Les dernières années ont mis en exergue la nécessité d’un travail partenarial dans nos territoires et il convient que, collectivement, nous capitalisions sur ces enseignements.
Pour cette nouvelle édition du schéma régional de santé, qui va constituer la feuille de route de la santé en Île-de-France pour les cinq prochaines années, il était donc encore plus important de mobiliser l’ensemble des partenaires et des instances de démocratie en santé pour son élaboration. Il est le fruit d’un travail collectif de près de douze mois, enrichi de plusieurs dizaines de contributions reçues au cours de la période de consultations.
J’ai souhaité que ce document soit à la fois stratégique et opérationnel afin qu’il puisse servir de guide et de référence sur toute la durée du projet. En termes de méthode, le maître mot de ce PRS aura été la co-construction pour que nos objectifs convergent avec ceux de nos partenaires ainsi qu’avec les attentes des Franciliens. Il en sera de même dans sa mise en œuvre. Nous avons préféré modérer nos ambitions, pour les formuler en termes plus précis et mesurables à cinq ans. C’est l’objectif de la trentaine d’indicateurs de suivi, resserrés sur nos priorités régionales.
Si le nouveau PRS s’inspire évidemment du PRS2 rédigé en 2017 et de son évaluation, l’ARS entend également, et c’est inédit, capitaliser sur les avancées importantes permises par le Conseil national de la refondation (CNR) en santé qui s’est mis en place à l’hiver 2022. À ce titre, chaque axe mentionne des mesures issues du CNR Santé qui seront déployées au cours des mois et années à venir.
Le PRS est composé de six axes irrigués par plusieurs priorités qui constituent des fils rouges, qu’on ne doit, à aucun moment, perdre de vue :
Trois ambitions socles et qui irriguent l’ensemble des programmes et projets déployés à l’échelle régionale :
- la réduction des inégalités sociales et territoriales de santé,
- le renforcement du pouvoir d’agir des citoyens vis-à-vis de leur santé, en particulier pour les patients,
- la territorialisation des interventions de l’Agence au plus près des besoins et l’adaptation des modalités d’intervention ;
- Trois priorités transversales de ce PRS :
- le renforcement de l’attractivité des ressources humaines en santé en Île-de-France, qui devient un axe stratégique à part entière,
- la poursuite de la structuration des parcours de santé et la lutte contre les ruptures de parcours,
- la lutte contre le changement climatique et la prise en compte de la dimension environnementale de la santé, en étroite articulation avec le plan régional santé environnement (PRSE) 4 ;
- Deux priorités d’intervention thématiques :
- l’amélioration de la santé mentale des Franciliens, notamment des jeunes,
- l’action sur l’ensemble des déterminants de la santé périnatale.Enfin, ce projet régional de santé est publié à la veille des Jeux olympiques et paralympiques de Paris 2024, événement d’ampleur inédite en Île-de-France. Au-delà des mesures liées à l’anticipation de risques sanitaires potentiels, je souhaite que l’héritage de cet événement soit un véritable catalyseur et un accélérateur des territoires en faveur de la pratique sportive pour tous les Franciliens.
- L’élaboration du PRS est une première étape importante, mais la marche suivante est pour moi primordiale : celle de la mise en œuvre territorialisée et du suivi. C’est pourquoi, au-delà de la publication du PRS, je m’engage avec mes équipes à maintenir la dynamique amorcée dans la phase d’élaboration pour poursuivre avec l’ensemble de nos partenaires, les instances de démocratie en santé et les usagers, la co-construction des modalités de mise en œuvre de ce schéma, leur déploiement, leur adaptation et leur évaluation.
Un « contrat de méthode », établi avec la conférence régionale de la santé et de l’autonomie (CRSA), scellera et concrétisera cet engagement de co-construction dès la publication du PRS afin de rendre opérationnelle notre stratégie pour une meilleure santé en Île-de-France.
C’est grâce à nos forces réunies, à notre volonté partagée et à notre confiance mutuelle que nous pourrons, j’en suis convaincue, relever les défis que nous nous sommes fixés pour les cinq prochaines années.
Synthèse du schéma régional de santé
La troisième version du schéma régional de santé (SRS) résulte d’un travail collaboratif de plusieurs mois avec l’ensemble de nos partenaires, fondé sur le partage de la situation francilienne à début 2023, l’identification des enjeux communs et la détermination d’objectifs à atteindre dans les cinq années à venir.
Elle constitue ainsi la feuille de route de référence pour les politiques de santé en Île-de-France, qui doit permettre de mettre en œuvre des actions thématiques prioritaires ainsi que la répartition optimale de l’offre sanitaire en établissements sur le territoire francilien (cf. volet opposable « Activités de soins autorisées et permanence des soins »).
Cinq ans après la mise en œuvre du deuxième projet régional de santé (PRS), l’organisation du système de santé francilien a profondément évolué et ce nouveau document en tient compte. Un travail important a notamment été réalisé sur la structuration des parcours de santé, la coordination des professionnels, l’effectivité du virage ambulatoire, le renforcement du pouvoir d’agir des patients ou encore le déploiement d’outils numériques. Ces projets devront être poursuivis d’ici 2028 et viser l’atteinte de la maturité, notamment en ce qui concerne la structuration des communautés professionnelles territoriales de santé (CPTS), l’articulation entre la ville et l’hôpital, le renforcement des modalités d’exercice coordonné, les missions des dispositifs d’appui à la coordination (DAC) ou encore le déploiement des outils numériques.
Fin 2023, l’Île-de-France demeure pour autant une région où les disparités territoriales sont plus marquées qu’ailleurs (cf. diagnostic régional du COS). Ce constat a été au cœur des travaux d’élaboration du nouveau SRS : persistance voire accentuation d’inégalités sociales et territoriales de santé, acuité du phénomène de désertification médicale au sein de l’écrasante majorité des territoires, dynamique préoccupante d’un certain nombre de déterminants de santé, pour certaines populations, certains territoires ou certaines pathologies. C’est notamment le cas de la santé périnatale, en particulier des niveaux de mortalité infantile, de l’évolution de la santé mentale, ou plus spécifiquement de la santé des jeunes ou des populations les plus précaires. Ces fragilités continueront de faire l’objet d’un investissement particulier, notamment au sein des territoires qui présentent un cumul de vulnérabilités. Elles ont irrigué les travaux relatifs aux six axes du SRS ainsi qu’aux mesures prévues par le PRAPS et constituent des actions prioritaires reprises dans l’ensemble du projet régional de santé.
C’est donc d’abord à partir d’un diagnostic exhaustif de l’état de santé des Franciliens que ce plan d’action a été bâti, afin d’établir des consensus sur les priorités d’action. Il a également été construit à l’aune des chocs et des crises que la région a traversés depuis le PRS2 et des retours d’expérience effectués depuis : pandémie de Covid-19 puis campagne vaccinale, crise des urgences et plus globalement de la démographie médicale et paramédicale, occurrence de cyber-attaques, tensions hospitalières saisonnières ou récurrence d’événements climatiques exceptionnels, prise en charge de populations fragiles (réfugiés ukrainiens, afghans, mises à l’abri de personnes migrantes, etc.). Il s’inscrit enfin dans le cadre de programmes d’actions nationaux mis en œuvre au cours des dernières années, déclinés notamment dans la stratégie nationale de santé (SNS), le Ségur de la santé, la feuille de route du numérique en santé, le plan national santé-environnement, etc. Il s’inscrit également dans le cadre de la dynamique de concertation impulsée par le volet santé du Conseil national de la refondation (CNR) dont l’ambition est de faire émerger des mesures au plus proche des besoins des territoires, notamment depuis les conseils territoriaux de santé à l’échelle départementale et la conférence régionale de la santé et de l’autonomie (CRSA) à l’échelle régionale.
Tout au long de son élaboration, le projet régional de santé s’est par ailleurs appuyé sur des contributions nombreuses, visant à la fois à partager des éléments de diagnostic que des priorités d’actions. Elles émanent notamment de la conférence régionale de la santé et de l’autonomie, des collectivités territoriales franciliennes (conseils départementaux, communes) ou de contributions d’usagers. Elles ont permis de confirmer un partage global de la situation en Île-de-France, dans ses forces comme dans ses faiblesses. Le sondage réalisé fin 2022 qui visait à identifier les attentes des Franciliens vis-à-vis du système de santé ainsi que l’enquête auprès des habitants de quartiers Politique de la Ville, organisée par La Fédé pour identifier leurs besoins et priorités de santé, ont également joué un rôle déterminant. L’Agence régionale de santé s’engage à réitérer ces démarches auprès des citoyens de manière régulière au cours des cinq années à venir et à en communiquer les résultats.
Conçu comme un outil opérationnel, ce projet régional de santé n’a pas vocation à décliner l’exhaustivité des missions et des interventions de l’ARS Île-de-France, mais bien à dresser des priorités qui seront portées par l’Agence et ses partenaires au cours des cinq ans à venir :
- Trois ambitions socles qui doivent irriguer l’ensemble des programmes et projets déployés à l’échelle régionale :
- la réduction des inégalités sociales et territoriales de santé ;
- le renforcement du pouvoir d’agir des citoyens vis-à-vis de leur santé, et des patients en particulier ;
- la territorialisation des interventions de l’Agence et l’adaptation de ces dernières aux spécificités territoriales franciliennes.
- Trois priorités transversales aux secteurs sanitaire et médico-social :
- le renforcement de l’attractivité des ressources humaines en santé en Île-de-France ;
- la poursuite de la structuration des parcours de santé et la lutte contre les ruptures de parcours ;
- la lutte contre le changement climatique et la prise en compte de la dimension environnementale de la santé, en étroite articulation avec le PRSE 4.
- Deux priorités d’intervention thématiques :
- l’amélioration de la santé mentale des Franciliens, notamment des jeunes ;
- l’action sur l’ensemble des déterminants de la santé périnatale.
- Un cadre d’orientation stratégique (COS) fixant les principes directeurs à 10 ans
- la réduction des inégalités sociales et territoriales de santé,
- la prévention et promotion de la santé au cœur de nos actions, en mobilisant l’ensemble des politiques publiques,
- l’approche territoriale comme niveau et levier de l’action.
- Une démarche partenariale pour élaborer un PRS à la fois stratégique et opérationnel
- bâtir un PRS qui constitue la référence régionale pour les actions visant à améliorer la santé des Franciliens ;
- co-construire une véritable feuille de route opérationnelle à cinq ans au travers de laquelle l’ensemble des partenaires, des professionnels et des usagers peuvent se reconnaître, et qui permette de mobiliser les énergies autour d’objectifs partagés ;
- élaborer un document stratégique lisible et prospectif d’affichage et de partage de notre politique régionale de santé.
- Des priorités transversales irriguent l’ensemble du SRS
- Les objectifs quantifiés de l’offre de soins (OQOS), « Activités de soins et équipements matériels lourds soumis à autorisation »
- Le programme régional pour l’accès à la prévention et aux soins des plus démunies (PRAPS)
- d’une évaluation externe confiée à un consortium de chercheurs piloté par la chaire Santé de Sciences Po, engagée dès 2018 sur quatre actions emblématiques et deux axes transversaux d’analyse2https://www.iledefrance.ars.sante.fr/media/110588/download?inline ;
- d’un bilan quantitatif et qualitatif de la mise en œuvre du PRS2 élaboré par les équipes de l’Agence.
- un sondage, réalisé par l’institut Odoxa sur « Les Franciliens et le système de santé » (étude quantitative sur près de 3 000 personnes et analyse qualitative à partir de « focus groups ») dans le cadre des travaux du PRS et du CNR Santé francilien3https://www.iledefrance.ars.sante.fr/cnr-sante-la-concertation-et-les-propositions-en-ile-de-france ;
- une enquête auprès des habitants organisée par l’association « La Fédé » à la demande de l’ARS Île-de-France, qui a permis l’identification des besoins et priorités de santé dans les quartiers populaires selon un modèle expérimenté avec succès lors du PRS2.
- Identifier les savoirs expérientiels et accompagner les initiatives des territoires
- Recueillir et recenser les expériences probantes d’empowerment des acteurs en démocratie en santé (qui relient savoirs expérientiels et pouvoir d’agir) dans ses différents lieux d’exercice (territoires et établissements) : soins, organisation des soins, recherche et enseignement dans les établissements, en ville et dans le secteur médico-social. Il sera intéressant à cet égard de s’appuyer aussi sur les patients experts.
- Capitaliser sur ces expériences probantes en utilisant notamment les supports méthodologiques existants.
- Accompagner les initiatives des territoires (soins de ville, hospitaliers, associatifs, etc.) pour favoriser la création, l’animation, l’évaluation et l’institutionnalisation d’espaces permettant de mesurer l’apport des savoirs expérientiels dans l’amélioration des pratiques de soins.
- Promouvoir une culture commune du partenariat en santé pour utiliser, faire connaître, partager ces expériences probantes et former à la capitalisation d’expériences
- Sensibiliser au principe du partenariat en produisant une série de webinaires pour l’ensemble des acteurs de ville ou hospitalier, du soin et du médico-social, professionnels comme associations (PromoSanté, pôle Éducation thérapeutique du patient…).
- Soutenir des travaux de recherche sur le partenariat en santé (recherche-action).
- Faire évoluer les pratiques des acteurs de la démocratie en santé (des champs sanitaire et médico-social) pour changer les regards
- En partenariat avec les universités et les instituts de formation paramédicaux, renforcer l’intervention des usagers en santé dans les formations initiales et continues de tous les professionnels de santé, en positionnant les patients/usagers tiers8Patients ressources (formateurs, partenaires, médiateurs pairs, pairs aidants, patients mentors). et associations de l’ingénierie des formations à la mise en œuvre (ou animation), tant dans la formation théorique que clinique.
- Avec ces mêmes partenaires, contribuer au développement des actions de formation continue portant sur la démocratie en santé des médecins, paramédicaux, assistants sociaux, psychologues et professionnels du médico-social d’Île-de-France.
- Reconnaître et valoriser les initiatives des établissements visant à transformer la relation patient/professionnel de santé, pour une meilleure communication et une prise de décision partagée : mettre en place des indicateurs qualités (ex. : questionnaire mesurant l’évolution de la qualité de vie).
- Développer la participation du patient dans son propre parcours de santé : intégration des « projets de vie » dans les enjeux de santé.
- Développer les binômes patient-professionnels, en particulier en éducation thérapeutique du patient (ETP).
- Renforcer la pair-aidance 9L’approche par les pairs s’inscrit dans une dynamique d’intervention fondée sur la ressemblance entre l’individu portant le rôle d’intervention et celui portant le rôle de bénéficiaire. La ressemblance provient notamment d’expériences communes (parcours de rue, addiction, mauvaise santé mentale…). pour les personnes en situation de handicap, atteintes de maladies chroniques ou psychiques, y compris à domicile (cf. fiches 2.4 et 2.7).
- Conforter la place des instances de concertation territoriales (conseils territoriaux de santé - CTS)
- Associer les CTS et l’ensemble des acteurs intervenant au sein des CTS à la co-construction de politiques territoriales de santé en partant des besoins de la population.
- Pérenniser la méthode de collaboration mise en œuvre dans le cadre du Conseil national de la refondation (CNR) en santé.
- Conforter la place de la CRSA et des CDCA dans l’élaboration et la mise en œuvre de la stratégie régionale relative aux politiques de l’autonomie et de la citoyenneté des personnes âgées et des personnes handicapées
- Poursuivre le déploiement de la démocratie représentative dans les instances
- Promouvoir la place et le rôle des personnes qualifiées et des représentants des résidents, des familles et des associations dans les établissements et services sociaux et médico-sociaux au sein des conseils de la vie sociale (CVS), actuellement peu connus des usagers et de leurs accompagnants :
- améliorer la couverture territoriale dans le médico-social : lancer une campagne d’information auprès des personnes accompagnées et de leur entourage, notamment dans les établissements et services médico-sociaux ; animer le réseau des CVS et des personnes qualifiées dans les territoires pour améliorer la visibilité et le fonctionnement de ces dispositifs ;
- mettre en place une campagne de recrutement auprès des acteurs du secteur médico-social et des associations, y compris sur les réseaux sociaux ;
- simplifier les modalités d’accès à la liste des personnes qualifiées pour les rendre plus lisibles pour les résidents et les familles ;
- définir un cadre de formation pour les personnes représentant les résidents et familles siégeant dans les CVS et les personnes qualifiées pour faciliter l’exercice de leur mission ;
- définir un cadre d’information et de formation pour les établissements.
- Promouvoir la place et le rôle des représentants des usagers au sein des commissions des usagers (CDU) : selon le dernier baromètre des droits des personnes malades publié par France Assos Santé, en 2023, seuls 24 % des répondants franciliens savent qu’il existe des personnes qui les représentent en tant qu’usagers au sein des établissements de santé et seuls 22 % connaissent les commissions des usagers (CDU) :
- renforcer les actions de communication sur la représentation des usagers et sur les droits en santé à destination des usagers et des professionnels de santé, notamment en lien avec les établissements de santé : onglet dédié à la représentation des usagers/démocratie en santé sur leurs sites internet.
- contribuer à améliorer la diversité sociale en analysant les obstacles à la participation des représentants des usagers des associations agréées afin d’en tirer les enseignements (groupe de travail multidisciplinaire).
- faciliter les démarches administratives pour l’obtention de l’agrément en santé auprès des associations d’usagers.
- travailler à la simplification des procédures de remboursement de frais de mandats.
- Promouvoir la place et le rôle des personnes qualifiées et des représentants des résidents, des familles et des associations dans les établissements et services sociaux et médico-sociaux au sein des conseils de la vie sociale (CVS), actuellement peu connus des usagers et de leurs accompagnants :
- Étudier la possibilité d’ouvrir les structures de démocratie représentative aux associations de patients, de quartiers, aux structures de soins ou aux acteurs du médico-social qui développent des formes de représentation nouvelles
- Renforcer la mise en place de la démocratie participative des habitants, usagers et citoyens : mieux informer sur le système de santé et mieux accompagner les habitants, usagers et citoyens, pour favoriser leur participation effective à l’élaboration et au suivi des politiques de santé les concernant
- Faire un état des lieux des dispositifs partenariaux impliquant des habitants, usagers, citoyens - Conseils locaux de santé mentale (CLSM), Contrats locaux de santé (CLS), ateliers santé ville (ASV).
- Recenser les plateformes participatives citoyennes qui fonctionnent (réussites et difficultés) dans les autres régions et à l’étranger afin de mettre en place une boîte à outils/un cadre de bonnes pratiques méthodologiques.
- Informer les habitants, usagers et citoyens sur les différentes formes d’exercice possibles de consultation citoyenne.
- Aller vers les personnes les plus éloignées du système de santé avec des canaux adaptés ; utiliser la littératie en santé et développer le rôle des acteurs de médiations (associations) pour faciliter l’expression citoyenne (forum, débat citoyen, comité d’usagers) et répondre à l’exigence de lutte contre les inégalités de santé.
- Développer le respect des droits des usagers
- Valoriser, par une évaluation fondée sur le rapport annuel de la CSDU de la CRSA, les bonnes pratiques et les dysfonctionnements dans le champ sanitaire et médico-social pour mettre en œuvre au niveau régional, année après année, des actions correctrices.
- Constituer des groupes de travail chargés de décliner des feuilles de route et des indicateurs de suivis incluant systématiquement usagers et pairs aidants : impliquer, en plus de nos partenaires, les instances pour contribuer à la mise en œuvre des actions identifiées ; mobiliser les acteurs associés et non associés dès l’origine des travaux.
- Réaliser les états des lieux et recensements nécessaires des projets et expériences partagés de partenariat en santé sur le territoire francilien en travaillant en collaboration avec des experts méthodologiques, notamment le pôle Éducation thérapeutique du patient, des universitaires dont le Laboratoire éducations et promotion de la santé – université Sorbonne Paris Nord, et l’Assistance publique - Hôpitaux de Paris qui souhaite structurer les initiatives existantes.
- Développer un logiciel (base de données) visant à recenser ces projets et expériences de partenariat en santé afin de les mettre à disposition des acteurs de la santé dans le cadre d’une collaboration ouverte (notamment disponible sur le site de l’Agence).
- Promouvoir, auprès des universités et des instituts de formation paramédicaux, les sujets d’empowerment et de démocratie en santé à intégrer dans les parcours académiques des professionnels de santé.
- Interroger systématiquement le recueil des besoins du patient/usager dans les cahiers des charges des appels à manifestation d’intérêt (AMI) et appels à projets (AAP) de l’ARS.
- l’âge moyen des mères franciliennes continue d’augmenter (passé de 30,3 à 32,2 entre 2008 et 2021, contre 30,6 en France métropolitaine10La part des mères de 35 ans et plus est de 30 % en Île-de-France en 2021 pour 24 % dans l’Hexagone.) ;
- la proportion des femmes en surpoids ou obèses poursuit son augmentation (enquête nationale périnatale 2021). Le surpoids est fortement corrélé à la précarité des populations, avec de fortes disparités territoriales, même si l’augmentation est généralisée ;
- la prévalence de certaines comorbidités (diabète, hypertension, maladies cardiovasculaires…) augmente avec l’âge et le surpoids. Ainsi, le taux de diabète gestationnel est en constante progression (9 % des grossesses en 2014 et 17,3 % en 2021).
- L’accès aux droits et l’accès à l’hébergement des femmes enceintes ou sortant de maternité restent également des problématiques particulièrement prégnantes en Île-de-France. L’insuffisance des solutions d’hébergement d’urgence en sortie de maternité, malgré les efforts faits en termes d’ouverture de places dédiées, a des conséquences sur la vie des femmes et des nouveau-nés concernés, mais impacte aussi les établissements de certains territoires souvent contraints de prolonger inutilement les hospitalisations.
- Déployer le plan d’actions régional en santé mentale périnatale.
- Promouvoir les actions visant à limiter l’impact du surpoids et l’obésité pendant la grossesse et le post-partum (nutrition, activité physique, santé mentale, soutien à l’allaitement…).
- Soutenir des actions portant sur les déterminants économiques et sociaux, notamment l’absence de logement, la précarité financière, les conditions de travail (horaires décalés, emplois précaires…), les temps de transport importants, qui contribuent à accentuer les inégalités de santé.
- Soutenir la mise en œuvre effective d’étapes essentielles de prévention et de promotion au sein du parcours de santé en périnatalité : consultation pré-conceptionnelle, bilans de prévention (santé bucco-dentaire, addictions, vaccinations…), entretien prénatal précoce, préparation à la naissance et à la parentalité, entretien post-natal.
- Intégrer la promotion de la santé en périnatalité au sein d’actions portées par des acteurs autres que le champ sanitaire, notamment les acteurs du logement, de la famille (CAF) et des collectivités.
- Conforter et soutenir le rôle décisif de la protection maternelle et infantile (PMI), notamment en poursuivant les démarches engagées avec les conseils départementaux dans le cadre de la contractualisation en prévention et protection de l’enfance, pour conforter les missions de la PMI dans les stratégies de prévention et de promotion de la santé.
- Mettre à disposition des institutions, acteurs, partenaires et usagers des données en périnatalité fiables et accessibles pour faciliter le pilotage des politiques en santé publique.
- En lien avec les actions de l’axe 6, poursuivre la stratégie de plaidoyer pour intégrer les stratégies de prévention et de promotion de la santé en périnatalité au sein de toutes les politiques publiques (urbanisme, environnement, hébergement/logement, insertion, protection sociale…).
- Poursuivre les démarches engagées avec les Départements dans le cadre de la contractualisation en prévention et protection de l’enfance, pour conforter les missions de la PMI dans les stratégies de prévention et de promotion de la santé.
- Améliorer la littératie en santé périnatale en soutenant des expérimentations visant à évaluer le niveau de littératie en santé et à mettre en place des stratégies d’intervention.
- Promouvoir des démarches valorisant des approches en santé communautaire.
- Favoriser les interventions prêtant une attention particulière aux besoins et demandes des usagers (dialogue sur les projets de naissance, délivrance d’informations loyales, consentement éclairé, prise en compte de l’expérience patient…).
- Pour améliorer la connaissance des déterminants de santé en périnatalité, l’Agence s’engage dans la construction et l’alimentation d’un jeu de données ouvertes (« Open data ») rassemblant l’ensemble des données disponibles en périnatalité (prématurité, mortinatalité, morbidité maternelle, indicateurs de vulnérabilité sociale, etc.) ; elle souhaite engager des partenariats avec des équipes de recherche afin de développer des programmes de recherche interventionnelle sur les systèmes de santé et sur l’impact du gradient social (pauvreté, absence de droits sociaux, exclusion du logement, expositions professionnelles, etc.). À ce titre, une démarche visant à permettre aux femmes enceintes précaires de participer plus activement à leurs soins (ex. : consultation), de mieux s’informer, d’avoir une relation plus équilibrée avec les professionnels et d’évaluer de la qualité des soins est en cours de déploiement.
- S’engager de façon volontariste dans l’ensemble des politiques contractuelles pouvant être proposées entre l’État et les départements en soutien à la PMI.
- Intensifier la prise en compte des déterminants sociaux, en particulier de la précarité et de ses conséquences, notamment par des actions de formations des professionnels de la périnatalité.
- Renforcer les démarches d’accompagnement en médiation, l’interprétariat et la coordination des acteurs (ville-hôpital, santé-social) à travers des expérimentations, et initier des démarches de prise en compte des expériences patients.
- Encourager des interventions de promotion de la santé en périnatalité dans des ateliers sociolinguistiques, dispositifs d’aide à l’insertion, ateliers de parentalité…
- Promouvoir des modalités de communication et d’information inclusives (programme Facile à lire et à comprendre – FALC, infographies, accompagnement à l’utilisation des applications numériques en santé…) pour l’ensemble des intervenants.
- Accompagner les projets territoriaux de santé mentale dans la déclinaison du plan d’actions régional en santé mentale périnatalité en s’appuyant sur les réseaux de santé en périnatalité (cf. fiches 1.6 et 2.7).
- Déployer et renforcer les innovations qui répondent aux besoins spécifiques des femmes, des nouveau-nés et des familles en situation de vulnérabilité, notamment par des démarches d’aller-vers (LHSS périnatalité et équipes mobiles santé précarité périnatalité créés dans le cadre de la mesure 27 du Ségur de la santé, unités d’accompagnement spécifique, suivi conjoint des enfants vulnérables, article 51 Mam’en forme, référent parcours, visites à domicile de sages-femmes, notamment de PMI).
- Mettre en place une gouvernance régionale de la santé de l’enfant (commission régionale santé de l’enfant, santé de l’adolescent) ainsi que des gouvernances départementales, associant notamment rectorats, service de l’aide sociale à l’enfance, PMI, santé scolaire, notamment dans le cadre de la déclinaison des Assises de la pédiatrie et de la santé de l’enfant.
- Renforcer la place des grands dispositifs de prévention individuelle organisée destinés aux enfants (PMI et santé scolaire).
- Renforcer les actions d’enseignement et recherche en pédiatrie, en particulier les actions de recherche interventionnelle en promotion de la santé de l’enfant. Ces actions de recherche pourront notamment s’appuyer sur les bases de données gérées territorialement, en incluant une amélioration systématique de la qualité des recueils.
- Garantir l’accès à un « panier de services de prévention »11Le contenu des services a été défini dans le projet régional de santé 2 : https://www.iledefrance.ars.sante.fr/media/29141/download?inline pour tous les enfants, notamment les plus jeunes, y compris les enfants en situation de handicap.
- Développer des actions collectives de promotion de la santé et de prévention, en particulier sur les champs d’intervention prioritaires de la stratégie des 1 000 premiers jours.
- Renforcer les actions visant à promouvoir les compétences psychosociales des parents comme des enfants.
- Structurer les ressources permettant le dépistage, le diagnostic et la prise en charge des enfants présentant des pathologies ou des troubles du neuro-développement. Renforcer le programme régional de suivi des enfants vulnérables.
- Mieux structurer la prise en charge sanitaire des enfants en danger ou des enfants protégés.
- Développer, en lien avec les acteurs du PRAPS, des stratégies renforcées de promotion de la santé et d’accès aux soins des jeunes enfants en situation de grande pauvreté.
- Mettre en place une gouvernance régionale de la santé de l’enfant, dotée d’un tableau de bord régional des besoins, des ressources et des usages de ces ressources en santé du jeune enfant, décliné à un niveau territorial fin.
- Intensifier la prise en compte des déterminants sociaux, notamment de la précarité et de ses conséquences, ainsi que de l’impact du logement et de l’habitat.
- Renforcer, dans les suites de la dynamique créée par les contractualisations en prévention et protection de l’enfance, des partenariats avec les services de PMI autour des thématiques conjointes de périnatalité et santé de l’enfant : promotion de la santé, accès aux soins des populations, vaccination, santé des enfants confiés…
- Tirer les conséquences de l’expérimentation « Santé protégée » et travailler à étendre les bonnes pratiques issues de cette expérimentation.
- Renforcer l’offre en prévention et promotion de la santé pour les jeunes enfants : bilans de santé à l’école, vaccinations, prévention bucco-dentaire, éducation nutritionnelle, prévention de l’obésité, prévention des addictions sans substance (écrans), juste recours aux urgences, etc., en lien notamment avec la santé scolaire. À ce titre, l’initiative portée par le conseil territorial de santé du Val-d’Oise et l’Agence, consistant à mettre en place une « attestation scolaire de santé-prévention » à destination des collégiens, pourra faire l’objet d’un déploiement plus large.
- Soutenir tous les leviers portant sur la question des ressources humaines en santé, en particulier la diversification des professionnels de santé amenés à contribuer spécifiquement à la prise en charge des enfants : encourager les formations visant à renforcer les compétences pédiatriques des médecins généralistes des territoires ; systématiser une formation à la prévention et la promotion de la santé ; soutenir les liaisons en pédopsychiatrie ; expérimenter des prises en charge pluridisciplinaires et de pratiques avancées, etc.
- Structurer les ressources permettant le dépistage, le diagnostic et la prise en charge des enfants présentant des pathologies ou des troubles du développement, pour proposer une offre graduée de professionnels formés et organisés :
- améliorer le dépistage et la prise en charge des troubles du neuro-développement du jeune enfant, des troubles spécifiques des apprentissages, des troubles du spectre autistique ;
- améliorer la prise en charge précoce et les orientations des enfants vulnérables présentant des pathologies en rapport avec leur pathologie périnatale ;
- renforcer le repérage précoce en poursuivant les actions de sensibilisation autour des enjeux de santé, des professionnels au contact des jeunes enfants, dans les milieux scolaires, périscolaires et de la petite enfance ;
- améliorer la prise en charge des enfants repérés par les dispositifs de dépistage néonatal en structurant l’offre de diagnostic et de prise en charge ;
- accompagner la création des dispositifs dédiés au parcours de santé des enfants en danger et des enfants confiés ;
- déployer et renforcer les innovations qui répondent aux besoins spécifiques des enfants en situation de vulnérabilité, en lien avec nos partenaires : AP-HP, DRIHL, associations (LHSS périnatalité, équipes mobiles santé précarité, suivi pluridisciplinaire des enfants vulnérables, article 51 santé protégée, etc.).
- Animer et rendre opérationnels les comités territoriaux prévus par la stratégie nationale de renforcement des compétences psychosociales 2022/2037 en lien étroit avec l’Éducation nationale, les conseils départementaux, les préfets délégués à l’égalité des chances et les CAF.
- Outiller les acteurs franciliens pour multiplier la capacité d’intervention en renforcement des CPS : faire émerger un acteur ressource de référence dans chaque département.
- Augmenter significativement le nombre d’établissements scolaires labellisés « cité éducative » bénéficiant d’un programme de renforcement des CPS.
- Orienter l’allocation des ressources financières et la capacité d’intervention pour le déploiement de programmes de renforcement des CPS vers les établissements scolaires à l’index de position sociale défavorable.
- Déployer des programmes de renforcement des CPS dans les établissements d’enseignement professionnel et les centres de formation d’apprentis.
- Inclure les élèves en situation de handicap dans les programmes déployés en milieu scolaire ou ASE, et promouvoir la mise en place de programmes fondés sur le renforcement des CPS auprès des jeunes en situation de handicap dans le secteur médico-social.
- Développer les programmes de prévention et promotion de la santé, fondés sur le pouvoir d’agir et l’intervention par les pairs (cf. fiche 1.1, notamment).
- Promouvoir l’autodétermination des jeunes en situation de handicap en favorisant leur accès aux droits et aux programmes de prévention (cf. fiche 2.4)Renforcer la capacité à agir pour la santé des associations de jeunes : associations d’étudiants, de proximité, associations culturelles, ADEPAPE (Association départementale d’entraide des personnes accueillies en protection de l’enfance), associations de jeunes LGBT, etc.
- Améliorer la capacité de l’environnement (physique, social et institutionnel) des jeunes à être un facteur positif pour leur santé, en lien avec la démarche école promotrice de santé, les collectivités territoriales, les CAF, etc.
- Lier la politique d’inclusion et d’accès à l’éducation et à l’insertion professionnelle des jeunes en situation de handicap aux démarches de promotion de la santé dans une logique d’autonomisation.
- Renforcer les programmes de prévention primaire à destination des adolescents et jeunes adultes autour des principaux facteurs de risque pour la santé
- Étendre la couverture vaccinale, en particulier la protection contre le papillomavirus, via la proposition de vaccination en classe de 5e et l’élargissement de la possibilité de vaccination pour les adolescentes mais également les adolescents.
- Améliorer la capacité des dispositifs d’accueil destinés aux jeunes à s’articuler et à ne laisser aucun jeune sans solution d’accompagnement (individuel ou collectif) quand nécessaire, en particulier en renforçant les capacités d’accueil et de coordination des Maisons des adolescents (MDA) en lien avec les autres acteurs (PAEJ (points accueil et écoute jeunes), espaces santé jeunes (ESJ)…), et la mise en réseau des acteurs de la santé des étudiants avec les acteurs de santé des territoires de proximité.
- Décliner de manière ciblée vers les jeunes les plus fragiles, dont les jeunes en situation de handicap, le dispositif de consultations de prévention aux âges clé de la vie, notamment sur la santé orale, la nutrition, la sédentarité et la santé sexuelle.
- En lien étroit avec les moyens mobilisés par les conseils départementaux, une attention sera apportée aux enfants et mineurs confiés à l’ASE, tant en termes de santé globale que de santé mentale.
- Renforcer la mise en œuvre auprès des jeunes des dispositifs de prévention et de dépistage précoce en santé mentale (cf. fiches 1.6, 2.7 et 6.2).
- Renforcer les programmes partenariaux de prévention primaire autour de la nutrition, de l’activité physique et de la santé mentale.
- Élaborer et mettre en œuvre une feuille de route pour la santé des étudiants, construite en lien avec les universités, la région académique, les trois Crous et les représentants des étudiants.
- Mettre en œuvre une feuille de route, en lien avec les services de protection de l’enfance, pour la santé des mineurs non accompagnés.
- Mettre en œuvre les mesures du partenariat ARS/Protection judiciaire de la jeunesse (PJJ).
- Consolider et amplifier le partenariat avec les trois rectorats d’académie autour de thématiques prioritaires : santé mentale, addictions, santé sexuelle, alimentation, activité physique, prévention des risques auditifs, en déclinant la convention quadripartite.
- Mobiliser les Maisons des adolescents dans toute l’étendue du cahier des charges national, afin de renforcer leur rôle en promotion de la santé. Contractualiser dans un cadre pluriannuel avec les Maisons des adolescents autour de cette responsabilité territoriale.
- Coordonner les acteurs de la santé des étudiants, en particulier les acteurs de prévention et d’accompagnement en santé mentale : services de santé étudiants, associations, bureaux d’aide psychologique universitaires, professionnels de santé, établissements et services médico-sociaux (ESMS).
- Travailler en lien étroit avec les collectivités territoriales afin de produire des politiques favorables à la santé des jeunes à travers les Contrats locaux de santé, les Conseils locaux de santé mentale, les Cités éducatives, les contractualisations en prévention et protection de l’enfance et la politique de la ville.
- Relancer la commission de coordination des politiques publiques de prévention proposée à l’axe 6, et prioriser ses premiers travaux autour de la santé des enfants, adolescents et jeunes adultes.
- Promouvoir les interventions coordonnées dans un territoire, à l’image des coopératives d’acteurs en prévention ou des Cités éducatives.
- Accompagner la mise en place de centres de santé par les services de santé étudiants.
- Favoriser les partenariats entre le secteur de la recherche et les professionnels de santé autour des enjeux d’inclusivité en santé, pour améliorer la connaissance par les professionnels de santé (actuels et en devenir) des pathologies et symptomatologies spécifiques aux femmes, puis pour les sensibiliser/former à la réalisation de prises en charge plus inclusives et intersectorielles, notamment pour les femmes les plus vulnérables.
- Réduire l’impact des expositions sociales, professionnelles et environnementales qui pèsent plus spécifiquement sur les femmes (rythmes de travail, transports, rythmes de vie, etc.).
- Diffuser plus largement l’avis rendu par le Comité consultatif national d’éthique (CCNE) relatif à la notion de consentement dans le cadre des examens gynécologiques ou touchant à l’intimité13Avis 142 du CCNE, Consentement et respect de la personne dans la pratique des examens gynécologiques et touchant à l’intimité..
- Actualiser le plan régional d’accès à l’IVG, en assurant une offre de proximité sur l’ensemble des territoires et en garantissant aux femmes le choix de la méthode (chirurgicale ou médicamenteuse).
- Garantir une prise en charge de qualité et en proximité des IVG après 14 semaines d’aménorrhée dans les cas prévus par la législation.
- Renforcer la sensibilisation des professionnels de santé prescripteurs à la variété de l’offre contraceptive, et assurer la diffusion d’information sur le sujet auprès du grand public, en particulier les publics jeunes.
- Renforcer la diffusion d’information concernant les mesures de gratuité des préservatifs masculins et de certains contraceptifs féminins pour les moins de 26 ans.
- Poursuivre le soutien aux dispositifs de prise en charge sanitaire dédiés aux femmes victimes de violences identifiés dans l’appel à projets régional, afin de renforcer l’offre de services et d’assurer une montée en charge progressive de l’activité.
- Actualiser le plan régional d’accès à l’IVG et consolider les partenariats avec les acteurs régionaux engagés sur le champ des IVG et de la contraception en Île-de-France (centres de santé sexuelle via les conseils départementaux, associations, etc.).
- Engager une campagne d’information auprès des professionnels de santé sur la prise en compte de la diversité des contraceptifs afin d’assurer une prescription optimale selon les profils des patientes.
- Relayer les informations ciblées auprès des jeunes femmes concernant l’offre de gratuité des contraceptifs, en lien avec les CeGIDD (centres gratuits d’information, de dépistage et de diagnostic).
- Animer le réseau des dispositifs de prise en charge sanitaire des femmes victimes de violences soutenus en Île-de-France.
- Renforcer les partenariats avec les acteurs régionaux engagés sur le champ des violences faites aux femmes en Île-de-France (associations, Direction régionale aux droits des femmes et à l’égalité (DRDFE), conseils départementaux, etc.).
- Engager des actions de sensibilisation/formation sur les enjeux d’inclusivité en santé et de prise en charge intersectorielle auprès des professionnels de santé.
- Encourager une démarche analytique (études épidémiologiques et en sciences sociales et humaines, démarches partenariales par branches, etc.) visant à faciliter la prévention et la prise en compte de l’impact des conditions de vie et d’environnement des femmes, notamment au travail (dans le cadre du plan régional santé au travail (PRST) 4, en lien avec la DRIEETS et l’Observatoire régional de santé).
- Le soutien au déploiement des programmes de développement des compétences psycho-sociales des enfants de moins de 12 ans
- Renforcer l’ancrage des programmes dans le quotidien des enfants et coordonner leur déploiement sur les territoires visés comme prioritaires par concertation des acteurs impliqués.
- Coordonner, planifier au niveau départemental entre les trois acteurs clés (ARS, Éducation nationale et conseil départemental) des actions des différents secteurs, en tenant compte des réalités locales et des besoins territoriaux.
- Appuyer et accompagner au niveau régional par le groupe projet régional.
- À l’issue du PRS, atteindre l’objectif de 200 000 enfants de 3 à 12 ans bénéficiaires de la politique de déploiement des compétences psychosociales (CPS).
- La généralisation des premiers secours en santé mentale (PSSM) : faire de chacun un acteur de la promotion et de la prévention en santé mentale. Afin de garantir une promotion de la santé mentale cohérente et efficiente, il s’agit d’impliquer tous les citoyens pour leur propre santé mentale et celle de leur prochain.
- Soutenir le déploiement de PSSM au sein des services de santé des universités : faire en sorte que l’ensemble des étudiants d’Île-de-France aient la possibilité de devenir des secouristes en santé mental.
- Viser le déploiement de PSSM auprès des groupes vulnérables en population générale.
- Sensibiliser également les soignants aux PSSM.
- La stratégie multimodale de prévention du suicide
- Piloter l’adaptation et le déploiement de la stratégie nationale avec les acteurs (professionnels, associatifs, etc.) de la région.
- Se doter d’outils de suivi innovants et fiables des suicides et tentatives de suicide, dont la mise en place d’un système d’information cohérent pour les dispositifs VigilanS.
- Déployer les formations au repérage, à l’évaluation et à l’intervention de crise : une stratégie régionale de déploiement des formations des professionnels et de constitution de dispositifs sentinelles est construite, et doit être déployée.
- Accompagner l’implantation des dispositifs VigilanS : soutien, extension et déploiement du dispositif de veille après une tentative de suicide. La région est entièrement couverte mais l’implantation territoriale devra être consolidée. Assurer l’extension spécifique vers les adolescents et les détenus est un objectif pour les années à venir.
- Accompagner l’implantation du centre répondant 3114 sur la région.
- Prévenir la contagion suicidaire en identifiant les personnes et lieux à risque et en proposant une aide adaptée. Un travail partenarial avec les acteurs concernés est nécessaire pour identifier les hotspots et le développement de la postvention.
- Informer le public de la prévention au suicide par différents canaux.
- le développement de l’information sur la santé mentale, de la déstigmatisation et de la littératie en santé mentale des populations,
- les programmes de prévention précoce et de promotion de la santé mentale lors de la périnatalité ou la petite enfance,
- l’accès facilité à une prise en charge dans des délais courts pour les victimes de psycho-traumatisme,
- les associations communautaires et de lutte contre l’isolement et le lien social,
- les programmes de prévention du harcèlement scolaire en partenariat avec l’Éducation nationale.
- Soutenir les programmes de prévention en santé mentale et des programmes de développement des compétences psycho-sociales, mais aussi des formations en prévention du suicide, des PSSM, etc. Les financements seront priorisés au regard des besoins territoriaux et populationnels lorsque des financements par d’autres acteurs ne sont pas possibles.
- Coordonner des actions : au niveau départemental et régional, notamment pour des déploiements stratégiques de programmes de prévention.
- Coopérations entre les institutions : coordination des partenariats structurants de l’Agence.
- Développer et promouvoir les outils numériques de prévention en santé mentale, notamment par l’intermédiaire d’appels à projets (ex. : Startups d’État), ou les outils référencés dans le catalogue d’applications de « Mon espace santé ».
- Un ensemble de feuilles de route permettront de définir de façon opérationnelle les moyens d’extension large de cette action, en intégrant en particulier les contraintes de stabilité à long terme, de partenariat élargi et de prise en compte des contextes sociaux.
- Assurer à toutes et tous un accès à une contraception adaptée aux besoins et aux souhaits de chacune et de chacun. L’IVG est accessible à toutes sur tout le territoire et dans les délais légaux (cf. fiche 1.5).
- Promouvoir une sexualité choisie, libre et épanouie par une information ouverte et adaptée à tous les âges, et une formation initiale puis continue des professionnels de santé, médico-sociaux (personnes âgées et personnes en situation de handicap) mais aussi des secteurs éducatif et social, en tant que référents/accueillants de premier recours.
- Renforcer la diffusion de l’offre de prévention combinée du VIH (centres spécialisés, médecin et sage-femme libéraux) et l’accompagner d’un appui à l’expression de la demande des groupes qui en restent encore éloignés (PrEP et dépistage en particulier).
- Assurer le respect effectif des droits des personnes à accéder à une information, un accompagnement et des soins adaptés et respectueux des identités et des souhaits de chacun en matière de santé sexuelle, et au-delà (droits sociaux et politiques).
- Former les acteurs de premier recours (de la prévention, du soin mais aussi de l’éducation et de l’accompagnement social) à la fois en formation initiale et en formation continue. Cette formation inclut l’attitude d’accueil bienveillant et adapté des populations discriminées (rôle des instituts de formation (IFSI, IFTS), des universités de santé, des sociétés savantes et de formation continue…). Elle devra mobiliser l’expertise des acteurs communautaires/pairs/patients experts pour l’élaboration des cursus et l’enseignement au côté des académiques/spécialistes (rôle des COREVIH (comités de coordination de la lutte contre les infections sexuellement transmissibles et le virus de l’immunodéficience humaine)).
- Former l’ensemble du personnel de santé travaillant sur l’intimité de la personne (médecin, sage-femme, IDE, aide-soignant, kinésithérapeute, psychologue…), sur le bon accueil, le respect de la personne et la réorientation pour développer le repérage des besoins et les propositions d’appui/de soins (opportunités manquées). L’avis rendu par le Comité consultatif national d’éthique en 2023, relatif au consentement et au respect de la personne dans la pratique des examens gynécologiques et touchant à l’intimité, a notamment vocation à être diffusé auprès des professionnels de santé.
- Inclure la santé sexuelle dans les catalogues internes de formation continue (AP-HP, autres hôpitaux, ESMS…) pour toutes les catégories de personnel.
- Sensibiliser et former les personnels des services et établissements accompagnant des personnes en situation de handicap et des personnes âgées et/ou atteintes de troubles neuro-dégénératifs.
- Former les professionnels de la jeunesse, y compris le monde sportif, sur le repérage des besoins et l’accompagnement dans ou vers le soin en santé sexuelle (ASE, PJJ…) en prenant en compte les besoins différenciés selon le genre.
- Au sein de l’Éducation nationale : généraliser les initiatives rectorales permettant de faire des trois séances annuelles d’éducation à la vie affective et sexuelle requises par le décret de 2001 un objectif réalisable. Il conviendra d’y associer les parents d’élèves en leur délivrant l’information la plus pertinente.
- Renforcer la reconnaissance des médiateurs et médiatrices pairs ainsi que leur rôle à chaque étape des parcours de santé sexuelle et dans les divers lieux et structures où se révèlent des besoins et où s’expriment des demandes dans le champ de la santé sexuelle : (information, dépistage, navigation vers le soin, soutien social…). Pour cela, systématiser l’usage des référentiels métiers et bonnes pratiques en cours d’élaboration dans le cadre national à la suite des CNR.
- Développer, évaluer et étendre les programmes de recrutement et d’accompagnement de pairs éducateurs en santé au collège, au lycée et en université (élèves relais santé, ambassadeurs santé…), y compris dans des structures adaptées pour des publics particuliers (personnes en situation de handicap, jeunes de l’ASE ou de la PJJ…), en prenant en compte les besoins différenciés selon le genre.
- Renforcer les réseaux locaux des acteurs en santé sexuelle afin de proposer une offre lisible et accessible à toutes et tous. Les structures et professionnels spécialisés (CeGIDD, centres de santé sexuelle (CSS)/centres de planification et d’éducation familiale (CPEF), espaces vie affective, relationnelle et sexuelle (EVARS), associations communautaires…), doivent notamment être mieux connus et reconnus dans leur bassin de vie, à la fois pour répondre aux besoins des personnes et pour mobiliser et soutenir les acteurs de premier recours (professionnels de santé en ville, acteurs sociaux ou éducatifs…) dont l’information et la formation seront renforcées en partenariat avec l’Assurance maladie et les URPS.
- Mobiliser les outils numériques comme Maillage, Santégraphie ou Santé.fr (basés sur des référentiels nationaux) incluant des clés de repérage spécifiques aux questions de santé sexuelle conformément à ce qui est prévu dans la seconde feuille de route 2022-2024, déclinaison opérationnelle de la SNSS.
- Mettre en place des temps de concertation/regroupement/formation organisés avec l’appui des COREVIH (lien avec les CPTS, Contrats locaux de santé (CLS)…). L’offre de réponse s‘adapte à la réalité des besoins sur le territoire, en fonction d’un diagnostic collectif, multi-acteurs.
- Structurer la communication en direction des groupes clés et éloignés du système de santé, en déployant des outils/méthodes adaptés (traduction, pairs) : migrants, hommes ayant des relations sexuelles avec des hommes, femmes ayant des relations sexuelles avec des femmes (HSH, FSF) et personnes transgenres, travailleuses du sexe, détenus. Une vigilance sera apportée quant aux discriminations liées au genre et/ou à l’orientation sexuelle, et au soutien aux dispositifs de réponse (sociale, légale, psychologique), particulièrement par les pairs.
- Renforcer la sensibilisation à la vie affective et sexuelle (VAS) et aux violences faites aux femmes (VFF) des personnes en situation de handicap, notamment celles accueillies en services et établissements médico-sociaux, en s’appuyant sur l’extension de la démarche Handigynéco (interventions individuelles ou collectives) et la mobilisation de la plateforme Intimagir portée par le CREAI (Centre régional d’études, d’actions et d’informations en faveur des personnes en situation de vulnérabilité) d’Île-de-France.
- Accompagner les patients atteints de maladies neuro-dégénératives et leur entourage professionnel ou familial (aidants) en cas de comportements inadaptés à caractère sexuel (rôle des centres ressources pour les intervenants auprès d’auteurs de violences sexuelles (CRIAVS) Île-de-France).
- Soutenir les professionnels amenés à prendre en charge des auteurs de violence sexuelle (rôle des CRIAVS).
- Renforcer les outils de surveillance des principaux indicateurs de santé sexuelle (e-DO du VIH, rapport d’activité des CeGIDD, informations issues des acteurs associatifs, en lien avec Santé publique France (SPF), les COREVIH et l’ORS (analyses locales ou ciblées sur des populations, des pratiques…)) afin d’adapter les actions et d’évaluer l’impact des politiques.
- Renforcer l’offre de dépistage des IST, dont le VIH, en réponse aux nouveaux publics ou aux nouvelles problématiques identifiées : extension des programmes de tests rapides d’orientation diagnostique (TROD) VIH/VHC/VHB et syphilis ; promotion/évaluation des projets d’autotest ou autoprélèvement ; communication renforcée sur les nouveaux dispositifs en lien avec l’Assurance maladie et les laboratoires de ville (VIHTest, IST sans ordonnance) et élargissement des bénéficiaires aux personnes sans droits sociaux ouverts ; mise en lien avec l’offre de PrEP (protocole de coopération médecin/IDE).
- Accélérer le déploiement de la PrEP et l’intégrer dans le parcours de soins généraliste et en santé sexuelle, pour les femmes en particulier, en répondant aussi (d’abord) aux autres besoins exprimés (santé reproductive, stabilité sociale, affection chronique…) ; disposer d’outils de communication ciblés/adaptés pour des publics différents ; assurer le lien entre lieux de soins/prescriptions et médiateurs pairs pour l’initiation puis l’observance ; formation/appui (COREVIH, CeGIDD, CRIPS) aux professionnels de santé et aux accueillants (MSPP, CDS, CSS/CPEF, médecins de ville, sages-femmes…).
- Les données régionales de couvertures vaccinales s’améliorent régulièrement jusqu’à atteindre progressivement les 95 %, comme le recommande l’OMS pour la plupart des valences de notre calendrier national des vaccinations.
- En Île-de-France, les couvertures vaccinales des vaccins obligatoires diphtérie-tétanos-poliomyélite-coqueluche acellulaire-Haemophilus influenzae b, hépatite B, pneumocoque et rougeole-oreillons-rubéole des enfants de moins de 24 mois frôlent les attendus internationaux (proche des 94 %15Données issues du Bulletin de santé publique d’avril 2023.). La vaccination contre la grippe saisonnière des résidents en Ehpad (établissement d’hébergement pour personnes agées dépendantes) a encore progressé durant la saison grippale 2021-2022 (90 %).
- Cependant, au-delà de ces chiffres prometteurs, d’autres valences n’affichent pas les mêmes avancées. Alors que la France se dote de nouveaux objectifs de couverture vaccinale contre les papillomavirus (HPV) pour 2027, les chiffres franciliens de 2022 annoncent que seulement 40 % des filles de 15 ans et 11 % des garçons de 15 ans ont reçu une dose de vaccin (respectivement 48 % et 13 % en France entière). Les taux de vaccination contre la grippe saisonnière et contre le Covid-19 pour les personnes à risques sont souvent en Île-de-France inférieurs aux autres régions métropolitaines. Si le vaccin BCG revenait en ville, une stratégie de déploiement chez les nourrissons franciliens devra être lancée.
- Bien que 82,5 % des personnes interrogées se déclarent favorables à la vaccination en général, le maintien d’une information et d’une communication objective autour de la sécurité des vaccins s’avère indispensable pour espérer gagner la confiance des Franciliens.
- La crise sanitaire Covid-19 a permis de faire émerger des stratégies et des politiques de santé innovantes telles que la vaccination au plus près des populations éloignées des effecteurs ou encore l’extension des compétences vaccinales16Données issues du Bulletin de santé publique d’avril 2023..
- Réaliser un diagnostic des couvertures vaccinales franciliennes
- Rendre la vaccination disponible et accessible en Île-de-France pour tous les Franciliens, en assurant une réponse aux besoins mieux ciblée, plus pertinente, efficiente et équitable
- Rendre l’information scientifique sur la vaccination lisible et utilisable par tous les Franciliens pour contribuer à leur appropriation
- L’élargissement des compétences de vaccination des pharmaciens, des infirmier(e)s diplômé(e)s d’État et des sages-femmes rendu possible par l’adaptation des textes législatifs et réglementaires doit permettre de faciliter les occasions de vaccinations en proximité des Franciliens.
- Le travail partenarial avec l’Assurance maladie doit permettre, dans les suites des mesures déployées dans le cadre de la lutte contre le Covid-19, de décliner des actions spécifiques en complément de l’offre classique de vaccination, grâce à l’analyse des données et des démarches d’information générale d’une part, et d’information ciblée d’autre part. Dans cette perspective, l’utilisation de « mon espace santé-vaccination » est à envisager comme un outil de valorisation de la vaccination auprès du plus grand nombre.
- L’installation d’un Copil régional est proposé pour faire vivre une collaboration étroite entre tous les acteurs impliqués dans la vaccination. Ce Copil aura pour objectif de :
- définir les priorités en s’appuyant sur le projet régional de santé ;
- élaborer et formaliser une feuille de route ;
- mettre en place un tableau de bord incluant des indicateurs préalablement sélectionnés ;
- identifier, par l’implication des associations représentantes d’usagers, les difficultés rencontrées et déterminer des solutions organisationnelles adaptées, comme cela a été le cas encore récemment lors de l’épidémie de variole du singe durant l’été 2022.
- Sur les territoires, l’appropriation de la feuille de route et sa déclinaison selon les contraintes et les ressources locales se déploieront au sein des organisations en place autour de la prévention, sous l’égide des délégations départementales.
- les données épidémiologiques régionales ne sont pas exhaustives. En effet, il existe une sous-déclaration des cas de tuberculose : diagnostic et issue de traitement (54 % des cas traités ont une issue de traitement non renseignée). D’autre part, les pratiques d’enquête et de dépistage autour d’un cas, menées par les centres de lutte anti-tuberculeuse (CLAT), ainsi que leur suivi sont hétérogènes selon les territoires ;
- parallèlement, aucun parcours de soins n’est prédéfini pour les personnes atteintes de tuberculose, tout en sachant que la prise en charge de ces patients requiert qu’elle soit ininterrompue et précoce, ce qui entraîne un nombre important de patients « perdus de vue » et en rupture de traitement.
- améliorer et harmoniser les pratiques d’enquête autour d’un cas de tuberculose ;
- améliorer le suivi et la prise en charge des patients atteints de tuberculose maladie ;
- réévaluer les stratégies et méthodes de dépistage actif de la tuberculose.
- Améliorer et harmoniser les pratiques d’enquête autour d’un cas de tuberculose
- Ces actions permettront d’offrir un même service et les mêmes chances à tous les Franciliens concernés, ce qui positionne les enquêtes d’entourage comme stratégie principale de lutte contre la tuberculose.
- Accompagner les acteurs hospitaliers (équipe opérationnelle d’hygiène (EOH), centre de coordination de la lutte contre les infections nosocomiales (CCLIN), centre d’appui pour la prévention des infections associées aux soins auprès des établissements de santé et médico-sociaux (CPIAS), services hospitaliers) ainsi que les CLAT dans l’application des recommandations en termes d’hygiène hospitalière et de dépistage autour d’un cas de tuberculose, dans le but de limiter la circulation du bacille de Koch dans les milieux de soins.
- Réévaluer les stratégies et méthodes de dépistage de la tuberculose parmi les groupes de population les plus exposés à la tuberculose
- La population carcérale : limiter la diffusion de la tuberculose en milieu pénitentiaire et dépister précocement la tuberculose dès l’entrée en détention. Pour y parvenir, l’ARS accompagne les acteurs de soins en milieu pénitentiaire et les CLAT dans la coordination de leurs actions dans le cadre d’enquête autour d’un cas de tuberculose et de dépistage systématique de la tuberculose chez les nouveaux entrants.
- Les étudiants étrangers en provenance de zone endémique : accompagner les CLAT dans l’élaboration de stratégies de dépistage « aller-vers » afin de leur proposer un dépistage systématique. Pour ce faire, un maillage territorial est nécessaire avec les services de santé universitaire et les établissements d’études supérieures.
- Les mineurs non accompagnés : accompagner les CLAT à s’intégrer dans le parcours de prise en charge du bilan santé des mineurs non accompagnés (MNA), afin que la tuberculose soit dépistée systématiquement pour les enfants provenant de pays endémiques.
- Les demandeurs d’asile et personnes primo-arrivantes en situation irrégulière ou non en provenance de zones endémiques : accompagner les CLAT dans l’élaboration de stratégies de dépistage « aller-vers », afin d’identifier les lieux accueillant des personnes primo- arrivantes sur chacun de leur territoire pour proposer un dépistage systématique de la tuberculose.
- Améliorer le suivi et la prise en charge des patients atteints de tuberculose
- Améliorer l’exhaustivité des déclarations obligatoires pour avoir des données épidémiologiques fiables. Dans ce cadre, l’Agence accompagnera les praticiens hospitaliers au déploiement de la télédéclaration en les sensibilisant également au diagnostic de la tuberculose, afin d’obtenir une meilleure surveillance épidémiologique des cas multi-résistants (MDR) et ultrarésistants (XDR) et rester attentif aux cas d’abandons de traitement ainsi qu’aux mesures mises en œuvre pour rechercher ces personnes et pour faciliter l’observance des traitements.
- Accompagner les CLAT dans leur mission de coordination du parcours de soins du patient atteint de tuberculose, notamment en garantissant la qualité et la continuité de prise en charge des patients et obtenir une issue de traitement renseignée pour tous les patients.
- Favoriser l’anticipation d’un parcours de soins pour les personnes atteintes de tuberculose résistante à un, plusieurs ou tous les antibiotiques antituberculeux disponibles avec une prise en charge spécifique, ininterrompue et précoce, assurée par des équipes multidisciplinaires expertes, au sein de filières de soins et d’accompagnement bien définies.
- Renforcer les ressources humaines en CLAT
- Accompagner les CLAT dans la diffusion des annonces de postes et l’accompagnement des plans de formation des nouveaux paramédicaux employés, ainsi que dans le partenariat avec les écoles paramédicales des territoires pour promouvoir le dispositif auprès des futurs professionnels.
- Développer ou renforcer de nouvelles modalités de fonctionnement favorisant la prise en charge au plus près des lieux de vie des usagers
- Renforcer l’accompagnement des acteurs dans l’innovation ou le développement de projets en faveur de la lutte contre la tuberculose par le financement d’études scientifiques ou encore la mise en place de projets spécifiques, tels que la mise à disposition d’un camion radiologique régional au bénéfice des CLAT franciliens.
- Améliorer la déclinaison des politiques publiques de prévention et de promotion de la santé disponible pour les publics en milieu libre et intensifier certains axes au regard des vulnérabilités du public.
- Prévenir le risque suicidaire en déclinant les dispositifs présents en population générale, comme le numéro 3114 et le dispositif VigilanS de recontact des personnes.
- En matière de lutte contre les addictions, renforcer les mesures de réduction des risques et le renforcement de la préparation à la sortie dans le cadre du suivi des conduites addictives via les CSAPA référents.
- S’assurer du bon fonctionnement de l’ensemble des instances de coordination santé/justice auxquelles participent l’ARS, afin d’évoquer les questions sanitaires et sociales avec l’ensemble des parties prenantes impliquées dans le parcours de la personne détenue, et renforcer ainsi le travail avec la DISP afin de faire converger les priorités vers une amélioration des conditions favorables à la santé.
- Sensibiliser les acteurs du parcours judiciaire, mais aussi la société dans son ensemble, à l’importance de créer des conditions favorables à la santé des personnes détenues. Pour cela, il est nécessaire d’impliquer les acteurs de la justice dans le parcours du détenu concernant les enjeux sanitaires. La complexité des questions d’intrications santé/justice nécessite de fait une recherche de partenariats avec ces acteurs (magistrats, avocats, experts psychiatres, etc.) afin de les sensibiliser aux enjeux de soins.
- Structurer un parcours de sortie de détention favorable à la continuité de la prise en charge sanitaire en clarifiant les dispositifs disponibles pour la personne détenue dans le cadre de sa sortie : consultations post-carcérales financées par l’ARS, l’orientation pour des soins somatiques en PASS (permanence d’accès aux soins de santé) ou encore l’accès à des places d’appartement de coordination thérapeutique (ACT) réservées aux sorties de prison feront l’objet d’une analyse et d’une attention particulière.
- Consolider et élargir les partenariats avec les dispositifs institutionnels et associatifs d’accueil et de logement (ESMS PDS, Ehpad, ESMS handicap, hébergement associatif), notamment dans le cadre de la prise en charge des personnes vieillissantes.
- Tendre vers des parcours de prise en charge complets en soutenant des dispositifs intra-carcéraux existants (USMP, SMPR et CSAPA) via un recrutement suffisant de professionnels et une amélioration de l’accès à la télésanté (notamment par la téléconsultation et téléexpertise via la formation des professionnels, un équipement adapté et un outillage numérique correspondant aux spécificités des établissements pénitentiaires).
- Assurer la prise en charge des personnes détenues lors des hospitalisations, notamment par la construction de chambres sécurisées supplémentaires et le suivi des dispositifs spécifiques : UHSI (unité hospitalière sécurisée interrégionale), établissement public de santé national (EPSNF) et unité hospitalière spécialement aménagée (UHSA).
- Anticiper la construction des nouveaux quartiers et établissements pénitentiaires et accompagner les établissements de santé dans la création des nouvelles unités (SMPR, USMP) en milieu carcéral (financement, projet médical et dimensionnement des équipes) afin d’assurer l’ouverture par le recrutement des équipes soignantes et l’aménagement des locaux, mais aussi d’assurer l’augmentation du dispositif au sein des établissements de santé, notamment par le suivi de la construction d’une nouvelle UHSA en Seine-Saint-denis.
- Accompagner les professionnels dans la formalisation des projets (médicaux et de prévention, promotion de la santé) permettant l’ouverture des nouveaux dispositifs/unités et les informer sur les possibilités de financement.
- Organiser des comités de pilotage spécifiques avec les professionnels de la psychiatrie autour de la prise en charge en santé mentale et la déclinaison des dispositifs (3114 et VigilanS).
- Identifier les acteurs pouvant intervenir dans la structuration d’un parcours de sortie de détention.
- Établir les projections financières et en termes de ressources humaines concernant la construction des nouvelles unités sanitaires.
- Mobiliser les dispositifs favorisant le recrutement et l’attractivité de professionnels de santé : postes d’assistant partagé, IPA et incitation à sélectionner les USMP comme terrain de stage, sensibilisation auprès des établissements de rattachement.
- Augmenter le nombre de places en hôpital de jour (HDJ) pour la dispensation des soins en milieu carcéral afin de tendre vers une place d’HDJ pour 100 personnes détenues sur la région francilienne.
- Soutenir les programmes de compétences psycho-sociales (CPS) probants
- Pérenniser les programmes validés (Unplugged, Primavera, Verano, Good Behavior Game, etc.).
- Développer les partenariats entre l’Éducation nationale et les établissements médico-sociaux pour contribuer à la sensibilisation et la formation des équipes scolaires au sujet des addictions et au renforcement des compétences psychosociales (confiance en soi, expression de soi, respect des autres) chez les élèves.
- Promouvoir l’inscription des programmes CPS dans le calendrier scolaire de manière durable.
- Investir davantage les parents dans ces programmes et parvenir de façon conjointe à la réduction de la consommation et de l’initiation de substances psycho-actives chez les jeunes et leurs parents.
- Renforcer le repérage et l’intervention précoce des usages à risque en améliorant les pratiques professionnelles
- Contribuer à la formation des professionnels intervenant auprès des jeunes et des publics vulnérables (notamment des professionnels de l’Éducation nationale, l’ASE, la PMI, la PJJ, etc.).
- Favoriser l’extension de l’application du repérage précoce et de l’intervention brève (RPIB) à l’ensemble des conduites addictives.
- Renforcer les stratégies de réduction des risques et des dommages, notamment en milieux festifs et en milieu carcéral.
- Améliorer l’intervention par les pairs
- Développer la place de « l’usager expert », le rôle et la formation des pairs, en matière de prévention, de promotion de la santé et de la réduction des risques et dommages (RDRD).
- Améliorer l’accès aux soins
- Rendre visible et formaliser l’offre sur chaque territoire.
- Évaluer l’apport spécifique des CJC (consultations jeunes consommateurs), améliorer leur contribution et leur positionnement comme centres ressources pour les jeunes ayant des conduites addictives et leur entourage.
- Déployer les outils de télémédecine, en appui des pratiques professionnelles (applications numériques de téléconsultations en addictologie, mise en relation de patients avec structures spécialisées addictions, dispositifs d’appui à la formation, etc.).
- Densifier les possibilités de prise en charge en amont des soins spécialisés
- Faciliter la prise en charge à domicile.
- Valoriser la prise en charge des professionnels en ambulatoire, notamment le rôle des IDE dans leur accompagnement en tabacologie, via des projets de partage des compétences entre professionnels.
- Déployer les microstructures médicales addictions pour assurer une prise en charge pluridisciplinaire via la médecine de ville.
- Développer la prise en charge et accroître le volume des soins en addictologie dans les structures du soin résidentiel
- Accélérer la lutte contre les conséquences sanitaires du crack (cf. fiche 2.20).
- Progresser vers une offre généraliste des centres de soins, d’accompagnement et de prévention en addictologie (CSAPA) et abandonner l’approche par produit
- Renforcer la prise en charge psychiatrique, notamment pour les cas sévères, en centre d’addictologie
- Développer une prise en charge pluridisciplinaire et transversale des comorbidités
- Réduire la prévalence des infections sexuellement transmissibles chez les usagers de drogues.
- Favoriser les coopérations entre les structures d’addictologie et celles consacrées à la santé sexuelle pour proposer aux usagers de « chemsex » un parcours de prévention et d‘accompagnement adapté.
- Articuler les soins entre la MCO/psychiatrie et l’addictologie, au niveau ambulatoire, médico-social et hospitalier, de telle sorte à améliorer le repérage, la prévention et l’orientation des patients ayant des conduites addictives, en tenant compte des spécificités de chaque domaine.
- Améliorer le suivi psychologique et social pour les personnes suivies en CSAPA et CAARUD.
- Renforcer la formation et les pratiques professionnelles
- Assurer la formation continue des équipes pluriprofessionnelles des établissements et services sociaux ou médico-sociaux addictions.
- Promouvoir la recherche clinique et thérapeutique sur les substances psychoactives et les conduites addictives en associant le secteur spécialisé médico-social.
- Déployer la démarche des lieux de santé sans tabac au niveau des établissements médico-sociaux.
- Garantir une offre de soins hospitalière en addictologie avec une prise en charge de proximité (sevrages simples, consultations), territoriale (hospitalisation, soins de suite et de réadaptation) et régionale (enseignement, formation, recherche, coordination régionale).
- Déployer les expérimentations afin de diversifier les parcours de soins en addictologie et ouvrir la prise en charge à de nouveaux professionnels, notamment via le Fonds de lutte contre les addictions.
- Disposer d’au moins un centre d’addictologie ambulatoire ressource en psychiatrie par département.
- Bénéficier des initiatives et dispositifs numériques existants pour soutenir les pratiques professionnelles (comme, par exemple, la création de filières de téléconsultations d’addictologie ou bien la poursuite d’appels à projets sur des solutions numériques dédiés à l’addictologie).
- Renforcer les moyens, les pratiques et le nombre d’équipes de liaison et de soins en addictologie (ELSA) en Île-de-France, particulièrement dans les établissements à l’activité prioritaire (maternité, services d’accueil des urgences, etc.), et plus généralement sanctuariser l’addictologie hospitalière (nombre de lits dédiés, diversification des équipes, etc.).
- Développer et renforcer l’offre de CSAPA résidentiels.
- Favoriser et développer le nombre d’infirmier(e)s en pratique avancée (IPA) en addictologie.
- Faciliter le dispositif de postes partagés entre hôpitaux et entre ville et hôpital.
- Renforcer les dispositifs de consommations supervisées.
- Organiser le rapprochement et le travail de réseau entre l’Éducation nationale et les établissements médico-sociaux.
- Sensibiliser les professionnels hospitaliers à la réduction des risques et des dommages par les équipes des CSAPA, des centres d’accueil et d’accompagnement à la réduction des risques pour usagers de drogues (CAARUD) et les ELSA.
- Garantir l’autorisation des ESMS à réaliser des TROD, aussi bien dans la structure qu’en hors les murs. Ce levier passe par la coordination entre les organismes formateurs TROD et les ESMS.
- Favoriser l’échange de pratiques, et contribuer à la communication et la diffusion des projets innovants.
- Renforcer de façon globale la formation des professionnels du champ des addictions, mais aussi des secteurs rencontrant des publics vulnérables face aux conduites addictives.
- Contribuer aux politiques publiques, initiatives et dispositifs visant à la dénormalisation des consommations de tabac et d’alcool
- Augmenter les compétences des acteurs nécessite le développement de stratégies plurielles, inscrites dans le temps : il sera nécessaire d’articuler plusieurs stratégies de formation pour faciliter le transfert de connaissances : stratégies de diffusion (vidéo, site internet, résumé de données scientifiques, etc.) ; stratégies d’échange par les services conseils, le réseautage, les forums de discussion ; stratégies de formation ; stratégies collaboratives, de l’ordre de la co-construction d’outils, de communauté de pratique et de formules de tutorat et d’accompagnement.
- Diffuser des connaissances en santé publique : un enjeu d’accessibilité adaptée à plusieurs niveaux de littératie. Développer une démarche de diffusion d’une culture de prévention mobilise divers savoirs, connaissances ainsi que des ressources à adapter en fonction de chaque public, de chaque territoire, etc. Il est nécessaire de donner à chaque acteur concerné l’accès à ces savoirs, connaissances et ressources, mais aussi de favoriser leur appropriation, et de garantir leur fiabilité par une sélection et un traitement ad hoc. Les ressources en promotion de la santé doivent être sélectionnées dans un souci d’utilité et de fiabilité pour des acteurs ayant des niveaux de connaissance et d’expertise différents. Elles doivent être gratuites, directement téléchargeables en français et en différentes langues pour les publics concernés. Mieux faire connaître ces ressources et favoriser leur appropriation par les acteurs franciliens concernés est un des enjeux majeurs pour les années à venir.
- Accompagner en méthodologie des projets en promotion de la santé en articulant les connaissances et les pratiques
- Accompagner les référents en promotion de la santé : développer une politique de santé publique exige de mobiliser un nombre considérable d’acteurs de champs d’intervention différents, de formations initiales et continues et d’expériences diversifiées. Il est donc nécessaire de s’appuyer sur des référents dont la fonction principale est d’être des démultiplicateurs. Ils doivent maîtriser les priorités politiques, le plaidoyer, les démarches et outils pour implémenter et coordonner des projets. Il s’agit des missions fondamentales des coordinateurs des Contrats locaux de santé (CLS) et des Conseils locaux de santé mentale (CLSM). Mais ces objectifs concernent aussi les coordinateurs ateliers santé ville (ASV), les communautés pluriprofessionnelles territoriales de santé (CPTS), les référents de grandes associations sociales ou médico-sociales, les référents « école promotrice de santé » ou « hôpital promoteur de santé ». Il s’agit aussi des professionnels des collectivités territoriales, des conseils départementaux, de l’ARS, etc.
- Diversifier et élargir les formations en promotion de la santé
- les dispositifs d’auto-formation en ligne, ensemble cohérent de plusieurs modules pédagogiques interactifs visant à développer les connaissances et compétences des professionnels et à leur donner des clés pour agir sur les territoires ;
- les e-Parcours, qui seront développés sur cinq ans pour couvrir l’ensemble des compétences nécessaires en prévention et promotion de la santé : déterminants de la santé et des leviers pour agir ; la santé dans toutes les politiques (intersectorialité) ; connaissance du territoire ; travailler la fonction de référent et/ou coordinateur en promotion de la santé.
- Soutenir l’ingénierie en santé des collectivités territoriales
- S’appuyer sur des interventions probantes. Les projets en promotion de la santé relèvent essentiellement d’intervention en situation de vie auprès de populations, ils représentent donc des interventions complexes au sein desquelles interviennent une multitude de variables. Ces interventions sont notamment construites à l’articulation de trois types de connaissances : les connaissances scientifiques émanant de disciplines diverses, les connaissances expérientielles tirées de pratiques professionnelles et les connaissances expérientielles des personnes concernées. L’appropriation d’une logique de recherche de données probantes doit être élargie.
- Développer la capitalisation des expériences. La capitalisation des expériences en promotion de la santé contribue à la production de données probantes. Elle vise à transformer le savoir issu de l’expérience des acteurs en connaissances partageables, utiles à l’action. Elle s’appuie sur un principe de validité des savoirs issus de l’expérience pour agir en promotion de la santé, aux côtés des connaissances scientifiques issues de la recherche. Elle fait partie des stratégies de transfert et de partage de connaissances. La démarche de capitalisation permet de porter une réflexion sur l’action menée et les pratiques. Elle permet aussi d’identifier des leviers pour la transférabilité des interventions dans d’autres contextes. Cette capitalisation doit être développée à l’échelle francilienne.
- développer la production de contenus méthodologiques accessibles à des publics non experts ;
- développer des contenus ciblés spécifiquement pour de nouveaux publics, tels que les élus, les associations sociales ou médico-sociales, afin d’étendre la démarche au-delà des actuels référents en promotion de la santé ;
- développer une stratégie partenariale et de communication digitale, notamment sur les réseaux sociaux, pour valoriser les ressources existantes et accompagner leur évolution.
- à partir du livre blanc produit par l’Association des maires d’Île-de-France22Livre blanc de l’Association les maires d’Île-de-France « La santé en Île-de-France : état des lieux et propositions pour agir », juillet 2022 : https://amif.asso.fr/wp-content/uploads/2022/09/Livre-Blanc-Sante-AMIF.pdf (AMIF), élaborer un projet commun de formation en promotion de la santé avec les équipes du CNFPT et les structures de formation des élus ;
- accompagner chaque renouvellement de CLS et CLSM d’un état partagé des besoins en méthodologie de promotion de la santé ;
- généraliser la diffusion des études d’impact en santé et autres démarches de formalisation ;
- mettre en place une veille, une sélection et une valorisation sur les outils disponibles en direction des élus.
- la recherche interventionnelle en santé des populations (RISP) vise à produire des connaissances sur les interventions ayant comme objectifs d’agir sur les déterminants de santé et de réduire les facteurs de risque des maladies au sein de la population ou de groupes sociaux particuliers (caractérisés par des états de santé défavorables au regard de la moyenne) (Potvin, Di Ruggiero, Shoveller, 2013) ;
- parmi l’ensemble des méthodes s’inscrivant dans le giron de la RISP, la recherche-action constitue une référence en termes de principes et de pratiques démocratiques (Bourassa, 2015). En effet, cette approche « requiert d’impliquer, dans la démarche de recherche, des partenaires “non-chercheurs” mais aussi “acteurs de terrain” », il s’agit de travailler « avec » et non pas « sur » les personnes ;
- enfin, si les recherches-actions encouragent la participation des acteurs de terrain, le niveau de collaboration est variable et dépend du protocole de recherche produit. L’essor des recherches participatives (Carrel, Godrie, Juan, 2022) a permis de questionner les biais induits par la division du travail de recherche lorsque des non-chercheurs sont impliqués en tant qu’acteurs. Ainsi, l’ARS Île-de-France plaide pour le développement des recherches participatives au sein desquelles la participation entre scientifiques et profanes soit la plus égalitaire possible afin de générer chez les personnes impliquées un pouvoir d’auto-analyse et d’auto-interprétation des expériences vécues (Touraine, 1978). In fine, l’objectif est de permettre l’émancipation par eux-mêmes des groupes sociaux historiquement marginalisés et de réduire les inégalités sociales de santé.
- L’analyse des interventions sur les milieux de vie défavorables à la santé sera priorisée via l’observation de l’impact des processus organisationnels et des interactions en jeu (Guével, Pommier, 2020 : 166). Cette approche nécessite de prendre en compte les personnes, institutions et secteurs qui interviennent indirectement dans la formation d’un milieu de vie favorable ou défavorable à la santé. Dans ce cadre, les milieux suivants feront l’objet d’une attention particulière :
- les milieux de travail : il s’agit ici d’appréhender la question de l’espace de travail, considérant que le travail est un déterminant fondamental de la santé des populations. Les actions de prévention au sein des organisations professionnelles sont en grande partie centrées sur la prévention des risques, et la logique de responsabilité de l’employeur rend difficile l’émergence d’un empowerment professionnel pourtant inscrit dans le Code du travail ;
- les milieux pénitentiaires : la complexité de l’environnement pénitentiaire relève en grande partie des contraintes qui s’exercent sur les personnes (professionnels et détenus) et qui ont comme conséquence une relative marginalisation des questions de santé. L’analyse des actions de promotion de la santé dans ce milieu doit s’attacher aux conditions de production d’une vision positive de la santé des personnes détenues, de la possibilité d’une participation des publics concernés dans la mise en œuvre des actions et de prise en compte du contexte dans le déploiement des actions ;
- l’environnement urbain : l’urbanisation (Rémy, Voyer, 1988) et l’organisation spatiale en résultant entraînent plusieurs évolutions des modes de vie et des écosystèmes qui ne sont pas sans conséquences sur les états de santé des populations. Les politiques d’aménagement du territoire constituent un terrain d’action pertinent pour agir sur la santé en y intégrant le concept d’urbanisme favorable à la santé (cf. fiche 6.4). Les actions qui interviennent dans cette thématique peuvent recourir à de nombreux champs : promotion des mobilités douces, modification des actions anthropiques, démarches d’évaluation d’impact sur la santé (EIS), logiques de plaidoyer, etc. ;
- les milieux scolaires : l’école constitue un déterminant majeur de la santé des enfants et des adolescents (cf. fiches 1.3 et 1.4) (Deslandes, 2001), notamment en termes de santé mentale (Janosz, Pascal, 2004). Il devra être intégré une démarche de recherche participative aux actions visant à : 1) développer un environnement physique et social accueillant et favorable à la santé des enfants ; 2) développer la co-éducation et l’empowerment des familles, des personnels et des élèves ; 3) développer les CPS (compétences psycho-sociales) des élèves.
- Les leviers d’action communautaire (ou action collective), qui sont identifiés depuis 40 années par l’OMS comme des moyens efficaces d’agir par et pour les personnes concernées (Bourque, Hyppolite, Parent, 2020 : 202-203), devront faire l’objet d’une attention particulière en matière d’évaluation par la recherche. Les actions étudiées peuvent relever d’interventions sur un espace géographique (ville, quartier, etc.), auprès de groupes sociaux qui partagent des intérêts communs (locataires, salariés, personnes sans emploi, retraités, etc.) ou encore de personnes partageant des traits identitaires assignés et/ou revendiqués (LGBTQI, personnes racisées, minorités socioculturelles, etc.). L’objectif des interventions sociales communautaires est d’accroître les capacités d’agir individuelles et collectives en s’appuyant sur les compétences préalablement identifiées, le but étant in fine de construire de nouvelles formes d’organisations sociales et de nouveaux rapports sociaux. Les projets de santé publique soutenus par l’Agence en matière de santé communautaire devront intégrer l’analyse des approches déclinées au regard des objectifs conjointement assignés et des effets produits. Les observations devront porter aussi bien sur l’impact au sein des groupes sociaux que sur les modalités organisationnelles mises en place.
- L’éducation pour la santé, qui ne doit pas être considérée sous le seul prisme de l’amélioration des connaissances des individus en matière de santé, est un domaine d’intervention privilégié pour qui veut améliorer la santé d’une population (Godeau, Guével, Moreau, Simar, Raude, 2020). Il s’agit en effet de développer les capacités et attitudes des individus dans une visée émancipatrice et de réduction des inégalités sociales de santé. Dans ce cadre, une attention particulière doit être portée à la recherche-intervention dans le domaine de l’accroissement de la littératie en santé, notamment chez les personnes éloignées des dispositifs numériques. Si ces derniers permettent « l’autogestion de sa santé » via de l’information objectivée et partagée entre pairs (réseaux sociaux numériques, forums, etc.), ils bousculent la hiérarchisation des discours scientifiques reconnus comme légitimes et modifient la réception et l’appropriation des messages et des informations produites et transmises, notamment par les ARS. Dans cette perspective, il conviendra pour les porteurs de projets de recherche d’adopter une posture critique vis-à-vis du rôle de l’information scientifique dans le développement d’une rationalité instrumentale favorable à la santé des individus. L’analyse des interactions et des boucles de rétroaction (feedback) entre les pratiques et l’environnement des individus est une grille d’analyse pertinente afin d’identifier les actions à privilégier au sein d’un contexte donné.
- La promotion de la santé au sein des établissements de santé est peu développée du fait de raisons diverses relevant principalement de l’histoire du système de santé français et des contraintes en termes de ressources humaines adaptées (Aujolat, Martin, 2020). Reprenant les standards d’auto-évaluation proposés par l’OMS Europe en 2006, les projets de prévention portés par les établissements publics feront l’objet d’une analyse des répercutions sur les usagers (via le déploiement de programmes d’éducation thérapeutique du patient, par exemple) mais également sur les professionnels hospitaliers et les habitants du territoire. En effet, le rôle des hôpitaux dits de proximité est de développer des actions de santé publique au sein des territoires d’implantation, il conviendra d’y intégrer une dimension d’évaluation participative incluant les usagers, les professionnels concernés et les habitants.
- poursuivre le renforcement des actions de prévention, de promotion de la santé et l’éducation pour la santé (en lien avec les actions mentionnées dans l’axe 1) ;
- mieux structurer les liens entre la ville et l’hôpital, le sanitaire et le médico-social ;
- donner davantage d’outils aux patients et à leurs aidants pour s’orienter au sein du système de santé régional, qu’ils soient numériques ou organisationnels, qu’ils contribuent au renforcement de la littératie en santé et à l’inclusion ou, plus globalement, à l’effectivité des droits.
- Poursuivre la logique de convergence et de complémentarité des dispositifs afin d’optimiser leurs interventions.
- Améliorer la lisibilité de l’ensemble au bénéfice des parcours de santé, tant pour les professionnels que pour les usagers, et fluidifier les modes d’adressage en clarifiant les cas d’usage de chaque acteur.
- Faciliter l’organisation de l’aval hospitalier, en fluidifiant les sorties et en sécurisant les retours à domicile.
- Renforcer le rôle de guichet intégré des DAC, acteur privilégié de la coordination des parcours de santé complexes, à destination des professionnels, des usagers et des aidants :
- poursuivre l’ouverture des prises en charge vers le « tous âges et toutes pathologies » ;
- en lien avec le référentiel de missions des DAC (dont le contenu est appelé à évoluer), renforcer la mission d’appui à la coordination des parcours pour les situations les plus complexes ;
- poursuivre et renforcer la prise en charge des personnes en situation de précarité ;
- poursuivre la construction de liens opérationnels avec la ville (notamment les CPTS et les structures d’exercice coordonné, en lien avec l’Assurance maladie), les établissements de santé, l’hospitalisation à domicile, le secteur médico-social et les acteurs de la « Une réponse accompagnée pour tous ».
- Confirmer et valoriser le rôle de coordination de chaque professionnel et structure de soins, notamment dans le cadre de la prise en charge et du suivi des patients porteurs de pathologies chroniques :
- communiquer (en lien avec l’Assurance maladie) sur les objectifs et les moyens de la coordination de parcours, qu’ils soient organisationnels, humains ou numériques, notamment au sein des CPTS, des établissements de santé et des établissements et services médico- sociaux. Un impact en termes de gain de temps médical pour les professionnels de santé pourra être attendu ;
- veiller à la mise en place ou à l’identification d’une mission dédiée à l’hôpital, ayant en particulier une valence sociale et médico-sociale, ainsi que dans les structures d’exercice coordonné et au sein des CPTS ;
- intégrer la dimension de « coordination » et de « parcours » dans la feuille de route sur le soutien à l’exercice coordonné, déployé par l’Assurance maladie et l’Agence.
- S’appuyer sur les DAC et les autres acteurs pour identifier les ruptures de parcours sur les territoires, afin de pouvoir y apporter des réponses plus adaptées.
- Identifier et s’appuyer sur les dispositifs régionaux ayant une expertise spécifique dans le champ des pathologies chroniques et intervenant auprès de leurs aidants.
- Favoriser l’interconnaissance et l’acculturation des dispositifs ainsi que l’interpénétration des filières. Le rôle d’animation territoriale du DAC, en lien avec les missions des CPTS, est à valoriser et à coordonner avec les acteurs du champ du handicap.
- Développer le déploiement et l’usage de la solution régionale de coordination e-Parcours (cf. fiche 3.11).
- Travailler particulièrement au sein de chaque territoire les articulations avec les services des conseils départementaux et les communes, afin de faire émerger des organisations territoriales permettant une prise en charge globale des parcours.
- Développer des formations spécifiques liées à la coordination des parcours à destination des professionnels en ville, à l’hôpital et dans le secteur médico-social.
- Mettre en œuvre une démarche d’évaluation du service rendu par les organismes chargés de la coordination des parcours.
- Dresser une cartographie accessible aux professionnels, aux patients et aux aidants, de l’ensemble des acteurs de la coordination avec une fiche d’identité pour chacun (périmètre, modalités de mobilisation, mode d’action, critères d’inclusion…). Cet outil a notamment vocation à s’appuyer sur les portails Maillage.
- Mettre à disposition des professionnels une cartographie de l’offre (au-delà de la coordination), grâce à l’outil Santégraphie, alimentée par le Répertoire opérationnel des ressources (ROR).
- Améliorer, favoriser et promouvoir la complétude et l’actualisation continue du ROR pour l’ensemble de l’offre (dont les DAC) et confirmer l’ambition d’une harmonisation des outils favorisant le partage de données.
- Inciter l’ensemble des dispositifs intervenant dans le champ de la coordination des parcours à élaborer des protocoles d’adressage mutuels fondés sur des cas d’usages récurrents dans le but d’une meilleure articulation entre eux.
- Tendre vers une homogénéisation des zones d’intervention des différents dispositifs par type « d’enjeu » territorial (proximité, département, région).
- Élaborer des actions de communication, en lien notamment avec l’Assurance maladie, à destination des professionnels et/ou structures (secteurs sanitaire, médico-social et social) et du grand public afin de rendre plus visibles les dispositifs de coordination des parcours, dont les DAC.
- Améliorer le lien ville/hôpital – hôpital/ville (ex. : participation de l’hôpital aux instances des CPTS et réciproquement ; organisation par l’hôpital de groupes/comités avec des acteurs de ville…) et le lien ville/ESMS – hôpital/ESMS.
- Favoriser l’accès à l’expertise hospitalière : des avis médicaux rapides, des consultations semi-urgentes, développement de la téléexpertise, ouverture de staffs, postes partagés ville-hôpital et fonction de coordination de parcours, etc.
- Ouvrir certaines structures de gouvernance hospitalière, notamment les commissions d’hospitalisations longues, à l’hospitalisation à domicile (HAD) et à la ville (DAC, CPTS).
- Mettre en place au sein de l’hôpital une organisation permettant l’anticipation et le suivi de ces situations.
- Favoriser les organisations coopératives entre l’hôpital et la ville (structures de soins/CPTS/DAC) permettant d’organiser et de sécuriser le retour à domicile des patients après une prise en charge hospitalière : partager les informations, trouver un médecin traitant ou des professionnels pouvant assurer les aides et soins auprès du patient…
- Développer le recours et la culture de l’HAD en ESMS (PA/PH/PDS), notamment pour éviter les hospitalisations des résidents.
- Identifier, au sein des établissements de santé, une fonction de coordination médico-sociale en lien avec le service social (en prenant en compte les résultats des expérimentations LAMPES), pour repérer dans le parcours hospitalier les publics en difficulté sociale et travailler à la sortie de l’hôpital, en lien avec les DAC.
- Poursuivre la pérennisation du dispositif d’hébergement temporaire en sortie d’hospitalisation pour les personnes âgées dépendantes en Ehpad et en USLD, et prévoir la mise en place d’autres solutions pour les patients sortant d’hospitalisation non autonomes mais ne résidant pas dans ces structures.
- Améliorer la connaissance et l’identification par les professionnels du territoire des procédures de traitement accélérées des maisons départementales des personnes handicapées (MDPH) et de l’APA en cas d’urgence (critères, personnes ressources, procédures, etc.), et les acculturer globalement aux différentes procédures.
- Accélérer le déploiement du référent handicap en établissement sanitaire, garant d’un parcours de soins adapté27Décret n° 2022-1679 du 27 décembre 2022 relatif aux missions et au cadre de l’intervention du référent handicap dans le parcours du patient en établissement de santé..
- Pour les patients les plus vulnérables et/ou précaires, renforcer les compétences et les organisations, notamment dans le cadre de la gestion des sorties hospitalières complexes.
- Associer plus largement les collectivités territoriales et les usagers aux réflexions et travaux pour faciliter l’accès aux droits.
- une évolution des organisations permettant, sur la base notamment d’outils numériques ou de nouvelles modalités de travail, le décloisonnement des acteurs du système de santé (ville, hôpital, médico-social, social) et l’évolution des modèles actuels de prise en charge, y compris pour une amélioration des parcours ;
- une évolution des pratiques professionnelles et des métiers avec, par exemple, l’usage de l’intelligence artificielle (IA) dans les diagnostics, l’utilisation de « jumeaux numériques », la simulation, la personnalisation des prises en charge, la numérisation de l’activité d’anatomie et cytologie pathologique, l’utilisation des données de santé, le séquençage génétique, les thérapies digitales, les objets connectés…
- l’article 51 de la loi de financement de la sécurité sociale (LFSS) 2018 facilite spécifiquement l’expérimentation d’innovations organisationnelles et de nouveaux modèles de financement, en offrant la possibilité de déroger à certaines dispositions de droit commun. En Île-de-France, la mobilisation est très forte : au 1er janvier 2023, les acteurs franciliens testaient 40 expérimentations de nature très diverse autour de nouveaux parcours de soins, modes de financement ou modalités de prise en charge ;
- d’autres initiatives lancées par l’ARS permettent de détecter et d’accompagner le déploiement de projets territoriaux innovants émanant des acteurs du système de santé francilien (dispositif Startups d’État, appels à projets, animation des acteurs de l’écosystème régional d’innovation en santé, etc.).
- Poursuivre le soutien à l’innovation, continuer à repérer et à accompagner les innovations susceptibles d’améliorer la prévention, les prises en charge et l’amélioration de la santé des Franciliens constituent des enjeux majeurs pour les prochaines années.
- Par ailleurs, une fois les expérimentations lancées, leur évaluation et la définition des modalités de pérennisation constituent également des enjeux importants pour assurer le « passage à l’échelle » des démarches innovantes, notamment des projets « article 51 ». Parmi les expérimentations en cours, plusieurs peuvent d’ores et déjà être identifiées comme inspirantes pour de futures transformations, en matière d’évolution des métiers et changement des pratiques professionnelles, de transformation des modèles de financement ou d’ingénierie financière. À l’approche de la fin d’expérimentation, l’un des enjeux consiste à préparer le déploiement à plus large échelle des démarches qui auront fait la preuve de leur intérêt, afin qu’elles puissent bénéficier au plus grand nombre. Parallèlement, de nouveaux projets ciblés pourront intégrer le dispositif « article 51 » de manière à poursuivre notre démarche de transformation du système de santé régional avec des idées nouvelles.
- accompagner les innovations par la mise en œuvre d’expérimentations ;
- mettre en place une démarche évaluative (usages, médico-économique) des expérimentations afin d’identifier les projets qu’il convient de pérenniser et d’étendre et les conditions d’un « passage à l’échelle » ;
- accompagner la diffusion des innovations afin qu’elles bénéficient au plus grand nombre ;
- accompagner les sorties d’expérimentation « article 51 » et la généralisation des projets qui seront pérennisés ;
- encourager la recherche sur les systèmes de santé (sur les déterminants de santé, sur les inégalités sociales ou encore sur les services en santé) afin d’éclairer l’intervention publique et d’intégrer les résultats de ces recherches dans la prise de décision ;
- favoriser l’accès à la recherche clinique dans les territoires en veillant à réduire les inégalités d’accès à la recherche et à l’innovation.
- projets traitant des thématiques prioritaires du présent PRS ;
- projets visant à améliorer la prise en charge de l’expérience patient ;
- projets visant à développer des actions partagées entre les différents partenaires d’un territoire au bénéfice des patients de ce territoire (type « responsabilité populationnelle ») ;
- projets visant à tester des technologies innovantes, telles que l’IA.
- Accompagner l’émergence, le lancement et la mise en œuvre de nouveaux projets « article 51 ».
- Organiser des appels à manifestation d’intérêt ou des appels à projets, ouverts à tous les acteurs du système de santé (établissements publics et privés, professionnels de santé de ville, structures d’exercice coordonné…), impulsés par l’ARS Île-de-France et ses partenaires, permettant :
- d’identifier les initiatives, acteurs et pratiques innovantes ;
- de co-construire avec les acteurs de terrain des solutions innovantes ;
- d’accompagner la mise en place de « pilotes » pour évaluer l’usage de dispositifs médicaux et autres objets connectés et proposer de nouvelles organisations.
- Favoriser le co-développement et l’évaluation en vie réelle de solutions sur des thématiques prioritaires de santé publique ciblées, et faire en sorte que les solutions validées soient généralisables dans la région (type tiers lieux d’expérimentation, AAP innovation organisationnelle, dispositif Startups d’État…).
- Accompagner la mise en œuvre et la diffusion des expérimentations actuellement en cours (article 51, Fonds d’innovation organisationnelle en psychiatrie (FIOP), etc.) et ayant fait l’objet d’une évaluation démontrant leur valeur ajoutée.
- Améliorer la connaissance et la visibilité de solutions innovantes en organisant des temps d’échanges, de présentation et de retours d’expérience entre acteurs (franciliens ou d’autres régions), sur des thématiques identifiées.
- Diffuser les résultats de l’évaluation des expérimentations et identifier leurs conditions de réplicabilité dans un objectif de déploiement à plus grande échelle.
- Soutenir l’innovation dans les formations des professionnels (par exemple, la simulation) à travers des appels à projets.
- Renforcer la coopération entre les acteurs publics et privés de l’innovation et du numérique en santé à travers des journées d’échange.
- Poursuivre l’animation du groupe de travail régional d’échange sur l’innovation en santé numérique qui réunit différents acteurs publics (conseil régional, le pôle de compétitivité Medicen, établissements de santé, incubateurs de startups (Paris&Co et PariSanté Campus), le groupement interrégional pour la recherche clinique et l’innovation (GIRCI), etc.) afin de partager et coordonner les différentes initiatives.
- Rendre lisibles et accessibles, pour les porteurs de projet, les différents acteurs pouvant les accompagner, les dispositifs existants et les AAP en cours, notamment via la constitution d’un panorama des innovations et du Guichet national de l’innovation et des usages en e-santé (G_NIUS).
- Positionner l’ARS en tant que partenaire pour l’élaboration des appels à projets, pour la sélection des projets, leur financement et leur suivi, portés par des partenaires régionaux ou nationaux.
- Déployer l’annuaire des essais cliniques en Île-de-France afin d’améliorer l’accès des patients à la recherche clinique dans les territoires en fonction du lieu de résidence, et favoriser, pour les professionnels et les équipes, la possibilité de promouvoir ou de participer à des recherches.
- Promouvoir et encourager la recherche sur les systèmes de santé (les soins primaires, le maintien à domicile, la recherche sur la pertinence des soins ou sur les organisations de santé…) en soutenant les acteurs régionaux de la recherche.
- Structurer et généraliser des parcours d’admissions directes en service d’hospitalisation des personnes âgées afin de limiter les passages aux urgences qui sont évitables (cf. Ségur de la santé).
- Renforcer le rôle des filières de soins gériatriques afin de fluidifier les parcours entre structures et favoriser le lien avec les filières de soins spécifiques.
- Renforcer la prise en charge médicale et soignante des Ehpad afin de tenir compte des profils cliniques des résidents avec des pathologies de plus en plus sévères.
- la définition d’éléments de processus clés dans la coordination ville - médico-social - hôpital et dans l’organisation de l’établissement de santé ;
- la définition de règles d’orientation afin d’éviter des pertes de chance ;
- l’élaboration de chemins cliniques pour les motifs les plus fréquents de recours ;
- une analyse des pratiques et une démarche qualité et de gestion des risques ;
- une sensibilisation et une communication forte.
- Ce parcours nécessite un lien étroit et un engagement commun entre les établissements de santé et les professionnels de santé de ville et du secteur médico-social.
- Favoriser le recours à l’expertise en gériatrie via un numéro de téléphone unique/interface numérique et via le renforcement des dispositifs de télésanté (téléconsultation, téléexpertise et télésurveillance) à l’échelle de chaque territoire. Ce numéro sera partagé à l’ensemble des professionnels et des médecins généralistes de ville pour améliorer les prises en charge et éviter les passages aux urgences.
- Renforcer la présence de gériatres aux urgences et organiser des circuits courts de prise en charge.
- Créer des consultations gériatriques semi-urgentes en amont et aval du passage par les urgences et développer l’accueil en hôpital de jour gériatrique à visée diagnostique et thérapeutique.
- Développer l’action des équipes mobiles de gériatrie extra-hospitalière intervenant auprès des Ehpad.
- Sécuriser les sorties d’hospitalisation par des dispositifs de coordination favorisant le retour à domicile.
- Développer les interventions des HAD en Ehpad et à domicile, afin d’éviter des hospitalisations conventionnelles évitables et d’améliorer la récupération post-hospitalisation conventionnelle.
- Favoriser la participation de l’HAD aux appuis territoriaux gériatriques et aux soins palliatifs.
- Développer le travail partenarial entre les filières gériatriques du territoire et les établissements d’HAD.
- Structurer à l’échelle de chaque filière de soins gériatriques le dispositif d’hébergement temporaire en sortie d’hospitalisation (HTSH)28Ce dispositif permet d’organiser le transfert en HTSH pour un séjour de 30 jours en soins gériatriques dans le territoire ou à proximité du domicile de la personne âgée ou de celui des aidants, et d’améliorer et sécuriser le retour à domicile d’une personne âgée après un séjour hospitalier. : déploiement d’un volume adapté (calibré à 220 places d’HTSH en Île-de-France en 2023, réparties entre les 34 filières gériatriques franciliennes).
- Une attention particulière sera portée sur l’accès en Ehpad des personnes hospitalisées qui le souhaitent mais sont bloquées en raison de leur situation de pauvreté.
- augmenter le temps médical de médecins coordonnateurs et maintenir le dispositif de médecins prescripteurs ;
- généraliser le dispositif d’astreinte infirmière de nuit en Ehpad ;
- améliorer la prise en charge des situations d’urgence en Ehpad (projet ASSURE en Île-de-France) ;
- accroître les actions de prévention : mise en œuvre du plan anti-chutes, lutte contre la dénutrition, prévention des risques liés à la iatrogénie médicamenteuse, prévention des infections et de l’antibiorésistance (cf. fiche 5.6) et promotion de l’activité physique adaptée (cf. fiche 6.6) ;
- une attention particulière sera portée, en lien notamment avec l’Assurance maladie, les collectivités territoriales et les associations, aux personnes en situation d’isolement social et de précarité, ainsi qu’aux personnes âgées dans les quartiers prioritaires de la politique de la ville et les quartiers d’habitat ancien dégradé.
- la transformation de l’offre : elle vise à sécuriser les parcours des personnes en situation de handicap quel que soit le lieu de vie choisi, et surtout à garantir à chaque personne un accompagnement souple, modulaire et construit au regard de ses attentes, en développant son accès effectif aux apprentissages, à la formation et l’emploi, à la santé, au logement et à toutes activités favorisant sa pleine participation à la vie sociale. Elle répond également au développement de solutions pour les situations les plus complexes.
- « Une réponse accompagnée pour tous » : elle doit permettre d’apporter des solutions d’accompagnement aux enfants et adultes en situation de handicap, afin d’éviter toute rupture dans leurs parcours.
- Déployer un observatoire régional sur le handicap.
- Poursuivre et amplifier la démarche « Une réponse accompagnée pour tous ».
- Soutenir le mouvement de transformation déjà engagé en Île-de-France pour développer une offre plus souple, adaptée aux projets des personnes et des situations individuelles.
- Développer l’offre pour les personnes en situation de handicap et réduire les inégalités entre les départements franciliens et l’écart avec le taux d’équipement national pour les enfants et les adultes en situation de handicap.
- Soutenir la participation sociale des personnes en situation de handicap.
- Déployer des solutions adaptées à tous les âges de la vie.
- Favoriser l’accès aux soins des personnes en situation de handicap, de la prévention à la prise en charge en soins, à tous les âges de la vie.
- Proposer des solutions de relais et de répit.
- Apporter des réponses à la grande complexité.
- donner une bonne visibilité de l’offre aux personnes en situation de handicap, à leurs parents et à leurs aidants ;
- rendre compte de l’identification des besoins des personnes et outiller le développement de l’offre ;
- partager des pratiques innovantes ;
- mettre en place et animer des communautés de pratiques.
- soutenir et consolider les communautés 360 (cf. fiche 2.1) en replaçant les maisons départementales des personnes en situation de handicap (MDPH) au cœur du pilotage de ces dispositifs pour toujours simplifier l’appui apporté aux personnes en situation de handicap ;
- renforcer l’usage (par les ESMS et les usagers) de ViaTrajectoire Handicap pour améliorer la lisibilité et la visibilité de l’offre médico-sociale disponible, faciliter le suivi des décisions d’orientation et l’identification des besoins via l’observatoire SID SDO (Système d’information décisionnel de suivi des orientations de ViaTrajectoire Handicap)29Système d’information décisionnel de suivi des orientations de ViaTrajectoire Handicap. Ce nouvel outil de pilotage et d’aide à la décision vise à mieux comprendre la situation de chaque territoire. ;
- participer à la structuration d’un service public départemental de l’autonomie permettant l’accompagnement, l’orientation, la recherche et la mise en œuvre de solutions effectives dans une logique domiciliaire, inclusive et respectueuse du choix des personnes, pour des parcours sans rupture.
- Améliorer le repérage, le diagnostic et l’accompagnement précoce des enfants en situation de handicap : le déploiement des plateformes de coordination et d’orientation dans tous les départements pour les enfants de 0-6 ans présentant des risques de troubles du neuro-développement et leur extension pour les enfants de 7-12 ans y contribueront, de même que le renfort des moyens des centres d’action médico-sociale précoce (CAMSP), des centres médico-psycho-pédagogiques (CMPP) et des centres médico-psychologiques (CMP), associé à la mise en œuvre d’une démarche d’amélioration de la qualité des accompagnements.
- Renforcer l’école inclusive : les rectorats et l’Agence régionale de santé Île-de-France ont noué au fil des années un pacte éducatif inclusif visant à assurer une scolarisation adaptée à chaque élève en situation de handicap ainsi qu’un accompagnement vers l’insertion sociale et professionnelle. La convention en faveur de l’école inclusive sanctuarise ce partenariat : augmentation du nombre d’élèves en situation de handicap scolarisés et bénéficiant d’un accompagnement humain, consolidation des modalités existantes pour l’inclusion scolaire, développement de nouveaux dispositifs inclusifs, extension des capacités d’accueil des ESMS et des possibilités de scolarisation, renforcement de l’appui à la communauté éducative et amélioration de la coordination des ressources et des solutions apportées, etc.
- Favoriser l’insertion professionnelle et le maintien dans l’emploi des personnes en situation de handicap : l’ARS porte en lien avec les rectorats, dans le cadre de la convention « Atouts pour tous », le déploiement d’un dispositif d’insertion professionnelle dédié aux jeunes en situation de handicap. Ce dernier doit permettre d’assurer une insertion professionnelle réussie des jeunes Franciliens de 16 à 30 ans en situation de handicap.
- Poursuivre les actions en faveur de l’accès et du maintien dans l’emploi dans le cadre des plateformes de l’emploi accompagné, déployées dans chaque département par l’action conjointe de l’Agence, de l’Agefiph (Association de gestion du fonds pour l’insertion professionnelle des personnes handicapées) et du FIPHFP (Fonds pour l’insertion des personnes handicapées dans la fonction publique)30Fonds pour accompagner dans l’emploi les personnes en situation de handicap (secteurs privé et public)..
- Accompagner les adolescents et les jeunes adultes en situation de handicap lors des périodes de transition reste l’un des points d’évolution de l’offre attendue pour les établissements et services médico- sociaux pour personnes en situation de handicap. Le développement d’offres spécifiques permettant de favoriser l’autonomie des jeunes sera encouragé. De même, des solutions adaptées aux situations nécessitant des soins plus importants seront mises en œuvre de manière transitoire avant une admission en établissements pour adultes.
- Mieux accompagner les jeunes en situation de handicap confiés à l’aide sociale à l’enfance, par le biais de conventions passées entre l’Agence et les conseils départementaux, sanctuarisant une offre dédiée.
- Développer des solutions variées, adaptées au vieillissement des personnes handicapées, permettant pour celles qui le souhaitent un maintien au domicile avec un appui en termes de soins adaptés (cf. fiche 2.5).
- Soutenir la pratique sportive et l’accès à la culture pour toutes les personnes accueillies en établissements ou services médico-sociaux grâce à la démarche « Culture et santé » et aux partenariats lancés, dans le cadre du plan Héritage des Jeux olympiques et paralympiques, avec le Comité paralympique et sportif français, la Fédération française de sport adapté et les rectorats.
- la continuité du maillage territorial par les consultations dédiées Handiconsult pour assurer des soins somatiques pour tous ;
- la mise en place d’un parcours en santé orale gradué sur chaque territoire, de la prévention aux soins pour tous (cf. fiche 2.19) ;
- le déploiement de la démarche Handigynéco en ESMS handicap, pour construire un véritable parcours gynécologique pour les femmes handicapées, et apporter une information sur la vie affective et sexuelle pour tous les usagers handicapés (cf. fiche 1.7).
- pour les personnes concernées par les troubles du spectre de l’autisme, l’action des unités mobiles interdépartementales (UMI) et l’Unité sanitaire interdépartementale d’accueil temporaire d’urgence (USIDATU) a été renforcée, permettant d’apporter des réponses différenciées et ajustées dans chaque territoire à travers la départementalisation de leur mission d’appui aux établissements médico-sociaux, notamment. De manière complémentaire se déploient des offres spécifiques : les unités renforcées d’accueil de transition (URAT), qui interviennent de manière temporaire en aval de l’USIDATU, et des petites unités résidentielles, dédiées à l’accueil pérenne (même si non définitif) des situations les plus complexes présentant comorbidités et troubles associés avec comportements-défis ;
- pour les personnes concernées par un handicap psychique, le recours aux établissements de santé mentale pendant les périodes de crise et l’aller-vers doivent se structurer et contribuer à un accompagnement sans rupture pour les personnes concernées.
- mieux repérer/dépister les signes du vieillissement précoce32Cette notion désigne le « décalage entre l’âge où apparaîtraient des manifestations de vieillissement et l’âge attendu normalement pour ces manifestations » (Azéma et Martinez, 2005, p. 310). (fragilité, vulnérabilité, comorbidités, perte d’autonomie) derrière les symptômes liés au handicap et savoir dissocier l’un de l’autre. À terme, il s’agit de mettre en place un parcours de vie et de soins individualisé adapté à chaque personne handicapée vieillissante. L’accompagnement de la PHV doit en effet s’inscrire dans un parcours de vie, chaque étape devant être anticipée, préparée et accompagnée. Cet accompagnement nécessite la mise en place de suivis médicaux et paramédicaux réguliers, dont des actions, des soins et un suivi préventif, qui ont pour objectifs de prévenir l’apparition de maladies chroniques et d’éviter autant que possible des événements aigus intercurrents ;
- réorganiser, compte tenu du vieillissement de la population handicapée, l’offre d’hébergement à destination des PHV, notamment dans le secteur médico-social. À terme, il s’agit de disposer d’une offre d’accueil variée qui réponde aux besoins des PHV et à leur projet de vie, entre une orientation vers un Ehpad, une structure spécialisée dans la prise en charge des personnes en situation de handicap – par l’appui, notamment, d’équipes mobiles de soins, voire des solutions mixtes permettant d’accueillir sur le même site les personnes handicapées vieillissantes et leurs parents très âgés. Ces solutions sont à élaborer avec les acteurs de chaque territoire et appellent une bonne coordination des politiques publiques dans le champ du grand âge, notamment en lien avec les conseils départementaux ;
- soutenir l’autodétermination des personnes et proposer une palette de solutions selon l’évaluation des besoins en soins au domicile et en établissement, en donnant une priorité à la vie à domicile et en visant à adapter les structures spécialisées, à travers par exemple :
- l’accompagnement du vieillissement des travailleurs d’établissements ou services d’aide par le travail (ESAT) et préparer leur retraite,
- l’accompagnement des aidants familiaux,
- le développement des plateformes de service et des équipes mobiles ;
- la mise en place de formules de répit et d’accueil temporaire,
- l’habitat adapté et accompagné par les services d’aide à domicile,
- le déploiement d’unités dédiées en établissements et services médico-sociaux ;
- veiller à préserver et à stabiliser l’environnement de la personne handicapée vieillissante, ce qui implique la recherche permanente d’un aménagement des modes de prise en charge afin qu’ils évoluent et s’adaptent au fur et à mesure de l’apparition des besoins liés au vieillissement, et nécessite dès lors de pouvoir disposer d’une palette de réponses diversifiées et complémentaires sur les territoires (cf. supra) ;
- développer voire créer une offre en soins, prévention, dépistage et prise en charge avec les acteurs du secteur gériatrique, afin de répondre aux besoins de cette population vieillissante.
- Améliorer et déployer les outils de repérage des signes du vieillissement, adaptés à cette population spécifique, qui permettent le repérage et le dépistage des signes de vieillissement précoce (notamment par l’intermédiaire de l’outil e-Parcours proposant des questionnaires de repérage). Élaborer, entre autres, des fiches de repérage des signes du vieillissement par type de handicap, et mettre en place un programme de formation dédié pour les professionnels du secteur médico-social.
- Intensifier la formation des professionnels du secteur médico-social handicap et de la gériatrie au repérage et au dépistage des signes du vieillissement (perte d’autonomie, évaluation des fonctions cognitives).
- Soutenir des démarches d’aller-vers dans la prise en charge en soins de cette population, notamment les PHV au domicile.
- Déployer et renforcer les innovations qui répondent aux besoins spécifiques des PHV (lien avec l’offre de soins du secteur grand âge, les filières de gériatrie, référent parcours PHV).
- Encourager des interventions de promotion de la santé auprès des populations en amont du vieillissement (prévention des cancers, pertes sensorielles, santé orale, santé psychique).
- Mettre en place des programmes de prévention/dépistage systématisés pour ces populations (protocoles) ; mettre en place, dans le secteur médico-social handicap, une réelle politique de santé de prévention/dépistage du vieillissement, notamment dépistage des cancers tels que sein, utérus et colon, prévention du déclin sensoriel (yeux ; oreilles).
- Sensibiliser les PHV aux signes du vieillissement, grâce à des outils de communication adaptés (« Facile à lire et à comprendre » (FALC), infographie).
- Élaborer (en lien avec les acteurs concernés du champ du handicap et du grand âge) un socle commun de prise en charge et de coordination en soins des PHV : réaliser/mettre à jour des référentiels de missions régionales à appliquer/déployer par les acteurs concernés (notamment par les structures médicosociales accueillant des PHV). Renforcer l’inscription de cette politique dans les objectifs des contrats pluriannuels d’objectifs et de moyens (CPOM) des gestionnaires du secteur handicap.
- Installer un Copil régional dédié à la prise en charge de cette population pour instaurer une réelle collaboration entre tous les acteurs du champ du handicap et du grand âge impliqués dans la prise en charge de cette population.
- faciliter la relation du binôme aidant-aidé et prévenir les risques de maltraitance ;
- améliorer les pratiques des professionnels afin de repérer les besoins de relais et répit, favoriser l’acceptation du relais et répit par les aidants ;
- contribuer au développement des solutions de relais et répit pertinentes et accessibles (y compris pour les personnes en situation de précarité) ;
- soutenir les actions en faveur des aidants, via les plateformes d’accompagnement et de relais et répit, l’accueil temporaire, les séjours vacances-répit, le relais à domicile, et en relais des leviers mobilisables auprès de la conférence des financeurs de la prévention de la perte d’autonomie ;
- s’appuyer sur la compétence et les savoirs des aidants pour développer des démarches de santé participative et améliorer les politiques publiques.
- Sur le secteur du handicap, la région dispose par ailleurs d’une offre de relais et répit réduite et inégale sur les territoires. Elle se caractérise principalement par des places d’accueil temporaires, une plateforme de répit et un centre de loisirs adapté. Depuis 2020, l’Agence régionale de santé Île-de-France déploie, aux côtés des organismes gestionnaires, des solutions de relais et répit financées par crédits non reconductibles essentiellement orientées pour l’accueil d’enfants et d’adultes en rupture de parcours. Ces offres ont pour point commun d’apporter des solutions à des personnes en grande partie concernées par des troubles du neuro-développement et des comportements-problèmes. Construites dans le cadre de l’épidémie de Covid-19, elles sont accompagnées pour une entrée progressive dans le droit commun.
- mailler le territoire francilien de solutions permettant d’assurer le relais et répit pour tous (en tenant compte des inégalités sociales) ;
- déployer et faire connaître (notamment auprès des professionnels de santé, structures concernées et grand public) une large palette de solutions de relais et répit souple et modulaire au plus proche des besoins des personnes et des territoires : en journée, en soirée, la nuit, en semaine ou le weekend, pendant les vacances scolaires ;
- déployer la maison de répit expérimentale qui s’adresse aux binômes aidants-aidés, que l’aidé soit une personne en situation de handicap, âgée ou malade, couplée à une équipe mobile de répit ;
- déployer le village Répit Familles qui permettra l’accueil de personnes en situation de handicap ou âgées et de leurs aidants ;
- déployer une offre de relais et répit à destination principalement des personnes en situation de handicap sans solution d’accompagnement médico-social ou signalées, identifiées et priorisées par la MDPH, les dispositifs intégrés handicap (DIH) et les acteurs du parcours (UMI, équipes relais handicaps rares (ERHR), PCPE (pôles de compétences et de prestations externalisées), etc.)34Les enfants ou adultes en rupture de parcours, à domicile, présentant des troubles du comportement et qui accèdent peu ou pas aux offres de droit commun, et les enfants ou adultes pour lesquels rester dans leur milieu familial pendant les vacances entraînerait la majoration des TCC et/ou un risque de maltraitance..
- le développement du soutien aux proches aidants afin de prévenir l’épuisement des familles ;
- la création d’une offre de relais et répit pour les situations individuelles complexes ;
- la diversification de l’offre de relais et répit par la pérennisation de certaines solutions de relais et répit innovantes qui ont émergé lors de la crise sanitaire.
- Déterminer les besoins, en tenant compte des inégalités sociales et territoriales de santé, par un diagnostic approfondi au niveau des territoires, en étroite collaboration avec les associations d’aide aux aidants, pour garantir un maillage territorial pertinent et renforcer la mise à disposition de données spécifiques au champ du handicap.
- Cartographier l’offre de relais et répit sous toutes ses formes (hébergement, PFR, association…) en intégrant l’accessibilité financière afin d’identifier les territoires insuffisamment couverts et la proposer au travers de portails accessibles aux professionnels et au grand public (Santégraphie ou Maillage, par exemple).
- Investir la communication et la lisibilité des actions en faveur des aidants en associant les dispositifs existants.
- Renforcer le partenariat avec l’association JADE pour le repérage des jeunes aidants.
- Relayer les modalités de mise en œuvre du relais et répit s’articulant principalement autour des ESMS de la région qui ouvrent leur structure ou mettent à disposition leurs locaux sur des périodes de fermeture :
- recrutement des vacataires et/ou mobilisation des professionnels habituels ;
- partenariat avec des organismes de séjours adaptés ;
- partenariat avec le PCPE ;
- partenariat avec des centres de loisirs.
- Relever le défi du recrutement, de la formation et de la fidélisation des professionnels.
- Poursuivre le développement d’une offre de soins ciblée sur la période charnière des 1 000 premiers jours de la vie, et plus largement sur les enjeux de l’accompagnement durant les périodes antéconceptionnelle et de la petite enfance. Cela se traduira par un développement de l’offre en psychiatrie périnatale dans la région, afin de mieux identifier et prendre en charge les dépressions périnatales et les troubles psychiques sévères des parents ou futurs parents, en soutenant les organisations favorisant la bonne intégration entre psychiatrie et périnatalité (staffs médico-psychosociaux, unités psycho-pathologiques, réseaux de périnatalité, protection maternelle infantile…) ; et par un renforcement des actions de dépistage, d’accompagnement et d’inclusion des enfants montrant des anomalies de la trajectoire neuro- développementale.
- Garantir une réponse graduée aux situations de crise de l’adolescent dans chaque département, selon une approche globale, articulant dispositifs d’aller-vers (équipes mobiles de crise), dispositifs de prise en charge rapide, ambulatoire et de courte durée et prise en charge hospitalière si nécessaire, et renforçant le lien entre services de pédiatrie et de pédopsychiatrie et entre services de soins et autres acteurs essentiels du parcours de vie des adolescents (familles, professionnels de l’Éducation nationale, services départementaux…).
- Structurer la détection et l’intervention précoces des premiers épisodes psychotiques dans la région, dans une logique de prévention ciblée vers les jeunes les plus à risque, d’une part en renforçant la capacité de repérage des professionnels non spécialisés de première ligne, d’autre part en facilitant l’orientation vers une offre spécialisée et vers un accompagnement pluridisciplinaire du jeune dans un objectif de continuité des soins et de rétablissement.
- Structurer la prise en charge du psychotraumatisme dans la région. Une première étape sera la consolidation des centres régionaux du psychotraumatisme et de leur mission d’animation territoriale, pour identifier et coordonner les offres de soins du territoire et garantir un accès simplifié aux usagers, adultes comme mineurs.
- Structurer le repérage précoce et l’expertise diagnostique des troubles du spectre de l’autisme et des troubles du neuro-développement (TND), avec l’extension des plateformes de coordination et d’orientation en direction des enfants de 7 à 12 ans et, en corollaire, l’appui des centres de référence des troubles du langage et des apprentissages (CRTLA), par le renfort des deuxièmes lignes (centres d’action médico-sociale précoce (CAMSP), centres médico-psycho-pédagogiques (CMPP) et centres médico-psychologiques (CMP)) pour la mise en œuvre d’un plan qualité en faveur d’une meilleure application des recommandations de bonnes pratiques professionnelles ; par la bonne articulation de ces réseaux avec leurs animateurs et pilotes que sont le Centre de ressources autisme d’Île-de-France, les centres diagnostics experts et les CRTLA.
- Renforcer l’accès à l’offre de premiers recours en santé mentale et l’intégration de la santé mentale aux soins primaires, en soutenant le déploiement de Mon soutien psy dans la région et la construction d’un parcours vers des soins plus spécialisés si besoin ; en poursuivant le renfort en effectifs de psychologues dans les structures d’exercice coordonné et celles d’accueil, d’hébergement et d’insertion ; en soutenant la diffusion dans les territoires des organisations telles que les soins collaboratifs, améliorant la coordination entre médecine générale et psychiatrie.
- Renforcer l’organisation et les moyens des centres médico-psychologiques, adultes et infanto-juvéniles, afin qu’ils puissent assurer pleinement leur rôle de proximité mais aussi de pivot d’un parcours de soins spécialisés et gradués. Cela passera par une meilleure connaissance des fonctionnements actuels et des délais de prise en charge, et s’agissant notamment des CMP enfants et adolescents, par un soutien aux centres nécessitant un appui dans l’organisation de leurs missions d’évaluation et d’orientation d’une part, et de démarche de diagnostic et de projet de soin individualisé d’autre part, dans le but d’améliorer les délais et l’intensité des prises en charge.
- Favoriser la coordination des parcours de santé et la prise en charge globale des patients vivant avec des troubles psychiatriques, par la poursuite du renforcement de l’accès aux soins somatiques en intra- et en extra-hospitalier ; par l’implication croissante des dispositifs d’appui à la coordination (DAC) dans les parcours complexes, et une meilleure articulation avec les acteurs du champ de la ville (communautés professionnelles territoriales de santé (CPTS)) et du handicap ; par la coopération renforcée entre acteurs de l’addiction et de la psychiatrie, dans le parcours de soins des personnes rencontrant à la fois des troubles psychiques et des problématiques addictives.
- Favoriser le maintien dans le lieu de vie, en favorisant les dispositifs d’aller-vers, en particulier à l’attention des populations les plus éloignées du système de soins, y compris les personnes résidant en établissements sociaux et médico-sociaux ; en soutenant le développement de soins à domicile en psychiatrie et des autres alternatives à l’hospitalisation, et en réduisant le recours aux hospitalisations prolongées faute de solutions d’hébergement et de logement adaptées.
- Corriger les inégalités d’accès et de recours aux soins entre territoires d’Île-de-France, en permettant le renforcement des capacités de prise en charge et des moyens associés prioritairement dans certains départements (notamment Seine-et-Marne, Seine-Saint-Denis et Val-d’Oise) dans le cadre de la mise en œuvre des réformes des autorisations et du financement de la psychiatrie ; en privilégiant ces mêmes territoires dans le cadre des appels à projet nationaux ou régionaux et en accompagnant spécifiquement les professionnels de ces territoires pour faciliter l’émergence des projets ; en prenant en compte les besoins spécifiques liés à l’âge de transition entre l’adolescence et l’âge.
- Améliorer la réponse aux situations de crise et aux urgences psychiatriques, selon une approche globale et territorialisée, en adoptant dans chaque territoire en lien avec les projets territoriaux de santé mentale un schéma d’organisation des urgences intégrant la prise en charge de la crise en prévention, le renforcement de l’aller-vers et de la réponse ambulatoire, ainsi que la possibilité d’une régulation psychiatrique telle que les services d’accès aux soins ; en fluidifiant l’aval des services d’urgence par le renforcement du dispositif régional d’appui à la recherche de lits d’hospitalisation, et par le soutien à l’offre de post-urgence et aux dispositifs de prise en charge ambulatoire rapide et intensive.
- Améliorer la prise en charge des troubles des conduites alimentaires dans la région, en organisant, dans le prolongement de la labellisation dans chaque territoire de structures d’évaluation pluri-professionnelle hospitalière spécialisée, une réponse mieux graduée et plus précoce, favorisant la coopération entre les acteurs des différents niveaux de soins, entre services spécialisés et non spécialisés, entre services somatiques et psychiatriques, et facilitant l’orientation selon l’âge et le niveau de sévérité des troubles.
- Améliorer l’accompagnement de la prise en charge des situations de grande complexité dans la région autour de l’Unité sanitaire interdépartementale d’accueil temporaire d’urgence (USIDATU), des trois unités mobiles interdépartementales (UMI) de la région, et des nouvelles unités renforcées d’accueil de transition (URAT) et petites unités résidentielles médico-sociales pour personnes autistes, par l’appui sanitaire dans l’accompagnement des personnes accueillies dans ces petites unités, pour la continuité des soins et le partage de pratiques et d’expertises entre sanitaire et médico-social ; et par le recours à des outils d’évaluation partagés, permettant de mieux identifier les degrés de complexité et d’encourager l’engagement des établissements et services sociaux et médico-sociaux dans l’accueil de situations complexes.
- Promouvoir le rétablissement et l’autodétermination tout au long du parcours de soins et de vie des personnes concernées par le handicap psychique
- Diffuser les soins de réhabilitation psychosociale dans tous les territoires, en assurant la couverture intégrale de la région par les plateformes territoriales dont le déploiement a démarré en 2022, et en accompagnant leur montée en charge dans l’organisation et l’animation du réseau de l’offre existante au plus près des personnes concernées et dans la constitution de l’offre intersectorielle nécessaire à la réalisation des bilans et des soins ; en renforçant le pilotage régional de l’offre pour garantir sa lisibilité, sa qualité et son accessibilité dans la région.
- Poursuivre la promotion de la médiation pair-aidance en santé mentale, en soutenant le recrutement, dans les structures aussi bien sanitaires que sociales et médico-sociales, de médiateurs pairs aidants formés, et en examinant l’opportunité de diversifier les modes d’intervention.
- Étoffer les outils et services à l’attention des familles et des proches des personnes vivant avec un trouble psychiatrique, en renforçant et en diversifiant l’offre de psycho-éducation à leur attention, en soutenant le déploiement de la pair-aidance familiale et en poursuivant le soutien aux services et associations intervenant auprès des familles, proches et aidants.
- le soutien à l’entraide mutuelle, via une consolidation des moyens accordés, une animation régionale renforcée et un meilleur maillage territorial des groupes d’entraide mutuelle et des collectifs d’entraide et d’insertion sociale et professionnelle ;
- la réduction du recours aux soins sans consentement, par une politique renforcée de réponse à la crise et de prise en charge des urgences psychiatriques ; par la mise en place d’un plan régional d’accompagnement des professionnels et services engagés dans cette démarche et un suivi régional rapproché des recommandations du contrôleur général des lieux de privation de liberté.
- un travail sur la pertinence et les taux de césariennes en Île-de-France a été mené, aboutissant à un partage public des données ;
- un plan régional de santé mentale en périnatalité a été élaboré pour diminuer le taux de suicide maternel. La déclaration et l’analyse des cas est en cours de systématisation, avec l’aide des réseaux de santé en périnatalité pour l’animation des revues de morbi-mortalité ;
- pour mémoire, d’autres mesures structurelles sont présentées dans la fiche 1.2.
- Malgré cela, les objectifs de baisse de la mortalité périnatale n’ont pas été atteints et les écarts territoriaux n’ont pas été réduits.
- Soutenir l’offre de soins en ville et en établissements de santé
- Structurer et renforcer l’offre de soins répondant aux besoins populationnels par l’adaptation de l’offre, et notamment le renforcement des moyens sanitaires, leur attractivité et leur efficience sur les territoires qui cumulent les difficultés ou voient leur démographie augmenter.
- Accompagner les innovations organisationnelles, qu’il s’agisse d’une amélioration de la coordination régionale ou d’initiatives plus locales en s’appuyant sur les coopérations d’acteurs pour améliorer la qualité, la sécurité, la pertinence, l’accessibilité des soins et permettre au système de santé périnatale d’être résilient. Ces innovations feront l’objet d’un suivi afin d’être évaluées dans l’optique d’identifier et de généraliser de bonnes pratiques.
- Décliner la stratégie d’attractivité des RH en santé en tenant compte des difficultés spécifiques rencontrées dans le secteur de la périnatalité et de la néonatalogie, des différents types d’exercice (libéral, salarié, PMI, ville, hôpital, mixte), des zones les plus en tensions et des contraintes liées aux soins non programmés (voir propositions développées dans l’axe 4).
- Garantir la qualité de l’organisation des soins non programmés sur tout le territoire, en favorisant une prise en charge structurée s’appuyant sur l’organisation du bas risque et respectant la gradation des soins selon les besoins (accès au plateau technique adapté au niveau de risque maternel, fœtal et néonatal, sécurisation des transferts in utero…).
- Renforcer la mise en œuvre du plan régional de santé mentale en périnatalité (généralisation de l’entretien prénatal et post-natal, repérage de la dépression, orientation de la prise en charge par unité de psycho-pathologie périnatale en lien avec la structuration de l’offre de soins en psychiatrie périnatale…).
- Permettre à toutes les femmes/nouveau-nés de bénéficier d’un parcours de santé adapté à leurs besoins et à leurs attentes
- Garantir l’accès à des parcours de santé et de soins en proximité financièrement accessibles : soutenir l’aide à l’inscription, à l’information et au bon suivi des femmes enceintes tout en poursuivant la démarche engagée pour l’amélioration de la pertinence et l’efficacité des soins dans le cadre des contrats d’amélioration de la qualité et de l’efficience des soins (CAQES) tripartites avec les établissements de santé et l’assurance maladie.
- Déployer des modalités de communication et d’information inclusives sur les parcours de santé en périnatalité, notamment via le déploiement d’initiatives de littératie en santé (cf. fiche 1.2).
- Favoriser le lien ville-hôpital pour améliorer la pertinence des parcours et la transversalité des prises en charge selon les risques identifiés, en s’appuyant notamment sur les dispositifs spécifiques régionaux en périnatalité (les réseaux).
- Former les acteurs et diffuser les outils permettant d’améliorer la prise en charge des situations médico-psychosociales complexes (identifiant des typologies de vulnérabilité physique, psychique ou sociale), du repérage précoce à la prise en charge adaptée, dans une organisation de soins coordonnée et graduée en limitant les ruptures de parcours et le renoncement aux soins.
- Généraliser la médiation en santé et le recours à l’interprétariat (droit à l’information dans la langue maternelle) en périnatalité, notamment sur les territoires où les indicateurs en santé périnatales et infantiles ont une évolution défavorable (mesure issue du CNR, cf. fiche 1.2).
- Adapter l’offre aux besoins et demandes des usagers (informations préalables sur l’intérêt potentiel de certains actes, consentement éclairés, dialogue sur les projets de naissance, généralisation de l’entretien prénatal précoce et entretien post-natal précoce, prise en compte de l’expérience patient…).
- Soutenir le développement d’une offre de soins garantissant la prise en charge globale des femmes et des nouveau-nés dans le respect de la physiologie et du souhait des usagers.
- Conforter le rôle et les missions des dispositifs spécifiques régionaux en périnatalité (réseaux) dans une collaboration régionale et en articulation avec les autres dispositifs de coordination sur les territoires (CPTS, DAC, PCO…), afin de renforcer l’accompagnement des parcours complexes en périnatalité (lorsqu’ils associent notamment précarité, pathologies médicales, situations de violences, etc.).
- Déployer et renforcer, en particulier, les dispositifs de coordination/ les innovations qui limitent les ruptures de parcours ou le renoncement aux soins pour répondre aux besoins spécifiques des territoires et populations, et accompagner leur évaluation (unités d’accompagnement personnalisé, accompagnement des sorties de maternité, sage-femme référente parcours, cellule d’aide à l’inscription en maternité, expérimentation article 51 Mam‘en forme, par exemple).
- Sur la base de ces expériences, améliorer le repérage précoce des vulnérabilités et l’orientation des femmes et des nouveau-nés en formant les acteurs du soin au repérage et au dépistage des vulnérabilités sociales, psychologiques et médicales, et des situations complexes des femmes enceintes, des mères et des enfants.
- Développer les stratégies visant à améliorer la transversalité des prises en charge et la connaissance des différents acteurs (promotion des formations « regards croisés », développement de revue de cas complexe, notamment à dimension psychosociale, et de protocoles partagés ville-hôpital, généralisation des staffs médico-psychosociaux, augmentation des postes partagés en périnatalité, systématisation des analyses des EIGS ou EI…).
- Promouvoir la qualité et la continuité du parcours pré et post-natal en ville pour les situations à bas risque en s’appuyant sur les « sages-femmes référentes » (rôle récemment défini par l’Assurance maladie dans le cadre des négociations conventionnelles) et les CPTS.
- Systématiser les remontées d’information d’autopsie en cas de décès maternel et infantile, en renforçant notamment l’accès à la fœtopathologie et en diminuant les délais de retour, pour favoriser l’analyse et la revue collective des soignants des causes de mortalité maternelle et périnatale en vue de l’amélioration ultérieure des pratiques.
- Renforcer le déploiement d’outils numériques en santé pour faciliter la coordination des parcours entre la ville et l’hôpital, en promouvant notamment le déploiement du dossier médical partagé et Mon espace santé, et en développant le télé-soin (démographie des professionnels, éloignement domicile…) afin que les soignants prenant en charge les parturientes à différentes étapes de leur parcours de soins puissent avoir accès au dossier de naissance et de suivi.
- Soutenir le développement d’une offre physiologique dans ou adossée à chaque maternité (partenariat avec une maison de naissance, ouverture du plateau technique aux sages-femmes libérales, création d’une filière physiologique…) et accompagnement technique.
- Promouvoir et diffuser les pratiques prévues dans la charte du nouveau-né hospitalisé pour accompagner le déploiement d’actions dans l’objectif « zéro séparation » entre le nouveau-né et ses parents.
- Diminuer la part des cancers évitables en améliorant la prévention et la prise en compte des principaux facteurs de risque
- En particulier, diminuer la prévalence du tabagisme, notamment chez les femmes, les AJA (adolescents et jeunes adultes) et les travailleurs du secteur primaire de l’emploi.
- Décliner le plan alcool à sa publication.
- Diminuer le nombre et/ou les conséquences des infections à l’origine de cancers.
- Favoriser l’activité physique et une alimentation de qualité en prévention primaire, secondaire et tertiaire.
- Mieux faire connaître les facteurs de risques environnementaux et les moyens de lutte, y compris concernant les expositions professionnelles (voir recommandations préconisées pour l’élaboration du PRSE 4).
- Dépister davantage
- Augmenter la participation aux dépistages organisés existants, avec une attention renforcée sur le dépistage organisé du cancer colorectal particulièrement performant. Pour ce dernier, il est visé 100 000 dépistages de plus d’ici 2025.
- Expérimenter de nouvelles modalités de dépistage et de nouveaux dépistages selon les avis de la HAS (cancer du poumon, par exemple).
- Améliorer la qualité et la sécurité des prises en charge
- Consolider le dispositif qualité dans les établissements de santé et mettre en œuvre les évolutions du dispositif d’autorisation d’activité (notamment la gradation des soins).
- Développer et renforcer l’accès à des diagnostics rapides et de qualité.
- Améliorer l’accès aux tests génomiques et réduire les délais d’accès à la consultation d’oncogénétique.
- Faciliter, sécuriser et coordonner les parcours en décloisonnant la prise en charge à travers le développement de l’offre et du suivi en ville, notamment pour l’accès aux soins palliatifs.
- Accompagner le patient tout au long de sa prise en charge afin de limiter les séquelles, les risques de récidives et de rechute et améliorer sa qualité de vie en renforçant l’accès aux soins de support. Développer l’accès à domicile des soins palliatifs et favoriser l’accès plus précoce à la démarche palliative.
- S’assurer que les progrès bénéficient à tous
- Permettre aux publics vulnérables d’accéder à la prévention et de bénéficier des différents dispositifs, et renforcer l’action publique auprès des catégories sociales moins favorisées.
- Garantir l’accès à l’innovation et à la recherche et accompagner l’usage du numérique.
- Renforcer la prévention
- les dispositifs de protection contre les infections (préservatifs, matériels d’injection) ;
- les vaccinations VHB et HPV, dont l’instauration de la vaccination anti-HPV en collège à partir de la rentrée scolaire 2023-2024 conformément à l’annonce présidentielle de février 2023 (voire fiche action 1.8), le dépistage par l’utilisation de TROD et traitements consécutifs (voir axe 1 « Santé sexuelle et vaccination ») ;
- les programmes d’éducation thérapeutique du patient incluant les soins de support, dont la promotion de l’activité physique et d’une alimentation équilibrée (prévention secondaire et tertiaire).
- Lutter contre les facteurs de risques environnementaux et intégrer les enjeux de santé environnement dans les politiques publiques d’aménagement et de logement
- En lien avec le PRSE 4 et la feuille de route Île-de-France 2022-2025 de la stratégie décennale de lutte contre les cancers, ainsi qu’avec les fiches de l’axe 6.
- Faciliter l’accès aux dépistages organisés (objectif partagé avec l’Assurance maladie, et sous réserve des instructions nationales attendues pour 2024)
- Multiplier les points d’entrée, rechercher des partenariats auprès des structures de soins comme prescripteurs de dépistages indépendamment des lettres d’invitation.
- Expérimenter les hubs dépistages.
- Aider à la commande en ligne des tests de dépistage.
- Former/intégrer des nouveaux acteurs du dépistage (travailleurs sociaux et intervenants communautaires), développer les collaborations avec les foyers de travailleurs migrants, les associations (Emmaüs, Les Restos du Cœur, Secours populaire, etc.) ainsi qu’avec les municipalités.
- Créer des filières d’accès privilégié vers les centres de soins après un dépistage positif, notamment en ce qui concerne l’accès à l’endoscopie digestive.
- Développer et renforcer l’accès à des diagnostics rapides et de qualité en favorisant les organisations en circuit court
- Identifier les différentes modalités d’organisation dans l’objectif de proposer des recommandations d’organisation d’accès au diagnostic en circuit court et à des examens de diagnostic (exemple de l’endoscopie digestive).
- Faciliter, sécuriser et coordonner les parcours en décloisonnant la prise en charge à travers le développement de l’offre et du suivi des patients en ville
- Outiller le parcours des patients sous thérapie et former les professionnels de santé s’impliquant dans le suivi des thérapies orales (par exemple, projet Onco’Link, article 51).
- Expérimenter des programmes d’éducation thérapeutique du patient (ETP) en ville et engager une démarche qualité autour des programmes ETP.
- Accompagner les dispositifs d’appui à la coordination (DAC) dans la coordination des parcours complexes en cancérologie, notamment en ce qui concerne le parcours post-cancer, et définir les synergies avec les 3C et ONCORIF.
- Renforcer une organisation facilitant l’accès à l’HAD des patients éligibles, notamment pour la chimiothérapie et l’accompagnement en soins palliatifs.
- Mettre en place des coopérations entre les établissements de santé courts séjours et SMR d’oncologie et d’onco-hématologie et la médecine de ville.
- Accompagner le déploiement du dossier communiquant de cancérologie (DCC).
- Limiter les séquelles, améliorer la qualité de vie et anticiper la démarche palliative
- Évaluer les fragilités et améliorer la surveillance sous traitement, en structurant l’offre de soins de support dans les établissements de santé pendant la phase active du traitement et pendant la période d’après cancer.
- Déployer les réunions de concertation pluridisciplinaire (RCP) onco-palliatives, et renforcer l’accès aux consultations et à l’HDJ soins palliatifs dans les établissements autorisés à l’activité de traitement du cancer.
- Faciliter l’intervention des équipes mobiles de soins palliatifs, intégrer les soins palliatifs à la formation initiale en oncologie et encourager la formation continue des oncologues sur cette thématique (cf. fiche 2.10).
- Garantir l’accès à la recherche et à l’innovation
- Accompagner et financer le développement numérique des laboratoires d’anatomocytopathologie franciliens et favoriser le partage des données dans le cadre de projets de recherche.
- Déployer l’annuaire des essais cliniques en cancérologie en Île-de-France.
- Accompagner la mise en œuvre et le passage à l’échelle d’expérimentations de modes de financement favorisant la qualité des parcours cancer (exemple : article 51).
- Soutenir des projets innovants, à travers des appels à projets impulsés par l’ARS Île-de-France et ses partenaires, permettant d’identifier les initiatives, acteurs et pratiques innovantes et d’accompagner la mise en place de « pilotes ».
- Prendre en compte les spécificités des publics
- Finaliser la mise en place de la cellule régionale des adolescents et jeunes adultes (AJA) et améliorer le repérage des AJA et la visibilité du réseau de prise en charge.
- Identifier l’offre oncogériatrique sur le territoire et assurer la coopération entre les différents acteurs.
- Améliorer le repérage des fragilités des personnes âgées cancéreuses, y compris en Ehpad.
- Développer les activités d’oncogénétique et de pharmacogénétique.
- Renforcer les activités du suivi post-cancer chez l’enfant et l’adulte.
- Mieux faire connaître les dépistages organisés au public PH et aux professionnels des ESMS et utiliser le levier de la démarche Handigynéco.
- Mener une politique volontariste de soutien des professionnels de soins palliatifs et favoriser l’acculturation de l’ensemble des professionnels et des patients à la prise en charge et à l’anticipation de la fin de vie.
- Consolider et identifier une offre de soins palliatifs graduée à l’hôpital et en ville, améliorer le taux de couverture dans les territoires afin de réduire les inégalités territoriales de l’offre.
- Développer et améliorer la prise en charge palliative en structure médico-sociale.
- Améliorer l’articulation ville-hôpital en mettant en avant les articulations vertueuses, notamment pour la prise en charge des derniers jours de la phase terminale et en s’appuyant notamment sur les structures d’exercice coordonné (maisons de santé pluriprofessionnelles, centres de santé, communautés professionnelles territoriales de santé (CPTS) et dispositifs d’appui à la coordination (DAC)).
- Mettre en place une offre de soins pour la prise en charge des soins palliatifs longs.
- Développer des programmes de soutien aux aidants.
- Améliorer la prise en charge précoce en soins palliatifs des patients qui le nécessitent et tendre à mieux l’intégrer à leur parcours de soins.
- Élaborer des programmes de sensibilisation en formation continue à la démarche palliative en accord avec les directions et les présidents de commission médicale d’établissement (CME) pour l’ensemble des services de tous les établissements de santé MCO, SMR et ESMS, avec un point d’attention pour les services de gériatrie, neurologie et oncologie.
- Proposer des stages mixtes aux internes de médecine générale et de gériatrie lors de leur formation initiale, permettant de valider leur spécialité tout en développant des connaissances de soins palliatifs.
- Augmenter le nombre d’heures d’enseignement en soins palliatifs dans les études paramédicales.
- Favoriser les postes de PH partagés en soins palliatifs.
- Mettre en place le protocole de coopération national « Prise en charge de patients requérant des soins palliatifs par des infirmiers experts en soins palliatifs en coopération avec les médecins » et équiper les IDE qui en bénéficient d’un outil de téléconsultation.
- Soutenir la formation des bénévoles en soins palliatifs.
- Outiller les professionnels des ES et ESMS pour développer la culture de l’anticipation.
- Prendre appui sur les outils et créer les conditions permettant aux patients de s’approprier leurs droits (désignation de la personne de confiance, directives anticipées, advance care planning, dispositions de la loi Claeys-Léonetti) et d’exprimer leur consentement libre et éclairé. Comme indiqué dans la loi du 4 mars 2002, le patient est acteur principal de sa santé, il peut exprimer son refus de traitement au médecin.
- Organiser la venue des bénévoles en soins palliatifs au domicile des patients et en ESMS comme en établissements de santé (MCO, SMR…), notamment ceux disposant d’une unité de soins palliatifs (USP) ou de lits identifiés soins palliatifs (LISP).
- Acculturer aux soins palliatifs les médecins cancérologues avec la mise en place de RCP onco-palliatives systématiques.
- Consolider l’animation régionale en soins palliatifs par la cellule dédiée, la Coordination régionale des soins palliatifs d’Île-de-France (Corpalif) (réaffirmation des missions et soutien financier de l’association, organisation de réunions territoriales associant l’ensemble des acteurs sous l’égide de la Corpalif).
- Élaborer un diagnostic territorial par territoire de coordination (22 en Île-de-France) sous l’égide de la cellule d’animation régionale des soins palliatifs, la Corpalif, concernant les besoins en soins palliatifs et les professionnels susceptibles de prendre en charge ces besoins selon les phases de la maladie. Cette organisation se fera en lien étroit avec les structures d’exercice coordonné, les DAC, les CPTS et les établissements de santé.
- Cette gradation vise à permettre, selon la singularité de chaque patient, une certaine souplesse dans la prise en charge en tenant compte de la disponibilité des ressources du territoire, en veillant à ne pas cumuler l’ensemble des moyens chez un même patient. Les territoires disposant de moindres ressources en soins palliatifs seront à privilégier dans l’offre de formation.
- Rédiger un projet territorial de soins palliatifs selon les trois niveaux de gradation de soins (instruction du 21 juin 2023) à l’hôpital comme en ville, avec un échéancier de déploiement effectif. En ville, il précisera l’organisation et l’articulation entre acteurs, par exemple via l’identification d’une équipe mobile de soins palliatifs territoriale (EMSPT) pouvant assurer des soins et prescrire en cas d’indisponibilité du médecin traitant, pour éviter toute rupture dans la continuité de la prise en charge. Il devra clarifier les rôles respectifs et les complémentarités entre EMSPT, DAC et hospitalisation à domicile (HAD), afin de renforcer les complémentarités. Les professionnels de santé du premier recours seront systématiquement associés à l’élaboration et au fonctionnement du projet territorial de santé. La mise en place des EMSPT sera privilégiée sur les territoires les plus déficitaires en offre de soins palliatifs. Ce projet visera à assurer une égalité d’accès aux soins palliatifs sur l’ensemble de la région et veiller à intégrer les nouveaux services d’aide à domicile.
- Faire figurer les projets de soins palliatifs des établissements dans leur contrat pluriannuel d’objectifs et de moyens (CPOM), notamment ceux ayant une autorisation d’activité en cancérologie.
- Poursuivre le juste positionnement et le développement de l’HAD dans la filière en articulation avec les équipes libérales en place.
- Réorganiser des astreintes de soins palliatifs expertes de niveau 2 en accord avec l’instruction ministérielle de février 2022.
- Augmenter le nombre d’hôpitaux de jour et de consultations pour des patients relevant de soins palliatifs ; les établissements disposant d’une USP et d’une EMSP pourront développer des hôpitaux de jour dédiés de médecine palliative.
- Rouvrir une USP dans le groupement hospitalier de territoire (GHT) Yvelines Nord, mettre en place une USP dans le nord de la Seine-et-Marne et l’est du Val-d’Oise et implanter une nouvelle USP en Seine-Saint-Denis.
- Conforter l’équipe ressource régionale en soins palliatifs pédiatriques (ERRSPP Île-de-France – Paliped).
- Déployer une acculturation des professionnels aux soins palliatifs en organisant des sensibilisations/formations ou des groupes d’analyses de pratiques.
- Organiser, en cas de situations complexes, le recours à des avis spécialisés experts en soins palliatifs pour les médecins gériatres dans les Ehpad dans le cadre des filières gériatriques.
- Vérifier l’effectivité des partenariats des établissements médico-sociaux avec les acteurs des soins palliatifs (EMSP et/ou HAD et/ou DAC) et du déploiement de formations à l’attention des professionnels dans ce cadre, ainsi que des concertations pluridisciplinaires et des analyses de pratiques.
- Veiller à la complémentarité et à la clarification de la répartition des missions entre équipes mobiles gériatriques, équipes mobiles palliatives et HAD. Accompagner leur acculturation réciproque.
- Déployer le volet de synthèse médicale adapté à la prise en charge des personnes âgées comme outil d’aide à l’anticipation et de facilitation des transmissions entre les établissements médico-sociaux, et/ou le domicile et/ou les services hospitaliers. Y associer le déploiement de la « fiche Urgence Pallia », le cas échéant inciter au développement des évaluations anticipées en Ehpad par l’HAD et au développement de l’HAD en général.
- Renforcer en personnels l’équipe ressource régionale de soins palliatifs pédiatriques (ERRSPP) pour qu’elle puisse augmenter ses interventions en secteur médico-social pédiatrique.
- S’assurer, dans le cadre du projet territorial de soins palliatifs, de l’accès à une expertise de soins palliatifs pour les structures accueillant des personnes en situation de handicap.
- Réaffirmer le rôle et la place des professionnels de soins primaires en les soutenant, notamment via le développement, par exemple, de téléconsultations de suivi en soins palliatifs au domicile.
- Rendre lisible l’offre de soins palliatifs via l’implémentation de l’offre de soins palliatifs dans le Répertoire opérationnel des ressources (ROR).
- Faciliter l’utilisation de ViaTrajectoire pour l’orientation des patients en USP. Prévoir dans toutes les USP des lits d’urgence réservés donnant la possibilité à l’équipe soignante de ville, en accord avec la famille, d’adresser le patient à l’hôpital pour les derniers moments, avec demande de pré-admission dans la mesure du possible.
- Utiliser en cours d’hospitalisation des outils permettant d’évaluer le statut palliatif du patient, qui, après lui avoir été partagé ainsi qu’à ses proches, pourra faire l’objet dans le compte-rendu de sortie d’un niveau d’engagement de soins (ou projet de soins « raisonnable »).
- Fixer des objectifs de taux de recours à l’HAD dans les CPOM des établissements de santé, notamment pour les soins palliatifs.
- Fixer des indicateurs permettant de mesurer la progression des files actives de patients pris en charge en soins palliatifs sur les territoires, surtout les plus défavorisés.
- Développer une offre de SMR soins palliatifs pour répondre aux besoins de moyen séjour selon la nouvelle réglementation.
- Réfléchir à une offre expérimentale et innovante pour patient neurologique – type SLA – dans le cadre de la feuille de route maladies neuro-dégénératives (cf. fiche 2.16).
- Définir le statut juridique d’une offre d’hébergement de répit pouvant accueillir patients/aidants.
- Permettre des séjours de répit en SMR pour les familles de patients atteints de maladies neurologiques/neuro-dégénératives.
- Mettre en place des programmes d’éducation thérapeutique du patient (ETP) pour les aidants.
- Développer des programmes de prise en charge du deuil permettant, notamment, la prévention des suicides.
- Stabiliser la prévalence de l’obésité en général, et notamment l’obésité morbide chez l’adulte et chez l’enfant, en renforçant la prévention de l’obésité (cf. fiche 6.7).
- Améliorer et faciliter l’accès aux programmes d’éducation thérapeutique (ETP de proximité, e-ETP) sur les territoires prioritaires.
- Limiter l’évolution de l’obésité vers des formes plus sévères et/ou compliquées en favorisant un repérage, un adressage et une prise en charge le plus précocement possible.
- Améliorer et structurer la prise en charge de l’obésité en rendant lisible l’offre sur les territoires et en proposant une offre graduée de soins en niveau 1, 2 et 3 conformément aux recommandations HAS, cela pour les adultes, les adolescents, les enfants et les populations vulnérables et en conformité avec les attentes et besoins des patients (patients experts, coordinateurs de parcours…).
- Sécuriser le parcours médico-chirurgical autour de l’acte de chirurgie bariatrique.
- Réaliser un état des lieux des programmes ETP sur le champ de l’obésité autorisés et financés par l’ARS grâce à l’outil de cartographie des programmes en cours d’élaboration.
- Favoriser le déploiement de programmes d’ETP aux trois niveaux de prise en charge (médicale, chirurgicale et infantile), notamment en proximité (structures d’exercice collectif) et dans les quartiers défavorisés.
- Étudier l’ensemble des leviers pour soutenir ces programmes (appui méthodologique, financement…).
- Favoriser la diffusion des bonnes pratiques à tous les niveaux de recours dans le cadre des nouvelles recommandations de la HAS (adultes, enfants, chirurgie bariatrique et métabolique).
- Poursuivre et renforcer la formation et la sensibilisation des professionnels de niveau de recours 1 et 2 à la prévention ciblée et à la prise en charge coordonnée, multidimensionnelle et pluridisciplinaire de l’obésité, notamment sur la posture et les représentations via les acteurs constitutifs de la filière obésité.
- S’assurer de l’information et de la sensibilisation les acteurs du secteur médico-social, social et associatif.
- Améliorer et structurer la prise en charge de l’obésité en s’appuyant sur les CSO et les dispositifs régionaux spécialisés dans l’obésité (RéPPOP et Romdes)
- Structurer la prise en charge de premier recours et donner les outils et moyens aux professionnels pour permettre un repérage et un adressage adapté et précoce.
- Identifier la prise en charge de deuxième recours (spécialistes de ville et hospitaliers, SMR de niveau 2).
- Consolider la prise en charge de troisième recours au sein des CSO (labellisation ou renouvellement de la labellisation des centres spécialisés de l’obésité) et labelliser quatre centres SMR experts dans la prise en charge de l’obésité complexe.
- Mettre en place la filière obésité au niveau régional et territorial, y compris son animation, l’articulation des niveaux 1, 2 et 3 de prise en charge adulte, chirurgicale et pédiatrique et le renforcement de la place des associations de patients et des patients experts / partenaires / ressources.
- Développer des parcours spécifiques (grossesse, infertilité, troubles du comportement alimentaire, obésités rares, handicap, psychiatrie, précarité, vieillissement, transition, accès à la greffe…).
- Organiser et accompagner la mise en œuvre régionale des expérimentations au titre de l’article 51 du parcours obésité et, le cas échéant, faciliter leur généralisation et anticiper leur articulation avec les dispositifs existants, à l’instar du programme « Mission : retrouve ton cap » (MRTC).
- Mettre en œuvre la réforme des autorisations établissant, notamment, un seuil d’activité pour la chirurgie bariatrique, en s’assurant de la capacité des candidats à :
- respecter les nouvelles conditions techniques de fonctionnement réglementaires imposées par la réforme des autorisations (notamment s’agissant des ressources humaines et de l’accès à la réanimation, à l’endoscopie interventionnelle, à un scanner adapté 24 h/24) ;
- mettre en œuvre un parcours de prise en charge médico-chirurgical pluridisciplinaire et personnalisé autour de l’acte de chirurgie bariatrique, conformément aux recommandations de la HAS ;
- s’assurer de la pertinence de l’indication de l’acte chirurgical en conditionnant la chirurgie bariatrique pour chaque patient à l’avis d’une concertation pluridisciplinaire ;
- proposer une alternative thérapeutique en cas d’inéligibilité à la chirurgie bariatrique ou en amont de l’inclusion dans le parcours médico-chirurgical en cas d’absence de prise en charge médicale de six mois bien conduite ;
- garantir un suivi post-opératoire à court, moyen et long terme.
- Renforcer l’animation régionale de la feuille de route diabète.
- Renforcer la prévention par rapport aux facteurs de risque de diabète.
- Favoriser le repérage, l’adressage et une prise en charge le plus précocement possible.
- Offrir une réponse en matière d’accompagnement des patients diabétiques pour une meilleure adhésion au suivi.
- Améliorer le suivi des patients diagnostiqués et réduire les complications.
- Élargir le comité de pilotage à l’ensemble des acteurs ayant un impact sur les déterminants de santé et facteurs de risque, en particulier les collectivités territoriales.
- Améliorer le diagnostic territorial en cartographiant, notamment, les données récentes de prévalence et d’incidence du DT2 avec les données de prise en charge et de suivi et les données sociales.
- Renforcer l’action des acteurs de premiers recours impliqués dans l’amélioration de l’adhésion des patients au suivi, en lien notamment avec l’Assurance maladie.
- Renforcer la prévention par rapport aux facteurs de risque de diabète.
- Informer la population sur la problématique du diabète.
- Favoriser l’adoption de comportements bénéfiques pour la santé, en particulier dans le domaine de l’alimentation, du sport santé et de la lutte contre la sédentarité (cf. fiches 6.6 et 6.7).
- Développer des actions ciblées d’« aller-vers » sur les territoires prioritaires et auprès des populations éloignées du système de santé.
- Favoriser les actions de dépistage précoce en ville et dans les structures sociales et médico-sociales.
- Renforcer l’accès au dépistage, dans les territoires prioritaires, des populations identifiées à risque et éloignées du système de santé, en lien notamment avec les Contrats locaux de santé.
- S’assurer de l’information et de la sensibilisation des acteurs du secteur médico-social, social et associatif, notamment sur les personnes à risque.
- Favoriser le déploiement de programmes d’éducation thérapeutique du patient (ETP), notamment en proximité (structures d’exercice collectif, e-ETP).
- S’appuyer, selon le besoin, sur la structure d’expertise et de ressources Diabète Île-de-France pour offrir un accès à un programme d’ETP sur les territoires prioritaires.
- Encourager les parcours inter-ETP s’appuyant sur les besoins des patients (programmes pluri-pathologies, programmes modulaires).
- Inciter les patients à s’inscrire au programme Sophia, en articulation avec les programmes d’ETP et par une action coordonnée avec l’Assurance maladie auprès des médecins généralistes et des infirmières, notamment Asalée.
- Favoriser, en s’appuyant entre autres sur la structure d’expertise et de ressources Diabète Île-de-France, la diffusion des bonnes pratiques, dans le cadre notamment des nouvelles recommandations de la HAS, ainsi que les innovations thérapeutiques (élaboration d’outils, formations).
- Encourager les parcours de prise en charge pluridisciplinaires et coordonnés (nouveaux métiers (IPA), coopérations interprofessionnelles, outil permettant de connaître la situation du patient quant à son suivi).
- Renforcer le lien ville-hôpital (éviter les urgences et les hospitalisations évitables) pour une meilleure coordination des parcours en :
- accompagnant le déploiement des infirmières de coordination diabète mises tel que prévu dans le cadre d’appels à manifestation d’intérêt ;
- s’appuyant sur des méthodologies telles que développées dans les projets de responsabilité populationnelle dans les territoires prioritaires.
- Améliorer l’accès à l’expertise pour les professionnels de premiers recours en développant le recours à la téléexpertise :
- renforcer l’accès à la rétinographie dans les territoires défavorisés (cartographie des lieux existants, implantation de nouveaux lieux de rétinographie).
- Structurer le parcours « pied diabétique » :
- caractériser le parcours des patients hospitalisés avec une plaie ou pour une amputation à partir des données de l’Assurance maladie (SNDS) ;
- cartographier et identifier les ressources (centres experts, centres de niveau 2, podologues) en s’appuyant sur la structure d’expertise et de ressources Diabète Île-de-France (SER Diabète Île-de-France) pour une meilleure lisibilité de l’offre graduée ;
- renforcer la formation des professionnels de santé impliqués dans la prise en charge du pied diabétique (pansements, dépistage, sensibilisation des patients).
- Intégrer et soutenir les innovations dans la prise en charge du diabète à toutes les étapes du parcours : généralisation de la télésurveillance (glycémie, insuline), de la téléexpertise (plaie du pied), accompagnement des innovations organisationnelles (article 51 et autres).
- Aider à former les professionnels de santé du premier recours (médecins généralistes, gynécologues, radiologues, échographistes, sages-femmes, infirmières, pharmaciens) de manière à ce que les femmes soient mieux prises en charge sur le plan diagnostique et thérapeutique.
- Favoriser l’accès à une prise en charge précoce.
- Améliorer la prise en charge de la douleur dans les trois niveaux de recours.
- Réduire les interventions répétées et inutiles.
- Permettre une prise en charge multidisciplinaire en cas d’endométriose complexe dans des centres de référence.
- Promouvoir, accompagner, soutenir le développement de l’innovation et de la recherche clinique sur l’endométriose.
- Niveau coordination régionale
- Création d’un site internet commun Endo IDF mettant à disposition un annuaire et une cartographie des ressources selon le niveau de recours et la compétence (incluant notamment les référents et experts en imagerie, les structures spécialisées de douleurs chroniques (SDC), les centres d’assistance médicale à la procréation).
- Mise en place d’une charte commune définissant les modalités d’adhésion à la filière.
- Mise au point de programmes d’éducation thérapeutique (ETP), notamment pour la prise en charge de la douleur et de l’infertilité.
- Description de l’offre de soins dans le répertoire opérationnel des ressources (ROR).
- Élaboration d’indicateurs communs d’évaluation du fonctionnement de la filière.
- Évaluation de la satisfaction des patientes et des professionnels de santé.
- Promouvoir le pouvoir d’agir des patientes, les pratiques professionnelles garantissant le respect des demandes des femmes, soutenir l’émergence de projets permettant d’initier des pratiques innovantes (cf. article 142 du Comité consultatif national d’éthique (CCNE) « Consentement et respect de la personne dans la pratique des examens gynécologiques et touchant à l’intimité »).
- Niveau filières territoriales
- Organisation de formations/sensibilisations.
- Organisation de réunions de concertation pluri-professionnelles (RCP) pour les professionnels du premier recours.
- Organisation régulière de RCP de filière, au minimum une par semestre, de manière à harmoniser l’ensemble des pratiques sur le territoire.
- Participation à l’information du public (mise à disposition des informations sur le site internet de la filière Endo IDF : description de l’offre de soins, annuaire des professionnels de santé, information sur les rencontres proposées).
- Mettre en place une gouvernance régionale du parcours BPCO afin de conduire une stratégie commune pour les cinq ans à venir. Ce parcours est porté en lien avec l’Assurance maladie, qui l’a également identifié comme prioritaire.
- Améliorer l’organisation de la prévention, du diagnostic précoce, de l’accès aux soins et de la qualité de la prise en charge des malades atteints de BPCO.
- Concevoir et déployer une approche populationnelle du parcours de santé BPCO.
- Intégrer les outils de télésanté dans les parcours de soins en appui aux professionnels de santé.
- Adapter les compétences des professionnels de santé aux besoins des parcours chroniques.
- Identifier les ressources territoriales et les territoires défavorisés pour adapter la mise en œuvre de l’amélioration du parcours et tenir compte des besoins différenciés.
- Promouvoir l’utilisation des forces existantes :
- identifier et communiquer sur les dispositifs, structures et professionnels existants afin d’articuler leurs actions et déterminer les manques potentiels ainsi que de nouvelles forces ;
- mettre en place des organisations territoriales permettant la coordination de l’ensemble des acteurs impliqués dans la prise en charge de la BPCO.
- Faire évoluer les ressources humaines en santé :
- renforcer l’offre des infirmières coordinatrices (IDEC) ;
- développer la délégation de tâches, soit par l’augmentation du nombre d’infirmiers en pratique avancée (IPA) formés en maladies chroniques, soit par la rédaction de protocoles de coopération BPCO pouvant impliquer kinésithérapeutes, assistants médicaux, pharmaciens…
- Concevoir et déployer une approche populationnelle pour soutenir les territoires (CPTS, structures d’exercice coordonné, dispositifs d’appui à la coordination, Ehpad, établissements…) par des animations territoriales, dans l’élaboration de leur propre plan d’actions partagé par tous les acteurs des territoires, et dans ce cadre :
- s’engager collectivement dans le processus dynamique de l’amélioration du parcours BPCO en s’appuyant sur les besoins et les priorités du territoire, l’offre, les dispositifs existants et les innovations ;
- constituer une équipe territoriale BPCO (composée des professionnels de santé de ville et hospitaliers du territoire impliqués dans le parcours BPCO).
- Améliorer l’organisation de la prévention, du diagnostic précoce, de l’accès aux soins et de la qualité de la prise en charge des malades atteints de BPCO :
- contrôler l’augmentation de la prévalence de la BPCO en luttant plus efficacement contre le tabagisme (cf. 1.11) ou les autres déterminants environnementaux, dont la pollution atmosphérique (cf. plan régional santé environnement) ou les expositions professionnelles ;
- détecter plus précocement la BPCO pour ralentir l’aggravation de la maladie par l’intermédiaire de campagnes de sensibilisation (déployées par l’Assurance maladie qui a fait de la BPCO un parcours prioritaire) et en développant la réalisation des spirométries ;
- promouvoir les expérimentations de dépistage en ville par les médecins généralistes, les IPA ou les infirmières de santé publique.
- ralentir l’évolution de la maladie, éviter les hospitalisations pour exacerbation et retarder le passage au stade 4 (situation de handicap) :
- améliorer l’accès à des programmes d’éducation thérapeutique du patient (ETP),
- améliorer la qualité du traitement (ETP pour l’utilisation des sprays, le bon usage des corticoïdes, des antibiotiques et de l’oxygénothérapie, les vaccinations…),
- améliorer la surveillance (par le patient lui-même grâce à l’ETP, le généraliste, le pneumologue, le kinésithérapeute, le pharmacien et l’infirmier dont l’infirmier en pratique avancée) pour détecter précocement les débuts d’exacerbation,
- améliorer l’accès à l’expertise pneumologique en ville,
- améliorer l’accès à la réadaptation respiratoire,
- lutter contre le tabagisme.
- Favoriser le déploiement de programmes d’ETP, notamment en proximité (via les structures d’exercice coordonné, par exemple) et dans les quartiers défavorisés, sur la base d’un état des lieux des programmes ETP déclarés sur le champ de la BPCO grâce à l’outil de cartographie des programmes en cours d’élaboration, et étudier l’ensemble des leviers pour soutenir ces programmes (appui méthodologique, financement…).
- Améliorer la prise en charge de la fin de vie par la mise en place des soins palliatifs à fortiori lorsque le patient est en insuffisance respiratoire terminale (cf. fiche 2.10).
- Soutenir l’innovation en testant de nouvelles solutions numériques et de nouveaux modèles d’organisation et de financement :
- en accompagnant les projets « article 51 » et les dispositifs innovants, notamment lors du passage dans le droit commun (télé-réadaptation respiratoire, télésuivi, référents de parcours, prise en charge graduée et continue de la BPCO, outil numérique BPCO conçu dans le cadre des « Startups d’État »… ;
- en renforçant l’usage de la télésanté pour améliorer l’accès à l’expertise pneumologique, pour les patients eux-mêmes par la téléconsultation et pour les généralistes par la téléexpertise pneumologique ;
- en poursuivant et étendant à l’ensemble de la région l’appel à projets « Consultations semi-urgentes (CSU) en cas d’exacerbation de BPCO dans les ES ».
- Renforcer l’offre de réadaptation respiratoire multiple et graduée :
- augmenter le nombre de places en SMR respiratoire en hospitalisation complète et hospitalisation de jour ;
- promouvoir RÉCUP’AIR, le réseau de santé multidisciplinaire d’Île-de-France, et le soutenir ;
- soutenir les innovations par le biais d’un article 51, INSPIR’ACTION (télé-réadaptation respiratoire, expérimentation nationale/SMR respiratoire Achères (78), 2022 à juin 2025).
- Mobiliser plus systématiquement les données et recommandations (Guide du parcours de soins BPCO, novembre 2019, HAS) disponibles sur les indicateurs à mesurer, notamment dans une perspective de suivi et d’évaluation des actions menées (ALD, PMSI, SNDS…).
- manque de place ou délais de réponse des établissements SMR ;
- mauvaise connaissance ou absence d’organisation des filières par les acteurs du MCO, qui compliquent l’orientation des patients vers les ressources adaptées ;
- sous-estimation des difficultés potentielles des patients qui sont considérés à tort comme « guéris », par exemple après une lésion cérébrale aiguë ou chronique semblant d’évolution favorable mais générant un handicap « invisible » (troubles cognitifs fins, notamment) ;
- insuffisance d’offre dans certaines filières (neuro-oncologie ou comorbidités neurologiques et psychiatriques, par exemple) ;
- manque de lisibilité des filières pour certaines pathologies par les acteurs de ville.
- pour lesquelles il existe une insuffisance de détection des difficultés :
- commotion cérébrale,
- sortie de services MCO neurologie / neuro-chirurgie / neuro-réanimation (hémorragies méningées, tumeurs du système nerveux, accident vasculaire cérébral (AVC), traumatisme crânien),
- suites d’arrêt cardio-circulatoire réanimé (8 à 10 % des patients sortant vivants garderaient des séquelles) ;
- qui sont insuffisamment développées :
- neuro-oncologie (enjeu de qualité de vie et autonomie),
- comorbidités psychiatriques et neurologiques / pathologies somatiques.
- Permettre une meilleure détection des patients à risque dès la phase aiguë
- Améliorer :
- le suivi des patients après la sortie de l’hospitalisation en MCO ;
- le suivi après l’hospitalisation en SMR ;
- la lisibilité des filières tant pour les acteurs du MCO que du SMR ;
- le lien avec la ville (CPTS, DAC, acteurs libéraux), les établissements et services médico-sociaux, notamment les services d’accompagnement à la vie sociale (SAVS), et avec les associations de patients.
- Articuler les prises en charge en SMR et en psychiatrie, dans l’objectif de :
- garantir la prise en charge des patients présentant un besoin de rééducation et des troubles psychiatriques, en veillant à ce que le trouble psychiatrique ne constitue pas un frein ou un empêchement à un accueil en SMR ;
- prendre en charge les troubles psychiatriques des patients accueillis en SMR et développer les soins de remédiation psychiatrique en complément des stratégies de rééducation actuellement disponibles en SMR.
- Élargir le périmètre des dispositifs de coordination du Centre ressources francilien du traumatisme crânien (CRFTC) sur d’autres sites, et s’en inspirer pour appliquer le modèle à d’autres pathologies pour la détection et l’orientation des patients à risque :
- lésions cérébrales modérées à sévères après neuro-chirurgie et neuro-réanimation (hémorragie sous-arachnoïdienne, HSA) ;
- commotion cérébrale (traumatisme cranio-cérébral léger), en cours d’expérimentation article 51 « filières oubliées » ;
- suites d’AVC, de traumatisme crânien, d’hémorragie méningée ;
- neuro-oncologie ;
- suites d’arrêt cardio-circulatoire réanimé.
- Déployer, en s’inspirant de l’expérimentation article 51 « filières oubliées », une application numérique permettant le télésuivi des patients. Une plateforme numérique servirait d’outil de suivi et de rappel, en permettant des alertes selon les indicateurs remontés par les patients.
- Développer les consultations médicales et paramédicales en SMR pour le suivi des patients.
- Améliorer l’accès et la lisibilité des parcours de soins des maladies neurologiques
- Permettre une meilleure lisibilité et un accès facilité à l’offre (sanitaire, ambulatoire, médico-sociale), du centre expert à la prise en charge de proximité.
- Favoriser le développement de l’offre dans les zones géographiques où la couverture n’est pas satisfaisante.
- Accompagner le renforcement ou l’émergence de nouvelles organisations pour la prise en charge des maladies neurologiques.
- Développer l’accès à la télémédecine, à la téléconsultation mais aussi à la téléexpertise.
- Favoriser le dépistage et l’accès au diagnostic des troubles cognitifs.
- Sensibiliser les patients aux différentes aides sociales et médico- sociales et favoriser le recours à ces aides.
- Favoriser l’accès aux soins des personnes les plus précaires.
- Favoriser le retour et le maintien à domicile
- Filière soins médicaux et de réadaptation (SMR) : favoriser et évaluer les alternatives à l’hospitalisation complète, avec une gradation des prises en charge allant des consultations jusqu’à l’hospitalisation de jour.
- Élargir l’offre régionale médico-sociale concourant au maintien à domicile (accueil de jour, hébergement temporaire, pôle d’activités et de soins adaptés (PASA), service de soins infirmiers à domicile (SSIAD)) à destination des publics à domicile pour les maladies neurologiques.
- Améliorer le recours aux professionnels de rééducation libéraux (kinésithérapeutes, orthophonistes, ergothérapeutes) dans les territoires.
- Soutenir et former les aidants en multipliant les actions à leur destination
- Renforcer les mesures de formation, information et prévention
- Favoriser la formation, l’information et la prévention
- Poursuivre les informations grand public de prévention et d’information.
- Développer l’éducation thérapeutique à destination des patients avec maladies neurologiques.
- Renforcer l’animation du territoire avec un objectif d’acculturation et de formation des professionnels et des proches aidants, en s’appuyant sur les futurs CRT.
- Encourager les formations interprofessionnelles : organiser des journées de formation sur le handicap neurologique au sein des territoires.
- Favoriser le développement d’outils de dépistage ou repérage des troubles cognitifs.
- Renforcer l’acculturation aux soins palliatifs des personnels prenant en charge les maladies neurologiques.
- Favoriser le développement de l’offre dans les zones géographiques où la couverture n’est pas satisfaisante
- Augmenter l’offre d’unités cognitivo-comportementales (UCC) dans la région.
- Augmenter la couverture en pôles d’activités et de soins adaptés (PASA) / unités d’hébergement renforcé (UHR) dans la région.
- Ouvrir des centres de neuro-radiologie interventionnelle de mention A pour la thrombectomie mécanique cérébrale en grande couronne.
- Améliorer l’accès à l’expertise neurologique en Île-de-France
- Poursuivre le soutien aux postes d’assistants partagés pour les neurologues.
- Appuyer les protocoles de coopération entre professionnels et la délégation de compétence (infirmier de coordination, infirmier de pratique avancée).
- Mettre en place des consultations semi-urgentes pour les maladies neurologiques afin d’éviter ou de retarder le passage aux urgences.
- Améliorer le maillage territorial des consultations mémoire.
- Mettre en place des centres de ressources territoriaux (CRT) avec une orientation renforcée sur les maladies neurologiques en Ehpad.
- Améliorer la lisibilité des parcours pour les professionnels, les patients et les aidants
- Améliorer la lisibilité des dispositifs mis en place pour l’orientation et l’accompagnement des patients et communiquer à ce propos.
- Renforcer la coordination avec expertise neurologique, en lien avec les dispositifs d’appui à la coordination (DAC) : évolution des réseaux SEP vers une fédération neurologie porteuse d’une expertise sur les maladies neurologiques du sujet jeune.
- Replacer les « centres experts » dans leur mission d’animation territoriale : Centre mémoire de ressources et de recherche (CM2R), Centres de ressources et de compétences sur la sclérose en plaques (CRC SEP), Centre expert Parkinson…
- Inscrire le parcours pilote « Épilepsie » de la STSS (Stratégie de transformation du système de santé) dans une approche territoriale, en lien avec la Cnam et la HAS.
- Poursuivre la promotion et le financement des animateurs de filière neurologie, ceux-ci permettant la bonne articulation entre les différentes étapes du parcours.
- Améliorer l’accessibilité aux synthèses médicales formalisant les projets de vie et de soins, y compris soins palliatifs le cas échéant (directives et discussions anticipées), des patients.
- Renforcer l’utilisation de l’outil numérique régional e-Parcours pour améliorer la coopération pluriprofessionnelle.
- Accompagner le renforcement ou l’émergence de nouvelles organisations pour la prise en charge des maladies neurologiques
- Développer des filières spécifiques : filière accident ischémique transitoire, filière unité neuro-vasculaire/unité de médecine gériatrique aiguë (UNV/UGA)…
- Permettre un accès facilité à la filière de soins palliatifs pour les maladies neurologiques (notamment SEP, tumeurs cérébrales, AVC sévère, Alzheimer, sclérose latérale amyotrophique…).
- Renforcer le lien avec l’hospitalisation à domicile (HAD) pour la prise en charge des maladies neurologiques, notamment en cas de traitements itératifs.
- Développer l’accès à la télémédecine chez ce public fragilisé du fait de la maladie, en renforçant notamment l’accompagnement personnalisé, et expérimenter des forfaits pour la téléexpertise.
- Favoriser le retour et le maintien à domicile
- Augmenter la prise en charge des maladies neurologiques en HAD- rééducation.
- Améliorer l’accès direct en hôpital de jour de soins médicaux et de réadaptation à la sortie des établissements de médecine, chirurgie, obstétrique.
- Développer la télérééducation.
- Améliorer les prises en charge par les kinésithérapeutes et orthophonistes libéraux en expérimentant des modes de financement, notamment pour une prise en charge rapide au décours d’une aggravation neurologique ayant nécessité ou non une hospitalisation, et éviter une rupture de soins.
- Élargir la couverture en SSIAD du territoire pour les patients Alzheimer.
- Développer le recours aux équipes spécialisées Alzheimer (ESA).
- Poursuivre l’expérimentation « équipe spécialisée neurologique à domicile » (ESN-A), et si possible l’étendre à d’autres territoires.
- Renforcer les accueils de jour pour les patients neurologiques, notamment les patients jeunes.
- Ritualiser la notion de répit pour soulager les aidants : recours à l’hébergement temporaire, fréquentation de l’accueil de jour.
- Identifier les territoires défavorisés pour adapter la mise en œuvre de l’amélioration du parcours ICC.
- Maintenir une gouvernance régionale du parcours ICC afin de poursuivre la stratégie commune pour les cinq ans à venir. Ce parcours est porté en lien avec l’Assurance maladie, qui l’a également identifié comme prioritaire.
- Améliorer l’organisation de la prévention, du diagnostic précoce, de l’accès aux soins et de la qualité de la prise en charge des malades atteints d’ICC.
- Poursuivre le déploiement de l’approche populationnelle du parcours de santé ICC.
- Poursuivre l’intégration des outils de télésanté dans les parcours de soins en appui aux professionnels de santé.
- Poursuivre l’adaptation des compétences des professionnels de santé aux besoins des parcours chroniques.
- Poursuivre l’identification et la communication sur les dispositifs, structures et professionnels existants afin d’articuler leurs actions et identifier les manques potentiels ainsi que de nouvelles forces.
- Poursuivre la mise en place des organisations territoriales permettant la coordination de l’ensemble des acteurs impliqués dans la prise en charge de l’ICC.
- Par l’augmentation du nombre d’infirmiers en pratique avancée (IPA) formés en maladies chroniques.
- Par la formation d’IDE au protocole de coopération ICC (arrêté du 27 décembre 2019 relatif à l’autorisation du protocole de coopération « Télésurveillance, consultation de titration et consultation non programmée, avec ou sans télémédecine, des patients traités pour insuffisance cardiaque par un infirmier »).
- Poursuivre le projet « Généraliser le parcours des personnes âgées ICC pour éviter leur passage aux urgences » dans le cadre de la mesure 5 du pacte de refondation des urgences :
- ce projet, initié en 2022 dans 22 établissements de santé/territoires, permet de renforcer l’offre d’infirmiers coordinateurs, d’inciter les infirmiers à s’engager dans le protocole de coopération ICC et les établissements de santé à mettre en place des consultations de titration et d’urgences ouvertes à la ville, et d’inciter chaque territoire à constituer son équipe territoriale ICC ;
- ce projet permet de poursuivre la dynamique d’amélioration du parcours par territoire initiée par les animations territoriales réalisées en 2018/2019.
- Contrôler l’augmentation de la prévalence de l’ICC en luttant contre les facteurs de risque vasculaires contrôlables.
- Dépister précocement l’ICC pour ralentir l’aggravation de la maladie via des campagnes de prévention (notamment déployées par l’Assurance maladie).
- Ralentir l’évolution de la maladie et éviter les hospitalisations pour décompensation :
- améliorer l’accès à des programmes d’éducation thérapeutique du patient (ETP) ;
- améliorer la qualité du traitement (optimisation thérapeutique par des consultations répétées, observance thérapeutique par l’ETP, activité physique adaptée, régime sans sel…) ;
- améliorer la surveillance (par la télésurveillance du poids, par le patient lui-même grâce à l’ETP, le médecin généraliste, le cardiologue, le pharmacien, l’infirmier libéral, l’infirmier en pratique avancée…) pour détecter précocement les débuts de décompensations, améliorer l’accès à l’expertise cardiologique, tenter de maintenir le patient en ville, laisser le temps à l’hôpital de s’organiser pour une éventuelle hospitalisation directe ;
- améliorer l’accès aux professionnels de santé en début de décompensation cardiaque en favorisant les consultations semi-urgentes portées par les établissements de santé et en déployant les équipes de soins spécialisés de cardiologie à toute l’Île-de-France, permettant ainsi d’améliorer l’accès à l’expertise cardio et de diminuer le recours aux urgences (téléconsultation et téléexpertise) ;
- améliorer l’accès aux soins médicaux et de réadaptation (SMR).
- En accompagnant les projets « article 51 », notamment lors du passage dans le droit commun :
- cellule d’expertise et de coordination pour la prise en charge des patients IC sévères en sortie d’hospitalisation : expérimentation régionale s’appuyant sur le protocole de coopération ICC, mis en œuvre depuis 2020 dans neuf sites de l’AP-HP et dont l’objectif est, pour les patients sortant d’hospitalisation, de tout mettre en œuvre afin d’améliorer leur prise en charge en ville, éviter/retarder leur réhospitalisation, les hospitaliser directement si besoin… ; évaluation en 2024 pour passage dans le droit commun ;
- structure libérale légère (SLL) : expérimentation nationale impliquant une clinique parisienne et proposant de la réadaptation cardiaque et de l’ETP de manière plus légère à des patients qui le souhaitent ;
- Read Hy et Walk Hop : expérimentations nationales de téléréadaptation cardiaque.
- En améliorant l’usage de la télésanté pour améliorer l’accès à l’expertise cardiologique :
- télésurveillance des patients ICC (balances connectées), des prothèses rythmiques et des patients sous anticoagulants oraux par CREATIF43CREATIF : structure d’éducation thérapeutique et de télémédecine dédiée aux patients sous anticoagulants oraux depuis leur prise en charge à l’hôpital jusqu’à leur suivi chronique en ville. ;
- téléconsultation et téléexpertise encouragées dans le cadre du projet « Généraliser le parcours des personnes âgées ICC pour éviter leur passage aux urgences » et déployées dans le cadre des équipes de soins spécialisés (ESS) de cardiologie :
- mises en place en 2022 à Paris et dans le Val-de-Marne, déployées en 2023 en Essonne, Seine-et-Marne et Seine-Saint-Denis, puis à déployer dans le reste de l’Île-de-France,
- le dispositif s’adresse aux généralistes qui, en consultation, ont besoin d’un avis cardiologique pour améliorer l’accès à l’expertise cardiologique et diminuer le recours aux urgences : le généraliste contacte immédiatement le régulateur de l’ESS (par téléphone ou plateforme) pour décider ensemble soit d’une téléconsultation à trois (patient, généraliste et cardiologue de l’ESS cardiologie), soit d’une téléexpertise entre le généraliste et un cardiologue de l’ESS cardiologie, soit d’une consultation en présentiel dans le cabinet du cardiologue de l’ESS cardiologie situé au plus proche du domicile du patient en moins de 24 heures.
- Augmenter le nombre de SMR cardiologiques en hospitalisation complète et hospitalisation de jour.
- Soutenir les innovations par le biais de deux projets « article 51 » de téléréadaptation cardiaque et d’un projet « article 51 » de réadaptation cardiaque en ville (SLL).
- Mettre en place une gouvernance régionale de la santé de l’enfant (commission régionale santé de l’enfant, santé de l’adolescent), notamment dans le cadre de la déclinaison des Assises de la pédiatrie et de la santé de l’enfant.
- Articuler la politique de santé de l’enfant et de l’adolescent avec les politiques de périnatalité, de santé mentale, et les stratégies de transition vers la médecine de l’adulte.
- Renforcer la place de la médecine de ville dans la prise en charge de l’enfant, en particulier sur les soins non programmés.
- Maintenir l’offre hospitalière de proximité (soins non programmés) et de recours pour les pathologies chroniques de l’enfant et de l’adolescent dans l’ensemble des territoires.
- Clarifier le maillage territorial et favoriser la prise en charge des principales maladies chroniques de l’enfant.
- Assurer la prise en charge de l’entourage lors de morts inattendues du nourrisson.
- Accompagner les services de pédiatrie dans la prise en charge des 16-17 ans (impact de la réforme des autorisations).
- Favoriser les dispositifs de transition enfant-adulte.
- Mettre en place une gouvernance régionale de la santé de l’enfant, dotée d’un tableau de bord régional des besoins, des ressources et des usages de ces ressources en santé du jeune enfant et de l’adolescent, décliné à un niveau territorial fin (Observatoire régional de l’offre de soins pédiatriques).
- Améliorer la qualité des prises en charge ambulatoires en développant des actions complémentaires de formation des médecins généralistes à la prise en charge de l’enfant, en renforçant les collaborations médecins généralistes et pédiatres libéraux et les liens ville-hôpital, en favorisant le recours à la télé-expertise entre médecins généralistes et pédiatres et en promouvant des postes partagés ville-hôpital.
- Inciter et favoriser le développement de projets médicaux pédiatriques au sein des CPTS.
- Contribuer, en cohérence avec les OQOS, à la déclinaison territoriale de l’offre de soins et à la mise en place de la gradation des soins, à la fluidité et la continuité des parcours, au renforcement des coopérations entre acteurs de la santé (ex. : ville-hôpital ou CHU/GHT), par un travail collaboratif territoire par territoire.
- Faciliter l’adaptabilité de l’offre de soins pour répondre aux situations de crise.
- Labelliser les centres de référence des morts inopinées du nourrisson (MIN).
- Contribuer à l’amélioration des parcours spécifiques par la mise en place de nouvelles filières (diabète de type 1, neuro-handicap, adolescents) ou en fédérant des dispositifs existants (dispositifs spécifiques régionaux/réseaux bronchiolite, drépanocytose, maladies inflammatoires, troubles des apprentissages, onco-hématologique, obésité) et améliorer la transition vers la médecine adulte.
- Accompagner le déploiement du carnet de santé numérique de l’enfant, au travers de « Mon espace santé », permettant ainsi aux familles et aux professionnels de santé désignés d’avoir accès à l’historique de santé consolidé des enfants.
- Réaliser une cartographie et mettre en place une démarche de gradation/labellisation de l’offre de soins en maladies chroniques de l’enfant, permettant d’améliorer les parcours de prise en charge (ex. : diabète de type 1) et de fédérer les dispositifs existants (obésité, drépanocytose, maladies neuro-musculaires, maladies inflammatoires…).
- Réaliser une cartographie et mettre en place une démarche de gradation/labellisation de l’offre de soins en maladies de l’adolescent hors pédopsychiatrie, favoriser les dispositifs de transition vers la prise en charge adulte.
- Améliorer la formation et l’attractivité des métiers de prise en charge de l’enfant sain, malade et/ou vulnérable (médicaux, non médicaux, à l’hôpital, en ville, à l’école, en PMI, en ES, en EMS) et, au-delà, de celles des spécialités indispensables telles que la pédopsychiatrie, la radiopédiatrie ou la chirurgie infantile.
- Clarifier les missions/formations des puéricultrices dans le cadre des projets de modification de leur maquette en articulation avec le souhait d’extension au domaine de l’enfant des infirmières en pratique avancée.
- En lien avec l’Assurance maladie, augmenter le recours aux consultations de prévention au cabinet dentaire pour les enfants, les adolescents et les jeunes adultes (cf. M’T dents).
- Augmenter le recours aux consultations de prévention bucco-dentaire durant la grossesse.
- Renforcer la sensibilisation à l’hygiène bucco-dentaire dans les structures assurant le suivi médical des jeunes enfants (cabinets médicaux, centres de PMI…).
- Coordonner et améliorer la sensibilisation à l’hygiène bucco-dentaire en milieu scolaire.
- Renforcer la prévention en santé orale et les dépistages bucco-dentaires dans les établissements et services médico-sociaux accueillant des personnes en situation de handicap.
- Développer l’usage de Mon espace santé comme outil de suivi et de mise en place de messages de prévention personnalisés.
- Structurer et déployer la prévention en santé orale dans les établissements et services sanitaires et médico-sociaux accueillant des personnes âgées dépendantes.
- Promouvoir les actions de prévention bucco-dentaire au sein des Contrats locaux de santé (CLS) et des communautés professionnelles territoriales de santé (CPTS).
- Lutter contre les déserts médicaux en santé orale (cf. axe 3).
- Favoriser une meilleure intégration de l’offre de soins bucco-dentaires dans les parcours de santé des patients à besoins spécifiques (personnes en situation de handicap, personnes âgées dépendantes, personnes souffrant d’un trouble psychiatrique…).
- Développer et renforcer l’offre de soins bucco-dentaires spécialisés destinée aux populations à besoins spécifiques, dans une logique de réponse graduée et territoriale.
- Structurer une réponse régionale aux demandes de soins bucco-dentaires urgents (cf. axe 3).
- Renforcer l’offre de soins bucco-dentaires pour les personnes vulnérables (personnes en situation de précarité, personnes détenues…).
- Renforcer l’attractivité du territoire pour les professionnels de la santé (cf. axe 4).
- S’assurer de la qualité et de la sécurité du parcours de soins en santé orale quel que soit le lieu de prise en charge du patient (cabinet libéral, centre de santé, structure hospitalière…).
- Poursuivre l’évaluation et, le cas échéant, le déploiement de solutions innovantes en santé orale (téléexpertise, unités mobiles…).
- Accompagner les cabinets dentaires dans une démarche d’éco- responsabilité (cf. axe 5).
- Développer la réduction des risques et des dommages pour réduire l’impact sanitaire et social de la consommation de crack, notamment pour les usagers les plus en difficulté.
- Structurer un parcours de prise en charge sanitaire permettant une entrée rapide dans un parcours de sevrage fluide et adapté à la temporalité de chaque patient.
- Développer un dispositif diversifié d’accueil et de prise en charge sanitaire et sociale adapté aux usagers en situation de grande précarité non encore engagés dans un parcours de sevrage, pour réduire la consommation de rue, tout en agissant pour l’acceptabilité de ces dispositifs par la population générale dans des zones densément peuplées. L’Agence accompagnera l’élargissement et la pérennisation des dispositifs d’hébergement spécifique pour ces profils qui ne peuvent être pris en charge dans l’hébergement d’urgence classique, renforcera l’accompagnement médico-social, qu’il soit de rue (maraudes, équipes mobiles) ou adossé aux dispositifs d’accueil avec ou sans hébergement (espaces de repos de jour et de nuit, ASSORE et autres dispositifs). Ceci afin de faciliter l’appropriation de ces dispositifs par les usagers et par les riverains et de faciliter un accès rapide aux soins somatiques, psychiques et addictologiques, et l’accès aux droits. L’Agence contribuera à mettre en œuvre les haltes soins addictions (HSA : espace de réduction des risques sous supervision) dont les bénéfices sont reconnus au plan scientifique, dès lors que les conditions politiques seront réunies. Le rapport de l’Inserm de l’évaluation scientifique des HSA de Paris et Strasbourg, commandé par la MILDECA (Mission interministérielle de lutte contre les drogues et les conduites addictives), confirme leur intérêt. En effet, « l’accès à ces structures permet d’améliorer la santé de ces personnes (baisse des infections au VIH et au virus de l’hépatite C, des complications cutanées dues aux injections et des overdoses), et de diminuer les passages aux urgences » (Inserm, mai 2021).
- Stabiliser et développer un dispositif de prise en charge sanitaire avec un nombre de places significatif : ce parcours d’accès rapide comprendra un volet préhospitalier (consultation permettant de caractériser les pathologies associées), des soins hospitaliers adaptés, des places en post-cure permettant la stabilisation des patients et un dispositif de « l’aval de l’aval », permettant le maintien de la non-consommation à l’issue du processus de sevrage. Une attention particulière doit être portée à la prise en charge des situations les plus complexes (très grande précarité, polyconsommations, notamment avec alcool et opiacés). L’accès aux soins sera garanti, y compris pour les personnes sans domicile fixe et/ou sans droits ouverts, dans le cadre des soins inconditionnels.
- Développer l’approche coordonnée des équipes médico-sociales ambulatoires (CSAPA, CAARUD et certains dispositifs d’exercice regroupé) et d’un nombre plus important d’équipes hospitalières. L’objectif est d’une part le renforcement du nombre de lits gérés par des équipes spécialisées à double compétence psychiatrique et addictologique, et d’autre part l’élargissement des équipes hospitalières non spécialisées prenant en charge des usagers grâce à des dispositifs d’appui ; la création de dispositifs d’observation et d’orientation pour des patients à symptomatologie complexe ; la formalisation d’une filière d’aval permettant l’accueil post-hospitalier dans un parcours de sevrage au sein d’équipes (CSAPA résidentiels, communautés thérapeutiques, soins médicaux et de réadaptation en addictologie (SMR A)…) éloignées des scènes de consommation ; et, enfin, la mise en place d’un système de régulation du passage dans chacune des étapes du parcours de soins, afin de réduire les pertes de chances liées aux attentes de places ou aux ruptures de parcours.
- Accompagner les établissements existants (CSAPA résidentiels, communauté thérapeutique, SMR-A…) dans leur montée en compétence sur la singularité de la prise en soin d’usagers de crack afin de développer l’offre de soins : il s’agit, à travers des actions de formation et d’échanges de pratiques, d’augmenter le nombre d’équipes polyvalentes en capacité de recevoir les usagers de cracks. Une attention particulière sera apportée à la dimension et à la mise en place des principes de la pair-aidance.
- Poursuivre et renforcer l’accompagnement des professionnels en exercice et des étudiants en santé dans l’élaboration de leur projet professionnel et dans leur installation.
- Faire davantage connaître et valoriser les aides à l’installation et/ou à l’exercice.
- Renforcer les nouveaux modes d’exercice coordonné et la coopération interprofessionnelle dans le but, notamment, d’optimiser le temps médical et soignant et de faciliter la prise en charge par les médecins de nouveaux patients.
- Faciliter et soutenir l’installation et l’exercice des futurs professionnels de santé grâce à un suivi personnalisé des étudiants de la région et des outils dématérialisés (ex. : outil de dématérialisation des choix des internes (DCI)). En lien avec les différents partenaires, le Conseil régional d’Île-de-France et les universités, les leviers doivent porter sur la formation initiale afin de permettre aux étudiants en santé de découvrir les différents modes d’exercice, d’être mieux accueillis durant leurs stages, mais aussi de les accompagner lors de leur projet d’installation et de les informer sur les aides existantes. L’Agence, en lien avec l’Assurance maladie et les URPS, pourra intervenir dans les instituts de formation afin d’informer et de promouvoir les dispositifs existants (webinaires courts, accompagnement entrepreneurial pour les médecins, diagnostics de territoire…).
- Développer et diversifier une offre attractive de terrains de stage, notamment en ville. Il s’agit de permettre le développement des stages en ambulatoire, en centres de santé, en établissements médico- sociaux…, d’accompagner financièrement les maîtres de stage pour les paramédicaux (voir expérimentation en cours avec l’URPS orthoptistes) et de reconnaître le temps de tutorat, de soutenir le développement de MSP ou de centres de santé « universitaires ». Pour les internes, augmenter significativement le nombre de médecins souhaitant devenir maîtres de stage des universités, et développer les stages en MSP, en lien avec l’URPS médecins, les universités et l’Assurance maladie.
- Poursuivre le processus d’universitarisation des formations paramédicales en lien avec l’université afin de favoriser la transversalité entre les formations, et développer les coopérations interprofessionnelles dès la formation.
- Accompagner les étudiants en fin de cursus bien en amont de l’installation afin de permettre la fidélisation des jeunes professionnels dans la région. Mettre l’accent sur les étudiants paramédicaux, en lien avec l’université, et les professionnels du domicile.
- Mener des actions de communication pour soutenir et valoriser les dispositifs existants, pour inciter les professionnels à s’installer dans les territoires sous-dotés grâce à une meilleure connaissance des perspectives professionnelles offertes dans les territoires et des offreurs de soins du département. Associer l’ensemble des acteurs impliqués dans ces démarches de communication (professionnels de santé et leurs représentants, établissements de santé et médico-sociaux, Assurance maladie, autres services de l’État, conseil régional, collectivités territoriales et élus locaux, etc.).
- Soutenir les dispositifs de type « aller-vers » dont l’objectif est d’accompagner au plus tôt les jeunes professionnels dans leurs projets d’installation.
- Assurer une évaluation des aides mises en place afin de s’assurer de leur pertinence.
- Améliorer la visibilité et le référencement du portail d’accueil des professionnels de santé (PAPS) auprès des partenaires et des professionnels afin d’en faire un outil répertoriant les aides à l’installation et à l’exercice de l’ensemble des professions concernées, par l’ARS et tous les partenaires. Ces actions seront renforcées par des communications sur les réseaux sociaux, l’organisation de webinaires, la participation à des séminaires, aux congrès des étudiants et professionnels de santé…
- Mieux coordonner l’action des différents partenaires autour des permanences locales d’aides à l’installation et à l’exercice, et développer un guichet unique au sein de chaque département intégrant l’ensemble des aides territoriales existantes.
- Apporter une aide pour le soutien administratif des médecins s’installant en zone ZIP+ en lien avec le conseil régional de l’Ordre des médecins (CROM).
- Renforcer les nouveaux modes d’exercice coordonné et la coopération entre professionnels
- Soutenir les initiatives visant à accompagner les nouveaux métiers et formes d’exercice coordonné, en renforçant les dispositifs de collaboration entre professionnels de santé.
- Déployer des actions de communication afin de faire connaître et promouvoir l’exercice coordonné pluriprofessionnel en MSP, CPTS, CDS, équipes de soins spécialisés (ESS), équipes de soins primaires (ESP)… Des cartographies de l’offre de soins du territoire seront diffusées, notamment via les sites Maillage.
- Renforcer les formations sur les structures d’exercice coordonné au sein des formations initiales et continues des professionnels de santé.
- Déployer des protocoles de coopération entre professionnels de santé en ville comme à l’hôpital, afin d’apporter une réponse aux difficultés d’accès aux soins des patients et aux aspirations des professionnels.
- Soutenir la coordination entre les professionnels via le partage d’informations au travers d’outils numériques sécurisés (l’outil régional e-Parcours, SI des DAC, SI des CPTS), interopérables entre eux et avec les référentiels et services socles (messageries sécurisées de santé, dossier médical partagé / Mon espace santé, identifiant national de santé) (cf. fiche 3.11).
- Promouvoir et soutenir les nouvelles pratiques et nouveaux modes d’exercice (postes partagés, pratique avancée, délégations de tâches…), dans le respect du référentiel de compétence propre à chaque profession. Les nouvelles compétences données aux pharmaciens, sages-femmes, orthoptistes… permettront d’augmenter le temps médical disponible et de réduire les délais d’accès aux soins.
- Mettre en œuvre des actions visant à libérer du temps médical (en complément des actions décrites ci-dessus)
- Soutenir les médecins en cumul emploi-retraite afin de renforcer les équipes soignantes en difficulté (Ehpad notamment).
- Renforcer le binôme infirmier-médecin traitant pour assurer le suivi des patients qui nécessitent une prise en charge médicale avec un maintien à domicile ou en Ehpad.
- Soutenir la mise en œuvre des nouvelles missions du pharmacien en tant que professionnels de santé de premier recours (par exemple, actions de prévention, de dépistage et de vaccinations issues de la nouvelle convention pharmaceutique de 2022 et de la LFSS pour 2023).
- Faciliter l’accès aux dispositifs existants – comme les assistants médicaux, les médiateurs, les assistants dentaires, les aides administratives et de secrétariat – pour les médecins comme pour les autres professionnels, en lien avec l’Assurance maladie et les partenaires, afin de faciliter la coordination des parcours (suivi des examens complémentaires prescrits par le médecin traitant par exemple) et de permettre aux professionnels de santé de se concentrer sur le temps de soins.
- Engager des actions, en lien avec l’Assurance maladie, permettant l’accès à un médecin traitant pour tous ceux qui n’en ont pas, notamment patients en affection de longue durée et les résidents d’Ehpad.
- Développer l’exercice coordonné, en particulier dans les territoires les plus déficitaires.
- Développer les outils numériques pour coordonner les parcours patients et renforcer l’accès à l’offre de soins.
- Améliorer le lien ville-hôpital par des instances de gouvernance communes et des postes partagés.
- Afin de soutenir l’implantation des structures et des dispositifs d’exercice coordonné, poursuivre le financement de diagnostics territoriaux, d’études de faisabilité, d’ingénieries de projet et d’aides au démarrage.
- Accompagner les différentes structures d’exercice coordonné en leur mettant à disposition, par exemple, des outils de diagnostic territorial, des guides, des benchmark d’indicateurs ou d’outils de pilotage, des retours d’expérience, des bonnes pratiques, etc.
- Poursuivre le déploiement des CPTS afin de couvrir l’ensemble du territoire francilien : poursuivre l’accompagnement des CPTS émergentes tout en aidant les CPTS existantes à se structurer et à mettre en œuvre leur projet de santé ; travailler avec les acteurs des territoires et les élus locaux à la promotion de cette nouvelle forme d’organisation des soins.
- S’agissant des MSP et CDS, renforcer leur accompagnement sur les dispositifs conventionnels et leur implication dans le développement des parcours, la pertinence, la transformation numérique, etc., notamment en lien avec la FémasIF.
- Accentuer l’accompagnement des ESS en fonction des besoins franciliens, notamment pour les médecins spécialistes hors médecine générale peu engagés dans les CPTS.
- Poursuivre le soutien financier à l’investissement immobilier de structures telles que les cabinets de groupe, les MSP ou encore les CDS, pour favoriser l’installation des professionnels de santé en priorisant les aides sur les territoires défavorisés en termes d’accès aux soins ainsi que les projets d’exercice coordonné.
- Développer la lutte contre les inégalités de santé en soutenant notamment le développement de MSP tremplins dans certains territoires, afin de pallier l’insuffisance de l’accès aux soins de premier recours dans ces territoires. Pour attirer et soutenir l’installation des jeunes professionnels vers l’exercice coordonné, le développement de structures (MSP et CDS) et dispositifs (CPTS) universitaires et l’ouverture large de stages pluriprofessionnels en ville seront soutenus (cf. axe 4).
- Faire connaître l’exercice coordonné auprès des acteurs des territoires, en particulier les élus : recenser les initiatives locales (notamment en s’appuyant sur les CPTS et les autres structures d’exercice collectif les plus matures) et partager les bonnes pratiques (événements dédiés, réunions publiques, etc.) ; associer l’Association des maires d’Île-de-France, la FémasIF, la FCPTS, les coordonnateurs de CLS, etc. Il conviendra de veiller à l’articulation des structures et dispositifs d’exercice coordonné avec les autres dispositifs de coordination, notamment le lien entre les DAC et les CPTS (axe 2 du PRS).
- Soutenir la poursuite des expérimentations « article 51 »45Atlas des expérimentations Article 51 en IDF : https://www.iledefrance.ars.sante.fr/article-51-experimentations-autorisees-en-ile-de-france. pour faire émerger des innovations organisationnelles permettant de renforcer la prise en charge coordonnée entre plusieurs professionnels et structures.
- Promouvoir les coopérations entre professionnels de santé grâce au partage sécurisé de données numériques via l’outil régional e-Parcours, le dossier médical partagé (DMP)/Mon espace santé et les messageries sécurisées de santé (MSS).
- Poursuivre le déploiement de la télésanté, qui permet de contribuer au raccourcissement des délais de prise en charge des patients, en lien avec les acteurs implantés sur le territoire et dans une logique de parcours. La télésanté contribue également à l’organisation du retour à domicile des patients grâce aux innovations numériques, comme le suivi connecté ou encore la télésurveillance. Il conviendra de veiller à ce que ces outils bénéficient aussi aux groupes sociaux les moins favorisés et ne renforcent pas les inégalités d’accès aux soins, ce qui passera notamment par des actions en faveur de l’inclusion numérique (cf. fiche 3.11) et le soutien de l’ARS et de l’Assurance maladie à des projets situés en ZIP/ZAC.
- Améliorer le lien ville-hôpital en promouvant l’ouverture de la gouvernance des établissements de santé aux professionnels de ville et vice versa. Cette gouvernance partagée garantit a minima une prise de décision concertée, notamment dans la mise en place des différents parcours.
- Favoriser une articulation effective de tous les professionnels de santé du territoire et s’assurer, une fois passée l’étape de création des CPTS, de l’intégration effective d’un nombre représentatif d’acteurs de santé du territoire, notamment les CDS, les établissements sanitaires, sociaux et médico-sociaux et les pharmaciens, dans le projet des CPTS.
- Accompagner le décloisonnement ville-hôpital par le développement des postes partagés entre la ville et l’hôpital et leur élargissement aux établissements médico-sociaux. Le déploiement des consultations avancées dans les zones sous-denses sera soutenu. La présence des IDEL dans les Ehpad sera poursuivie. Pour accompagner et promouvoir ces nouveaux parcours, l’ARS soutiendra les IPA en ville comme à l’hôpital.
- poursuivre le développement de l’offre de ville ;
- optimiser la régulation et l’organisation des transports sanitaires ;
- optimiser l’articulation entre l’hôpital et la ville ;
- améliorer le pilotage et le suivi de l’activité des urgences ;
- améliorer l’anticipation et la gestion des périodes de tension ;
- améliorer l’attractivité de la spécialité et des structures.
- Généraliser les SAS dans les différents départements de la région et augmenter le nombre de professionnels et structures y participant.
- Étendre la permanence de soins à d’autres spécialités que la médecine générale : développer les dispositifs de gardes prévues par la loi Rist, y compris pour répondre aux demandes de soins urgents bucco-dentaires, maïeutiques et infirmiers. Cela nécessitera notamment de renforcer la participation des médecins spécialistes et des professionnels paramédicaux à la PDSA.
- Sur la base d’un diagnostic territorial, poursuivre la diversification de l’offre en ville, notamment en proposant des dispositifs innovants (unités mobiles de télémédecine, mobilisation des IDEL par le SAMU, IDE aux CRRA-15, etc.).
- Communiquer auprès du grand public sur le bon usage des dispositifs d’urgences : rappeler que la PDSA tout comme le SAS ne sont à mobiliser qu’en cas d’urgences (non vitales), en l’absence de disponibilité du médecin traitant et d’une autre solution de consultations en ville.
- Cartographier les professionnels et les organisations de ville proposant des consultations sans rendez-vous, notamment des consultations hors patientèle habituelle, afin de donner plus de visibilité et ainsi un meilleur accès aux patients à l’offre de ville.
- Renforcer la place du SAMU – CRRA-15 dans la régulation de l’offre et réaffirmer la place centrale du SAMU en matière de régulation.
- Ne pas se centrer exclusivement sur les ressources médicales. Il sera nécessaire de renforcer la régulation et mettre à profit tous les effecteurs, notamment pour le SMUR (Service mobile d’urgence et de réanimation) en développant les transferts infirmiers inter-hospitaliers (TIIH).
- Consolider les nouvelles organisations de transports sanitaires urgents :
- poursuivre la mise en place de la réforme, notamment en termes de gradation de l’offre de transports sanitaires (quotas et hors quotas) ;
- faciliter l’activité des transporteurs sanitaires, par le biais d’un travail à mener en lien avec les préfectures, permettant de fluidifier la circulation des véhicules, afin notamment de préserver l’attractivité de la garde ambulancière pour les transporteurs sanitaires privés et publics et de réduire le nombre de carences ambulancières ;
- poursuivre l’investissement en matière de formation des ambulanciers et partenaires, ainsi que la mise en place d’outils de géolocalisation.
- Encourager la mise en place de protocoles dans les services d’accueil des urgences hospitalières pour optimiser la réorientation des patients relevant des soins non programmés depuis les SAU.
- Pour l’aval, promouvoir une organisation du retour au domicile dès les urgences en s’appuyant sur les solutions de ville (HAD, Ehpad, IDEL…). Encourager l’établissement de santé à renforcer son dispositif de gestion des parcours sanitaires et médico-sociaux et s’occuper de la recherche de solutions d’aval.
- Développer les solutions permettant, pour un professionnel ou une structure de ville, de contacter les services hospitaliers (ex. : demande d’avis médicaux rapides par téléphone, demande d’avis par écrit, téléexpertise, demande d’adressage direct de patients dans le service pour une consultation, une HDJ ou une hospitalisation complète…).
- Maintenir les filières d’urgences spécialisées déjà en place, dont le bénéfice pour la population est incontestable, même si les moyens de fonctionnement et de financement doivent être établis.
- Mettre en place des cellules de gestion de lits dans tous les établissements de santé et poursuivre l’installation d’outils numériques de gestion des lits alimentant de manière automatique le Répertoire opérationnel de ressources (ROR).
- Améliorer le pilotage de l’activité des urgences et les outils de prédiction et de surveillance des tensions (ex. : indicateur « lits brancards » qui doit être étendu à tous les établissements disposant d’un SAU, développement des indicateurs sur la PDSA et le SAS), renforcer le partage des données d’activité des urgences entre les tutelles, les acteurs de l’hôpital et de la ville et l’Observatoire régional des soins non programmés d’Île-de-France.
- Déployer les SI SMUR pour mieux évaluer l’activité et les besoins en SMUR.
- Mieux anticiper les périodes de mise en tension des structures d’urgence et de soins non programmés pour organiser l’offre de soins lors de ces périodes.
- Améliorer la prise en charge lors de ces périodes, ce qui passe notamment par une déclinaison de l’organisation territoriale à mettre en place et la formalisation de plans de montée en puissance des SAMU, de plans de délestage de longue durée concertés au niveau d’un territoire en cas de fermeture d’un service d’urgences, de plans de désaturation des urgences et de plans de monitoring des tensions à déployer à chaque épisode de tensions sur l’offre de soins non programmés.
- Développer l’offre de formation en médecine d’urgences sur tout le territoire.
- Veiller à une meilleure répartition de la charge pesant sur les différents services de soins non programmés, en mutualisant les équipes sur différentes zones d’activité.
- Communiquer sur la PDSA, et plus largement sur la permanence des soins, pour valoriser l’activité réalisée et la rendre plus attractive.
- Renforcer les effectifs de manière équilibrée entre l’hôpital et la ville afin de garantir de bonnes conditions de travail pour les professionnels qui s’y investissent. Il sera donc nécessaire de trouver un juste équilibre entre la médecine d’urgence et la ville dans le renforcement des effectifs de régulation (assistants de régulation médicale (ARM), opérateurs de soins non programmés (OSNP), régulateurs médicaux).
- Améliorer l’attractivité, ce qui passera notamment par l’amélioration de la qualité de vie au travail (QVT) en termes de logement, d’accès au travail et de garde d’enfants.
- Développer des solutions visant à renforcer la sécurité des professionnels de santé dans leur activité de permanence des soins.
- Réviser les projets médicaux partagés (PMP) des GHT : les nouveaux PMP devront détailler la gradation des soins et les liens par filière avec l’AP-HP.
- Le cas échéant, et afin de favoriser les coopérations, la redéfinition des contours des GHT pourra être envisagée.
- Réviser l’ensemble des conventions d’association entre les GHT et l’AP-HP afin d’y intégrer les modalités de coopérations actuelles qui existent entre eux, tant sur les filières médicales que sur les RH, et de recenser les éventuels besoins à couvrir.
- Mesurer le rôle de premier niveau hospitalier des hôpitaux de proximité dans la gradation des soins : qualité de la réponse des hôpitaux de proximité aux besoins du territoire ; intégration, quand c’est possible, des hôpitaux de proximité à un GHT ; participation des hôpitaux de proximité à des CPTS et contribution des hôpitaux de proximité à des actions de prévention et de promotion de la santé, en lien avec la ville.
- Poursuivre le développement du recours à l’hospitalisation à domicile (HAD), améliorer la lisibilité de l’offre, la complémentarité et la subsidiarité tant des dispositifs de coordination (DAC et dispositifs spécialisés) que des acteurs du soins (HAD, SSIAD, IDEL), mais également avec les différentes équipes mobiles qui se développent sur différentes filières.
- Développer l’association des établissements privés du territoire aux GHT (ex. : GCS, GIE, GIP).
- En capitalisant sur ce qui a fonctionné durant la crise sanitaire, associer l’ensemble des établissements de santé au niveau régional pour veiller à l’avancée des coopérations.
- Formaliser les coopérations entre les établissements publics et privés pour fluidifier des parcours patients dans les périodes de tension (tensions estivales, épidémies hivernales, crise ou événement exceptionnel).
- Renforcer la coopération entre l’Agence et le Service de santé des armées (SSA).
- Développer l’universitarisation de quelques sites hospitaliers, au-delà des sites déjà universitarisés (Versailles, Poissy, Argenteuil, notamment).
- Favoriser les postes partagés et les coopérations innovantes.
- Cartographier les coopérations déjà existantes entre les GHU de l’AP-HP et les GHT par spécialité et identifier les spécialités pour lesquelles des besoins demeurent, en s’appuyant sur le bilan régional de la mise en œuvre des projets médico-soignants partagés (PMSP) de première génération et des conventions d’associations du CHU aux GHT, qui permettra de renforcer la promotion des réussites et le partage d’expérience, de rendre visibles les aspects concrets et opérationnels des projets conduits, et d’encourager la constitution de réseaux de pairs au niveau régional, notamment sur la recherche (réseaux d’investigation clinique).
- Structurer l’organisation de l’accès aux PMT, notamment en situation d’urgence ou de nécessité de soins non programmés par la participation de tous les acteurs à la permanence des soins.
- Assurer l’adéquation entre les PMT (et leur environnement) et les actions ou interventions réalisées (chirurgie complexe, chirurgie assistée par robot, périnatalité et santé de la femme, radiologie interventionnelle, biologie de proximité, chirurgie pédiatrique).
- Garantir l’accès aux soins complexes et à l’innovation pour tous et partout : cartographier les dispositifs existants afin de proposer un maillage francilien (ex. : génomique, lieux de recherche impliquant la personne humaine, accès aux médicaments de thérapies innovantes, pratiques thérapeutiques spécifiques…).
- Structurer la couverture du territoire pour les prises en charge médico-techniques adaptées (ex. : unité péri-opératoire gériatrique (UPOG), handicap, obésité, bilan pré-greffe, chirurgie pédiatrique, cardiaque, neuro-chirurgie…).
- Accompagner les innovations organisationnelles telles que les pratiques avancées, délégations de tâches, circuits courts, chirurgie hors bloc… (repérage et soutien aux unités d’accès vasculaires veineux (UAVV) et protocoles de coopération induits, sortie hyper-précoce, filière physiologique, journée de dépistage rapide et complet).
- Accompagner et renforcer les organisations, notamment au sein des GHT et en relation étroite avec le CHU en réponse aux projets médicaux partagés, et le déploiement des outils facilitant les coopérations territoriales (maisons de santé, CPTS, GCS moyen…) pour s’adapter aux évolutions de la recherche clinique (essais cliniques décentralisés, recherches en soins primaires) et des pratiques de soins (innovations scientifiques et technologiques, élargissement des indications des thérapies cellulaires et géniques, notamment pour les hémopathies malignes et non malignes).
- Assurer sur le territoire la fluidité des parcours avec pour objectif la prise en charge du patient dans la structure disposant du plateau médico-technique le plus adapté à ses besoins :
- décrets publiés (exemple : EML, chirurgie, traitement des cancers, pharmacie à usage intérieur et leurs activités « comportant des risques particuliers »…) ;
- pas d’évolution réglementaire récente (exemple périnatalité, biologie médicale).
- Concilier concentration et proximité dans le domaine de la biologie médicale : sites non éloignés entre eux, préserver le service médical rendu aux cliniciens et patients et leur permettre de bénéficier des innovations scientifiques et technologiques, notamment par la réduction des délais de rendu des résultats (important en microbiologie et en génétique moléculaire).
- Veiller à déployer une gradation en adéquation avec la permanence de soins et organiser les nécessaires relais à sa bonne organisation (cartographie du maillage territorial).
- Assurer une organisation du recours de proximité, territoire ou régional de manière adaptée.
- Identifier et rendre accessibles les dispositifs spécifiques aux populations les plus vulnérables.
- S’appuyer sur les solutions digitales (télémédecine et IA) pour les échanges et le travail coopératif (exemple de projet de numérisation du workflow des laboratoires d’anatomocytopathologie).
- Intégrer l’expérience patient dans l’évaluation des pratiques.
- Optimiser l’organisation de l’offre en limitant les redondances.
- Mettre en œuvre des tableaux de bord au sein d’observatoires régionaux pour suivre les évolutions des pratiques et leurs impacts.
- Concevoir, réorienter ou renforcer des programmes d’intervention dans une approche partenariale (acteurs de proximité, Assurance maladie, ministère, fédérations, syndicats, collectivités…) afin d’identifier les domaines où des marges d’amélioration peuvent être obtenues.
- Élaborer des projets d’appui, d’accompagnement adapté à la thématique (avec les experts du secteur), au territoire (avec les acteurs de proximité) et à la maturité du sujet (projet expérimental, phase pilote, campagne de généralisation…).
- Mettre en œuvre le projet dans une logique de résultat et de capitalisation pour l’ensemble des acteurs franciliens et pour répondre aux besoins des patients, en prenant en compte l’expérience patient.
- Atteindre un nombre de prélèvements d’organes sur donneurs décédés en mort encéphalique dans une fourchette représentée par un couloir de croissance régional situé entre 222 et 281 prélèvements annuels, alors que le niveau actuel est de 195 en 2022.
- Atteindre un nombre de prélèvements d’organes sur donneurs décédés en arrêt circulatoire de type Maastricht III dans une fourchette représentée par un couloir de croissance régional situé entre 40 et 71 prélèvements annuels.
- Atteindre un nombre de greffes rénales issues de donneurs vivants dans une fourchette représentée par un couloir de croissance régional situé entre 124 et 211 greffes rénales.
- Atteindre un nombre total de greffes réalisées dans une fourchette représentée par un couloir de croissance régional situé entre 1 459 et 2 359 greffes d’ici 2026.
- Atteindre 15 % des greffes réalisées provenant de greffons prélevés sur donneurs Maastricht III.
- Atteindre 20 % de greffes rénales issues de greffons prélevés sur donneur vivant (global et/ou pour chaque équipe adulte) : un travail à l’échelon de chaque GHT et des regroupements des hôpitaux de l’AP-HP est nécessaire, avec l’intégration d’un plan local de prélèvement et de greffe dans les projets médicaux de chaque GHAP GHU de l’AP-HP ou GHT.
- Atteindre une ischémie froide moyenne (pour la greffe de rein) de moins de 10 heures pour chaque équipe de greffe rénale.
- Augmenter le nombre de prélèvements de cornées afin de garantir l’autosuffisance du tissu dans la région.
- Autoriser au moins cinq nouveaux établissements au prélèvement de tissus (et organes selon les conditions locales et le potentiel) hors Paris intramuros d’ici 2026.
- Disposer d’au moins d’une équipe de circulation régionale normothermique (CRN) mobile régionale.
- Organiser une astreinte régionale d’anatomopathologie.
- Adapter les réseaux de prélèvements à l’évolution de l’offre hospitalière.
- Formaliser des filières de prise en charge des patients cérébrolésés hors ressource thérapeutique.
- Développer les prélèvements sur donneurs décédés en arrêt cardiaque de type Maastricht III dans les centres franciliens autorisés aux prélèvements de donneurs en état de mort encéphalique.
- Infléchir le taux d’opposition régional au don d’organes et de tissus.
- Augmenter l’activité de prélèvement rénal issu de donneur vivant.
- Travailler à l’échelon de chaque GHT et des groupements de l’AP-HP pour l’élaboration d’un plan local de prélèvement et de greffe intégré au projet médical de chaque GHU de l’AP-HP et du GHT (développer une approche fédérative et un accompagnement de préinscription et post-greffe à l’échelle des GHU de l’AP-HP et de la région).
- recherche de nouveaux lieux adaptés en termes d’accessibilité, visibilité, espace et confort : entreprises, milieu scolaire et universitaire, lieux insolites et salles municipales, notamment dans des zones identifiées comme plus porteuses en raison de la typologie des habitants ;
- recherche d’ouverture de nouvelles Maisons du don ;
- adaptation aux nouveaux comportements post-crise sanitaire des donneurs franciliens.
- Renforcer la prise en charge et l’accompagnement des personnes atteintes de maladies neuro-dégénératives, en particulier la maladie d’Alzheimer.
- Renforcer la prise en charge médicale et soignante des Ehpad.
- Développer les moyens et la coordination des opérateurs en charge du maintien à domicile en faveur de personnes âgées les plus dépendantes.
- Maintenir une attention particulière aux publics spécifiques que représentent les personnes âgées précaires et celles atteintes de pathologies psychiatriques.
- Continuer à développer et ajuster les offres de soins et de supports aux personnes âgées à domicile et en établissement.
- Développer l’offre dans les zones géographiques où la couverture n’est pas satisfaisante sur les plans suivants :
- augmenter la couverture en pôles d’activités et de soins adaptés (PASA)/unités d’hébergement renforcées (UHR) dans la région ;
- augmenter l’offre de places de services de soins infirmiers à domicile (SSIAD) spécialisés dans la prise en charge des personnes atteintes de la maladie d’Alzheimer.
- Développer des interventions auprès des proches aidants (cf. fiche 2.6).
- Augmenter le temps médical de médecins coordonnateurs et maintenir le dispositif de médecins prescripteurs.
- Généraliser le dispositif d’astreinte infirmière de nuit en Ehpad.
- Améliorer la prise en charge des situations d’urgence en Ehpad (projet ASSURE en Île-de-France).
- Accroître les actions de prévention : prévention des chutes, lutte contre la dénutrition, prévention des risques liés à l’iatrogénie médicamenteuse, prévention des infections et de l’antibiorésistance et promotion de l’activité physique adaptée.
- Développer les centres de ressources territoriaux (CRT)
- améliorer la qualité, la sécurité et la continuité des soins dispensés aux personnes âgées à domicile ;
- favoriser le maintien à domicile et limiter l’institutionnalisation ;
- prévenir la perte d’autonomie ;
- améliorer la coordination ou apporter une expertise aux acteurs impliqués dans la prise en charge des personnes âgées ;
- promouvoir une coordination et une mutualisation territoriale des ressources.
- Déployer la réforme des services autonomie à domicile
- Déployer la réforme de la tarification des SSIAD
- Prendre en compte des publics spécifiques
- la région compte 21 % de la population adulte métropolitaine, mais seulement 16 % des places en établissement ; trois départements franciliens sur huit figurent parmi les dix départements les plus sous-dotés en termes de taux d’équipements pour adultes rapporté à la population du territoire métropolitain ;
- pour les enfants, la situation est encore plus aiguë, puisque sept des huit départements franciliens font partie des dix départements métropolitains les plus sous-dotés (Seine-Saint-Denis, Val-de-Marne, Val-d’Oise, Hauts-de-Seine, Yvelines, Essonne et Paris) ; le taux métropolitain d’équipement moyen hors Île-de-France pour 1 000 enfants représente 150 % du taux moyen francilien. Dit autrement, un enfant en métropole hors Île-de-France a en moyenne 50 % de chances en plus de trouver une place qu’un enfant francilien.
- Affiner l’identification des besoins via le déploiement d’un observatoire, doté d’indicateurs partagés, alimenté entre autres par les données issues de l’outil ViaTrajectoire, porté par la CNSA, des MDPH, des conseils départementaux, de l’Agence régionale de santé, de l’Éducation nationale et des représentants d’usagers.
- Développer et transformer l’offre dans une logique d’inclusion et d’accès aux droits fondamentaux pour tous.
- L’Île-de-France est inscrite depuis plusieurs années dans un plan de développement et de transformation de son offre médico-sociale. À titre d’illustration, plus de 2 400 solutions nouvelles ont été installées depuis 2018, dont 689 en 2022.
- Le programme interdépartemental d’accompagnement des handicaps et de la perte d’autonomie (PRIAC) 2022-2026 prévoit le financement de 2 700 solutions nouvelles jusqu’en 2026. En outre, la circulaire budgétaire 2023 attribue à l’Île-de-France 24,6 millions d’euros de mesures nouvelles.
- La part attribuée à la Région Île-de-France dans le cadre du plan pluriannuel de développement massif de l’offre issu de la CNH s’élève à 310 millions d’euros de crédits de fonctionnement, soit 21 % des 1,5 milliards d’euros.
- les jeunes adultes en situation de handicap relevant de l’amendement Creton ;
- les enfants en situation de handicap relevant de l’aide sociale à l’enfance (ASE) ;
- les enfants et adultes nécessitant un accompagnement spécifique (personnes polyhandicapées, avec trouble du spectre de l’autisme…) ;
- les personnes avec un handicap psychique ou cognitif nécessitant notamment un accompagnement à domicile ;
- les personnes handicapées vieillissantes et âgées ;
- plus généralement, les personnes en situation de handicap souhaitant vivre à domicile, avec un soutien adapté.
- poursuivre les actions en faveur du repérage et des interventions précoces ;
- le développement des places en structures médico-sociales doit pouvoir accompagner l’inclusion des enfants en milieu scolaire, et nous proposons 70 % des places créées sous forme d’externat ;
- l’objectif sera de créer des dispositifs médico-sociaux inclusifs par rectorat tels que des équipes mobiles, dispositifs d’autorégulation, unités d’enseignement externalisées, dispositifs du second degré ;
- la transformation des établissements pour enfants en plateformes de services coordonnés, obligatoire en 2030, soutiendra cette organisation.
- le développement d’une offre de service autour du domicile des personnes et facilitant leur accès au soin, au travail, à la vie sociale ;
- le développement de solutions médico-sociales permettant l’accompagnement des situations les plus complexes ;
- une offre adaptée aux personnes en situation de handicap vieillissantes ;
- une offre de relayage et d’aide aux aidants sera structurée dans le cadre de ce plan.
- Renforcer la place des MDPH en tant que pilotes du dispositif d’orientation permanent pour orienter les usagers vers les solutions nouvelles d’accompagnement qui émergeront.
- Réaliser des diagnostics territoriaux partagés actualisés annuellement qui constituent des feuilles de route concrètes pour déployer le plan au sein des départements.
- Développer l’offre non pas seulement sur la base de création de places mais aussi sur la base de création de solutions, afin de tenir compte de l’objectif de transformation de l’offre qui reste prioritaire. Il s’agit ainsi d’une réelle opportunité pour faire évoluer l’offre francilienne, en ne demandant plus aux personnes handicapées de trouver leur place dans une offre existante et contrainte, mais en leur offrant le bénéfice d’un accompagnement adapté, souple et évolutif, quels que soient les choix faits dans les principaux domaines de vie (habitat, emploi, santé, scolarisation, sport, culture, loisir et relayage). Elle se fonde sur un principe fondamental : l’inconditionnalité de l’accompagnement procède de la logique d’accès universel au droit citoyen, que celui-ci soit commun ou spécifique.
- Accompagner les ESMS franciliens pour engager les transformations attendues.
- Intégrer pleinement les usagers et leurs familles avec la création d’un comité d’usagers, qui garantira la participation active des personnes en situation de handicap et de leurs familles et s’assurera de la bonne adaptation des orientations prises.
- Mobiliser pleinement l’ensemble des conseils départementaux dans le portage du plan et dans leur participation financière, notamment pour le développement d’établissements non médicalisés et des co-financements avec l’Agence (CAMSP, SAMSAH, EAM, ASE et handicap), le déploiement de l’habitat inclusif et d’aides à la vie partagée.
- Mobiliser les rectorats franciliens dans le portage du plan, l’émergence de nouveaux dispositifs de scolarisation et le déploiement de structures médico-sociales dans les murs des écoles, collèges et lycées.
- Mettre en place une gouvernance régionale et départementale pour la mise en œuvre, l’animation et le suivi du plan.
- Identifier le foncier. L’enjeu du foncier est majeur en Île-de-France. C’est une des conditions de réussite d’une création massive de solutions dans la région. Les territoires sont confrontés à des situations diverses en termes de foncier disponible pour permettre des extensions d’établissements préexistants ou la création de nouveaux établissements. À ce titre, la mobilisation de la préfecture de région, des préfectures de département et des élus locaux est indispensable.
- Relever le défi des ressources humaines pour réaliser cette extension de l’offre. En se basant sur le taux d’encadrement observé dans le tableau de bord du médico-social au 31 décembre 2021, il conviendrait de recruter sur la période de déploiement du plan de développement de l’offre (plan Inclus’IF 2030), environ 7 000 ETP supplémentaires. Les besoins de recrutement les plus importants concernent les fonctions socio-éducatives. L’ARS Île-de-France mobilisera pour cela particulièrement les partenaires de l’emploi et de la formation, en vue de dynamiser les recrutements pour l’ensemble des professions exerçant dans le secteur médico-social. La stratégie sera en particulier portée avec le Conseil régional d’Île-de-France afin d’évaluer les besoins, renforcer l’attractivité, promouvoir le plan auprès des organismes de formation.
- Évaluer et suivre le plan Inclus’IF 2030 pour s’assurer de son efficience autour d’indicateurs définis collectivement donc le nombre d’amendement Creton.
- La cible globale est, sous réserve des crédits nationaux qui seront délégués, au moins 75 places de LAM et 75 places de LHSS par an. Concernant le dispositif « Un chez soi d’abord », l’objectif est que chaque département soit doté d’un dispositif et s’agissant des ACT, le but est de poursuivre la création de places au fil de l’eau sur la base des crédits délégués. Chaque projet de création de structure est examiné par la commission régionale d’appel à projets dans ses dimensions de qualité de prise en charge des usagers, avec prise en compte de leur besoin spécifique, de fonctionnement et d’adaptation du bâti, notamment d’accès PMR (obligatoire pour les LAM, recommandé pour les LHSS).
- Il conviendra également de mener une réflexion en vue d’expérimenter de nouvelles formes de prise en charge en soin résidentiel : ESMS PDS hybride (LAM/LHSS) d’accueil temporaire en aval hospitalier et/ou LAM renforcé pour la prise en charge de personnes âgées dépendantes sans possibilité d’accès en Ehpad.
- Concernant les équipes mobiles médico-sociales, la couverture « socle » de la région en équipes mobiles médico-sociales doit être atteinte avec quatre équipes spécialisées de soins infirmiers précarité pour les départements de la Seine-et-Marne, des Yvelines, de l’Essonne et des Hauts-de-Seine (une équipe au moins par département) et une équipe mobile dédiée à la périnatalité en Seine-et-Marne (chaque département couvert par au moins une équipe spécialisée en périnatalité). Est également prévue une amélioration de la couverture au moins sur trois ans pour mailler plus finement les départements, en augmentant les capacités des équipes existantes, d’une part, et en créant de nouvelles équipes, d’autre part, pour les territoires infradépartementaux non couverts.
- Afin de permettre une fluidité des orientations et un accompagnement sur les sorties, une plateforme régionale de régulation du soin résidentiel (LAM, LHSS et ACT), confiée à un groupement d’opérateurs médico-sociaux, sera mise en place en 2024. Inspirée des expérimentations de Paris et de Seine-Saint-Denis, l’objectif de la régulation régionale est de centraliser les demandes d’admission en structure de soin résidentiel pour faciliter les orientations, assurer un lien étroit avec le secteur AHI (accueil, hébergement et insertion) via le SIAO (service intégré d’accueil et d’orientation) et travailler sur la fluidité de l’aval de ces ESMS. Cet objectif a été réaffirmé de manière urgente en décembre 2022, lorsque des places de LHSS temporaires ont été ouvertes exceptionnellement afin d’accueillir des patients toujours en services hospitaliers mais ne relevant plus d’un besoin d’hospitalisation.
- Concernant l’addictologie, les CSAPA ambulatoires devront être renforcés en fonction des modélisations nationales, et de nouvelles places d’hébergement en CSAPA devront être créées chaque année, selon les crédits délégués. S’agissant des consultations jeunes consommateurs (CJC), des besoins restent à couvrir et, sur la base d’un état des lieux, de nouvelles CJC pour les territoires non pourvus pourront être créées.
- donner de la visibilité aux acteurs sur les appels à projets en créant une programmation pluriannuelle régionale – sous réserve des crédits délégués annuellement et sous réserve de modifier la pratique des AAP en laissant des délais de dépôts de dossier de trois mois (et non plus deux mois).
- intégrer des ESMS PDS dans les appels à projets de soutien aux ressources humaines en santé portés par l’Agence et dans le partenariat Pôle emploi / France Travail ;
- valoriser ces métiers peu connus par la création de vidéos les présentant (trois vidéos réalisées en 2022), par des partenariats avec les instituts de formation, par la proposition de stages en secteur PDS et par la formation aussi des travailleurs sociaux.
- continuer d’étayer les besoins en « nouveaux métiers », en particulier celui de médiateurs en santé, pour intégrer cette ressource dans les financements socles des ESMS PDS et de mener une réflexion sur le soutien à la pair-aidance.
- étayer les constats sur les coûts : analyser l’impact des coûts du bâti sur le budget des ESMS PDS, en particulier LAM et LHSS pour mesurer l’évolution des groupes de dépense ;
- soutenir les acteurs dans l’identification de bâtis et fonciers disponibles (enquête régionale ou départementale) ;
- recenser les communes pour lesquelles les activités médico-sociales et les affectations des locaux sont intégrées dans le plan local d’urbanisme ;
- proposer, en lien avec le secteur AHI, une mutualisation des bâtis ayant une trop grande surface pour accueillir un type de dispositif ;
- porter une possibilité de contrepartie « location aux ESMS PDS » dans des contrats de soutien à l’investissement pour les projets hospitaliers ;
- diffuser, en lien avec la DRIHL, les informations utiles relatives aux aides existantes accessibles aux ESMS PDS (aide à la pierre, CDC Habitat…).
- plus d’1,2 milliard d’euros et 85 projets sanitaires structurants50Sur la base des projets soumis par les établissements. Les projets financés se répartissent sur l’ensemble de la région (projets AP-HP à Paris et en Seine-Saint-Denis, projet du GHT Nord-Ouest-Val-d’Oise dans le Val-d’Oise, projet des Hôpitaux Saint-Maurice dans le Val-de-Marne, projet du GH Sud Île-de-France en Seine-et-Marne, etc.). soutenus pour transformer l’offre dans les territoires jusqu’en 2030. Ce montant national est renforcé par des crédits spécifiques dans le cadre des plans « pour un État plus fort » en Seine-Saint-Denis et dans le Val-d’Oise, afin de lutter contre les inégalités sociales et de santé sur ces territoires, et par des crédits régionaux mobilisés spécifiquement ;
- 91 millions d’euros de crédits nationaux, complétés par des crédits mobilisés spécifiquement par l’ARS et les conseils départementaux pour atteindre 200 millions d’euros sur 2021-2024, afin d’accompagner une centaine de projets médico-sociaux (Ehpad) structurants sur cette période ;
- 279 millions d’euros d’investissements du quotidien pour près de 400 établissements de santé bénéficiaires en 2021 et 2022 : ces fonds sont destinés à accompagner les établissements sur des investissements faibles en montant unitaire (brancards, scialytiques, etc.), mais récurrents et pesant sur la trésorerie des structures ;
- 9 millions d’euros mobilisés chaque année en 2021 et 2022 pour les 297 Ehpad bénéficiaires d’enveloppes « investissements du quotidien » ;
- plus de 840 millions d’euros consacrés à la restauration des marges financières des établissements de santé jusqu’en 2030 ;
- plusieurs programmes (SONS, SUN-ES, ESMS numérique, etc.) consacrés à la mise à niveau numérique des établissements sanitaires et médico-sociaux de la région ainsi que des professionnels de ville. Les actions sur le numérique ne sont pas décrites dans la présente fiche mais dans la fiche numérique (cf. fiche 3.11).
- la psychiatrie et la santé mentale, en tenant compte notamment du fait que certains territoires franciliens sont peu équipés en infrastructures médicales (Seine-et-Marne, Seine-Saint-Denis et Val-d’Oise) ou que celles-ci sont vieillissantes (Yvelines, Val-de-Marne) ;
- le renforcement de la structuration des parcours territorialisés par l’organisation du premier recours et l’accès aux soins primaires pour tous les Franciliens ;
- l’attractivité de l’Île-de-France pour les professionnels de santé ;
- l’objectif de rendre les infrastructures de santé plus résilientes face au changement climatique et mieux inscrites dans les préoccupations de santé environnementale (cf. fiche 5.4) ;
- la prévention de la perte d’autonomie, en confortant les places existantes en Ehpad, en les modernisant en vue notamment d’améliorer la qualité de vie des résidents (ex. : suppression des séjours en chambre double non choisis) et en favorisant leur ouverture sur la ville.
- Mettre en œuvre les projets faisant l’objet de financements Ségur pour moderniser l’offre sanitaire et médico-sociale.
- Faire de ces projets des leviers de mise en œuvre opérationnelle des priorités régionales telles que définies, notamment, dans le présent PRS.
- Projets du secteur sanitaire : contractualiser d’ici l’été 2024 avec les 85 établissements retenus et fixer ainsi définitivement les montants d’aide versés aux établissements ainsi que les contreparties mentionnées ci-dessous. Suivre les projets sur les plans des calendriers et des trajectoires financières durant toute la durée des investissements.
- Projets du secteur médico-social/personnes âgées : finaliser la contractualisation avec les Ehpad sélectionnés et les conseils départementaux pour les projets retenus en 2022, en fixant notamment les contreparties décrites ci-dessous ; sélectionner les nouveaux projets des années 2023 et suivantes à l’aune des critères exposés ci-dessus et des priorités du PRS.
- Projets du secteur médico-social/personnes handicapées : identifier, sur la base notamment de l’enquête patrimoniale sur les ESMS PH de 2023, les priorités d’investissement pour améliorer l’accompagnement des enfants et adultes handicapés, incluant le cas échéant une augmentation de la capacité d’accueil des établissements dans le cadre du plan de développement de l’offre francilien (plan Inclus’IF 2030).
- attractivité RH : l’établissement devra élaborer un projet social s’appuyant sur un diagnostic des besoins et utilisant les possibilités offertes par le Ségur de la santé pour déployer un plan adapté à ces besoins ;
- numérique ;
- santé publique ;
- résilience face aux événements extrêmes et développement durable. Sur ce sujet spécifiquement, les établissements devront travailler cinq axes au cours de l’instruction de leur projet : amélioration de la performance énergétique, réduction des émissions de gaz à effet de serre, résilience aux aléas climatiques, respect des exigences de santé environnementale et constitution d’une gouvernance ad hoc sur l’axe développement durable.
- de redonner du temps aux professionnels de santé et améliorer la prise en charge des personnes ;
- de faciliter la collaboration et la coordination entre les professionnels de santé et médico-sociaux ;
- d’améliorer l’accès à la santé pour les personnes et les professionnels qui les orientent ;
- de développer la prévention et rendre chacun acteur de sa santé ;
- de renforcer l’inclusion de l’ensemble des citoyens au sein du système de santé.
- Poursuivre le déploiement, l’usage et l’accompagnement organisationnel des services et référentiels socles (MSS, DMP et INS), développer l’usage de Mon espace santé par les professionnels et mettre en place le bouquet de services aux professionnels leur permettant d’accéder simplement à une multitude de services existants (Amelipro, Web PS DMP, commande de carte CPS…).
- Renforcer la mise en place et l’usage d’outils métiers performants, notamment via les programmes nationaux et régionaux de financement ou d’accompagnement à la mise en place tels que les programmes de financement des ES et des ESMS (HOP’EN, SUN-ES, ESMS numérique…), le dossier de coordination de cancérologie, les services partagés régionaux en imagerie médicale (S-PRIM), le SI SMUR, les outils de gestion des lits, la numérisation de l’anatomocytopathologie en déployant des systèmes de gestion de laboratoires et d’imagerie (SGL, SGI), les outils de la chaîne de facturation-recouvrement (programme SIMPHONIE), les portails établissements, les outils permettant de faciliter les épisodes de tensions sur le système de soins.
- Accompagner les professionnels de santé pour une meilleure formation à leurs outils numériques et pour qu’ils s’approprient (ainsi que leurs patients) les enjeux du numérique.
- Développer la mise en place de clubs utilisateurs pour mieux faire évoluer les outils en fonction des attentes des usagers.
- Accompagner le déploiement de l’appli carte Vitale (apCV) et de l’ordonnance numérique.
- Déployer une infrastructure très haut débit sur l’ensemble du territoire supportant l’usage des nouveaux outils numériques (notamment via le projet ROSES).
- Renforcer le déploiement de la nouvelle solution régionale e-Parcours (remplaçant assurant la continuité de la solution Terr-eSanté) tout en développant son interopérabilité avec les services socles (DMP notamment) et prenant en compte davantage de parcours prioritaires.
- Accompagner le déploiement et les usages du futur SI des dispositifs d’appui à la coordination.
- Renforcer l’outillage SI des CPTS et des équipes de soins primaires/exercice coordonné.
- Renforcer l’interopérabilité des outils régionaux entre eux, avec les services socles et avec les solutions du marché, en fournissant des demi-interfaces standardisées.
- Renforcer le recours à la téléexpertise en développant des filières régionales d’experts.
- Finaliser la description de l’offre de santé du territoire dans le ROR (notamment auprès des établissements médico-sociaux et des professionnels libéraux) et accompagner l’ensemble des acteurs afin d’assurer une actualisation fréquente ainsi qu’une bonne qualité des données.
- Fournir, à partir des référentiels existants, une information précise et à jour pour les professionnels de santé et le grand public, notamment via des outils régionaux, comme Santégraphie et Maillage (en ayant une approche par besoin), et nationaux, comme Santé.fr.
- Renforcer l’usage de ViaTrajectoire et accompagner le déploiement de son interopérabilité avec les dossiers usagers informatisés pour faciliter les orientations.
- Renforcer l’accès du patient à ses données médicales et le rendre acteur de sa santé via le développement de l’usage de Mon espace santé (favorisant ainsi une prévention ciblée).
- Renforcer l’inclusion numérique auprès des publics les plus éloignés du numérique (personnes moins favorisées, à plus faible littératie, en précarité sociale et/ou sanitaire). Des travaux spécifiques doivent être menés en direction des personnes relevant de l’AME ou en situation de droits incomplets ou absents, afin de mettre en place des passerelles spécifiques (lien avec le PRAPS).
- S’assurer que le déploiement d’outils et solutions numériques ne crée pas d’exclusion dans l’accès aux droits et services de santé.
- Développer les échanges entre les patients et leur cercle de soins (notamment via l’application mobile de la future solution e-Parcours) et avec des groupes d’échanges thématiques (via une messagerie instantanée sécurisée).
- Renforcer les actions en faveur de l’éthique dans le numérique en santé, en lien avec les travaux nationaux en cours, et prendre davantage en compte les enjeux environnementaux.
- Améliorer la pertinence et l’usage de la télésanté, dans toutes ses dimensions : téléconsultation, télésurveillance, télésoins, notamment dans les zones sous-denses en professionnels de santé et pour les personnes souffrant d’affections de longue durée (ALD). Il conviendra également de favoriser l’accès à télémédecine pour les personnes en situation de détention.
- Accompagner le déploiement du service d’accès aux soins (SAS).
- Améliorer l’identification, le recueil (via une meilleure prise en compte du consentement patient), le stockage (via la création d’entrepôts de données, en articulation avec les travaux nationaux sur le sujet) et l’exploitation (via des outils de « data science » dédiés) des données pertinentes, tout en améliorant la protection de celles-ci (via des délégués à la protection des données).
- Permettre l’interopérabilité des bases de données (grâce à la standardisation des données).
- Mettre en place une gouvernance régionale des données de santé avec les acteurs de l’écosystème.
- Renforcer l’usage de la donnée dans une logique d’évaluation des politiques publiques de santé, ainsi que dans le pilotage et la prise de décision, tant au sein des établissements qu’au sein de l’ARS.
- Augmenter la capacité de financement des appels à projets grâce aux partenariats entre plusieurs acteurs institutionnels (ARS, Caisse des dépôts, conseil régional, conseils départementaux…).
- Renforcer la coopération entre les acteurs publics et privés de l’innovation et du numérique en santé.
- Renforcer et promouvoir les actions de mutualisation d’outils et/ou de pratiques avec les autres régions.
- Impulser la coopération entre les instances aux niveau local et régional via la médiation numérique.
- Une implication des directions en établissement via l’inclusion systématique d’un volet numérique dans les contrats ARS/établissement et les objectifs fixés par l’ARS aux directions.
- La poursuite de l’accompagnement des professionnels au déploiement et à l’usage des référentiels et services socles nationaux (Mon espace santé, DMP, MSS, INS, ROR) ainsi que des outils numériques nationaux ou régionaux (solution e-Parcours, ViaTrajectoire, VigilanS…).
- Un accompagnement de l’ARS et du GIP SESAN (service numérique de santé) vis-à-vis de l’écosystème régional centré sur les projets issus de la stratégie nationale du numérique en santé et sur des thématiques où le marché n’est pas encore mature.
- Une animation territoriale des sujets numériques, au plus près des professionnels, par le biais des directions départementales de l’ARS, des CPAM, du GIP SESAN et des relais numériques de proximité.
- Faire la promotion des outils plébiscités par le terrain au travers de retours d’expérience lors de communications ou d’événements institutionnels (comme, par exemple, les applications grand public consommant les données du ROR et motivant ainsi son peuplement).
- Une logique partenariale renforcée avec l’ensemble des acteurs numériques institutionnels franciliens permettant un alignement régional des politiques publiques en matière de numérique en santé.
- Le recrutement et la formation de médiateurs numérique et d’ambassadeurs « Mon espace santé ».
- Renforcer la place des programmes d’accessibilité aux outils et à la facilitation des usages.
- Favoriser, au niveau territorial et de manière décloisonnée, l’appropriation de la culture de qualité et pertinence des soins par les professionnels de santé (rôle de l’IRAPS).
- Informer les patients et usagers sur la qualité et la pertinence des soins pour leur permettre de prendre des décisions éclairées et de faire évoluer leur perception et leur comportement.
- Renforcer la continuité de la prise en charge tout au long du parcours entre soins de ville, établissements, services médico-sociaux et prise en charge à domicile : faciliter la communication et les échanges.
- Apporter un appui méthodologique aux professionnels et aux usagers, en lien avec les partenaires, notamment le réseau régional de vigilances et d’appui (RREVA).
- Soutenir/favoriser une démarche pluriprofessionnelle en cas de questionnement éthique face à une situation singulière ou complexe.
- À titre d’illustration, dans la prise en charge de la personne âgée, il s’agit d’aider les acteurs du soin (médecins, pharmaciens, aidants, etc.) et les patients à engager des conversations sur l’utilisation excessive de médicaments et d’actes médicaux, et de soutenir les efforts de ces professionnels pour aider les patients à faire des choix pertinents en intégrant leur parole et leur environnement socio-économique (habitat, professionnel, familial, etc.) à chacune des phases du parcours, au travers de l’éducation thérapeutique du patient.
- Dans le champ de l’imagerie, il s’agit notamment de mieux informer les patients sur les risques liés à une surexposition aux rayons X. Pour cela, il convient de veiller à ce que les comptes rendus d’imagerie précisent le rayonnement lié à l’acte d’imagerie réalisé et d’améliorer la qualité de ceux-ci pour qu’ils soient personnalisés et pertinents et qu’ils s’inscrivent dans une démarche de véritable service médical rendu.
- Faciliter la communication et les échanges (dossiers patients de coordination, lettres de liaison à la sortie, conciliation médicamenteuse, réunions de concertation pluridisciplinaire associant les radiologues pour sécuriser le partage d’information aux points de transition du parcours de soins du patient) entre les professionnels impliqués dans la prise en charge du patient afin d’améliorer la coordination de tous les acteurs du parcours de soins (médicaux, paramédicaux, administratifs, etc.), notamment autour du domicile.
- Informer les équipes de la possibilité d’initier une démarche éthique dans leur choix de prise en charge en cas de situations complexes (conditions socio-économiques, handicap, troubles cognitifs, isolement, soins palliatifs…).
- connaître et anticiper les tensions en ressources humaines en santé (RHS) (cf. fiche 4.1) ;
- renforcer l’attractivité des secteurs sanitaire et médico-social et accompagner le début de l’activité professionnelle (cf. fiche 4.2) ;
- former, diversifier les parcours professionnels et dynamiser les carrières (cf. fiche 4.3) ;
- soutenir l’engagement des professionnels de santé (cf. fiche 4.4) ;
- disposer de leviers opérationnels efficaces pouvant être actionnés en période de tensions RH (cf. fiche 4.5).
- la formalisation de préconisations sur la base des études réalisées pour les étudiants en santé en formation, ainsi que les professionnels de santé en exercice ;
- la réalisation de simulations et de projections des ressources humaines en santé, permettant d’asseoir et d’objectiver les propositions de capacitaires des études de santé MMOP (médecine, maïeutique, odontologie et pharmacie) et quotas de formations des filières paramédicales soumises au niveau national ;
- l’identification des points de blocage au remplissage des formations médicales et paramédicales, mais également celle relative aux taux d’abandon des étudiants en cours de formation, et la formalisation de préconisations visant à faire évoluer la situation constatée ;
- la formalisation de propositions dans le cadre de la lutte contre les déserts médicaux et paramédicaux ;
- la formalisation de propositions permettant de favoriser l’attractivité des établissements de santé et établissements/services médico-sociaux (PA/PH/PDS).
- Des études quantitatives à partir des bases de données
- Répertoire partagé des professionnels de santé et Automatisation des listes (Adeli qui va devenir RPPS (Répertoire partagé des professionnels intervenant dans le système de santé))
- Système national d’information inter-régimes de l’Assurance maladie (SNIIRAM)
- Programme de médicalisation des systèmes d’information (PMSI)
- Institut national de la statistique et des études économiques (Insee)
- Direction régionale et interdépartementale de l’économie, de l’emploi, du travail et des solidarités (DRIEETS pour la diplomation)
- Bases internes à l’Agence
- Réalisation d’enquêtes
- Tableau de bord de la performance médico-sociale
- Des études qualitatives, comme par exemple des études sur les retours d’expérience qui fonctionnent sur un territoire et qui pourraient être mises en application dans d’autres territoires
- poursuivre le déploiement des actions de valorisation et de sensibilisation aux métiers de la santé et de l’accompagnement. Ces actions viseront à promouvoir les formations et les métiers. Elles devront permettre la mise en place de stratégies différenciées selon le niveau de qualification recherché, en vue d’augmenter les viviers de candidats et d’apporter un appui aux établissements recruteurs ;
- prolonger l’accompagnement des actions et réflexions engagées visant à accompagner les étudiants en santé en vue de faciliter leur exercice professionnel et leur insertion professionnelle en ville et à l’hôpital.
- élèves et étudiants niveaux collège, lycée, mais également université et école dans le cadre de possibles réorientations universitaires (passerelles) ;
- personnes en reconversion professionnelle ;
- personnes en recherche d’emploi ;
- personnes éloignées de l’emploi ;
- professionnels en exercice souhaitant faire évoluer leurs pratiques ou leur statut.
- Des actions visant à proposer des postes géographiquement partagés. Les différents dispositifs régionaux visant à favoriser l’exercice partagé pour les médecins entre deux établissements publics de santé (EPS) ou un EPS et un établissement de santé privé d’intérêt collectif (ESPIC), un établissement médico-social et un EPS, entre ville/hôpital quelle que soit la spécialité et entre la ville et l’université pour les travaux de recherche devront être poursuivis, favorisant le lien entre les différents types d’établissement et secteur d’activité, et participant ainsi à la réponse qui peut être proposée aux tensions RH que connaissent certains territoires.
- Des actions visant à répondre aux souhaits des professionnels de santé sur leur mode d’exercice. L’ARS est attentive à l’opportunité que peut représenter, pour un établissement, la capacité à proposer différents modes d’exercice aux professionnels de santé : intervention des libéraux en établissement (de façon habituelle ou ponctuelle en période de tensions RH), recours à des professionnels d’autres établissements, questionnements sur le recours à l’intérim dans le cadre des dispositions réglementaires plafonnant la rémunération. Elle participera aux différentes réflexions nationales, régionales et locales pouvant être menées sur ces sujets visant à proposer un cadre attractif pour les professionnels de santé au sein de structures auxquelles ils ne sont pas rattachés. Les conditions de réussite seront à définir précisément, afin que le recours à ces types d’exercice repose sur un financement raisonnable et équitable, ainsi que sur une organisation interne qui permette d’assurer la continuité des soins.
- constituer des viviers d’étudiants et de professionnels en cumul emploi-retraite (y compris d’autres régions) pour les mobiliser au profit des établissements et services sanitaires et médico-sociaux ainsi que de l’ambulatoire, en période de tensions ;
- décrire durant la période du PRS, conformément aux accords conventionnels interprofessionnels (ACI) signés avec les CPAM, pour toutes les situations sanitaires exceptionnelles où une réponse en ambulatoire est nécessaire, la structuration du rôle des CPTS et de leur articulation avec la réponse hospitalière. Cette structuration impliquera également la description de mesures de mobilisation des ressources humaines en santé ;
- garantir une communication adaptée aux acteurs et aux usagers en période de forte tension ou de crise.
- identifier les risques (gravité/probabilité) et les actions à mener pour les réduire ;
- se doter d’indicateurs permettant de les repérer précocement ;
- réaliser un retour d’expérience des actions précédemment conduites et capitaliser sur ces enseignements ;
- identifier les marges de manœuvre régionales (règlementaires ou autres) ;
- définir les dispositifs à activer en fonction des indicateurs définis et des territoires ;
- communiquer et partager le plan ainsi construit avec les différents acteurs.
- mettre en place un recensement régional (ex. : outil de mise en relation) permettant aux étudiants, aux professionnels volontaires et aux retraités de se positionner sur un territoire, selon leurs autorisations d’exercice, pour venir en renfort dans un établissement de santé ou médico-social ;
- identifier les dispositifs à activer selon les besoins ;
- identifier les personnels/retraités/étudiants pouvant intervenir en renfort (autorisation d’exercice, mobilité, disponibilité…) et les mobiliser ;
- former ces personnes afin de favoriser leur adaptabilité et leur intégration ;
- faciliter les mobilités inter-régionales (logement ou autre).
- créer un espace partagé à disposition des acteurs (référents gestion de crise + volontaires pour intervenir) ;
- identifier les messages/canaux d’information des usagers ;
- identifier les canaux d’information déjà existants vis-à-vis des professionnels (par exemple, les URPS constituent un relai d’information vers les professionnels libéraux).
- le renforcement des moyens d’anticipation et de réponse afin de garantir la qualité et la sécurité des prises en charge (cf. fiche 5.1) ;
- le déploiement de dispositifs de planification de gestion des situations sanitaires exceptionnelles et d’atténuation des effets de la crise (cf. fiche 5.2) ;
- le renforcement de la cyberrésilience du système de santé (cf. fiche 5.3) ;
- le renforcement de l’adaptation du système de santé au changement climatique (cf. fiche 5.4) ;
- l’anticipation de l’évolution des besoins par une mobilisation des données, savoirs et recherches (cf. fiche 5.5) ;
- la lutte contre l’antibiorésistance sous l’angle « Une seule santé » (cf. fiche 5.6).
- recueil de signaux de toute nature ;
- vérification d’informations ;
- analyse de données sanitaires ;
- mise en place de mesures de contrôle immédiates au niveau local ;
- mise en œuvre de moyens de diagnostic étiologique ;
- gonfirmation et investigation des épidémies ;
- transmission de l’alerte au niveau national et parfois international. »
- Au-delà de l’obligation légale de signaler tout événement indésirable grave (EIG) qui survient dans le cadre de la pratique d’un professionnel de santé, il est nécessaire de renforcer la sensibilisation des acteurs du système aux intérêts de la déclaration des événements.
- L’ARS doit également communiquer de manière transparente sur les décisions prises, les actions engagées et les résultats obtenus. Il est important que les professionnels de santé comprennent les raisons qui sous-tendent les actions de l’Agence et qu’ils se sentent impliqués dans les processus de prise de décision.
- Renforcer le système de veille sanitaire pour détecter rapidement tout signal d’alerte dont les signaux faibles. Cela inclut la surveillance des indicateurs épidémiologiques, la collecte et l’analyse des données de surveillance, et la mise en place de réseaux d’alerte pour signaler rapidement les incidents de santé publique (cf. fiche 5.5).
- Améliorer la communication avec les professionnels de santé, mais également le grand public, pour assurer une diffusion rapide et efficace des alertes de santé, ainsi qu’une remontée facilitée des signaux sanitaires pour les professionnels et la population.
- Renforcer les liens avec les autres acteurs impliqués dans la gestion des alertes de santé ou des domaines pouvant l’impacter (environnement, alimentation, énergie, notamment).
- Augmenter les capacités d’analyse des données pour identifier les tendances et les modèles dans les incidents de santé publique.
- Faciliter le signalement par les usagers du système de santé et médico-social via, notamment, le dispositif de réclamations, et s’appuyer sur ces données issues des usagers pour orienter les actions d’amélioration de la qualité des prises en charge.
- La programmation de la politique régionale d’inspection-contrôle doit répondre à des obligations réglementaires, à des orientations nationales et à des orientations régionales, tout en conservant une capacité de réactivité lorsque des inspections sont décidées à la suite d’une alerte. Ainsi, l’ARS Île-de-France s’est engagée en 2022 dans un programme pluriannuel de contrôle renforcé des établissements franciliens hébergeant des personnes âgées dépendantes (Ehpad), qui mobilise en priorité ses ressources inspectantes.
- L’ARS s’est donc organisée pour déployer cette campagne massive sans obérer sa capacité à mener des inspections dans les autres domaines d’activité. Cette organisation s’est notamment appuyée sur la mobilisation d’un large vivier inspectant, en particulier au sein des délégations départementales, sur la coopération avec les partenaires (Assurance maladie pour le ciblage et conseils départementaux pour l’inspection) et sur la mise en place de contrôles sur pièces.
- Encourager une politique de gestion des risques, caractérisée par une approche préventive, ainsi qu’une attention particulière accordée à l’éducation, à la promotion de la santé et à la bientraitance.
- Améliorer la sensibilisation des acteurs du système quant à l’importance de déclarer les événements, en mettant en lumière les avantages de l’anticipation pour détecter efficacement les signaux faibles.
- Cette politique d’accompagnement passe par l’organisation de formations, de campagnes d’information, ainsi que par la promotion des outils à disposition (exemple du portail de signalement des événements sanitaires indésirables mis en ligne pour recueillir les déclarations d’événements indésirables (social-sante.gouv.fr)).
- Assurer une communication transparente, à l’attention des professionnels du système de santé, en ce qui concerne les décisions prises, les mesures mises en place et leurs résultats, au travers de bulletins réguliers et d’échanges en réunions de sécurité sanitaire.
- Déployer des outils pour faciliter le recueil des signalements usagers et des réclamations : dans le prolongement des travaux engagés, continuer le déploiement d’outils permettant d’accompagner les usagers souhaitant formuler une alerte ou une réclamation sur la qualité des prises en charge sanitaires et médico-sociales. Ceux-ci seront à travailler en lien avec les directions d’établissement, mais également avec les instances idoines, tels que le conseil de la vie sociale (CVS) et la commission des usagers (CDU).
- mettre en place des modalités de restitutions régulières aux représentants des usagers des éléments issus du dispositif de réclamation ;
- faciliter le partage des informations entre les institutions, notamment avec les conseils départementaux et les parquets.
- Mettre en place un suivi et une analyse des événements indésirables signalés, en collaboration avec les professionnels de santé concernés, afin de déterminer les causes sous-jacentes de l’incident et de mettre en place des mesures pour prévenir la récurrence de ces incidents. Des actions de surveillance spécifique pour une pathologie et/ou un risque peuvent être mises en place (ex. : maternité, prise en charge en urgence…).
- Consolider la collaboration avec les référents de l’Agence et élaborer des dispositifs de suivi adaptés aux besoins spécifiques via :
- des actions de surveillance spécifique pour une pathologie et/ou un risque pouvant être mises en place (ex. : suivi des réclamations dans le cadre des interruptions volontaires de grossesse) ;
- des modalités d’actions précises selon le cadre et la nature du signalement, incluant les situations de détection de signaux faibles (ex. : signalement isolé d’une situation de maltraitance) ;
- des contributions pour appuyer la mise en place de plans d’actions au sein de la structure déclarante afin de réduire le risque de survenue d’un événement sanitaire.
- Poursuivre l’animation et la mobilisation des réseaux de vigilance (structure régionale d’appui à la qualité et à la sécurité des soins en Île-de-France (STARAQS), observatoires des médicaments, dispositifs médicaux et innovations thérapeutiques (OMEDIT), Centre régional de pharmacovigilance (CRPV)…) et des établissements et acteurs de la veille et de la sécurité sanitaires, afin de consolider un travail partenarial et pluridisciplinaire à travers un solide réseau de vigilance. Ce continuum ne doit souffrir d’aucune rupture, de la formation/sensibilisation à l’utilisation de retours d’expérience.
- Optimiser les synergies entre institutions et renforcer la coordination entre acteurs (établissements, ARS, ANSM, CPAM, STARAQS, etc.).
- Développer des nouveaux outils d’inspection-contrôle, aussi bien :
- sur l’approche métier, par exemple en développant une approche plus graduée ou plus systématique des écarts à la réglementation aisément identifiables, pratique adaptée lorsque le nombre d’acteurs à contrôler est très important ;
- que sur l’outillage et les fonctions supports (par exemple en automatisant certaines tâches pour ainsi dégager des gains de productivité).
- Envisager de manière transversale l’utilisation, raisonnée et encadrée, de technologies avancées, notamment l’intelligence artificielle et l’apprentissage automatique, pour analyser les données de surveillance en vue de détecter les signaux d’alerte.
- Promouvoir, auprès des acteurs du système de santé (en particulier les professionnels de santé de ville), l’utilisation des dispositifs et des outils de gestion de SSE et d’atténuation de la crise. Développer le pouvoir d’agir de chacun en SSE.
- Former tous les professionnels du système de santé aux canaux pertinents d’intervention à mobiliser pour gagner en flexibilité et en cohérence dans la réponse aux SSE, notamment pour faire face aux nouveaux risques et menaces (opérateurs de formations spécifiques, travaux interministériels).
- Planifier la coordination des acteurs pour une gestion efficace de SSE. Cette planification devra s’intégrer et s’articuler avec la planification ORSEC.
- Disposer d’un système de veille robuste et fiable prenant notamment en compte les signaux faibles. Anticiper le retour à un fonctionnement nominal du système dès le début de la crise et prévoir des scénarios de sortie de crise.
- Améliorer la communication avec le grand public sur la gestion de crise à travers des relais locaux afin d’améliorer le pouvoir d’agir de chacun, et anticiper la communication en direction de groupes sociaux plus éloignés.
- Évaluer la mise en place effective de la planification ORSAN, en faisant de l’exercice et du retour d’expérience des indicateurs forts.
- Définir les canaux de transmission garantissant un relai efficace des messages relevant des champs de compétences de l’ARS aux professionnels de santé et à la société civile. Ces démarches sont à partager avec les préfectures et les collectivités territoriales.
- Soutenir la mise en place d’un guichet unique d’informations institutionnelles régionales en cas de SSE et le légitimer auprès de l’ensemble des professionnels.
- Inciter les collaborations entre la médecine de ville et les établissements, entre les établissements (ES, ESMS) eux-mêmes, avec des étudiants en santé, des internes, les cumuls emploi/retraites au travers de conventions tripartites et d’outils innovants de mise en relation. Ces réflexions pourront s’appuyer sur la mobilisation existante au sein des établissements de santé et sur les leviers mobilisés en situations de tensions (axe 4).
- Mettre en place un groupe représentant de la société civile en capacité d’éclairer en urgence les décisions expertes, notamment sur leur recevabilité.
- Réaliser un audit des flux et circuits d’informations en période de SSE permettant une cartographie d’identification de ceux-ci.
- Identifier les formations déjà existantes au sein des structures et partenaires, notamment le Service de santé des armées (SSA) permettant de répondre aux besoins spécifiques en situations d’afflux massif de victimes (régulation et accueil, damage control…) ou en cas d’attaque de type NRBC. Cela afin de définir un dispositif de formations varié et pérenne.
- Assurer le suivi des formations théoriques et pratiques (formation aux gestes et soins d’urgence spécialisée SSE) en lien avec les centres d’enseignement des soins d’urgence (CESU), par un système de validation standardisé et centralisé, qui permette le maintien en compétence dans le temps.
- Instaurer un socle commun de connaissances autour des SSE en y intégrant la gestion de crise hybride consistant à gérer plusieurs situations exceptionnelles concomitantes. Celui-ci devra être mis à jour régulièrement pour intégrer l’évolution des pratiques ainsi que les risques émergents.
- Interroger la notion de « parcours patient » en temps de crise, le parcours devrait être adapté au contexte pour sortir de cette notion individuelle et se concentrer sur le collectif.
- Développer des volets SSE dans les plans de continuité d’activité (PCA). Il s’agira de structurer les liens entre le PCA et le plan de gestion des tensions hospitalières et des situations sanitaires exceptionnelles (PGTHSSE) pour garantir la mobilisation effective, la continuité d’activités et les conditions de travail.
- Positionner le dispositif ORSAN comme cadre de préparation et réponse aux SSE, et identifier des personnels capables de monter des exercices de gestion de SSE et déployer cette pratique à tous les échelons.
- Définir un cadre et des modalités d’adaptation territoriales dans la réponse aux SSE, par exemple en s’appuyant sur le décret n° 2023-260 du 7 avril 2023, pour rendre les procédures administratives et juridiques opérationnelles et réactives.
- Veiller à l’articulation et à la bonne intégration des dispositifs sanitaires dans les outils de planification plus larges pilotés par les préfets.
- Œuvrer avec les collectivités et les dispositifs territoriaux (les communautés professionnelles territoriales de santé - CPTS, les groupements hospitaliers de territoires - GHT et les dispositifs d’appui à la coordination - DAC, entre autres) pour répondre dans des cinétiques courtes. La mise en place d’un référent SSE par CPTS, animateur de territoire, sera un point structurant de l’action.
- Systématiser la mobilisation des réseaux et dispositifs d’aller-vers, afin de bien prendre en compte les populations les plus fragiles et vulnérables, notamment sur des sujets de santé communautaire. Ces travaux sont à mener en lien avec ceux de l’axe 1 du schéma régional de santé et avec le PRAPS.
- Faire des opérateurs de la santé au travail et de la santé scolaire des relais et partenaires durables dans la gestion de certaines SSE, en particulier sur le risque épidémique et émergent. Ces réflexions s’articulent avec les travaux du quatrième plan régional de santé au travail (PRST 4), pour la santé au travail notamment. L’un des axes communs de travail est d’identifier les collaborations développées au cours de la période Covid, d’en tirer les bénéfices et d’améliorer voire pérenniser ces modalités.
- Adapter dès leur création les outils de gestion de l’activité à la gestion des SSE et automatiser les processus qui peuvent l’être (exemple : complétude du ROR) pour améliorer l’aide à la décision et à la gestion.
- Assurer une régularité dans les campagnes de communication pour permettre une meilleure identification des circuits d’information.
- Promouvoir la culture de la gestion des SSE chez les professionnels de santé, comme en population générale, pour un meilleur effet levier collectif dans l’application de procédures d’urgence et de décisions médicales idoines (du triage au « damage control », campagne de prophylaxie, prélèvements urgents, confinement…).
- Lutter contre la désinformation événementielle, en veillant à développer la littératie en SSE. Cela pourra notamment s’appuyer sur la participation de la société civile dans des projets locaux en créant des instances ad hoc ou en mobilisant des structures existantes.
- Faire des Jeux olympiques et paralympiques 2024 (JOP 2024) un catalyseur de la planification sanitaire, notamment pour les schémas de prise en charge d’un afflux massif de victimes somatiques et la prise en charge médico-psychologique.
- Organiser des retours d’expérience à l’issue de chaque SSE afin de dégager les actions pertinentes et reproductibles pour les intégrer aux outils de gestion de crises futures. Puis, créer une base de données « RETEX » pour assurer le suivi des dispositifs efficaces à l’échelon départemental et régional et en définir les accès aux acteurs territoriaux.
- Analyser l’impact des SSE sur la santé mentale et en assurer le suivi et la prise en charge pendant et après la crise.
- la prévention : accroître la sécurisation et la résilience des établissements aux attaques et incidents majeurs cyber ;
- la gestion de crise : en cas de cyberattaque, assurer la sécurité et la continuité des prises en charge en soins, éviter la déstabilisation et la saturation régionale ;
- la réparation post-cyberattaque : accompagner l’établissement dans sa reconstruction et sa sécurisation, sur plusieurs mois, voire plusieurs années, avec des impacts pouvant être conséquents sur les prises en charge des patients, sur la gestion des ressources humaines et sur l’axe financier.
- Encourager les établissements à faire de la cybersécurité une priorité, notamment en incluant des objectifs cyber dans les lettres d’objectifs des chefs d’établissement et dans les contrats pluriannuels d’objectifs et de moyens conclus entre l’ARS et les établissements ; à partir de 2024, la cybersécurité deviendra également un élément de la certification HAS (mesure nationale).
- S’assurer de la réalisation par les établissements des audits cyber obligatoires (service Active directory security - ADS et cybersurveillance), ainsi que des exercices de cybercrise, et promouvoir la mobilisation des programmes de financement dédiés pour la réalisation de ces audits et exercices ; s’assurer de la définition et de la mise en œuvre par les établissements d’un plan d’actions intégrant les axes d’amélioration mis en lumière par les audits et les exercices.
- Renforcer les actions de sensibilisation pour les directions générales d’établissement, membres du comité de direction, présidents de commission médicale d’établissement (CME), mais aussi pour tous les professionnels : promouvoir les outils de sensibilisation disponibles au catalogue du GIP SESAN et auprès de l’Agence nationale de la sécurité des systèmes d’information (ANSSI), les formations gratuites de l’ANSSI, les formations disponibles via l’ANFH…
- Favoriser le partage des bonnes pratiques, retours d’expérience pour les DSI, RSSI, utilisateurs du SI, directions d’établissement, notamment via l’organisation de journées régionales ou de webinaires et la diffusion de newsletters.
- Encourager les établissements à intégrer le risque cyber dans leur plan de continuité d’activité (PCA) et leur plan de reprise d’activité (PRA).
- Promouvoir le remplissage par les établissements de l’Observatoire national dédié à la cyber (OPSSIES), afin notamment de disposer d’une vision d’ensemble du niveau de préparation des établissements vis-à-vis du risque cyber, identifier les éventuels points de vulnérabilité et les actions complémentaires à mettre en œuvre.
- Promouvoir et poursuivre l’enrichissement de l’offre du GIP SESAN dédiée à la cybersécurité à destination des ES, ESMS et professionnels de santé franciliens : tests d’intrusion, cybersurveillance, scan de vulnérabilité, cartographies et analyse de risques, exercices de cybercrise…
- Poursuivre, en lien avec le GIP SESAN, les actions de sensibilisation et d’accompagnement des directeurs des SI (DSI) et responsables de la sécurité des systèmes d’information (RSSI) régionaux : expertise SSI, animation du réseau régional des RSSI et des délégués à la protection des données (DPO), formations en ligne…
- Réaliser des audits sécurité des SI SAMU ou autres audits cyber ciblés.
- S’appuyer sur les outils, programmes de financement et acteurs nationaux spécialisés (ANSSI et CERT Santé).
- la mise en œuvre d’un cadre permettant le recours à des ressources d’expertises, RH ou de matériels pilotées par l’Agence. Ceci suppose les préalables suivants :
- identifier des moyens RH, experts et techniciens sur l’ensemble des champs techniques, mobilisables à tout moment en cas de cyberattaque, et définir les modalités de cette mobilisation,
- organiser l’entraide inter-établissements (dans le département, dans la région et selon la filière de prise en charge),
- identifier et adapter les moyens immédiatement projetables sur le terrain,
- disposer d’une capacité de mobilisation rapide de moyens matériels informatiques permettant une première reconstruction d’urgence (ex. : ordinateur, serveurs, système de messagerie…) et la pérennisation du mode dégradé le temps de la reconstruction.
- la réalisation de procédures et d’outils de réorganisation de l’offre de soins non programmée (également utilisable sur d’autres risques tels que le risque de crue majeur de la Seine) ;
- la mise à disposition par le GIP SESAN d’une prestation de « réponse à incident » permettant à un établissement attaqué de bénéficier sans délai d’un appui à la gestion de crise cyber.
- Compléter l’offre du GIP SESAN pour faciliter le recours à des moyens supplémentaires durant la période de reconstruction :
- accompagnement méthodologique pour la définition de la reconstruction, voire le suivi de l’avancement,
- accompagnement pour migrer vers de nouvelles architectures, voire passer en mode SaaS (solution logicielle applicative hébergée dans le Cloud) ;
- Proposer des mises à niveau (formation) et des partages d’expérience.
- Réaffirmer les obligations en matière de réduction d’EGES. La loi Grenelle 2 impose aux personnes morales de droit public employant plus de 250 personnes, ainsi qu’à celles de droit privé employant plus de 500 salariés, de réaliser un bilan carbone des émissions directes, produites par les sources, fixes et mobiles, ainsi que les émissions indirectes associées à la consommation d’électricité, de chaleur ou de vapeur. Toutefois, très peu d’entre elles se tiennent à leurs obligations. Il existe également une obligation de réduction des consommations énergétiques dans le cadre du dispositif éco-énergie tertiaire à laquelle sont soumis les établissements (bâtiment tertiaire > 1 000 m²). Des mesures se retrouvent dans le plan de sobriété énergétique présenté officiellement en octobre 2022. Ces obligations ont été réaffirmées par le décret n° 2022-982 du 1er juillet 2022 relatif aux bilans d’émissions de gaz à effet de serre, entré en vigueur au 1er janvier 2023, et la loi n° 2023-973 du 23 octobre 2023 relative à l’industrie verte modifiant le Code de l’environnement en ce sens.
- Accompagner au développement durable les établissements de santé et médico-sociaux de la région. Cette démarche doit concerner l’ensemble des thématiques telles que les résidus médicamenteux, l’énergie, les déchets d’activités de soins à risques infectieux et assimilés, le gaspillage alimentaire, les biocides et les achats responsables.
- Réduire à la source la production de déchets et d’effluents, aussi bien dans le soin que dans la restauration. La garantie de l’hygiène a entraîné l’usage de pratiques consommatrices de ressources. Celles-ci, longtemps considérées comme seul moyen de garantir un usage sanitaire conforme, laisse place à des évolutions de pratiques durables. Par ailleurs, la restauration, individuelle comme collective, fait l’objet d’un changement de perspectives pour réduire le gaspillage, décarboner l’alimentation, limiter et valoriser les déchets.
- Rendre visibles les actions innovantes dans le domaine (nationales et internationales) et permettre à chacun, usagers et professionnels, de se les approprier afin de les expérimenter sur des territoires volontaires, en lien avec les collectivités territoriales.
- Définir une animation et développer des réseaux collaboratifs, en mettant en relation des disciplines n’ayant pas de lien naturel entre elles actuellement. L’objectif est de faire connaître les solutions et propositions et d’échanger sur leur faisabilité et leur pertinence à les déployer pour les acteurs de santé (établissements de santé, établissements médico-sociaux, structures d’exercice coordonné, producteurs diffus, patients en auto-traitement, par exemple). Les collectivités territoriales seront un partenaire important sur ce point en matière de co-animation et d’expériences déjà menées dans la collectivité publique.
- Développement des espèces faunistiques et floristiques à enjeux pour la santé humaine
- Prévenir le développement des espèces à enjeux pour la santé humaine (moustique-tigre, ambroisie, tique…). Pour cela, il convient de former et sensibiliser de nouveaux professionnels sur les causes et les conséquences des pathologies que le développement de ces espèces génère, afin qu’ils puissent être un relai ; et, le cas échéant, de redéfinir et d’adapter les circuits de prise en charge.
- Prendre en compte les nouveaux risques de pathologies infectieuses et vectorielles, ainsi que les maladies respiratoires et allergiques dans l’évolution de l’offre en santé, ainsi que dans les actions de prévention et de promotion de la santé.
- Pollution atmosphérique d’origine anthropique
- Insister sur le fait que la diminution de production de déchets et de la consommation d’énergie améliore l’état de santé des populations, notamment pour les maladies respiratoires et cardio-vasculaires chroniques. Les dépassements de seuil d’alerte à l’ozone et aux particules fines constatés en cas de fortes chaleurs ou de froids persistants ont un réel impact sur ces pathologies.
- Capitaliser sur la préparation des grands événements sportifs (Coupe du monde de rugby et JOP 2024) pour le déploiement d’actions de prévention. Trois axes importants devront être actionnés ou renforcés en lien avec Santé publique France (SPF) : la modélisation prédictive, le suivi épidémiologique des pathologies et la diffusion de messages sanitaires permettant à tout un chacun d’avoir un véritable pouvoir de comprendre et d’agir. Ce dernier point est une des priorités du PRSE 4.
- Répercussions directes du changement climatique sur la santé mentale. Des études démontrent la causalité entre fortes températures et augmentation des affections psychiatriques (dépression, épisode d’anxiété, suicide…). Il conviendra de prévenir l’impact sur la santé mentale, et notamment les passages à l’acte liés à événements.
- Les impacts directs et indirects sur l’immobilier, les équipements et les infrastructures
- Renforcer la capacité des infrastructures de santé à résister durablement aux conditions extrêmes (fortes chaleurs, inondations), sans augmenter les émissions et rejets.
- Intégrer l’éco-responsabilité systématiquement dans les projets, décisions, autorisations des établissements sanitaires et médico-sociaux et des structures d’exercice coordonné en ville, notamment dans le cadre d’investissements immobiliers. Cet axe fort s’inscrit dans la continuité des travaux de l’axe 6 de ce SRS et des orientations du PRSE 4 en matière d’aménagement du territoire favorable à la santé. Une réflexion pourra être menée pour définir le Groupe régional santé environnement pour définir l’instance de suivi du PRSE4 et la Conférence régionale de la santé et de l’autonomie (CRSA) comme instances de partage des grandes orientations et actions menées.
- Dans la mesure où les activités font appel à une demande croissante de gestion de données numériques, il convient d’intégrer des démarches visant à la sobriété numérique dans les projets structurants.
- Faire appliquer les obligations réglementaires et soutenir durablement les démarches visant à réduire la consommation énergétique, les EGES, les rejets polluants et la consommation en eau, sans pour autant nuire à la qualité des soins apportés. Cela nécessitera de capitaliser sur les travaux et programmes d’accompagnement de l’Agence nationale d’appui à la performance des établissements de santé et médico-sociaux (ANAP), de l’Agence de l’eau Seine-Normandie et de l’Ademe. Le développement de compétences mutualisées entre établissements, à l’échelle d’un GHT par exemple, sera largement encouragé et plébiscité.
- Les éco-maternités destinées à faire évoluer les organisations et les pratiques des acteurs de la périnatalité sont des exemples concrets. À cela peuvent s’ajouter le recours à une alimentation biologique moins carnée ainsi que la réduction du gaspillage alimentaire, de l’usage de contenants en plastique et des produits ultra-transformés en restauration.
- L’hygiène, l’énergie et les consommables en santé sont des activités pouvant bénéficier d’initiatives majeures. Dans la continuité des travaux réalisés dans le cadre du Ségur de la santé, valoriser les démarches d’achats et de pratiques responsables est un point incontournable.
- Les cibles, en ce qui concerne les enjeux de l’eau, seront notamment les investissements en équipements économiseurs d’eau potable et traitements des micropolluants des effluents, et la réutilisation en extérieur des eaux non conventionnelles (eaux pluviales principalement).
- Former et sensibiliser l’ensemble des professionnels et étudiants exerçant dans les établissements sanitaires et médico-sociaux (cf. «Sommaire») sur les éco-gestes et les interactions entre le système de santé et l’environnement. Cela devra aboutir à des recommandations de bonnes pratiques (bionettoyage, réutilisation de dispositifs et d’équipements, entre autres), en lien avec le Centre d’appui pour la prévention des infections associées aux soins (CPIAS) et les sociétés savantes en hygiène hospitalière. Il existe également un enjeu pour les établissements d’identifier pour chaque parcours les pratiques les plus émettrices en GES, sur lesquelles devra être priorisée une transition bas carbone.
- Encourager les démarches éco-responsables innovantes, notamment, par le biais d’appels à manifestation d’intérêt collaboratifs. Le déploiement des actions de réduction, de traitement et de valorisation multi-sites de biodéchets ou de déchets d’activités de soins devra être priorisé sur les pratiques les plus polluantes et pourra intégrer les réflexions menées au sein des groupements hospitaliers de territoire (GHT).
- Les référents Développement durable en établissements (conseillers en transition énergétique et écologique en santé) doivent avoir un rôle central, il est essentiel d’accélérer leur recrutement et d’assurer leur leur formation pluridisciplinaire, ainsi que de leur inscription dans des réseaux plus vastes.
- Faire procéder à des diagnostics de vulnérabilité et de performance des équipements et infrastructures, afin d’avoir un état des lieux et définir les priorités et évolutions à prévoir. Les investissements aussi bien immobiliers qu’en équipements devront être durables. Les activités nécessitant une régulation de la température seront visées en premier lieu. Les serveurs informatiques feront par ailleurs l’objet d’une attention particulière. Ce point fait écho aux notions de cyber-résilience (cf. fiche 5.3). Enfin, le choix des lieux d’implantation des nouvelles installations, la construction et la rénovation devront prendre en compte une régulation thermique naturelle, et des solutions de sécurisation d’accès et d’alimentation électriques en cas de situations extrêmes (cf. PRSE 4 et axes 3 et 6 de ce SRS).
- En cas de situations climatiques extrêmes nécessitant une évacuation (inondations, en particulier), il est nécessaire d’identifier des sites de replis (autres établissements de santé) et les moyens à mettre en œuvre pour assurer des transferts de patients et de personnels en réduisant le plus possible la perte de chances. Ces éléments sont prévus dans le cadre des travaux ORSAN Clim.
- Inclure les dispositifs de recours et d’accès aux soins de prévention du suicide parmi les acteurs de terrain essentiels pour prévenir les risques sanitaires liés aux événements climatiques extrêmes. Cela permettra de sensibiliser les bénéficiaires et les professionnels de ces dispositifs en amont. Un élargissement de la démarche dans le champ de la santé mentale pourra être intégré aux projets territoriaux en santé mentale et aux réseaux existants.
- Poursuivre les mesures préventives et de sensibilisation des professionnels sur les maladies infectieuses transmises par les vecteurs, en coordination avec le PRSE 4, dont la surveillance et la prévention des zoonoses est une priorité. Dans cette optique, il conviendra de faire converger les données environnementales en matière de présence et d’implantation des vecteurs (moustiques-tigres, tiques…) avec les prévisions d’augmentation en nombre de cas à traiter (prévalence et probabilité de cas autochtones). Le travail à mener sera pluridisciplinaires, et nécessitera l’implication forte des experts, aussi bien en entomologie qu’en épidémiologie et infectiologie. Ces points pourront être repris et complétés dans le cadre des travaux ORSAN REB et ORSEC lutte anti-vectorielle (LAV).
- La structuration d’une gouvernance régionale de la donnée, constituant un cadre d’échange de bonnes pratiques, de partage de productions et d’identification des enjeux communs. Cette gouvernance régionale a vocation à développer la dimension partenariale, à décloisonner les pratiques et à s’articuler avec les principaux acteurs nationaux de la donnée de santé.
- La meilleure identification des sources de données de santé mobilisables (quels qu’en soient les producteurs), notamment des données cliniques, afin d’en faciliter les usages ou les réutilisations.
- Le décloisonnement entre la production des données et le pilotage de politiques publiques avec la mise en œuvre d’actions.
- La mobilisation de données de santé au service d’une meilleure prise en charge des parcours de santé, du pilotage des interventions régionales (dont la surveillance épidémiologique et la réponse aux crises sanitaires) et de la recherche clinique.
- L’accélération des démarches visant à mettre ou remettre à disposition des jeux de données ou restitutions aux professionnels, réseaux, établissements, usagers et citoyens.
- Structurer et animer un réseau permettant de mettre en place des échanges entre structures régionales ou établissements produisant et/ou exploitant les données de santé (ORS, CIRE, ES dont AP-HP, GIP SESAN, Assurance maladie, collectivités et acteurs locaux, etc.). Cette gouvernance régionale a vocation à partager les enjeux, à standardiser des formats selon les besoins et la mise en qualité des données collectées (référentiels), et à constituer une structure d’échange de productions et/ou de bonnes pratiques. En particulier, elle pourra coordonner les différentes initiatives visant à la constitution d’entrepôts de données de santé au sein d’établissements. Les pistes de travail suivantes pourront être proposées :
- définir et assurer une collecte de données pertinentes (éviter la multiplication des recueils et les doublons), le cas échéant envisager des mutualisations ;
- poursuivre l’automatisation de la production de certaines données issues de systèmes d’information régionaux (en lien avec l’offre de soins ou non). Il s’agira notamment de travailler avec les professionnels de santé et les éditeurs de logiciels métiers à l’évaluation de la faisabilité et la mise en place de recueils automatisés des données ;
- établir la qualité des dispositifs existants, constituer des jeux de données utiles et exploitables pour piloter et développer et/ou recueillir les données manquantes.
- Établir une cartographie régionale de la donnée de santé et des systèmes d’information en santé produisant ces données afin d’évaluer l’exploitabilité des données disponibles et leur amélioration, le cas échéant. La pertinence de nouveaux recueils sera étudiée. Cette cartographie pourra être constituée à partir des données actuellement exploitées par l’Agence, le GIP SESAN, les établissements de santé dont l’AP-HP, et être actualisée dans le cadre de la gouvernance régionale mentionnée au point précédent. L’outil sera à usage de l’Agence, mais également mis à disposition des acteurs régionaux.
- Élargir le spectre des données permettant l’identification des risques sanitaires et la réponse à la crise. La crise du Covid-19 a montré la nécessité de pouvoir mobiliser des types de données qui n’étaient pas systématiquement utilisées en surveillance sanitaire (signaux faibles, données non structurées, données produites par des acteurs extérieurs au secteur de la santé, etc.). De nouveaux partenariats seront recherchés. Dans un premier temps, l’Agence soutiendra le développement d’un outil alimenté par les causes médicales de décès, à des fins de surveillance épidémiologique rapide, de diagnostic territoriaux ou d’évaluation de ses interventions. La réutilisation d’un certain nombre de données déjà collectées sera poursuivie, notamment en ce qui concerne les soins non programmés et les tensions hospitalières.
- Poursuivre les travaux visant à développer des outils prédictifs, notamment en ce qui concerne l’activité hospitalière (soins non programmés dont soins critiques, hospitalisation conventionnelle).
- Renforcer et améliorer le recueil de données cliniques (registres) et de données de prévention et promotion de la santé (sédentarité, obésité…), notamment auprès des acteurs de ville, à des fins de recherche ou de meilleure compréhension des parcours de soins. Ces nouveaux outils seront développés en fonction des besoins, de leur pertinence et de leur faisabilité, de leur capacité à améliorer les parcours de soins et du service rendu aux patients ainsi qu’aux soignants.
- Consolider l’évaluation des dispositifs de remontées des données et leurs retours aux producteurs (SI-VSS57SIVSS : Système d’information de veille et sécurité sanitaire., SI réclamations, résumés de passages aux urgences, causes médicales de décès, etc.), afin de promouvoir une amélioration continue de la qualité des données et des éléments utilisés. L’objectif étant par exemple de mettre à disposition des plateformes de contrôle qualité, telles que celles existant pour les données de périnatalité, ou des résumés de passage aux urgences (RPU) pour accompagner les producteurs dans l’amélioration de leurs saisies.
- Soutenir, via des appels à projets ou appels à manifestation d’intérêt, des démarches visant à collecter, administrer et exploiter des données aujourd’hui faiblement collectées à l’échelle régionale. Il pourra notamment s’agir de données en lien avec la thématique santé-environnement, santé mentale (données concernant les suicides) ou avec la vulnérabilité sociale.
- Pouvoir, dans toutes les décisions, apprécier les différences de situations et les écarts entre catégories sociales, en fonction des données disponibles (caractéristiques des territoires, type d’assurance maladie, indicateurs de fragilité sociale, etc.).
- Initier ou soutenir la création d’outils de mise à disposition de jeux de données (dans le respect du cadre réglementaire actuel sur la protection des données personnelles et, notamment, des données de santé) ou de restitution sous forme d’open data. Ces outils visent à améliorer la transparence liée au fonctionnement du système de santé régional. Ils permettent également d’améliorer l’information des professionnels de santé et des citoyens. Après plusieurs initiatives menées à leur terme au cours des dernières années, l’élaboration d’un « open data » des données liées à la périnatalité sera mis en œuvre en priorité. D’autres thématiques feront l’objet de travaux dans les années à venir :
- promouvoir les outils déjà mis à disposition du grand public (nationaux comme Géodes administré par Santé publique France ou Data pathologies administré par l’Assurance maladie, régionaux comme InTerSanté mis à disposition par l’Observatoire régional de santé d’Île-de-France) ;
- intégrer le citoyen aussi bien comme producteur qu’utilisateur de la donnée ; l’objectif étant d’obtenir des données pertinentes en matière d’initiatives citoyennes en santé et d’inclure ces données aux retours d’expérience (retours utilisateurs). Ceci permettra de restituer au grand public l’information recueillie (type open data, etc.), au regard de la compréhension et de la capacité à agir des citoyens. La mise à disposition des données de santé, mais également des données relatives aux actions conduites par l’ARS vers les Franciliens, créera un cercle vertueux permettant de répondre aux enjeux de confiance sur le traitement des données et la bonne exploitation de celles-ci.
- Promouvoir une moindre consommation d’antibiotiques.
- Prévenir les infections afin de traiter le problème à la source en respectant une éthique de santé publique, prenant en compte les déterminants de santé, dont l’environnement.
- Faire la promotion active des formations diplômantes « One-health » auprès des professionnels de santé afin d’encourager une approche globale dans le domaine de l’antibiorésistance.
- S’assurer du renforcement des relais locaux entre professionnels pour poursuivre la diffusion des bonnes pratiques et le partage entre pairs, qui sont les points d’ancrage pour une intelligence collective et l’émergence de pistes d’améliorations innovantes.
- Renforcer l’association des professionnels de l’écologie et des vétérinaires dans la conception et l’évaluation des programmes d’action en santé publique ; l’objectif étant de compléter les actions développées dans le PRSE, pour un environnement favorable à la santé en agissant sur tous les moments de la vie quotidienne, en y intégrant les pratiques de soins et de prévention.
- Élargir le prisme d’action en faveur de la réduction de l’utilisation de produits biocides dans les structures de soins et les établissements accueillant des personnes vulnérables en développant des pratiques quotidiennes appropriées.
- Sensibiliser sur l’antibiorésistance est un élément clé pour garantir un parcours de santé optimal pour les patients ; plusieurs actions peuvent être déployées avec nos partenaires et les acteurs (Assurance maladie, SPF, Centre régional en antibiothérapie (CRAtb), CPIAS, professionnels de santé…).
- Mettre en place des actions pour impliquer davantage les collectivités territoriales dans la réduction de l’utilisation des antibiotiques, ceci dans le but de mieux informer la population sur les raisons formelles pour lesquelles l’utilisation systématique d’antibiotiques n’est pas recommandée. L’intégration du sujet de l’antibiorésistance dans des programmes d’éducation en santé pourra être déployée lors des services sanitaires, d’ateliers CLS ou d’ateliers santé ville.
- Poursuivre la communication active sur les antibiotiques, non stigmatisante sur leur consommation et avec des messages clairs sur les risques de l’automédication.
- Développer la prévention personnalisée au sein de « Mon espace santé » pour aider chacun à adopter les bonnes pratiques (cf. fiche 3.11).
- Faire connaître aux professionnels du soin le Centre régional en antibiothérapie (CRAtb), en communiquant sur ses missions, ses formations et ses publications.
- Informer les professionnels de santé prescripteurs de l’existence d’outils numériques simples d’aide à la prescription d’antibiotiques65 cf. Outils d’aide à la prescription - Bon usage atb - Groupes de travail - SPILF (infectiologie.com)..
- Renforcer le statut de référent en antibiotiques au sein des établissements de santé et médico-sociaux et des structures d’exercice coordonné, en lien avec la Société de pathologie infectieuse de langue française (SPILF). Promouvoir la mise en place de ces référents en ville et au sein des établissements privés (en mettant en place des conventions public-privé, par exemple).
- Promouvoir les bonnes pratiques de prescription et de délivrance, et éviter les prescriptions non pertinentes d’antibiotiques :
- en utilisant l’emploi d’ordonnances de non-prescription ;
- en prescrivant un spectre de l’antibiotique le plus étroit possible avec une durée de traitement la plus courte possible ;
- en délivrant l’antibiotique à l’unité, pour éviter toute surconsommation ;
- en pratiquant la conciliation médicamenteuse.
- Créer des instances d’échanges et de partage entre les prescripteurs (médecins) et les dispensateurs (pharmaciens).
- Déployer des tests pédiatriques pour les virus hivernaux « classiques » selon la période et la pertinence. Cette logique de test pourra être appliquée également pour les cas groupés d’infections respiratoires.
- Suivre et mieux communiquer sur les données de consommation d’antibiotiques et d’antibiorésistance au niveau régional, en lien avec Santé publique France, pour mieux comprendre l’évolution de l’antibiorésistance et la situation francilienne, et ainsi prendre des mesures adaptées.
- Communiquer en interne à l’Agence sur la dimension « Une seule santé » pour sensibiliser les agents dans leur conduite de projets et pour repérer leurs partenaires ayant intérêt à agir. Il conviendra de les mobiliser en mettant en place une animation territoriale.
- Dans les missions de lutte contre l’antibiorésistance, assurer une continuité entre la santé et l’environnement en développant ou en faisant la promotion d’outils (kits pédagogiques) pour permettre aux collectivités et aux particuliers de mieux comprendre l’impact des antibiotiques sur l’environnement et leur santé au quotidien. Pour les professionnels de santé de ville, cela pourra passer par la désignation de référents pour la santé environnementale dans les communautés professionnelles territoriales de santé (CPTS), par exemple. Cela pourra également être l’occasion d’évoquer ces sujets au sein de la Conférence régionale de la santé et de l’autonomie (CRSA) ou en commission de coordination des politiques publiques (CCPP) pour la prévention, afin de promouvoir des actions de sensibilisation et de prévention. Les professionnels de l’environnement et de la santé animale pourront y être conviés.
- Développer la « préservation de l’environnement » dans les actions de prévention des infections et de l’antibiorésistance.
- Favoriser l’éconettoyage (cf. fiche 5.6) et diffuser des connaissances sur les alternatives aux produits biocides, notamment au sein des structures médico-sociales. Les IDE hygiénistes au sein des équipes opérationnelles d’hygiène et le CPIAS sont les interlocuteurs privilégiés.
- Poursuivre les efforts de traitement des rejets et analyser leur impact sur l’environnement, en prenant en compte les antibiotiques mais également les autres rejets médicamenteux. Les travaux réalisés sur la conformité des raccordements des installations de rejet d’eaux usées dans le cadre des JOP 2024 (baignade en Seine) ont mis en lumière, une nouvelle fois, l’importance de l’assainissement. En matière de traitement des rejets, on peut mentionner la mise en service d’unités de désinfection de deux stations d’épuration du Service public de l’assainissement francilien (SIAAP) de Marne-Aval et Seine-Valenton. Des actions plus précises sur les rejets et effluents des établissements de santé et médicosociaux pourront être développées, notamment dans le cadre de la déclinaison régionale de plans tels que la stratégie nationale de prévention des infections et de l’antibiorésistance ou l’approche « Une seule santé ».
- Mieux identifier les circuits d’élimination des médicaments périmés en s’appuyant sur les travaux réalisés par Cyclamed et les faire connaître du plus grand nombre.
- Adopter une utilisation raisonnée des biocides dans les crèches et autres structures de petite enfance, en prenant en compte l’angle de l’antibiorésistance et en s’appuyant sur des initiatives telles que le label Écolo crèche®.
- Systématiser l’association entre les CLS, les CLSM et les CPTS dans l’élaboration des projets territoriaux de santé et des projets des CPTS.
- Faire des CLS l’outil de cohérence d’un projet territorial de santé fondé sur la prise en compte des déterminants de la santé et sur des outils efficaces de réduction des inégalités sociales de santé.
- Potentialiser l’impact des coordinations locales par la déclinaison en outils d’animation et d’intervention adaptés : coopératives d’acteurs, plateformes thématiques, médiation en santé…
- Appuyer les démarches de participation des habitants, usagers et citoyens dans l’élaboration de projets territoriaux en santé.
- Faire émerger des acteurs d’intervention en promotion de la santé dans les territoires n’en disposant pas.
- Développer des évaluations d’impact sur la santé (EIS) portant sur au moins deux thématiques d’intervention hors champ de l’urbanisme, en particulier le champ de l’enfance/jeunesse.
- Renforcer la sensibilisation et la capacité de mobilisation des élus locaux et directeurs généraux des services des collectivités autour de la santé dans toutes les politiques en partenariat avec les associations d’élus.
- Développer l’offre de formation et de sensibilisation en promotion de la santé à destination des acteurs de champs déterminants de la santé.
- Inciter et accompagner l’émergence de projets territoriaux mobilisant plusieurs leviers autour d’une même question de santé.
- Consolider l’alliance régionale avec les acteurs du logement, qui constitue le cadre de la démarche de coalition initiée avec de grands acteurs publics et associatifs du secteur.
- Développer une stratégie de coalitions thématiques d’acteurs régionaux autour d’enjeux prioritaires.
- Développer les capacités de la société civile à se saisir des enjeux de santé de manière concrète en mobilisant les outils d’information, de communication, les données et les démarches de transfert de connaissances développés dans les axes 1 et 5.
- Renforcer le pilotage de la promotion de la santé en milieu scolaire à travers la convention-cadre ARS-rectorats et sa mise en œuvre.
- Renforcer le partenariat avec les services et agences de l’État en charge de l’aménagement du territoire, au niveau régional comme départemental (DRIEATE (Direction régionale de l’environnement, de l’aménagement et des transports) ; DDT (Direction départementale des territoires) ; ANRU ; Ademe ; Centre d’études et d’expertise sur les risques, l’environnement, la mobilité et l’aménagement (Cerema)…).
- Renforcer le partenariat avec les services de l’État chargés des politiques sociales (DRIHL, DRIETS).
- Porter la place de la santé des habitants comme enjeu de la politique de la ville (cf. fiches 6.3 et 6.4).
- Partenariats autour de questions populationnelles ou thématiques :
- convention-cadre ARS/rectorats ;
- relations avec les universités et Crous ;
- protocoles avec les services de l’État en charge de l’aménagement, de l’urbanisme et du développement durable, ainsi qu’avec les agences publiques du secteur, avec les services de l’État en charge des politiques sociales et avec les services de l’État en charge des politiques éducatives, de citoyenneté et du sport ;
- remobiliser la commission de coordination des politiques publiques (CCPP) régionale et, le cas échéant, mettre en place des CCPP départementales ;
- partenariats avec la société civile et le monde associatif autour d’enjeux spécifiques.
- Instances et programmes régionaux :
- commissions thématiques, Conférence régionale de la santé et de l’autonomie ;
- déploiement du programme d’actions partagées de l’alliance régionale « Santé par le logement » avec les acteurs du logement (cf. fiche 6.5) ;
- mobilisation de coalitions d’acteurs régionaux incluant la société civile autour de thématiques complexes de promotion de la santé, telles que l’impact des discriminations sur la santé.
- Cadres politiques et techniques d’élaboration et de pilotage de projets de santé territoriaux :
- politique volontariste d’élaboration et de participation aux instances des CLS et CLSM et soutien à l’ingénierie de projet CLS et CLSM renforcé dans les territoires aux indicateurs de santé défavorables, sur le fondement de l’IDH2 révisé ;
- coordination renforcée avec les caisses primaires d’assurance maladie (CPAM) pour améliorer la cohérence entre les objectifs territoriaux portés par les CLS et les CPTS ;
- mobilisation des conseils territoriaux de santé (CTS) et de leurs commissions, des comités de pilotage (Copil) « projets territoriaux de santé mentale » (PTSM), et concertations organisées selon les modalités du Conseil national de la refondation (CNR) en santé.
- Outils de mise en œuvre d’interventions partagées :
- coopératives d’acteurs en promotion de la santé ;
- programmation Fonds d’intervention régional (FIR PPS), FIR « mesure 27 du Ségur de la santé pour la lutte contre les inégalités de santé ».
- Outils d’appui :
- production de ressources régionales et de dispositifs d’accompagnement ou d’expertise ;
- mobilisation de données et de la recherche auprès des partenaires et pour la société civile ;
- production d’EIS comme outils d’appropriation des enjeux par les acteurs.
- les 82 Contrats locaux de santé (CLS), dont le projet de santé devrait intégrer un volet relatif à la santé mentale en Île-de-France depuis 2012. Depuis 2022, la loi renforce la nécessité d’intégrer un volet santé mentale ;
- les 63 Conseils locaux de santé mentale (CLSM), qui constituent la méthode la plus aboutie de concertation politique et de coopération opérationnelle en faveur d’une approche globale de la santé mentale dans la cité ;
- les 9 projets territoriaux de santé mentale (PTSM), leurs comités de pilotage et les commissions spécialisées en santé mentale, garants de l’articulation des politiques portées à l’échelle départementale et de la convergence des projets des acteurs majeurs de la prise en charge et de la prévention.
- Les CLSM : un dispositif territorial de concertation et de prévention-promotion de la santé mentale
- Promouvoir la création de CLSM comme moyen privilégié de mise en œuvre d’actions en santé mentale sur un territoire, en tant que déclinaison de l’ambition d’un CLS et prioritairement dans les territoires défavorisés ou concernés par la politique de la ville.
- Accompagner le développement d’actions probantes dans le volet santé mentale des CLS.
- Soutenir les CLSM existants dans leur fonctionnement : Copil régional des coordonnateurs de CLSM, participation des délégations départementales de l’ARS aux Copil des CLSM.
- Promouvoir la mise en œuvre d’actions par les CLSM dans les quartiers prioritaires.
- Outiller les CLSM dans leur mission de plaidoyer, pour faire de la santé mentale une priorité dans toutes les politiques, et dans leur rôle d’interface entre acteurs d’un territoire de proximité : aide au diagnostic territorial, constitution d’un tableau de bord de la santé mentale, fournir aux CLSM un éventail d’actions territoriales pour la prévention et la promotion de la santé mentale.
- Soutenir la coordination opérationnelle autour des réseaux d’évaluation de situations d’adultes en difficulté (RESAD) / cellules d’étude des situations complexes, et expérimenter une déclinaison de ces dispositifs concernant les jeunes vivant au domicile de leurs parents.
- Renforcer la participation des habitants et des personnes concernées aux CLSM (usagers, personnes malades, porteuses de handicap).
- Renforcer l’articulation entre CLSM, dispositifs d’appui à la coordination (DAC) et CPTS (cf. fiche 2.1).
- Viser le déploiement de Premiers secours en santé mentale (PSSM) auprès des groupes vulnérables et des acteurs du lien social (associations, animation socio-culturelle, sport…) en population générale, en mobilisant les déclinaisons du programme (PSSM jeunes et PSSM personnes âgées à venir).
- Les PTSM : garantir une approche globale en santé mentale dans les territoires, par une dynamique renouvelée et durable
- Renforcer la coordination régionale entre les PTSM.
- Maintenir la dynamique partenariale et territoriale, en achevant dans tous les territoires la phase de contractualisation et de renouvellement.
- Renforcer les échanges entre CLSM et PTSM.
- Anticiper le renouvellement des PTSM, après les cinq premières années de fonctionnement.
- La santé mentale comme axe des principaux partenariats structurants de l’ARS (Éducation nationale, conseils départementaux, PJJ, etc.)
- Inscrire des priorités de santé mentale dans les conventions-cadres régionales entre l’Agence et les partenaires institutionnels (Éducation nationale, Protection judiciaire de la jeunesse (PJJ), AORIF, etc.).
- Porter le plaidoyer pour la prise en compte des effets sur la santé mentale des programmes et plans élaborés dans le cadre des politiques publiques déterminantes : logement/hébergement, aide sociale à l’enfance et aide sociale.
- Décliner ces conventions au niveau territorial.
- Levier financier : co-financement par le Fonds d’intervention régional (FIR) des CLSM au regard de critères fixés par l’Agence ; soutien aux projets dans les domaines du développement des compétences psychosociales, du logement, privilégiant les co-financement avec les différentes parties prenantes ; dégager des marges régionales.
- Renforcer le lien entre l’existence de démarches territoriales (CLS, CLSM) et le financement de projets.
- Levier partenarial : contractualisation avec les institutions partenaires.
- Levier managérial : pilotage, coordination et suivi des politiques de santé intégrant les autres acteurs publics.
- Capitalisation des actions menées afin de partager les diagnostics et évaluations probantes (par exemple, appui au renouvellement des PTSM par la mise à disposition d’éléments de diagnostic).
- Plaidoyer auprès des institutions partenaires.
- Portage tri-partenarial du développement des compétences psychosociales compte tenu de leur dimension socio-environnementale majeure, et notamment en milieu scolaire (cf. fiches 1.3 et 1.6) :
- construire, avec les conseils départementaux (CD) et les directions des services départementaux de l’Éducation nationale (DSDEN), un pilotage et une coordination territoriale du déploiement des compétences psychosociales ;
- appuyer les comités départementaux dédiés au renforcement des programmes de développement de compétences psychosociales et leurs comités de pilotage, copilotés par l’ARS Île-de-France, les services de l’Éducation nationale et les conseils départementaux, qui permettent l’articulation des interventions, leur implantation et la programmation concertée en déclinaison de la stratégie interministérielle de soutien au renforcement des compétences psychosociales.
- Des initiatives et expérimentations territoriales exemplaires en lien avec le logement et l’environnement :
- soutenir les expérimentations territoriales multi-partenariales entre santé mentale / logement / environnement ;
- mettre à disposition de l’ensemble des territoires les actions probantes expérimentées.
- Consolider les bases de données, les outils statistiques et de planification permettant la prise en compte systématique des QPV et des territoires ruraux défavorisés dans les interventions et l’allocation de ressources.
- Renforcer la priorisation des territoires fragiles dans les actions de prévention ou d’accès aux soins conjointes avec les caisses primaires d’assurance maladie (CPAM).
- Renforcer les capacités d’action des habitants et associations des QPV, et prendre appui sur leur expérience.
- Mettre en place, en lien avec les CPAM, un accompagnement coordonné des acteurs locaux (CLS, CPTS) pour la prise en compte des enjeux liés aux inégalités sociales de santé.
- Prendre en compte la dimension spécifique du renouvellement urbain, tant en ce qu’il peut induire comme risques pour la santé qu’en ce qu’il peut constituer d’opportunités (cf. fiche 6.4).
- Contribuer à l’élaboration et au pilotage des contrats de ville nouvelle génération.
- Construire un outil d’observation de l’état de santé et de l’offre en santé des quartiers défavorisés franciliens.
- Renforcer le partenariat avec les services en charge de la politique de la ville dans les préfectures, à travers une feuille de route conjointe ARS/préfet de région pour la mise en œuvre d’actions en santé cohérentes dans les territoires concernés.
- Permettre l’élaboration de programmes d’intervention pluriannuels dans le cadre des CLS.
- Renforcer la capacité des CLS et CLSM à produire des actions destinées spécifiquement aux QPV, en particulier via le développement de la médiation en santé, des coopératives d’acteurs de prévention et l’articulation avec les ateliers santé ville.
- Intégrer la dimension de défaveur sociale (indicateur FDEP) dans l’ensemble des analyses territoriales ou épidémiologiques conduites par l’ARS Île-de-France. Pour disposer des données les plus fiables, il conviendra d’actualiser l’indice de développement humain régionalisé (IDH-2).
- Cadrer et accompagner le renouvellement des Contrats locaux de santé et des nouveaux CLS pour assurer un renforcement de leurs actions dans les QPV.
- Pérenniser le dispositif d’accompagnement des coordonnateurs CLS, CLSM et ASV par PromoSanté Île-de-France.
- Enrichir les processus d’allocation des ressources de l’ensemble des champs d’intervention de l’Agence par les indicateurs de défaveur sociale (IDH-2, FDEP).
- Consolider les capacités de coordination des CLS et CLSM ; stabilisation des postes et accompagnement des élus.
- Améliorer la lisibilité et l’impact des actions financées dans les territoires fragiles.
- Nouer des partenariats avec PromoSanté Île-de-France et les centres de ressources politique de la Ville.
- Investir dans l’accompagnement des projets « santé » des Cités éducatives.
- Pérenniser et approfondir le programme de travail partagé avec l’Agence nationale pour la rénovation urbaine (ANRU).
- Poursuivre l’intégration de l’équité en santé dans les politiques d’aménagement et de réaménagement ainsi que dans les documents de planification territoriale, par l’accompagnement des collectivités et la valorisation d’initiatives exemplaires.
- Renforcer les programmes de prévention des maladies chroniques, telles que le diabète et l’obésité, et des troubles psychiques en mobilisant à l’échelle du territoire le levier urbain (aménagements de proximité, transports, offre alimentaire, accès aux services…).
- Porter une attention particulière en matière de gestion urbaine à l’appropriation partagée des dispositifs et des espaces publics, ainsi qu’aux démarches de co-construction en facilitant l’accès à une information adaptée et non technique.
- Élargir le champ d’intervention de l’ARS auprès des acteurs de la fabrique de la ville pour mieux inscrire les lieux de vie (lieux de santé, milieux scolaires, transports et déplacements pendulaires, acteurs de la gestion urbaine de proximité) comme terrains de lutte contre les inégalités sociales et territoriales de santé.
- Outiller la prise de décision par l’appui sur les productions de la recherche et la structuration d’outils méthodologiques : des outils de diagnostic développés, notamment, par l’Observatoire régional de santé, qui nécessitent une acculturation et un accompagnement pour leur maîtrise, peuvent aider la collectivité territoriale et les pouvoirs publics à objectiver la situation du territoire et les guider dans leurs choix d’aménagement et de planification.
- Anticiper les évolutions socio-sanitaires, urbaines et démographiques, dans le contexte du changement climatique, pour adapter l’offre de santé aux besoins territorialisés. Cet objectif comprend également la prise en compte des inégalités sociales de santé dans les transformations urbaines majeures telles que le Grand Paris et l’héritage des Jeux olympiques et paralympiques (JOP), tant comme lieux de résidence que lieux de vie et d’usages collectifs.
- Approfondir la prise en compte des besoins de l’ensemble des habitants et usagers pour une meilleure adéquation des projets urbains, en se concentrant dans les secteurs de cumul d’expositions environnementales et/ou de défaveur sociale.
- Sensibiliser les élus et institutions décisionnaires, et accompagner en ingénierie les acteurs de l’aménagement et de la planification (via le centre de ressources Ekopolis, les partenaires institutionnels et la capitalisation sur les expérimentations menées).
- Enrichir en matière d’équité en santé les avis règlementaires rendus par l’ARS.
- Renforcer, en termes de méthodologie, les contributions ARS aux documents de planification en tant que personne publique associée, par le développement d’un langage commun entre professionnels de la santé publique et de l’urbanisme (déterminants de santé).
- Se rapprocher des dynamiques existantes en santé urbaine nationale et internationale.
- Outiller les collectivités signataires de CLS pour une approche globale de leur projet de santé, notamment dans le cadre de programmes de prévention des maladies chroniques : formation, outils, accompagnement, développement du pouvoir d’agir, appui aux études.
- Analyser les projets d’investissement des établissements de santé ou médico-sociaux au regard notamment des enjeux de santé publique du territoire d’implantation (cf. fiche 3.10), pour une meilleure mise en œuvre des principes de l’urbanisme favorable à la santé (UFS).
- Inciter à l’élaboration de diagnostics territoriaux de santé, d’évaluations d’impact en santé (EIS) et de démarches d’urbanisme favorable à la santé.
- Accompagner dès les premières phases les opérations de renouvellement urbain : participer, en tant que partenaire expert, à la démarche « quartiers résilients » de l’Agence nationale pour la rénovation urbaine (ANRU) et veiller à la cohérence pour une approche mixte avec les outils de promotion de la santé en politique de la ville (ASV, CLS, CLSM, gestion urbaine de proximité (GUP)…), en co-construction avec les habitants et usagers.
- Assurer un suivi spécifique des paramètres de santé urbaine dans le temps à l’échelle d’un quartier pilote bénéficiant déjà de programmes d’action renforcée de l’Agence, pour nourrir la méthodologie d’évaluation de projet en santé publique.
- Intensifier la lutte contre l’habitat indigne en mobilisant l’ensemble des partenaires et en renforçant chaque étape du traitement (repérage, prise en charge environnementale et sanitaire, suivi pénal).
- Développer, en lien entre l’ARS et ses partenaires, des actions « habitat-santé » structurées autour du mal-logement, notamment lorsque les conditions d’habitat font courir un risque sur la santé : logement dégradé ou insalubre, présentant un risque d’exposition au plomb, précarité énergétique, logement surpeuplé, etc.
- Développer les capacités à agir des personnes en condition d’habitat dégradé et de mal-logement : actions individuelles du locataire permettant de préserver sa santé dans le logement.
- Favoriser le maintien dans le logement des locataires en situation sanitaire complexe par la mise en place d’un accompagnement global.
- Veiller à favoriser le développement d’une offre de logement adaptée à la prise en charge des personnes en perte d’autonomie (plan anti-chute) et poursuivre le développement de nouveaux modes d’habitat, à mi-chemin entre la vie autonome à domicile et la vie collective en établissement.
- Mobiliser les partenaires dans la lutte contre l’habitat indigne en renforçant les liens ARS-DRIHL et ARS-services communaux d’hygiène et de santé (SCHS) – colloque annuel –, en ciblant les territoires à enjeux partagés, en formant et sensibilisant les SCHS à une approche sanitaire globale.
- Renforcer les actions réglementaires à chaque étape du traitement d’un habitat indigne en outillant les services pour fluidifier le repérage de cet habitat et la production des actes administratifs, en accélérant et sécurisant les travaux de réhabilitation, en facilitant l’usage des travaux d’office et en énonçant les besoins de relogement, en rendant plus visible le suivi pénal des marchands de sommeil.
- Mettre en œuvre des programmes multi-partenariaux en promotion de la santé ayant vocation à structurer des alliances avec les partenaires institutionnels (DRIHL/DDT, Ademe, Institut Paris Région (IPR), collectivités territoriales…), mais également avec les acteurs associatifs du social et de la santé, quelle que soit leur échelle d’intervention, afin d’apporter une réponse globale aux situations vécues par les ménages.
- Améliorer le repérage des situations de mal-logement qui exposent les ménages à des risques pour leur santé.
- Améliorer la sensibilisation, l’information et formation des acteurs de l’accompagnement social sur les champs de la prévention et de la promotion de la santé : bonne qualité de l’air l’intérieur, lien entre qualité du logement et atteinte à la santé, prévention des accidents domestiques, connaissance des acteurs ou dispositifs existants pour orienter les ménages ayant besoin d’un accompagnement ou d’une prise en charge sanitaire.
- Mieux prendre en compte les problématiques de santé des occupants en situation résidentielle instable (logement d’abord, intermédiation locative visant à prévenir la précarité locative, logement adapté, logement d’insertion…) afin d’adapter au mieux le parcours résidentiel à leurs besoins sanitaires et sociaux.
- Favoriser l’appropriation individuelle et collective par les occupants des pratiques et gestes favorables à la santé dans le logement : sensibilisation à la qualité de l’air intérieur, à l’entretien des équipements du logement, information sur les risques sanitaires liés à la précarité énergétique, implication dans des initiatives à l’échelle d’un immeuble ou d’une copropriété.
- Créer des coalitions ou des conventions de partenariat (par exemple, avec des collectivités sans SCHS) avec les partenaires institutionnels et associatifs des secteurs du logement, de l’habitat et de l’environnement pour fixer des orientations communes, améliorer l’interconnaissance des services, sensibiliser les acteurs du social et de la santé aux conséquences du mal-logement sur la santé, favoriser l’émergence de programmes entre partenaires.
- Identifier et former les acteurs de terrain (assistants sociaux, associations, professionnels médicaux et paramédicaux…) aux problématiques de mal-logement afin de faciliter le repérage et le signalement de ces situations, favoriser la formation des inspecteurs de salubrité (en ARS ou en communes) et valoriser leur métier.
- Améliorer l’exploitation des données issues des différents outils existants et futurs (communaux, ministères chargés de la santé et du logement) en vue d’améliorer le repérage des situations de mal-logement et de mener des actions ciblées sur les territoires les plus à risque (plomb, insalubrité, précarité énergétique…).
- Déployer le système d’information santé-habitat (SISH déjà utilisé par les ARS), utiliser l’interconnexion avec Histologe (plateforme de signalement du mal-logement) et le parapheur électronique (au sein de l’ARS et avec les partenaires institutionnels), identifier les territoires à enjeux en habitat indigne avec les outils cartographiques : InTerSanté Environnement, parc privé potentiellement indigne (PPPI), multi- expositions environnementales.
- Renforcer les liens entre les bailleurs sociaux, les gardiens d’immeuble et les CLSM afin de mieux prendre en compte la souffrance psychique dans la gestion du parc de logement.
- Accompagner les bailleurs sociaux en développant la formation et la sensibilisation de l’ensemble des professionnels susceptibles d’intervenir auprès de la personne âgée et du handicap au repérage des fragilités.
- Développer l’expertise de l’adaptation du logement dans le cadre de la prévention de la perte d’autonomie.
- Documenter les risques pour la santé liés à un parcours résidentiel instable.
- Soutenir les acteurs de proximité qui accompagnent les ménages dans l’appropriation de leur santé.
- lutte contre la sédentarité des Franciliens et Franciliennes ;
- promotion de la pratique régulière d’activité physique ;
- développement de l’activité physique adaptée auprès des publics les plus éloignés.
- Mettre en place des actions promouvant les bienfaits de l’activité physique et sportive (APS) et abordant les dimensions de bien-être physique, mental et social à tout âge.
- Faciliter la lisibilité de l’offre en matière d’APS sur le territoire, par exemple en envisageant un lien avec Santégraphie et la mise à disposition de la cartographie pour le grand public.
- Contribuer, par des actions locales et avec les usagers, à un meilleur accès aux équipements et infrastructures disponibles.
- Mettre en place des actions de promotion de la santé par l’activité physique intégrant une démarche participative et adaptée aux besoins et contraintes du public ciblé.
- Renforcer les compétences des personnes autour de leur santé.
- Sensibiliser les professionnels de la santé et du sport à une démarche d’aller-vers.
- Améliorer la lisibilité de l’offre en matière d’APA sur le territoire à destination des bénéficiaires et des professionnels, par exemple en envisageant la mise à disposition d’une cartographie pour le grand public.
- Mettre en place des actions d’APA adaptées aux besoins et aux contraintes du public cible dans son cadre de vie.
- Sensibiliser les professionnels de la santé et du sport à la nécessité de promouvoir l’activité physique adaptée et développer leurs compétences dans ce domaine.
- Développer le recours à la prescription d’activité physique.
- Mieux intégrer le sport dans les projets des établissements et services sociaux et médico-sociaux (ESMS).
- Développer l’articulation entre les dispositifs sport-santé et les dispositifs de soins propres aux maladies chroniques (ETP, réseau de santé…).
- Rapprocher les dispositifs innovants afin de développer une offre locale et équilibrée en matière d’équipements sportifs publics.
- Mobiliser des relais de communication à tous les niveaux (national, régional, municipalités, ESMS, Éducation nationale) et faciliter la mise en place de campagnes de sensibilisation.
- Renforcer la mise en visibilité de l’offre disponible (infrastructures, équipements, séances, horaires), tout comme les actions de sensibilisation et d’éducation à la santé par l’activité physique auprès des plus jeunes (actions en milieu scolaire, périscolaire et auprès des parents) grâce à une démarche participative.
- Déterminer plusieurs niveaux de formations adaptés aux professionnels du sport et de la santé (de la sensibilisation à la formation diplômante), et prenant en compte la spécificité de la prise en charge auprès des publics éloignés de la pratique.
- Partenaires envisagés permettant de favoriser le décloisonnement du sport et de la santé et le développement d’une culture commune sport-santé :
- professionnels de santé (en établissement et en ville) ;
- établissements sociaux et médico-sociaux (ESMS) ;
- structures sportives fédérées et clubs sportifs ;
- Éducation nationale ;
- collectivités territoriales ; cap
- associations.
- Renforcer les compétences communautaires de prévention et promotion de la santé autour de la nutrition/dénutrition :
- développer une culture commune de la nutrition/dénutrition sur les territoires, dans les établissements de santé (ES)/établissements ou services sociaux ou médico-sociaux (ESMS) et auprès des habitants ;
- renforcer les compétences individuelles dans un objectif d’accroissement du pouvoir d’agir et d’adoption de comportements nutritionnels favorables à la santé.
- Agir structurellement sur les leviers majeurs de l’alimentation pour améliorer la qualité et les comportements nutritionnels, lutter contre la précarité alimentaire et ainsi tendre vers un environnement favorable à la santé :
- interagir avec les acteurs intervenant sur des champs connexes : politique agricole, distribution alimentaire, aménagement des territoires favorisant l’accès, la disponibilité et l’adoption à long terme de comportements nutritionnels favorables à la santé ;
- soutenir la coopération entre les acteurs de la nutrition/dénutrition et renforcer le déploiement des dispositifs performants (coopératives d’acteurs, ES/ESMS).
- Développer une approche globale de la nutrition/dénutrition adaptée aux besoins, aux contraintes et aux opportunités de mobilisation de chacun des publics prioritaires : enfants, jeunes, personnes vivant avec une maladie chronique, personnes en situation de précarité dont AHI, personnes avançant en âge :
- promouvoir la mise en oeuvre d’actions santé nutrition/dénutrition en fil rouge des politiques locales (santé, social, restauration collective, espaces verts, gestion des déchets, scolaire et périscolaire, urbanisme,aménagement), mais aussi auprès des ES/ESMS, des structures d’insertion par l’activité économique et des acteurs du logement, y compris les bailleurs sociaux ;
- développer l’articulation entre les dispositifs de prévention nutrition/ dénutrition et l’orientation vers les soins.
- Recenser et diffuser les expériences et bonnes pratiques sur les territoires et capitaliser les résultats des expériences/recherches/dispositifs de coopération entre acteurs.
- Former les associations de proximité (s’appuyer notamment sur l’offre des comités de liaison en alimentation et nutrition (CLAN)), souvent avec un objectif social, pour intervenir en santé nutrition auprès des publics cibles : appropriation des repères du Programme national nutrition santé (PNNS), démarche d’« aller-vers », de santé communautaire (démarche participative) et de type « ambassadeurs santé nutrition ».
- Former les professionnels des collectivités territoriales en lien avec les publics cibles (coordinateurs de CLS, acteurs sociaux et du milieu éducatif) sur des thématiques nutritionnelles relatives aux représentations du surpoids/obésité/troubles du comportement alimentaire, dénutrition, infantile et/ou adulte.
- Renforcer l’acculturation aux bonnes pratiques de la nutrition et de la prévention de la dénutrition de la personne âgée (actions de sensibilisation et formations), développer guides et doctrines permettant de diffuser les bonnes pratiques en matière de prise en charge nutritionnelle en Ehpad et de lutte contre les troubles de la déglutition, et promouvoir les Ehpad qui ancrent les bonnes pratiques nutritionnelles dans la prise en charge des résidents.
- Développer l’accompagnement en restauration collective (en ville et en établissement de santé) à l’adaptation du Nutri-Score, à l’éducation au goût et à l’alimentation enrichie (dénutrition).
- S’appuyer sur les acteurs impliqués en santé et social (médiateurs, ambassadeurs santé nutrition, coordinateurs CLS…).
- Conditionner le soutien de projets nutrition au respect d’un cahier des charges régional avec des indicateurs de qualité pluri-institutionnels, qui sera co-construit avec les acteurs et habitants du territoire.
- Valoriser les projets nutrition/dénutrition par la signature de chartes « villes actives » et « établissements actifs » du PNNS et contribuer à l’animation de ce réseau.
- Renforcer les diagnostics de territoire avec des indicateurs nutrition en soutien au plaidoyer de l’ARS et de ses partenaires (précarité alimentaire, loi EGalim, accès à une alimentation favorable à la santé en réduction des inégalités territoriales…).
- la lutte contre la sédentarité des Franciliens et Franciliennes et le développement de l’activité physique et sportive pour tous les publics, y compris les personnes en situation de handicap ;
- la santé environnementale et urbaine : le déploiement d’actions de prévention grand public ainsi que l’amélioration de la qualité de l’air, de l’eau et du cadre de vie ;
- la démocratisation de sites de baignade en eaux naturelles ;
- le renforcement des partenariats autour du plan Héritage.
- Mettre en place des actions promouvant les bienfaits de l’activité physique et sportive (APS) abordant les dimensions de bien-être physique, mental et social à tout âge en s’appuyant sur les actions probantes issues du plan Héritage national (notamment les actions déployées dans le cadre des Maisons sport-santé (MSS), appel à manifestation d’intérêt (AMI) JOP, AMI ESMS x Club)
- Faciliter la lisibilité de l’offre en matière d’activité physique et sportive sur le territoire, et la mise à disposition d’une cartographie pour le grand public, grâce à un travail intersectoriel entre le monde du sport et de la santé.
- Développer l’activité physique adaptée pour les personnes âgées, atteintes de maladies chroniques et/ou porteuses de handicap via les ESMS (intégration aux projets d’établissement et à la vie quotidienne) et les dispositifs sports santé disponibles (Maisons sport-santé et centres Prescri’forme) en sensibilisant les professionnels de la santé et du sport à la prescription d’activité physique.
- Sensibiliser les professionnels de la santé et du sport à une démarche d’aller-vers.
- Créer des passerelles entre le monde sportif et l’environnement médico-social et favoriser la pratique partagée entre établissement médico-social et établissement ou club ordinaire en s’appuyant sur les trois partenariats socles mis en place par l’ARS Île-de-France : avec le Comité paralympique et sportif français (CPSF) dans le cadre de son programme ESMS & Clubs, avec les rectorats dans le cadre de la labellisation Génération 2024 des établissements médico-sociaux pour enfants, avec la Fédération française de sport adapté (FFSA).
- Mieux intégrer le sport dans les projets d’accompagnement des personnes en situation de handicap, via le déploiement des référents sports en établissement médico-social et le déploiement des 30 minutes d’activité physique quotidienne dans les établissements pour enfants.
- Accompagner le déploiement de la nouvelle mission d’intérêt général confiée aux ESMS d’assurer l’accès à l’activité physique et sportive, pour faire de la pratique sportive un vecteur de lien social, d’inclusion, de bien-être et d’accès au droit.
- Développer de nouvelles actions visant à renforcer l’intégration de la problématique de la qualité de l’air dans les plans et programmes pilotés et copilotés par l’ARS (PRS, 4e Plan régional santé environnement) et dans les projets d’aménagement du territoire et de planification urbaine.
- Améliorer la prévention des maladies chroniques par des actions de prévention et de promotion de la santé et sensibiliser les publics aux déterminismes environnementaux et sociaux qui influent sur cette dernière.
- Renforcer la communication autour de la qualité de l’air et adapter les recommandations sanitaires, notamment à l’adresse des personnes les plus vulnérables et sensibles à la pollution de l’air combinée à d’autres phénomènes environnementaux tels que les vagues de chaleur.
- Poursuivre et renforcer les actions de sensibilisation aux risques de propagation de punaises de lit et de prévention du risque de légionellose à destination des établissements hôteliers, notamment ceux chargés d’accueillir du public pendant les JOP.
- Promouvoir la mise en place et la sécurisation de nouveaux sites de baignade pérenne sur la Seine et sur la Marne (15 sites naturels ouverts au publics en 2023 en Île-de-France, plus 4 baignades artificielles), dont les publics pourront bénéficier sur le plan physique et sportif, notamment durant les périodes de fortes chaleurs estivales tout en améliorant la qualité de l’eau. Dans le cadre de l’Héritage des JOP 2024, l’ouverture de différents sites de baignade le long de la Seine et de la Marne a été annoncée, dont 3 situés à Paris à partir de l’été 2025.
- Accompagner les collectivités territoriales qui souhaiteraient créer des sites de baignade en eaux naturelles.
- Miser sur les grands événements sportifs pour consolider les relations inter-administrations et être parties prenantes de projets multipartenaires au niveau local et départemental, mais également avec l’ensemble des acteurs du territoire.
- Coordonner les acteurs institutionnels afin de généraliser la mise en place et le déploiement de chantiers pluridisciplinaires via une mutualisation des réflexions sur les politiques publiques.
- Investir sur des projets pluriannuels, afin de permettre une meilleure identification des acteurs et des projets, et en améliorer la visibilité et l’efficacité sur le long terme.
- une sous-partie présentant l’offre de soins en Île-de-France à l’automne 2023 ;
- une sous-partie exposant le cadre réglementaire de l’activité ;
- une sous-partie relative à l’évaluation des besoins à 5 ans ;
- une sous-partie détaillant les objectifs qualitatifs visant l’évolution et la transformation de l’offre de soins en cohérence avec les axes prévus dans le cadre d’orientations stratégiques du PRS ;
- une sous-partie territoriale déclinant les objectifs qualitatifs (opérations de créations, recompositions, regroupements, coopérations nécessaires à la réalisation des objectifs) ;
- une sous-partie chiffrée qui indique les objectifs quantitatifs de l’offre de soins, c’est-à-dire le nombre d’implantations nécessaires par territoire au regard des besoins identifiés.
- dans quels cas les titulaires d’une autorisation d’adulte peuvent prendre en charge des enfants ou des adolescents,
- dans quels cas les titulaires d’une autorisation visant des enfants et adolescents peuvent continuer à l’âge adulte des prises en charge engagées dans l’enfance (dans le cadre du « droit de suite » lorsque le suivi est nécessaire au-delà de l’âge prévu en cas de maladie rare chronique).
- un niveau de proximité pour les activités nécessitant une implantation au plus près du patient. Le niveau de proximité suit les limites des départements à Paris et en petite couronne (dans les Hauts-de-Seine, la Seine-Saint-Denis et le Val-de-Marne). En grande couronne (départements de Seine-et-Marne, Yvelines, Essonne et Val-d’Oise), le niveau de proximité repose sur des infra-territoires calqués sur les territoires d’intervention des dispositifs d’appui à la coordination (DAC), de manière à tenir compte des contraintes liées aux distances géographiques ;
- un niveau territorial, qui suit les délimitations des départements ;
- un niveau régional pour les activités de référence et d’expertise.
- L’existant autorisé figurant dans les tableaux correspond à l’inventaire actualisé des autorisations intégrant les opérations autorisées non mises en œuvre. Ainsi, en cas de regroupement autorisé et non effectif à la date de publication du SRS, l’existant autorisé tient compte des autorisations délivrées sur le site cible (même si les activités sont toujours exercées temporairement sur les sites historiques).
- L’état de l’offre de soins à l’automne 2023 présente l’ensemble des établissements de la région y compris ceux relevant du service de santé des armées (SSA). En revanche, les tableaux quantitatifs ne prennent pas en compte les implantations du SSA dans la mesure où ces établissements, dont l’offre est prioritairement dédiée aux forces armées et qui relèvent d’une double tutelle (Ministère des armées et Ministère de la santé et de la prévention), ne sont pas soumis au même régime d’autorisations que les autres établissements de santé.
- 28 structures autorisées en HC ne détiennent pas à ce jour d’autorisation pour exercer cette activité en ambulatoire (versus 41 fin 2018).
- 19 sites sont autorisés de façon exclusive en HDJ (versus 77 en 2018).
- 11 % de ces séjours concernent la pédiatrie.
- 50 % de ces séjours ont été effectués en hospitalisation complète, pour les deux tiers dans des établissements publics (AP-HP 1/3, et autres établissements publics de santé 1/3).
- 32 % des séjours correspondent à une activité de médecine en hospitalisation de jour, hors endoscopies : l’AP-HP réalise près de la moitié de ces séjours (48 %), le public 22 %, les ESPIC 14 % et le secteur privé lucratif 15 %.
- Les séjours HDJ pour endoscopie représentent 18 % des séjours de médecine et sont réalisés pour 81 % dans les établissements privés lucratifs.
- HC : - 10 % entre 2019 et 2021 versus - 1,5 % entre 2017 et 2019 ;
- HDJ : + 11 % entre 2019 et 2021 versus + 3,3 % entre 2017 et 2019.
- 3 hôpitaux pédiatriques situés à Paris, regroupant une offre de proximité et de recours à vocation régionale voire nationale ;
- 4 à 6 services de pédiatrie dans chaque département de petite couronne et de grande couronne. Nombre de ces services de périphérie ont une activité et des capacités d’hospitalisation comparables à certains CHU de province.
- soins de proximité pour les soins non programmés qui ne pourront plus dans l’avenir s’appuyer autant sur les urgences hospitalières ;
- recours pour les maladies chroniques.
- 91 961 séjours en hospitalisation complète dont 43 % à l’AP-HP, 51 % en établissement public hors AP-HP, 5 % en ESPIC, et moins de 1 % en établissement privé ;
- 75 435 séjours en hospitalisation partielle dont 53 % à l’AP-HP, 30 % en CHG, 10 % en ESPIC et 6 % en établissement privé.
- Poursuite du développement de l’ambulatoire en complémentarité de l’hospitalisation à temps complet (objectif de la réforme des autorisations).
- Capacité d’inscrire l’activité de médecine dans un environnement médical pluridisciplinaire pour assurer la continuité des prises en charge en médecine (maladies chroniques).
- Formalisation de l’interface sur site, par convention ou au sein du GHT, avec les services d’urgence, de soins critiques et de soins renforcés.
- Renforcement du lien avec les établissements d’hospitalisation à domicile, en développant le recours à l’évaluation par l’HAD dans les 48 heures après l’admission en hospitalisation conventionnelle.
- Mise en place effective d’un lien direct ville-hôpital pour une fluidification des parcours :
- admission directe en hospitalisation (personnes âgées, notamment comorbides et en perte d’autonomie) en évitant le passage aux urgences ;
- communication directe avec la ville (par ex. : mail et ligne dédiée selon la spécialité) ;
- déploiement de la télémédecine.
- Au-delà de l’organisation d’un accès sur site ou par convention à la compétence gériatrique ou de médecine polyvalente, inscription de la prise en charge des personnes âgées dans la filière gériatrique territoriale.
- Développement de la territorialisation des activités de médecine en renforçant les liens avec les professionnels de ville, les CPTS, les DAC.
- L’autorisation de médecine adulte autorise en fonction des besoins de prise en charge, à titre dérogatoire exceptionnel et sans autorisation d’implantation supplémentaire, la prise en charge de patients mineurs âgés de 16 ans et plus (16 et 17 ans). Les établissements devront formaliser les parcours de prise en charge des enfants dans le cadre de la filière territoriale de soins pédiatriques. La fréquence de ces situations devrait diminuer après la période initiale de mise en place de la réforme des autorisations, dont l’impact devra être étroitement suivi.
- Il conviendra de veiller à ce que tout adolescent de 16 ans et plus hospitalisé dans une unité d’hospitalisation adulte bénéficie d’un environnement adapté, et notamment soit accueilli dans une chambre qui lui est dédiée.
- Ces exceptions feront l’objet d’un suivi rapproché et seront régulièrement réévaluées (indicateurs : nombre d’établissements, nombre d’enfants concernés, événements indésirables graves).
- Suivi en nombre des implantations dans le 93 et la grande couronne
- Taux de séjours avec passage par les urgences
- Taux de transfert de séjours de médecine en HAD
- Accompagner l’accueil des grands adolescents dans les services autorisés en médecine de l’enfant et de l’adolescent, dans le respect des conditions d’environnement et d’encadrement médical et non médical (autant que de besoin avec une organisation, des locaux et une équipe dédiés). Il est nécessaire de rappeler que la composante psychique ne saurait résumer à elle seule les difficultés à cet âge. Une attention particulière devra être portée sur les conditions d’hospitalisation de cette nouvelle tranche des 16–17 ans dans des services de pédiatrie déjà en tension en personnel et en lits, et sur l’existence d’une offre de recours dans tous les territoires.
- Ouvrir la possibilité de quelques implantations supplémentaires de médecine de l’enfant et de l’adolescent, plutôt orientées vers la prise en charge des grands adolescents, dans des sites à très forte activité – en particulier aux urgences – mais en tenant compte des difficultés de recrutements médicaux et non médicaux (ne pas aggraver la pénurie en service de pédiatrie) et en respectant strictement les conditions techniques de fonctionnement. Ceci revient à augmenter le nombre d’autorisations de médecine pédiatrique principalement en périphérie, dans des hôpitaux actuellement sans pédiatrie.
- Un certain nombre d’établissements sans service de pédiatrie ont actuellement une activité significative de prise en charge d’enfants mineurs (y compris de moins de 15 ans) dans des champs très spécifiques et très spécialisés, et sans autre alternative. Pour maintenir cette offre de soins principalement en hospitalisation de jour, prendre en compte les compétences des équipes et éviter une perte de chances pour les enfants, il pourra être nécessaire, dans le cadre de la filière territoriale, d’autoriser la poursuite de cette prise en charge en accordant une autorisation supplémentaire d’implantation de médecine de l’enfant et de l’adolescent. Une convention avec un service de pédiatrie référent, complétant l’offre si nécessaire par une hospitalisation conventionnelle, sera demandée.
- Favoriser les dispositifs de transition enfant-adulte.
- Nombre et membres adhérents à la filière territoriale de soins pédiatriques
- Nombre de conventions centres hospitaliers (publics et privés) et CHU
- Nombre d’équipes territoriales
- Nombre de dossiers partagés ville-hôpital
- Nombre de dossiers de téléexpertise
- Nombre de réseaux/DSR contractualisés au CPOM
- Nombre de plages de soins non programmés ouvertes en ambulatoire (cadre du SAS ou pas)
- Maintenir une offre de proximité et de recours dans les territoires conduit à maintenir l’offre existante en nombre d’implantations : à l’aune des inégalités constatées en région Île-de-France (état de santé des enfants et offre pédiatrique), l’objectif doit être de veiller à maintenir des implantations de médecine pédiatrique en grande couronne, au minimum d’y stabiliser l’offre sans réduire le nombre de services, après une période où quelques services ont dû fermer sur la période du précédent PRS. Au-delà, tout regroupement ou fusion de services ne pourrait s’envisager qu’en concertation et en respectant une logique populationnelle et territoriale au sein de la filière territoriale de soins pédiatriques.
- Maintenir en hôpital d’adulte une activité très spécialisée, principalement en hospitalisation de jour, pour des enfants et adolescents conduit à autoriser trois implantations supplémentaires de médecine de l’enfant et de l’adolescent dans le 75 et une implantation dans le 94.
- Augmenter l’offre de médecine pédiatrique, principalement en périphérie, dans des hôpitaux actuellement sans pédiatrie mais avec une forte activité d’urgence et d’hospitalisation pour les moins de 18 ans conduit à proposer trois implantations supplémentaires dans le 95 et une implantation dans le 91.
- Paris : l’offre en chirurgie est majoritairement portée par le secteur privé. En revanche, si l’on prend en compte le niveau d’activité des établissements par groupe (en nombre de séjours et/ou nombre d’actes), c’est le secteur public – en l’occurrence l’AP-HP – qui est le plus représentatif.
- Hauts-de-Seine : l’offre est répartie entre établissements privés, publics et ESPIC, avec légèrement plus d’établissements privés assurant la prise en charge chirurgicale. Pendant la période du précédent PRS 2018-2022, une fusion de deux établissements privés a conduit à faire évoluer le nombre d’implantations à la baisse (passage de 22 à 21).
- Seine-Saint-Denis et Val-de-Marne : dans ces deux départements, l’offre, majoritairement privée, est quantitativement satisfaisante (15 sites autorisés dans chaque département) et les volumes d’activité adéquats. Dans le Val-de-Marne, un regroupement de l’activité chirurgicale de deux établissements privés a eu lieu pendant la période couverte par le PRS2.
- Seine-et-Marne : l’offre est majoritairement publique. Les activités chirurgicales sont moins importantes et moins développées comparées aux autres départements, pour une population similaire. À ce jour, 12 établissements pratiquent la chirurgie dans le département. Seul un d’entre eux dispose d’une UPOG.
- Yvelines, Essonne et Val-d’Oise : sur ces trois territoires, l’offre est relativement équilibrée entre les secteurs privé et public. Le département des Yvelines compte 14 établissements autorisés, l’Essonne en compte 13 et le Val-d’Oise en compte 11. Sur ces territoires, deux unités de chirurgie ambulatoire (UCA) ont été mises en œuvre, l’une dans les Yvelines, l’autre dans l’Essonne. Ces deux UCA se trouvent dans des établissements publics.
- un geste interventionnel invasif ou mini-invasif réalisé dans un secteur interventionnel quelle que soit la voie d’abord, d’une part ;
- la mise en œuvre d’une continuité des soins, d’autre part.
- Les nouveaux textes formalisent des bornes d’âge, la chirurgie pédiatrique étant définie comme la chirurgie des personnes de moins de 15 ans (des dérogations existent cependant).
- Ces textes imposent que tout établissement autorisé en chirurgie adulte prenant en charge des enfants dans les situations d’urgence adhère à un dispositif spécifique régional (DSR) de chirurgie pédiatrique.
- Enfin, il est à noter que dans le cadre de la réforme de la réglementation relative aux soins critiques pédiatriques (décrets n° 2022-690 et n° 2022-694 du 26 avril 2022 article R. 6123-36 du Code de la santé publique), l’obtention d’une autorisation d’activité de soins critiques pédiatriques est subordonnée à l’existence sur site de trois unités : une unité d’hospitalisation de chirurgie adaptée à l’âge, une unité de médecine adaptée à l’âge, un service d’urgence prenant en charge les moins de 18 ans. Pour disposer d’une autorisation de soins critiques pédiatriques, il convient également de disposer d’un secteur opératoire avec des moyens de surveillance post-interventionnelle (SSPI). Le secteur opératoire et la SSPI peuvent être mis à disposition sur site ou par convention.
- disposer d’une autorisation de chirurgie adulte précisant la pratique thérapeutique de la chirurgie viscérale et digestive ;
- disposer d’une équipe chirurgicale composée de médecins spécialisés en chirurgie viscérale et digestive justifiant d’une expérience dans la pratique d’actes de chirurgie bariatrique, dont au moins un médecin justifiant d’une formation universitaire dans la pratique d’actes de chirurgie bariatrique ;
- permettre l’accès à une unité de réanimation (sur site ou par convention, dans un délai conforme à la sécurité des soins), à une endoscopie interventionnelle et à un scanner adapté en permanence (24 h/24, 7 j/7) ;
- réaliser un minimum de 50 actes par an selon une liste d’actes précisément définis ;
- disposer d’une organisation qui permet de délivrer à chaque patient un avis validant la prise en charge chirurgicale, fondé sur une concertation pluridisciplinaire et traduit dans un programme personnalisé de soins remis au patient. La concertation pluridisciplinaire comporte au minimum : un chirurgien, un endocrinologue-diabétologue-nutritionniste ou hépato-gastro-entérologue, un psychiatre ou psychologue, un diététicien, éventuellement un pédiatre et, en tant que de besoin, un masseur-kinésithérapeute ou un professionnel justifiant d’une formation en activité physique adaptée.
- technologique : avec une hyperspécialisation, une diminution de l’invasivité, le développement des actes interventionnels et une intégration de l’imagerie et du numérique (robot) voire de l’intelligence artificielle, et enfin de la médecine interventionnelle ;
- de la poursuite du développement de la chirurgie ambulatoire (jusqu’à 80 % selon le Haut Conseil de la santé publique - 2021), avec l’aide des hébergements temporaires non médicalisés ;
- du développement et de la sécurisation de la chirurgie hors bloc ou « office surgery » dans la limite des textes réglementaires.
- Les ressources humaines (RH) : le nombre, la recertification, l’équipe et la pluridisciplinarité
- L’innovation : appui méthodologique et observatoire ou registre
- Les parcours : chirurgie ambulatoire et épisode de soins
- L’apport du numérique : améliorer la qualité de la prise en charge à toutes les phases du parcours chirurgical (décision, préparation, simulation, organisation, réalisation du suivi post-opératoire).
- La nécessité d’une transition écologique
- Une évaluation multiple des pratiques : registres, recensement des événements indésirables graves et indicateurs de vigilance, dont les questionnaires usagers PREM (patient-reported-experience measures) et PROM (patient-reported-outcome measures).
- dans la grande couronne, l’accès chirurgical doit être maintenu au sein des GHT (Seine-et-Marne, Yvelines, Essonne et Val-d’Oise) ;
- la gradation des soins doit être structurée et l’attractivité des ressources humaines préservée (postes partagés avec des établissements de santé disposant d’un plateau médico-technique innovant, partage des contraintes pour les gardes et astreintes, accès à la formation, conditions de vie) ;
- des projets médicaux partagés au niveau territorial qui devraient davantage impliquer les ressources humaines de chaque site, et probablement les CHU, permettant un travail en commun, un maintien des compétences, un partage des lignes de permanence des soins et également une connaissance des pratiques et des établissements dès la formation des étudiants par leur affectation dans ces sites ;
- une limitation du nombre de sites associée à un renforcement des équipes devrait permettre une meilleure adéquation entre les besoins et les lignes de permanence des soins.
- gériatrie « UPOG » : le vieillissement de la population nécessite l’intégration des gériatres dans la prise en charge chirurgicale au niveau de chaque territoire ;
- pédiatrie : l’offre de soins doit être graduée afin de permettre un accès de proximité pour les problèmes courants nécessitant des actes chirurgicaux, tout en libérant les centres experts pour leurs activités de recours. L’élargissement, au second semestre 2023, des missions du dispositif spécifique « ACHILE73ACHILE : Association urgences chirurgie infantile Île-de-France. » comme dispositif spécifique régional (DSR) devrait améliorer cette offre ;
- précarité : les patients en situation de précarité ne consultent souvent qu’en urgence, d’où la nécessité d’une permanence des soins et d’un accès aux consultations sans rendez-vous ;
- handicap - UPOH (unité péri-opératoire et handicap) et hotline : il est nécessaire d’augmenter la compétence des équipes chirurgicales dans le domaine du handicap, et d’identifier des sites volontaires pour mettre en place des UPOH par territoire ainsi qu’un centre d’appel régional, très utile notamment en cas d’urgence ;
- posthectomies : en Île-de-France, près de 30 000 posthectomies sont réalisées annuellement chez les enfants, en chirurgie programmée. L’offre de chirurgie urologique est organisée de manière à réaliser ces actes. Ces prises en charge requièrent dans la plupart des cas une hospitalisation ambulatoire. À défaut d’une autorisation de chirurgie pédiatrique, la réalisation de posthectomies chez les enfants pourra être exercée dans le cadre d’une autorisation de chirurgie adulte, avec la double pratique thérapeutique spécifique « chirurgie plastique reconstructrice » et « chirurgie urologique ». L’autorisation mentionnera que la pratique thérapeutique spécifique de « chirurgie plastique reconstructrice » est dédiée à la réalisation des posthectomies chez les enfants.
- Le taux de chirurgie ambulatoire
- L’évolution des RH dans la grande couronne
- Le délai de prise en charge chirurgicale chez les personnes en situation de handicap
- Le nombre d’établissements ayant mis en place des PROM
- Le nombre de blocs opératoires labellisés « green bloc »
- de développer une offre attractive pour les ressources humaines à travers les projets médicaux partagés adaptés ;
- de mettre en place une organisation avec une gradation des soins au niveau du territoire ;
- d’adapter la permanence des soins des établissements de santé aux besoins des territoires ;
- de faciliter l’accès aux UPOG pour les personnes âgées dans tous les départements, notamment en Seine-et-Marne où seul un établissement de santé en dispose actuellement ;
- de favoriser l’accès en proximité aux soins non programmés ainsi qu’à la permanence des soins, notamment pour les populations en situation de précarité, en particulier dans le département de la Seine-Saint-Denis où le taux de précarité est de 28 % ;
- de faciliter l’accès aux unités péri-opératoires spécialisées adaptées aux personnes en situation de handicap et, plus généralement, à une meilleure prise en charge dans tous les départements ;
- d’assurer une meilleure offre des soins en ce qui concerne la chirurgie pédiatrique dans tous les départements, notamment le Val-d’Oise où un seul établissement de santé a une activité de chirurgie pédiatrique, d’où l’objectif de passer à trois établissements ayant une activité en chirurgie pédiatrique.
- Une mortalité plus élevée que dans le reste du pays :
- la mortalité maternelle s’élève à 12,3/100 000 naissances vivantes en Île-de-France, contre 8,2/100 000 en France hexagonale hors Île-de-France ;
- la mortalité périnatale s’élève à 11,4/1 000 naissances totales en Île-de-France, contre 10,0/1 000 en France hexagonale hors Île-de-France (données 2021 associant PMSI pour les 1 602 mort-nés enregistrés et Insee pour les 347 décès néonatals < 7 jours en Île-de-France) ;
- la mortalité infantile s’élève à 4,08/1 000 naissances vivantes en Île-de-France, contre 3,3/1 000 en France hexagonale hors Île-de-France.
- Baisse légère de la prématurité, cause principale de mortalité périnatale (reste un peu supérieure en Île-de-France 6,93 % / 6,41 % en France hexagonale hors Île-de-France), avec des écarts territoriaux importants, mais comporte une amélioration de la prise en charge active de l’extrême prématurité (à partir de 4,5 - 5 mois de grossesse). Cette évolution des pratiques génère une augmentation des besoins en néonatalogie.
- Les indicateurs liés aux caractéristiques de la population sont très marqués par les inégalités territoriales et sociales de santé : ainsi, 70,5 % des femmes accouchant en Seine-Saint-Denis sont domiciliées dans une commune faisant partie des 20 % les plus défavorisées d’après l’IDH-2.
- 17 centres de type I sans néonatalogie, réalisant au total 19 468 (12 %) des accouchements, dont 5 centres IB (expérimentation de soins pédiatriques de niveau 2 dans la chambre des mères) ;
- 58 centres avec unités de néonatalogie :
- 26 de type IIA avec médecine néonatale réalisant 42 528 (26 %) des accouchements,
- 17 de type IIB avec médecine néonatale et soins intensifs réalisant 47 054 (28,7 %) des accouchements,
- 15 de type III avec médecine néonatale, soins intensifs et réanimation néonatale réalisant 54 415 (33,3 %) des accouchements.
- des besoins de la population (IDH-2) ou indice de défavoration sociale (FDep), avec des inégalités sociales en santé (et besoin d’accès en secteur 1) ;
- des compétences partagées par les professionnels de santé ;
- des répartitions par type d’exercice (libéral / hospitalier / ville / PMI).
- Paris : l’offre reste riche avec un choix entre public universitaire, ESPIC ou privé lucratif. La possibilité d’accoucher en maison de naissance selon des conditions de proximité de domicile est aussi proposée, la maternité support est également très attractive.
- Hauts-de-Seine : une des maternités de type I a beaucoup de difficultés à assurer une liste d’astreinte de pédiatres. L’équipe d’une maternité du sud du département assure des accouchements exceptionnellement dans un établissement proche dépourvu de maternité mais très spécialisé en cardiologie.
- Seine-Saint-Denis : le département de la Seine-Saint-Denis se caractérise par une population jeune (64,9 % de sa population a moins de 45 ans). Le taux de natalité y est élevé (18,3 ‰), ainsi que le taux de fuite des parturientes vers des maternités d’autres départements. Les tensions concernant les ressources humaines existent, et se sont accentuées sur la période 2022-2023. Des innovations organisationnelles méritent d’être étendues (sages-femmes référentes permettant l’accompagnement à la sortie) à toutes les maternités de la région. Une maison de naissance a été autorisée dans le sud du département, mais elle n’est pas encore fonctionnelle.
- Val-de-Marne : le département se caractérise par une offre rénovée. Les maisons de santé pluriprofessionnelles et les CPTS du territoire ainsi que leurs professionnels sont investis sur les thématiques liées à la santé de la femme et de l’enfant.
- Seine-et-Marne : le département est marqué par une démographie médicale la plus faible de la région, en périnatalité particulièrement, alors que la population augmente durablement. La fragilité de l’offre de soins de ville (libérale et PMI) entraîne un recours aux établissements de santé très important en périnatalité.
- Yvelines : les maternités de type I sont en difficulté, avec des fermetures estivales faute de sages-femmes. Certaines maternités de type IIA ont une activité inférieure à 1 500 naissances. On observe une augmentation de flux sur les maternités publiques qui, pour certaines, sont amenées à refuser des inscriptions.
- Essonne : au sud du département, une équipe de territoire contribue à faire fonctionner la permanence des soins en obstétrique et en néonatalogie au sein du GHT, avec un centre périnatal de proximité sans hébergement.
- Val-d’Oise : ce département est le plus jeune de la région (source Insee), il comporte des territoires contrastés socialement. Il présente une mortalité infantile, dont la mortalité néonatale précoce, et une mortinatalité supérieures à la moyenne nationale, en lien avec la précarité associée à une plus grande fréquence de conditions défavorables (obésité, surpoids, comorbidités). Il est marqué par une faible densité en professionnels de santé de la périnatalité avec disparités intra-départementales en ville (faible offre en sages-femmes libérales dans l’est…).
- pour la gynécologie-obstétrique, activité à composante chirurgicale qui comporte des soins ambulatoires pour le suivi prénatal et post-
natal, et des soins en plateau technique programmés (pour la chirurgie gynécologique et l’orthogénie) ou non programmés pour les accouchements ou les urgences gynécologiques ; - pour la néonatalogie, activité s’exerçant dans des unités de médecine néonatale, avec possibilité de soins dans la chambre des mères quand elles sont encore hospitalisées (lits kangourous) ou de soins critiques (soins intensifs, réanimation néonatale).
- Veiller à l’adaptation accélérée du système de santé et la priorisation absolue des moyens sanitaires sur les territoires qui cumulent les difficultés ou voient leur démographie augmenter.
- Sécuriser les parcours de santé en périnatalité, notamment pour les plus vulnérables (cf. axe 2 du PRS3), avec un accompagnement personnalisé et l’accès à une sage-femme référente parcours permettant l’accompagnement à la sortie.
- Garantir la qualité de l’organisation des soins non programmés (transferts in utero, plateau technique adapté, prise en charge des urgences obstétricales…), en prenant appui sur les recommandations des professionnels de la périnatalité en matière de ressources humaines pour les soins non programmés77https://cngof.fr/rpc.
- Poursuivre les démarches d’amélioration de la pertinence visant à la réduction des écarts de pratiques : par exemple, pour éviter les pratiques de césarienne non justifiée ou réalisée avant le terme recommandé2222https://www.has-sante.fr/upload/docs/application/pdf/2012-03/reco2clics_indications-cesarienne.pdf, ce qui peut causer des détresses respiratoires chez le nouveau-né. CAQES 2018 « Pertinence césariennes programmées à terme ».
- Disposer d’un nombre de lits suffisants en néonatalogie au regard des indices de besoins régionaux, tels que définis en Île-de-France dans le cadre de l’application de l’arrêté du 1er avril 1999 fixant les indices de besoins nationaux.
- Faciliter la coordination entre l’offre en ville et en établissement de santé grâce au partage d’un dossier médical structuré et d’un outil numérique de parcours.
- Mettre en place des échanges de pratiques, de protocoles et de revue de cas entre ville et hôpital, pour permettre une orientation pertinente à la suite d’une inscription précoce en maternité et tout au long du parcours jusqu’à l’accouchement et la période post-natale (cf. axe 3 du PRS3).
- Évaluer les résultats de façon continue par un suivi d’indicateurs, en poursuivant les démarches d’amélioration de la qualité de la prise en charge coordonnée du parcours périnatalité (cf. priorité régionale du CAQES 2022 : https://www.iledefrance.ars.sante.fr/contrat-damelioration-de-la-qualite-et-de-lefficience-des-soins-caqes-4).
- Mettre à disposition des usagers des informations comparatives sur les pratiques, le consentement éclairé et le dialogue sur les projets de naissance.
- Généraliser le bilan de prévention en tout début de grossesse, de l’entretien prénatal précoce et l’entretien post-natal précoce.
- Prendre en compte l’expérience patient et coparent.
- Permettre le respect de la Charte du nouveau-né hospitalisé, qui prévoit la présence continue, dès sa naissance et sans restriction 24 h/24, d’au moins l’un de ses parents ou d’une personne de confiance (« zéro séparation »). Cette charte a des impacts logistiques dans divers domaines tels que les transports néonatals et les opérations d’investissement immobilier, par exemple.
- Renforcer la capacité d’agir des Franciliens (cf. axe 1) et permettre à toutes les femmes/nouveau-nés de bénéficier d’un parcours de santé adapté à leurs besoins et à leurs attentes :
- généraliser la médiation en santé et le recours à l’interprétariat (droit à l’information dans la langue maternelle) en périnatalité, notamment sur les territoires où les indicateurs de santé périnatale et infantile ont une évolution défavorable (mesure issue du CNR) ;
- permettre le choix du degré de médicalisation selon les besoins et les attentes pour un suivi global de grossesse et pour l’accouchement, en favorisant les maisons de naissance, les filières physiologiques…
- Repérage du risque de dépression périnatale, développement des staffs médico-psychosociaux, renforcement de l’offre par territoire avec inscription des maternités dans des unités de psychopathologie périnatale en lien avec les projets territoriaux de santé mentale, soutien aux structures d’appui et développement de l’évaluation en santé mentale périnatale.
- Exemple : favoriser les démarches d’éco-maternité (cf. axe 5)
- Maintien d’un système d’information en périnatalité, permettant de suivre en transparence pour les acteurs et les usagers (Qualité et pertinence des soins, cf. axe 3) :
- Indicateurs de structures : nombre de lits consommés en néonatalogie par type d’unité (annuel), ROR et ADHOC périnatalité en temps réel, SIVSS79SIVSS : système d’information de veille et sécurité sanitaire. (délestages), développer l’enregistrement des accouchements en filière physiologique, maison de naissance, plateau technique, nombre d’accouchements par structure selon l’activité
- Indicateurs de recrutement : âge maternel, désavantage social ou « déprivation » (commune de domicile)
- Indicateurs de pratiques :
- fiches « profils césariennes » (pertinence) et « pratiques obstétricales » information du public (cf. site https://accouchements.sante-idf.fr/accouchements/)
- terme et motifs des interruptions médicales de grossesse (accès au diagnostic anténatal) avant ou après 22 semaines d’aménorrhée (impact sur l’ enregistrement des mort-nés et décès néonatals)
- taux d’accouchement dans la maternité d’inscription, taux de transfert in utero, taux de transfert post-natal
- durée de séjour en postpartum
- taux d’accouchements de prématurés selon le terme et selon le type de centre périnatal, nombre de nouveau-nés éligibles à un suivi d’enfants vulnérables
- Indicateurs de résultats : mortinatalité, mortalité périnatale, mortalité infantile, morbidité maternelle sévère, mortalité maternelle et leurs déterminants
- Taux de déclaration des événements indésirables graves liés aux soins (EIGS), analyse des dysfonctionnements (SIVSS)
- Seine-et-Marne : une maternité du sud du département pourrait devenir le recours de populations situées dans une autre région.
- Essonne : une opération majeure de restructuration au nord du département, autorisée en 2023, conduira, en 2024-2025, au regroupement sur un site unique des unités d’obstétrique et de néonatalogie implantées sur deux sites distincts. Une gradation des soins a été encouragée pendant la phase transitoire. Des regroupements de cliniques de type I pourraient se faire et donner lieu à une autorisation IIA en vue de maintenir une offre néonatale de proximité, dans le contexte du regroupement susmentionné.
- Val-d’Oise : aucune évolution n’est prévue sur la période du PRS3. L’organisation de filières physiologiques est à soutenir. Il convient de noter qu’une clinique effectue moins de 1 000 accouchements par an.
- les autorisations sont désormais délivrées par mention, qui sont au nombre de quatre : la mention psychiatrie de l’adulte, la mention psychiatrie de l’enfant et de l’adolescent, qui tient compte des besoins des mineurs jusqu’à l’âge de 18 ans, une nouvelle mention spécifique à la psychiatrie périnatale, et la mention soins sans consentement, la réalisation des soins sans consentement passant d’un régime de désignation à un régime d’autorisation ;
- pour être autorisés pour l’une de ces mentions, les établissements doivent proposer les trois formes de prise en charge (séjours à temps complet, séjours à temps partiel et soins ambulatoires), soit en propre, soit par convention avec un établissement partenaire ;
- des exigences transversales sont consacrées ou renforcées : cohérence de l’activité avec le projet territorial de santé mentale, organisation de l’accès aux soins non programmés, concours à la réinsertion et à l’inclusion sociale du patient, accès aux soins somatiques et organisation de la prise en charge des comorbidités addictives, concours aux professionnels de premier recours, aux autres établissements de santé non spécialisés en psychiatrie ainsi qu’aux établissements et services sociaux et médico-sociaux.
- Répondre à la hausse des besoins liés à une dégradation générale de l’état de santé mentale des Franciliens, amorcée avant la crise sanitaire : prévalence de la dépression en hausse chez les 18-75 ans depuis 2010, hausse continue des prises en charge pour troubles de l’humeur et du risque suicidaire associé, augmentation des pensées et tentatives de suicide chez les enfants et les adolescents, risque de dépression élevé82ORS Île-de-France. « La santé des Franciliens : diagnostic pour le projet régional de santé 2023-2027 ». Paris : ORS ; 2023., prises en charge inadéquates de mineurs dans les services de psychiatrie de l’adulte ou de pédiatrie.
- Poursuivre la réduction des inégalités de recours aux soins et d’offre disponible entre départements au sein de la région. La comparaison des taux de recours des habitants des huit départements donne, pour une moyenne régionale égale à 1, des indices variant de :
- 0,87 (93) à 1,27 (75) en hospitalisation temps plein ;
- 0,57 (91) à 1,64 (75) en hospitalisation temps partiel ;
- 0,60 (95) à 1,71 (75) pour les actes ambulatoires83Données ATIH 2021. .
- Dans un contexte marqué par une démographie médicale défavorable, sans perspective d’amélioration rapide, et une inégale répartition des professionnels de santé dans leur ensemble au sein de la région, renforcer l’offre de manière ciblée sur des territoires prioritaires, tout en améliorant la coordination et la gradation, et les capacités de prise en charge en pédopsychiatrie, en veillant tout particulièrement à la transition de l’adolescence à l’âge adulte.
- Renforcer les capacités de prise en charge ambulatoire et augmenter les files actives et la densité des prises en charge réalisées dans les dispositifs sanitaires (hôpitaux de jour, CATTP84CATTP : Centre d’accueil thérapeutique à temps partiel., CMP85Centre médico-psychologique., équipes mobiles), en articulation avec les structures médico-sociales (CMPP86CMPP : Centre médico-psycho-pédagogique. , BAPU87BAPU : Bureaux d’aide psychologique universitaires. …).
- Structurer la réponse aux urgences psychiatriques dans chaque territoire.
- Rééquilibrer les implantations à l’échelle régionale
- Poursuivre le développement des alternatives à l’hospitalisation complète
- Rapprocher les lieux d’hospitalisation des lieux de résidence
- Réviser le schéma d’organisation des urgences psychiatriques
- Renforcer la pertinence des parcours en prévenant le recours à l’hospitalisation complète et en développant les interventions précoces
- Développer l’offre d’hospitalisation pour les mineurs de moins de 18 ans
- Organiser une offre territoriale adaptée à la prise en charge des grands adolescents et jeunes adultes
- Autres objectifs qualitatifs en psychiatrie de l’enfant et de l’adolescent
- réponse graduée aux situations de crise, par l’organisation d’une offre ambulatoire coordonnée et graduée et la possibilité de soins denses en ambulatoire et d’unités d’hospitalisation de crise et de courte durée ;
- capacités de prise en charge globale des adolescents par le renforcement des liens entre pédopsychiatrie et pédiatrie, et en particulier par l’augmentation des unités pédiatriques dédiées à la médecine de l’adolescent combinant ces deux compétences ;
- réponse aux besoins spécifiques des mineurs relevant de l’aide sociale à l’enfance et de la protection judiciaire de la jeunesse ;
- structuration régionale de la capacité de détection et de prise en charge des premiers épisodes psychotiques ;
- structuration des filières spécialisées, en lien étroit avec des soins de proximité : troubles du spectre de l’autisme et troubles du neuro-développement, psychotraumatisme, troubles des conduites alimentaires.
- les unités de psychopathologie (UPP), accessibles à tout professionnel de périnatalité – y compris en premier recours – en contact avec des femmes enceintes, accouchées ou nouveau-nés ;
- les staffs médico-psychosociaux, dont le renforcement est poursuivi, dans l’objectif d’une généralisation en maternité, pour toutes les situations repérées comme à risque présentant un degré de complexité ;
- les réseaux de périnatalité.
- en matière d’hospitalisation des personnes détenues (capacités en UHSA88UHSA : unités hospitalières spécialement aménagées ; UMD : unités pour malades difficiles. et selon d’autres modes de prise en charge) ;
- en matière de soins intensifs en psychiatrie (capacités en UMD, besoin de gradation renforcée des prises en charge).
- Taux d’équipement en lits entre départements
- Nombre de départements disposant d’un schéma d’organisation des urgences psychiatriques
- Pourcentage des hospitalisations prolongées (> 6 mois)
- Taux de recours aux soins des mineurs
- Nombre de départements de la région disposant d’une offre adaptée aux GAJA
- Part des soins sans consentement
- Mention psychiatrie de l’adulte
- Diminution possible du nombre d’implantations par regroupement de structures ou par transfert de Paris vers la petite ou la grande couronne.
- Possibilité de délivrer des mentions supplémentaires pour mise en conformité d’unités grands adolescents – jeunes adultes (GAJA) existantes avec le nouveau régime des autorisations.
- Mention psychiatrie de l’enfant et de l’adolescent
- Possibilité de diminution du nombre d’implantations par regroupement de structures.
- Possibilité de délivrer des mentions supplémentaires pour mise en conformité des unités grands adolescents – jeunes adultes existantes avec le nouveau régime des autorisations.
- Possibilité d’une implantation nouvelle pour le renforcement de l’offre régionale d’hospitalisation complète présentant les garanties d’accès et d’organisation de parcours aux patients non parisiens ; et d’une implantation nouvelle pour le transfert d’une partie de l’offre sur un nouveau site intramuros.
- Possibilité de délivrer une mention supplémentaire requise pour stabiliser l’offre d’hospitalisation temps plein en psychiatrie périnatale.
- Mention psychiatrie périnatale
- Stabilisation du nombre d’implantations, avec un objectif de développement et maillage en termes d’hospitalisation partielle et
d’ambulatoire.
- Stabilisation du nombre d’implantations, avec un objectif de développement et maillage en termes d’hospitalisation partielle et
- Mention soins sans consentement
- Garantir une réponse adaptée aux besoins des mineurs sur ce territoire. Hauts-de-Seine (92)
- Mention psychiatrie de l’adulte
- Des relocalisations dans les Hauts-de-Seine de lits d’hospitalisation de secteurs du Val-d’Oise et du Val-de-Marne, historiquement implantés hors du département, seront possibles dans un objectif de rapprochement du lieu de résidence des patients.
- Possibilité de délivrer des mentions supplémentaires pour la mise en conformité d’unités mixtes grands adolescents – jeunes adultes existantes avec le nouveau régime des autorisations.
- Mention psychiatrie de l’enfant et de l’adolescent
- Possibilité de délivrer des mentions supplémentaires pour la mise en conformité d’unités grands adolescents – jeunes adultes existantes avec le nouveau régime des autorisations.
- Possibilité de développer des offres d’hospitalisation, à nombre d’implantations constant, pour renforcer les capacités de prise en charge des grands adolescents et jeunes adultes ainsi que, dans le nord des Hauts-de-Seine, les capacités de prise en charge des adolescents.
- Mention psychiatrie périnatale
- Possibilité d’une implantation nouvelle pour renforcer les capacités d’hospitalisation partielle dans le département.
- Mention psychiatrie de l’adulte
- Possibilité d’implantations nouvelles par création ou transfert, pour renforcer l’offre d’hospitalisation partielle et complète, dans le cadre du rééquilibrage régional en faveur des territoires sous-dotés.
- Possibilité de délivrer une mention supplémentaire pour la mise en conformité d’une unité mixte grands adolescents – jeunes adultes existante avec le nouveau régime des autorisations.
- Une implantation est comptabilisée au titre d’un site d’hospitalisation de secteurs parisiens.
- Mention psychiatrie de l’enfant et de l’adolescent
- Possibilité de nouvelle implantation pour renforcer les capacités d’hospitalisation complète et partielle car le territoire est sous-doté, et à ce titre considéré comme prioritaire.
- Possibilité de délivrer des mentions supplémentaires pour mise en conformité d’unités grands adolescents – jeunes adultes (GAJA)
existantes avec le nouveau régime des autorisations, et pour renforcer les capacités d’hospitalisation complète et partielle des grands adolescents et jeunes adultes. - Une implantation est comptabilisée au titre des secteurs de Paris et du Val-de-Marne.
- Mention psychiatrie périnatale
- Possibilité d’une implantation nouvelle pour renforcer les capacités d’hospitalisation partielle dans le département.
- Mention soins sans consentement
- Garantir une réponse adaptée aux besoins des mineurs sur ce territoire.
- Une implantation est comptabilisée au titre de l’hospitalisation pour des secteurs parisiens.
- Possibilité de nouvelles implantations dans un objectif de meilleures proximité et continuité des prises en charge, notamment des mineurs.
- Mention psychiatrie de l’enfant et de l’adolescent
- Possibilité de nouvelles implantations pour renforcer la prise en charge des grands adolescents et des jeunes adultes.
- Possibilité de développer une offre d’hospitalisation complète pour les enfants et les adolescents, à nombre d’implantations constant (augmentation du capacitaire des implantations existantes et de la couverture journalière).
- Possibilité d’une implantation nécessaire à la stabilisation de l’offre d’hospitalisation temps plein en psychiatrie périnatale.
- Mention psychiatrie périnatale
- Possibilité de développer une offre d’hospitalisation à temps partiel, à nombre d’implantations constant.
- Mention soins sans consentement
- Garantir une réponse adaptée aux besoins des mineurs sur ce territoire.
- Mention psychiatrie de l’adulte
- Possibilité d’une implantation nouvelle par création ou transfert, pour renforcer l’offre d’hospitalisation partielle et complète, dans le cadre du rééquilibrage régional en faveur des territoires sous-dotés.
- Mention psychiatrie de l’enfant et de l’adolescent
- Possibilité d’implantations nouvelles pour renforcer la capacité de prise en charge des adolescents prioritairement en hospitalisation partielle, et en hospitalisation complète, car le territoire est sous-doté et, à ce titre, considéré comme prioritaire.
- Possibilité d’implantation nouvelle pour renforcer les capacités d’hospitalisation des grands adolescents et jeunes adultes.
- Mention psychiatrie périnatale
- Possibilité d’une implantation nouvelle pour renforcer l’offre
d’hospitalisation en psychiatrie périnatale.
- Possibilité d’une implantation nouvelle pour renforcer l’offre
- Mention soins sans consentement
- Garantir une réponse adaptée aux besoins des mineurs sur ce territoire.
- Mention psychiatrie de l’enfant et de l’adolescent
- Possibilité de délivrer une mention supplémentaire pour la mise en conformité d’une unité mixte grands adolescents – jeunes adultes existante avec le nouveau régime des autorisations.
- Mention psychiatrie périnatale
- Possibilité d’une implantation nouvelle pour développer l’offre d’hospitalisation partielle, en particulier dans les Yvelines sud.
- Mention soins sans consentement
- Garantir une réponse adaptée aux besoins des mineurs sur ce territoire.
- Possibilité d’une nouvelle implantation dans un objectif de meilleures proximité et continuité des prises en charge.
- Mention psychiatrie de l’adulte
- Possibilité d’une implantation nouvelle pour renforcer l’offre d’hospitalisation des grands adolescents – jeunes adultes.
- Des implantations sont comptabilisées au titre de sites d’hospitalisation de secteurs parisiens.
- Mention psychiatrie de l’enfant et de l’adolescent
- Possibilité d’implantations nouvelles pour renforcer les capacités de prise en charge des adolescents et des grands adolescents – jeunes adultes, en hospitalisation partielle et en hospitalisation complète, car le territoire est sous-doté et, à ce titre, considéré comme prioritaire.
- Mention psychiatrie périnatale
- Possibilité d’une implantation nouvelle pour renforcer l’offre d’hospitalisation partielle. La faisabilité d’une unité d’hospitalisation temps plein mère-bébé en Essonne pourra toutefois être étudiée.
- Mention soins sans consentement
- Garantir une réponse adaptée aux besoins des mineurs sur ce territoire.
- Une implantation est comptabilisée au titre de sites d’hospitalisation de secteurs parisiens.
- Mention psychiatrie de l’adulte
- Une implantation est comptabilisée, correspondant à une offre sectorisée au bénéfice des habitants des Hauts-de-Seine. Dans un objectif de rapprochement du lieu de résidence des patients, dans les Hauts-de-Seine, cette implantation pourra être amenée à être transférée dans les Hauts-de-Seine.
- Possibilité de délivrer une mention supplémentaire pour renforcer les capacités de prise en charge des grands adolescents – jeunes adultes en hospitalisation partielle.
- Mention psychiatrie de l’enfant et de l’adolescent
- Possibilité d’implantations nouvelles pour renforcer en priorité les capacités d’hospitalisation partielle des enfants et adolescents, ou d’hospitalisation complète, car le territoire est sous-doté et, à ce titre, considéré comme prioritaire.
- Mention psychiatrie périnatale
- Possibilité d’une implantation nouvelle pour renforcer les capacités d’hospitalisation partielle dans le département.
- Mention soins sans consentement
- Garantir une réponse adaptée aux besoins des mineurs sur ce territoire.
- Diminution possible au titre de la relocalisation de l’activité d’un site dans les Hauts-de-Seine.
- le vieillissement de la population, et donc l’augmentation de pathologies liées à l’âge (AVC, par exemple) et de la dépendance ;
- lamélioration de la prise en charge des affections aiguës et des maladies chroniques, qui s’accompagne d’un nombre plus élevé de personnes vivant avec un handicap ;
- les progrès de la médecine de réadaptation : la rééducation reposait initialement sur des concepts très empiriques ; aujourd’hui, les données scientifiques fondées sur la preuve permettent de proposer des modalités de prise en charge plus techniques et reposant sur des bases scientifiques solides.
- privé lucratif : 40 %
- ESPIC : 20 %
- public hors AP-HP : 20 %
- AP-HP : 20 %
- l’apparition de nouvelles mentions spécialisées, venant s’ajouter aux neuf mentions pré-existantes :
- SMR pédiatrie, avec deux mentions : enfants (4 ans et plus) et adolescents ; et jeunes enfants (moins de 4 ans), enfants et adolescents,
- SMR oncologie (qui s’ajoute au SMR onco-hématologie qui existait déjà),
- SMR polyvalent (qui devient une mention à part entière) ;
- l’apparition d’activités d’expertise (AE), nouveau niveau dans la gradation des soins en SMR, pour des activités pointues spécialisées ou des pathologies spécifiques (11 AE adultes et 2 dans le champ pédiatrique). Ces activités ne seront pas soumises à autorisation mais feront l’objet de reconnaissances contractuelles.
- La résolution des parcours bloqués ou complexes :
- création de 5 unités de soins prolongés complexes (USPC) et de 3 soins de rééducation post-réanimation (SRPR) neurologiques (venant compléter les 5 SRPR préexistants) ;
- création des cellules d’appui à la résolution des situations complexes (CARSIC), en subsidiarité des dispositifs et cellules cas complexes existantes ;
- La montée en charge et le développement des prises en charge ambulatoires au sens large.
- Le développement des filières déficitaires et la reconversion des filières excédentaires.
- L’identification de filières « oubliées » échappant aux filières SSR traditionnelles.
- L’anticipation de l’impact des nouvelles technologies et leur promotion.
- Vieillissement de la population.
- Enjeu fort d’amélioration de la prise en charge des maladies aiguës et chroniques.
- Insuffisance de l’offre médico-sociale pour adultes en situation de handicap, qui rend plus difficiles les solutions d’aval pour le SMR ; mais aussi difficultés sur le secteur personnes âgées (maintien à domicile).
- Difficulté pour trouver des relais en ville pour la réadaptation (masseurs-kinésithérapeutes et orthophonistes, notamment).Plusieurs enjeux peuvent être identifiés.
- Amélioration nécessaire du lien MCO-SMR (qui doit être bidirectionnel).
- Renforcement du lien ville-SMR.
- Développement de la coopération médico-social-SMR pour limiter les passages aux urgences inadéquats, maintenir l’autonomie…
- Meilleure visibilité des établissements SMR, avec une mise à jour a minima annuelle des unités référencées dans le ROR89Répertoire opérationnel des ressources., et une attention particulière sur les données de contacts ainsi que la bonne description des offres de soins proposées.
- Travail sur les filières territoriales et sur les admissions directes.
- Rappel et confortation du rôle du SMR dans le champ de la prévention.
- Positionnement du SMR comme référent parcours, notamment pour les patients en perte d’autonomie, souffrant de handicap, dans le but de maintenir l’autonomie le plus longtemps possible :
- développement d’une offre de « SMR hors les murs », notamment dans les pathologies chroniques et le handicap (EM-RR90Équipes mobiles de réadaptation-réinsertion., HAD-R91HAD de rééducation., consultations de suivi) ;
- ouverture à des séjours de répit / revalidation / réévaluation.
- Action en direction des aidants (solutions de répit, formation/éducation…), un enjeu essentiel encore trop marginal.
- Vigilance portée à l’augmentation des situations sociales complexes avec un impact sur la durée moyenne de séjour et la saturation des services.
- Concernant le SMR pédiatrique, quelques points particuliers méritent d’être signalés :
- souligner le rôle ressource des SMR pédiatriques dans les parcours de santé des enfants avec maladies chroniques ou avec handicap ;
- rôle important dans la coordination avec la ville, le secteur médico-social, l’Éducation nationale et la pédopsychiatrie ;
- deux activités d’expertise seront à décliner au niveau régional : polyhandicap et troubles des apprentissages ;
- participation à la transition enfant/adulte.Points d’alerte pour les cinq prochaines années
- La réforme de financement, qui comprend des incertitudes à clarifier et fait craindre à ce stade, pour l’Île-de-France, un risque de contrainte sur les possibilités de développement de l’offre.
- Les tensions RH et leurs conséquences sur l’offre (fermeture de lits). Ces difficultés ne sont pas spécifiques au secteur SSR/SMR, mais ce dernier est fortement touché. Cela dans un contexte où le développement de l’ambulatoire va entraîner un besoin de médicalisation et d’encadrement du secteur d’hospitalisation complète pour accueillir les patients les plus dépendants et/ou complexes sur le plan clinique.
- décliner les nouvelles mentions spécialisées : pédiatrie, oncologie et polyvalent (cette dernière étant une mention socle dans le SSR, peu développée en région) ;
- attribuer de nouvelles autorisations, incluant les deux modes de prise en charge (HC et HJ), à mettre en œuvre sur site ou par convention ;
- poursuivre l’évaluation du besoin spécifique de prise en charge pour des patients polypathologiques, quel que soit leur âge, afin de renforcer l’accessibilité des soins pour les « âges frontières » 60-74 ans selon les territoires ;
- mettre en œuvre les activités d’expertise (AE), nouveau niveau dans la gradation des soins en SMR, pour des activités pointues spécialisées ou des pathologies spécifiques (11 AE adultes et 2 enfants) ;
- développer l’activité de prévention par la promotion d’actions de repérage et de diagnostic ;
- encourager les établissements ayant une offre en SMR gériatrique à mettre en place également une offre de SMR polyvalent pour répondre aux besoins de proximité ;
- encourager les établissements ayant une offre en SMR onco-hématologie à mettre en place également une offre en SMR oncologie.
- Certaines activités déjà existantes dans la région, identifiées par des reconnaissances contractuelles : SMR basse vision, SMR néphrologie-dialyse, SMR dénutrition sévère, SMR périnatalité (SMR mère-enfant).
- Certaines activités SMR actuellement peu voire pas présentes dans l’offre de soins :
- offre SMR pour patients souffrant de troubles psychiatriques ;
- soins palliatifs dans le champ SMR, en lien avec les travaux nationaux en cours : actuellement, la durée de séjour limitée en soins palliatifs dans le champ MCO restreint l’accès à ces prises en charge pour certains patients qui en auraient besoin. Le développement d’une offre palliative en SMR répond à un besoin qui devra être quantifié plus précisément, notamment en lien avec les nouvelles autorisations de SMR oncologie, polyvalent et gériatrie.
- Un appel à manifestation d’intérêt a récemment permis d’identifier une offre nouvelle en SMR pédiatrique, correspondant aux recommandations de la HAS93Haute Autorité de santé. sur la rééducation motrice intensive pour les enfants souffrant de paralysie cérébrale.
- Sur l’apport des nouvelles technologies, la place des nouveaux outils technologiques devra être précisée : exosquelettes, réalité virtuelle, rééducation robotisée, outils connectés, impression 3D…
- Le développement de modalités alternatives au SSR/SMR traditionnel :
- équipes mobiles thérapeutiques, qui pourraient être un palier intermédiaire entre l’HJ SMR et l’HAD-R, conformément au nouveau cadre réglementaire de l’HAD qui prévoit une mention spécialisée relative à la réadaptation ;
- télé-réadaptation (un modèle économique est en cours de réflexion au niveau national) ;
- développement d’une offre innovante de SMR hors les murs (voir supra) ;
- des consultations paramédicales pourraient également être envisagées pour apporter un avis technique/spécialisé aux professionnels de ville ou du champ ESMS.
- la résolution des parcours bloqués ou complexes ;
- le développement des prises en charge ambulatoires au sens large ;
- la meilleure structuration des filières SMR échappant aux filières SMR traditionnelles (ex. : traumatisme cranio-cérébral léger ; suites d’arrêt cardio-respiratoire ; patients avec comorbidités psychiatriques…) ;
- l’anticipation de l’impact des nouvelles technologies et leur promotion.
- Paris : quatre implantations supplémentaires pour le développement d’activités ambulatoires de SMR mention locomoteur (notamment pour les amputés complexes, la traumatologie sportive et l’aval des pathologies orthopédiques et traumatologiques) ; des implantations supplémentaires sont souhaitées pour les SMR mention pneumologie et mention cardio-vasculaire, insuffisamment développés dans Paris, et une implantation pour un projet de SMR basse vision pour l’enfant.
- Seine-et-Marne : deux implantations supplémentaires de SMR mention locomoteur.
- Yvelines : deux implantations de SMR mention locomoteur orientées vers la pathologie sportive et le parasport ; des implantations supplémentaires sont prévues en SMR mention pneumologie, mention système digestif-endocrinologie-diabétologie-nutrition, mention système nerveux et mention cardio-vasculaire.
- Essonne : des implantations supplémentaires envisagées en SMR mention locomoteur, mention pneumologie et mention système nerveux.
- Hauts-de-Seine : des implantations sont envisagées sur le SMR mention locomoteur, mention système digestif-endocrinologie-diabétologie-nutrition et cardio-vasculaire, dans le cadre de la réorganisation d’établissements du territoire.
- Seine-Saint-Denis : des implantations supplémentaires sont envisagées en SMR mention locomoteur (dont une en traumatologie sportive), mention pneumologie et mention système digestif-endocrinologie-diabétologie-nutrition.
- Val-de-Marne : des implantations supplémentaires sont envisagées en SMR mention pneumologie et mention conduites addictives, mention système digestif-endocrinologie-diabétologie-nutrition, mention système nerveux et mention cardiovasculaire. Une implantation en mention enfant et adolescent est envisagée pour la prise en charge des amputations complexes en pédiatrie.
- Val-d’Oise : des implantations supplémentaires sont envisagées en SMR mention pneumologie, mention système nerveux (au cas où le SRPR du territoire se transformerait en activité d’expertise PREPAN93PREPAN : prise en charge en réadaptation précoce post aigüe neurologique.) et mention cardiovasculaire.
- Des implantations supplémentaires de SMR polyvalent sont envisagées dans plusieurs territoires, pour répondre à des besoins de proximité, ainsi que pour le développement de certaines expertises non identifiées au niveau national mais correspondant à des reconnaissances contractuelles régionales (par exemple, SMR néphrologie-dialyse, SMR basse vision, périnatalité…).
- Pour le SMR gériatrie : nouvelles implantations envisagées dans les territoires 75, 78 nord, 78 sud, 91 nord, 91 sud, 92, 93, 94 et 95 sud.
- le décret n° 2021-1930 fixant les conditions d’implantation des activités de médecine nucléaire ;
- le décret n° 2022-114 du 1er février 2022 fixant les conditions techniques de fonctionnement des activités de médecine nucléaire ;
- l’arrêté du 1er février 2022 fixant, pour un site autorisé, le nombre d’équipements de médecine nucléaire en application du II de l’article R. 6123-136 du Code de la santé publique de l’activité de médecine nucléaire.
- Dès lors que le nombre d’équipements installés sur le site géographique ne dépasse pas trois, le titulaire de l’autorisation n’aura pas à solliciter de nouvelle autorisation, mais informera l’Agence régionale de santé des caractéristiques de l’équipement avant toute mise en service de ce dernier.
- Dans certaines conditions, certains sites pourront dépasser trois équipements installés : si le volume des actes, la spécialisation de l’activité ou la situation territoriale le justifient, le directeur général de l’Agence régionale de santé peut autoriser le titulaire à disposer jusqu’à neuf équipements sur le site.
- Concernant les sites autorisés par les précédents PRS, où plusieurs entités juridiques sont organisées sur un même site, l’ARS Île-de-France prévoit de délivrer une autorisation par entité. Le seuil de trois équipements s’appliquera cependant au site (et non par titulaire), et donc à l’ensemble de ces entités. Pour toute demande d’installation supplémentaire (sous le seuil des trois et au-delà) il sera demandé de fournir un document attestant d’une organisation et demande communes ou de l’accord de l’ensemble des opérateurs du site. Cette décision permettra une poursuite d’activité des autorisations, et une réorganisation progressive des groupes exerçant sur un même site.
- mention « A », lorsque l’activité comprend les actes diagnostiques ou thérapeutiques hors thérapie des pathologies cancéreuses, réalisés par l’administration de médicament radio-pharmaceutique prêt à l’emploi ou préparé conformément au résumé des caractéristiques du produit, selon un procédé aseptique en système clos ;
- mention « B », lorsque l’activité comprend, outre les actes de mention A, les actes suivants :
- B1 : les actes diagnostiques ou thérapeutiques réalisés par l’administration de médicament radio-pharmaceutique préparé selon un procédé aseptique en système ouvert,
- B2 : les actes diagnostiques réalisés dans le cadre d’explorations de marquage cellulaire des éléments figurés du sang par un ou des
radionucléides, - B3 : les actes thérapeutiques réalisés par l’administration de dispositif médical implantable actif,
- B4 : les actes thérapeutiques pour les pathologies cancéreuses réalisés par l’administration de médicament radio-pharmaceutique.Zonage
- en médecine interne : en 2010, l’autorisation de mise sur le marché (AMM) a été étendue et permet de traiter, entre autres, les fièvres et syndromes inflammatoires inexpliquées, vascularites, pathologies inflammatoires rhumatologiques. Ces nouvelles indications représentent aujourd’hui 15 % de l’activité de TEP-FDG ;
- en neurologie nucléaire.
- constituer ou consolider des équipes territoriales ;
- corriger les déséquilibres de l’offre de soins ;
- soutenir des projets médicaux de qualité ;
- garantir la qualité, la sécurité, l’efficience et la pertinence des soins proposés.
- Garantir des ressources humaines en nombre suffisant sur chaque site, afin d’en optimiser le fonctionnement et l’accessibilité en soins programmés et en soins non-programmés et en urgence. Garantir la qualité, la sécurité et la pertinence des examens : effectifs en nombre suffisant, outils informatiques pour le suivi des patients et l’archivage des images, validation de la prescription, délais et conditions de rendu des résultats, facilité de prise en charge des patients dans leur parcours de soins.
- Corriger les déséquilibres de l’offre dans les zones encore peu dotées ayant un besoin en médecine nucléaire.
- Constituer et/ou consolider des équipes territoriales afin de garantir une offre complète en activité de médecine nucléaire, en veillant à répondre aux différents types de besoins externes et intra-hospitaliers des établissements de santé.
- Favoriser l’évolution des équipements et des plateaux techniques (outils numériques, partage d’images, téléexpertise, recours à l’intelligence artificielle).
- les tensions sur les métiers de manipulateurs en électroradiologie médicale, médecins nucléaires, radio-pharmaciens et radio-physiciens sont à prendre en compte dans la déclinaison territoriale de l’offre : il est attendu un renforcement des équipes existantes afin de les consolider et sécuriser le fonctionnement des plateaux techniques et non pas disperser et déséquilibrer l’offre. En raison de ces tensions, les nouvelles implantations délivrées devront proposer une composition solide des équipes médicales et paramédicales, permettant un accès aux examens sur des plages horaires en adéquation avec les besoins, et dans le cadre d’un projet médical de qualité ;
- les établissements de santé disposant d’infrastructures adaptées, de services de médecine nécessitant une activité de médecine nucléaire sur place, notamment pour la gestion des patients hospitalisés, sont considérés comme prioritaires pour l’obtention d’autorisation d’activité de médecine nucléaire afin de renforcer des filières complètes de prise en charge.
- Le taux d’équipement par territoire de proximité
- Les délais moyens de mise en œuvre des équipements suite à l’obtention d’une autorisation par territoire
- 2 nouvelles USLD ont été autorisées et mises en œuvre (77) ;
- 2 nouvelles USLD ont été autorisées et non mises en œuvre à ce jour (77, 91) ;
- 4 autorisations ont été déclarées caduques pour cessation d’activité (2 à Paris et 2 en Yvelines) ;
- 1 autorisation a été déclarée caduque pour regroupement d’activités (91).
- un grand nombre d’opérations de modernisation et de restructuration d’USLD, notamment afin d’améliorer les conditions d’hébergement (dédoublement des chambres doubles, installation de salles de bain individuelles, augmentation des surfaces de circulation…), qui ont conduit à diminuer le nombre de places ;
- des opérations de transformation de lits d’USLD en places d’Ehpad ;
- des taux d’occupation parfois assez faibles, qui ont conduit à un ajustement de la capacité par les gestionnaires ;
- des difficultés pour les gestionnaires à dégager des marges financières pour rénover le bâti et présenter une attractivité forte permettant d’augmenter le taux d’occupation et l’efficience ;
- des profils de résidents d’USLD similaires aux résidents d’Ehpad ;
- de situations budgétaires très déficitaires et péjoratives pour le gestionnaire hospitalier, notamment en raison de tarifs hébergement ne permettant pas d’atteindre le point d’équilibre financier ;
- en outre, de façon accrue depuis plusieurs mois, le manque d’attractivité des USLD se caractérise également par des difficultés de recrutement très conséquentes, entraînant des fermetures de lits temporaires, voire définitives.
- assurer aux patients les soins d’entretien de la vie, les soins médicaux et techniques, les soins relationnels ;
- prévenir l’apparition ou l’aggravation de la dépendance en maintenant les capacités restantes ;
- élaborer un projet de vie individuel pour chaque patient dans le souci de sa qualité de vie ;
- assurer l’accompagnement des familles et des proches.
- l’augmentation de la perte d’autonomie fonctionnelle des personnes âgées. En 2040, l’Île-de-France compterait ainsi entre 179 000 et 281 000 bénéficiaires de l’APA99APA : allocation personnalisée d’autonomie., selon les scénarios extrêmes, et plus vraisemblablement autour de 217 000 dans le scénario central100Observatoire régional de santé d’Île-de-France, La santé des Franciliens : diagnostic pour le projet régional de santé 2023-2027.. Par conséquent, les personnes âgées sévèrement dépendantes seront à l’avenir de plus en plus nombreuses ;
- la feuille de route Ehpad-USLD-DGCS-DGOS de mars 2022, ayant pour objectif d’engager des actions à partir des analyses et des recommandations du rapport de mission sur les profils de soins en USLD et Ehpad remis le 5 juillet 2021 par les professeurs Claude Jeandel et Olivier Guérin ;
- les tensions en matière de ressources humaines au sein des établissements de santé franciliens.
- les USLD ne permettent pas de répondre de manière satisfaisante aux besoins de prise en charge médicale complexe, lourde et prolongée de tout âge ;
- une grande partie des profils de soins des patients rejoignent ceux des résidents en Ehpad.
- créer des unités sanitaires prolongées complexes (USPC) pour les patients de tout âge présentant des pathologies instables à risque de décompensation, relevant d’une charge en soins importante, tout en organisant un accompagnement dans le temps dans un lieu de vie ;
- définir une recomposition d’une partie des USLD vers le secteur médico-social des Ehpad, en prenant en compte certains besoins complémentaires liés à certaines spécificités de ce public à qualifier et à quantifier (besoins de soins spécifiques, situation de précarité).
- Garantir l’accessibilité de l’offre, tant financière que géographique, en vue de réduire les inégalités d’accès à cette ressource.
- Réaliser une enquête sur le profil des personnes accueillies en USLD.
- Poursuivre les opérations de modernisation : des rénovations lourdes s’inscrivent dans un calendrier qui court jusqu’en 2029, voire au-delà. Il est nécessaire de maintenir le suivi de ces opérations. La mise en conformité de l’ensemble des lits doit être atteinte. Une humanisation des chambres (chambre individuelle, salle de douche individuelle) est particulièrement attendue.
- Poursuivre la réflexion sur la place des USLD dans le parcours de soins des usagers, en différenciation du service rendu par les Ehpad, et mener les actions adéquates en vue de répondre de manière satisfaisante aux besoins de prise en charge médicale complexe, lourde et prolongée des personnes âgées.
- Nombre de places installées sur le nombre de places autorisées
- Taux de chambres individuelles avec salle de douche individuelle
- Nombre de lits en conformité avec une prise en charge médicale complexe et prolongée
- de moyens d’hospitalisation à temps complet et à temps partiel et d’une salle d’opération disponible à tout moment pour la greffe ;
- d’une activité de réanimation autorisée ;
- d’une activité de chirurgie autorisée et, pour les greffes de cœur et de cœur-poumons, d’une activité de chirurgie cardiaque autorisée ;
- d’une activité de médecine adaptée à la prise en charge des patients relevant de l’activité de greffe d’organes concernée.
- l’organe ou les organes pour lesquels elle est accordée ;
- si l’activité concerne les enfants, les adultes et les enfants ou uniquement les adultes ;
- le site sur lequel l’activité est exercée.
- le résultat des enquêtes d’activité menées par l’Agence de la biomédecine ;
- l’analyse des données d’activité et de l’organisation des équipes autorisées ;
- les données de résultat post-greffes et de biovigilance (qualité des résultats des greffes) ;
- l’évaluation du nombre de demandes de greffe par organe et les capacités de prise en charge des équipes au niveau régional.
- garantir le maintien et l’accès à toutes les sources possibles de greffons de CSH ;
- améliorer les conditions de prélèvement et le suivi des donneurs de CSH ;
- maintenir la qualité et l’exhaustivité des données des registres ;
- renforcer la biovigilance en matière de prélèvement et d’allogreffe de CSH ;
- maintenir un accès de qualité à l’allogreffe de CSH ;
- maintenir, et adapter aux évolutions, le financement des activités CSH ;
- poursuivre et adapter la communication sur le don non apparenté de CSH.
- Atteindre un nombre de prélèvements d’organes sur donneurs décédés en mort encéphalique dans une fourchette représentée par un couloir de croissance régional situé entre 222 et 281 prélèvements annuels.
- Atteindre un nombre de prélèvements d’organes sur donneurs décédés en arrêt circulatoire de type Maastricht III dans une fourchette représentée par un couloir de croissance régional situé entre 40 et 71 prélèvements annuels.
- Atteindre un nombre de greffes rénales issues de donneurs vivants dans une fourchette représentée par un couloir de croissance régional situé entre 124 et 211 greffes rénales d’ici 2026.
- Atteindre un nombre total de greffes réalisées dans une fourchette représentée par un couloir de croissance régional situé entre 1 459 et 2 359 greffes d’ici 2026.
- Atteindre 15 % des greffes réalisées provenant de greffons prélevés sur donneurs Maastricht III.
- Atteindre 20 % de greffes rénales issues de greffons prélevés sur donneur vivant (global et/ou pour chaque équipe adulte) : un travail à l’échelon de chaque GHT et des regroupements des hôpitaux de l’AP-HP est nécessaire, avec l’intégration d’un plan local prélèvement et greffe dans les projets médicaux de chaque GHU de l’AP-HP ou GHT.
- Atteindre une ischémie froide moyenne (pour la greffe de rein) de moins de 10 heures pour chaque équipe de greffe rénale.
- Augmenter le nombre de prélèvements de cornées afin de garantir l’autosuffisance du tissu dans la région.
- Autoriser au moins cinq nouveaux établissements au prélèvement de tissus (et organes selon les conditions locales et le potentiel) hors Paris intramuros d’ici 2026.
- Disposer au moins d’une équipe de CRN mobile régionale103Circulation régionale normothermique..
- Organiser une astreinte régionale d’anatomopathologie.
- Adapter les réseaux de prélèvement à l’évolution de l’offre hospitalière.
- Formaliser des filières de prise en charge des patients cérébrolésés hors ressource thérapeutique.
- Développer les prélèvements sur donneurs décédés en arrêt cardiaque de type Maastricht III dans les centres franciliens autorisés aux prélèvements de donneurs en état de mort encéphalique.
- Infléchir le taux d’opposition régional au don d’organes et de tissus.
- Augmenter l’activité de prélèvement rénal issu de donneur vivant.
- Travailler à l’échelon de chaque GHT et des regroupements de l’AP-HP pour l’élaboration d’un plan local de prélèvement et de greffe intégré au projet médical de chaque GHU de l’AP-HP ou GHT (développer une approche fédérative et un accompagnement de pré-inscription et post-greffe à l’échelle des GHU de l’AP-HP et de la région).
- la réduction du délai de réalisation du bilan pré-greffe. L’indicateur de suivi sera le délai moyen en mois, il sera mis en place avec les équipes de greffe et les acteurs de cette activité. L’objectif est de formaliser ce bilan (notamment pour la greffe de rein) et de répertorier les sites et professionnels y participant afin de cartographier et donner plus de lisibilité aux patients sur l’offre en Île-de-France. L’objectif à atteindre est un délai inférieur à deux mois d’ici la fin du PRS3, avec un suivi annuel.
- Renforcer la diversification des greffons de cellules souches hématopoïétiques (CSH) au sein du réseau de maternités identifiées par une augmentation du nombre et de la qualité des unités de sang placentaire prélevées, en travaillant aux évolutions organisationnelles nécessaires dans un contexte de ressources humaines en tension.
- Améliorer l’accès aux prélèvements de CSH (accès au bloc opératoire, disponibilité des équipes de prélèvement, prélèvement des donneurs non apparentés pour le compte d’une autre région ou autre pays) en proposant une organisation mutualisée. Pour ce faire, évaluer l’opportunité et la faisabilité d’une mutualisation autour d’un ou deux centres pour les prélèvements de moelle osseuse (apparentés et non apparentés) en Île-de-France, ainsi que pour les prélèvements de CSH de donneurs non apparentés ; et, si positive, la mettre en œuvre.
- Faciliter l’accès à la greffe de CSH en pédiatrie en poursuivant la réouverture des lits fermés.
- Réaffirmer les engagements sur la couverture des besoins d’ICT (cf. activité de traitement du cancer – radiothérapie).
- Faciliter l’évaluation du plan greffe par le recueil systématique des données de greffe par du personnel type technicien d’étude clinique (TEC) pérenne et financé dans ce cadre.
- Taux de fermeture des lits
- Nombre d’irradiations corporelles totales réalisées hors Île-de-France
- Nombre de greffes décalées pour des motifs organisationnels
- Mise en place d’une organisation mutualisée des prélèvements de CSH
- Un centre de traitement des grands brûlés parisien assure la prise en charge des adultes. Ouvert en 2012, il constitue le centre référent pour la prise en charge des brûlés adultes. Il est doté d’équipements de haute technicité et assure, avec une équipe pluridisciplinaire composée de médecins, chirurgiens, soignants, masseurs-kinésithérapeutes, psychologues, diététicienne et assistante sociale, les consultations, la prise en charge des urgences H24 pour les brûlés à partir de 15 ans ainsi que l’hospitalisation. L’établissement dispose de 20 lits dont certains ultra-spécialisés de réanimation permettant les interventions chirurgicales.
- Un établissement de santé pédiatrique situé à Paris est autorisé à assurer le traitement des enfants. L’établissement assure la prise en charge des enfants, quel que soit leur âge ou l’étendue des brûlures. Le service est spécialisé également en chirurgie réparatrice et plastique de l’enfant.
- Par ailleurs, un hôpital d’instruction des armées (HIA) implanté dans le département des Hauts-de-Seine assure également une prise en charge spécialisée. Ce centre de traitement des brûlés, équipé de 13 lits, traite tous les types de brûlures (thermiques électriques, mécaniques, chimiques et radiologiques) et est en capacité de prendre en charge des patients adultes et des enfants de plus de 3 ans. Cet établissement n’est pas comptabilisé dans les implantations du présent schéma.
- 1° aux patients nécessitant des soins spécifiques de réanimation ;
- 2° aux patients nécessitant des soins chirurgicaux spécifiques.
- de poursuivre l’amélioration du recueil des données (motif des brûlures) ;
- d’éviter les ruptures de parcours, surtout pour les patients précaires ;
- d’éviter les prises en charge des brûlés graves dans des centres non spécialisés, en améliorant l’organisation des recours et les premiers soins ;
- de pérenniser les centres assurant une prise en charge en soins médicaux et de réadaptation ;
- d’encourager le développement de la formation et de la recherche.
- l’attention portée à la lutte contre les infections liées aux soins ;
- la prise en charge de la douleur ;
- le recours à l’aide psychologique pour les patients comme pour l’équipe soignante ;
- l’organisation de la rééducation la plus précoce possible.
- Nombre annuel d’admissions
- Nombre annuel d’actes chirurgicaux
- Taux de mortalité
- Durée moyenne de séjour
- Taux d’occupation
- Délai de prise en charge par le SMR dédié
- Les unités de soins intensifs cardiologiques (USIC) étaient soumises à reconnaissance contractuelle, et sont désormais soumises à autorisation dans le cadre de la réforme des autorisations d’activités de soins : elles entrent dans le champ des activités de soins critiques.
- La cardiologie interventionnelle (CI) permet de traiter mécaniquement, et de manière moins invasive que la chirurgie cardiaque, plusieurs types de pathologies :
- les rythmopathies, traitées dans des établissements disposant, dans l’ancienne réglementation, d’une autorisation de cardiologie interventionnelle de type 1 ;
- les cardiopathies congénitales (CC), traitées dans des établissements disposant, dans l’ancienne réglementation, d’une autorisation de cardiologie interventionnelle de type 2 ;
- les coronaropathies, traitées dans des établissements disposant, dans l’ancienne réglementation, d’une autorisation de cardiologie interventionnelle de type 3 ;
- les anomalies structurelles du cœur (telles que les valvulopathies), traitées dans des établissements disposant, dans l’ancienne réglementation, d’une autorisation de type 3 adossée à un service de chirurgie cardiaque.
- La chirurgie cardiaque adulte et pédiatrique, régie par les autorisations de chirurgie cardiaque.
- La transplantation cardiaque, régie par les autorisations de greffe.
- dans le 75 : 4 services de chirurgie cardiaque adulte et 1 service de chirurgie cardiaque pédiatrique
- dans le 92 : 2 services de chirurgie cardiaque adulte et 1 service de chirurgie cardiaque pédiatrique (1 établissement traitant les adultes et les enfants)
- dans le 93 : 1 service de chirurgie cardiaque adulte
- dans le 94 : 1 service de chirurgie cardiaque adulte
- dans le 78 : 1 service de chirurgie cardiaque adulte
- dans le 91 : 1 service de chirurgie cardiaque adulte (au cours du PRS2, un service de chirurgie cardiaque pédiatrique a été fermé dans l’Essonne)
- décret n° 2022-1765 du 29 décembre 2022 relatif aux conditions d’implantation des activités de soins de chirurgie, de chirurgie cardiaque et de neurochirurgie ;
- décret n° 2022-1766 du 29 décembre 2022 relatif aux conditions techniques de fonctionnement des activités de soins de chirurgie, de chirurgie cardiaque et de neurochirurgie.
- le bloc interventionnel protégé doit disposer :
- d’au moins deux salles d’intervention protégées affectées à la chirurgie cardiaque, aux dimensions compatibles avec le niveau d’équipement et les conditions de fonctionnement requis, dotées chacune d’un appareil de circulation sanguine extracorporelle équipé des systèmes d’alarmes et de surveillance des paramètres et disposant d’un appareil de récupération du sang ;
- d’au moins une salle d’intervention protégée disposant d’un moyen de guidage par imagerie et permettant la pratique d’une intervention radioguidée et d’un acte chirurgical en simultané, en succession ou par conversion ; cette salle d’intervention protégée est mutualisable avec d’autres activités de soins ;
- d’un appareil d’assistance cardio-circulatoire, accessible immédiatement ;
- d’un local aseptique réservé au stockage des appareils de circulation sanguine extracorporelle.
- le titulaire pour la chirurgie cardiaque adulte dispose d’une autorisation d’activité interventionnelle sous imagerie médicale en cardiologie suivant les modalités :
- rythmologie interventionnelle, mentionnée au 1° de l’article R. 6123-129, au titre de la mention A mentionnée au 3° du I de l’article R. 6123-130 ;
- cardiopathies ischémiques et structurelles de l’adulte, prévue au 3° de l’article R. 6123-129.
- le titulaire pour la chirurgie cardiaque pédiatrique dispose d’une autorisation d’activité interventionnelle sous imagerie médicale en cardiologie suivant la modalité rythmologie interventionnelle, mentionnée au 1° de l’article R. 6123-129, au titre de la mention C mentionnée au 3° de l’article R. 6123-130.
- Suivre l’évolution de l’activité de cardiologie interventionnelle structurelle (actuellement réglementée par des arrêtés particuliers) en termes de réglementation (rapport HAS en cours) et d’activité, car ces évolutions auront à moyen terme un impact sur l’offre de cardiologie interventionnelle et de chirurgie cardiaque adulte.
- Travailler sur les bases de données pour :
- expliquer les différences d’activité observées entre les résultats issus du PMSI et ceux issus du registre EPICARD ;
- suivre l’évolution des activités.
- Soutenir les ressources humaines en santé pour permettre d’ouvrir tous les lits de réanimation chirurgicale et d’augmenter l’activité afin de réduire les listes d’attente.
- 35 services de CI type 3 en 2023 versus 35 en 2018 sans mouvement ;
- 20 services de CI type 1 en 2023 versus 20 en 2018 avec, dans le 92, la fermeture d’un service et l’ouverture d’un autre ;
- 2 services de CI type 2 en 2023 versus 3 en 2018, avec la fermeture d’un service dans le 91.
- dans le 75 : 9 services de CI type 3 dont 6 avec de la CI type 1
- dans le 77 : 2 services de CI type 3 dont 2 avec de la CI type 1
- dans le 78 : 4 services de CI type 3 dont 2 avec de la CI type 1
- dans le 91 : 3 services de CI type 3 dont 3 avec de la CI type 1
- dans le 92 : 6 services de CI type 3 dont 2 avec de la CI type 1 (plus 1 HIA offrant de la CI type 3 et de la CI type 1)
- dans le 93 : 5 services de CI type 3 dont 2 avec de la CI type 1
- dans le 94 : 2 services de CI type 3 dont 1 avec de la CI type 1
- dans le 95 : 4 services de CI type 3 dont 2 avec de la CI type 1
- un établissement de l’AP-HP à Paris qui partage son autorisation par convention avec un autre établissement de l’AP-HP, permettant de répartir le traitement des enfants sur l’un et le traitement des adultes sur l’autre ;
- un ESPIC dans le 92 qui traite les enfants et les adultes.
- le périmètre de l’activité est élargi, avec l’introduction de la pose des PM111PM : pacemaker. mono et double chambre et des actes interventionnels diagnostiques (actes interventionnels d’électrophysiologie diagnostique et coronarographies) ;
- la structuration autour de trois types d’activités est conservée (modalité « Rythmologie interventionnelle », modalité « Cardiopathie congénitale hors rythmologie », modalité « Cardiopathie ischémique et structurelle de l’adulte »), mais une gradation est introduite en quatre mentions pour la modalité « Rythmologie interventionnelle » et en deux mentions pour la modalité « Cardiopathie congénitale hors rythmologie ». Cette gradation a pour objectif de tenir compte de la complexité différenciée des patients traités (enfants et patients avec une cardiopathie congénitale complexe) et des techniques et des exigences à y associer en termes de qualité et de sécurité ;
- une autorisation peut être liée à une autre autorisation en fonction de la typologie des patients traités ;
- chaque mention est soumise à seuils ;
- il est nécessaire d’avoir un recueil des données permettant d’analyser les pratiques pour améliorer ces dernières ainsi que la gestion des risques.
- Décret n° 2022-380 du 16 mars 2022 relatif aux conditions d’implantation de l’activité interventionnelle sous imagerie médicale en cardiologie
- Décret n° 2022-382 du 16 mars 2022 relatif aux conditions techniques de fonctionnement de l’activité interventionnelle sous imagerie médicale en cardiologie et aux conditions techniques de fonctionnement de l’activité de soins médicaux et de réadaptation
- Arrêté du 16 mars 2022 fixant le nombre minimal annuel d’actes pour les activités interventionnelles sous imagerie médicale en cardiologie prévues à l’article R. 6123-133-2 du Code de la santé publique
- Instruction n° DGOS/R3/2023/46 du 6 avril 2023 relative à la mise en œuvre de la réforme de l’activité interventionnelle sous imagerie médicale en cardiologie
- Arrêté du 28 mars 2019 limitant la pratique de l’acte de pose de bioprothèses valvulaires aortiques par voie transcathéter à certains établissements de santé en application des dispositions de l’article L. 1151-1 du Code de la santé publique
- Arrêté du 16 décembre 2020 modifiant l’arrêté du 28 mars 2019 (jusqu’au 31 décembre 2023)
- Arrêté du 6 octobre 2016 limitant la pratique de l’acte de « rétrécissement de l’orifice atrioventriculaire gauche par dispositif par voie veineuse transcutanée et voie transseptale avec guidage par échographie-doppler par voie transœsophagienne » à certains établissements de santé en application des dispositions de l’article L. 1151-1 du Code de la santé publique
- Arrêté du 11 février 2022 modifiant l’arrêté du 6 octobre 2016 (jusqu’au 15 décembre 2026)
- Arrêté du 12 mai 2016 limitant la pratique de l’acte de « fermeture de l’appendice auriculaire gauche par voie transcutanée » à certains établissements de santé en application des dispositions de l’article L. 1151-1 du Code de la santé publique
- Arrêté du 28 novembre 2022 modifiant l’arrêté du 12 mai 2016 (jusqu’au 30 novembre 2027)
- Arrêté du 25 octobre 2018 limitant la pratique de l’acte d’« implantation intraventriculaire droit d’un stimulateur cardiaque définitif simple chambre, par voie veineuse transcathéter, sans pose de sonde » à certains établissements de santé en application des dispositions de l’article L. 1151-1 du Code de la santé publique
- Arrêté du 18 février 2022 modifiant l’arrêté du 25 octobre 2018
- Arrêté du 24 février 2023 modifiant l’arrêté du 25 octobre 2018 (jusqu’au 1er juillet 2023)
- les ressources humaines en santé dans ce domaine sont particulièrement faibles ;
- la cardiologie congénitale médicale, interventionnelle et chirurgicale requiert un très haut niveau d’expertise (les trois centres d’Île-de-France autorisés sont des centres de référence M3C120M3C : malformations cardiaques congénitales complexes.), ce qui nécessite de travailler en réseau ;
- la réforme des autorisations de cardiologie interventionnelle structure l’activité de prise en charge des CC complexes des adultes et des enfants d’une part et des autres cardiopathies des enfants d’autre part, avec des seuils élevés et des conditions techniques de fonctionnement exigeantes ;
- l’activité de cardiologie interventionnelle des CC complexes et des enfants d’une part et des autres cardiopathies des enfants d’autre part reste faible.
- l’émergence des nouvelles techniques, comme le coroscanner indiqué en première intention dans le bilan des maladies coronaires stables, permet d’ores et déjà de diminuer le nombre de coronarographies normales ; couplée au calcul de la FFR-CT127Le principe de la FFR-CT (fractional flow reserve derived from coronary CT angiography) est d’évaluer la perfusion myocardique coronaire à partir d’un scanner cardiaque effectué au temps artériel pour opacifier les artères coronaires., cette technique permettra d’améliorer la pertinence de l’angioplastie et de ne faire des coronarographies que pour les patients pouvant bénéficier d’une angioplastie, donc de diminuer les coronarographies ; ces techniques vont aussi remplacer d’autres techniques d’évaluation fonctionnelle, comme l’épreuve d’effort et la scintigraphie myocardique (il est important d’améliorer la qualité de ces examens par une expertise cardiologique) ;
- les progrès réalisés dans l’angioplastie coronaire permettent de diminuer le nombre d’angioplasties de sauvetage.
- Mettre en œuvre la réforme des autorisations de cardiologie interventionnelle en veillant à répondre aux besoins de 2028, sans déstabiliser l’offre actuelle et en préservant les ressources humaines en santé :
- en régularisant les autorisations de « Rythmologie interventionnelle » mention A pour les établissements qui s’inscrivent dans la poursuite d’une activité, qui respectent les seuils (selon l’étude d’impact 2022), les conditions d’implantation et les conditions techniques de fonctionnement de la réforme ;
- en reconduisant les autorisations de « Rythmologie interventionnelle » mention C (sans chirurgie cardiaque) et mention D (avec chirurgie cardiaque), de « Cardiopathie congénitale hors rythmologie » mention B pour les adultes et les enfants, de « Cardiopathies ischémiques et structurelles de l’adulte » pour les établissements qui s’inscrivent dans la poursuite de l’activité et qui remplissent les conditions réglementaires ;
- en augmentant l’offre actuelle très prudemment en créant deux ou trois nouvelles implantations de « Rythmologie interventionnelle » mention B, une nouvelle implantation de « Rythmologie interventionnelle » mention D, une nouvelle implantation de « Cardiopathie congénitale hors rythmologie » adulte mention A, une nouvelle implantation « Cardiopathie ischémique et structurelle » ;
- en incitant les établissements autorisés dans la modalité « Cardiopathie congénitale hors rythmologie » à intégrer les centres de référence M3C, à travailler de manière collégiale et partagée et à participer activement au registre de cardiopathies congénitales qui sera mis en place durant le PRS3.
- Poursuivre le virage ambulatoire en cardiologie interventionnelle déjà engagé dans quelques services de cardiologie interventionnelle.
- Poursuivre le développement de l’intégration des plateaux techniques invasifs (PTI) dans les territoires :
- ouvrir les PTI à des cardiologues interventionnels qui exercent en ville ou dans des établissements sans PTI ;
- entretenir les liens avec les SAMU/SMUR pour l’accès immédiat et direct des infarctus du myocarde aigus à la salle de cardiologie interventionnelle coronaire.
- Poursuivre le développement des téléexpertise, téléconsultation et télésurveillance (de l’insuffisance cardiaque chronique, des prothèses rythmiques, des anticoagulants) dans le champ de la cardiologie et développer l’équipe de soins spécialisés de cardiologie (cf. fiche parcours insuffisance cardiaque chronique).
- Développer la délégation de tâches (protocoles de coopération et IPA129IPA : infirmier en pratique avancée..
- Mobiliser plus systématiquement les données (ALD, PMSI, SNDS, EDS cardio/urgences130EDS cardio/urgences : entrepôt de données de santé cardio/urgences (description ci-après).…) pour :suivre l’évolution de l’activité et vérifier que les évolutions répondent aux besoins de la population sans déstabiliser l’offre existante ;
- suivre l’évolution de l’activité de cardiologie interventionnelle structurelle (encadrée par des arrêtés spécifiques) en termes de réglementation (rapport HAS en cours) et d’activité, car ces évolutions auront à moyen terme un impact sur l’offre de cardiologie interventionnelle et de chirurgie cardiaque adulte ;
- utiliser les indicateurs issus de l’EDS cardio/urgences (autorisé par la CNIL et mis en place en 2021, piloté par l’ARS-Île-de-France, géré par le SESAN, qui héberge les registres e-MUST131e-MUST : registre des infarctus du myocarde (IDM) pris en charge par les 40 SAMU/SMUR et BSPP, développé depuis 2000 par l’ARSIF et le SESAN et permettant d’avoir une vision précise du parcours du patient du début de la douleur thoracique à la sortie de la première hospitalisation. et CARDIO-ARSIF132CARDIO-ARSIF : registre des coronarographies et des angioplasties coronaires réalisées dans les 36 salles de cardiologie interventionnelle coronaire d’Île-de-France, développé depuis 2000 par l’ARSIF et le SESAN.dans le respect du RGPD133RGPD : règlement général sur la protection des données.), pour suivre l’évolution des pratiques et mettre en place, si besoin, des actions de santé publique destinées aux patients ou aux professionnels de santé ;
- poursuivre la mise en place du « parcours infarctus du myocarde par appariement probabiliste entre les données e-MUST 2014-2018 et du SNDS » dans le cadre du Health Data Hub (autorisé par la CNIL en 2022) :
- l’objectif est d’avoir une vision objective du parcours de la maladie ischémique chronique sur dix ans (cinq ans avant et cinq ans après l’infarctus du myocarde) et le projet est en cours,
- les perspectives sont, d’une part, d’incrémenter au fil de l’eau les dernières années de e-MUST disponibles et, d’autre part, de construire le projet « maladie ischémique chronique par appariement probabiliste entre les données CARDIO-ARSIF et du SNDS ».
- Mettre en place de nouveaux registres de pratiques (rythmologie et cardiopathies congénitales), intégrés à l’EDS cardio/urgences.
- Raisonner en parcours global pour améliorer la prise en charge cardiologique des patients dans les territoires :
- dépister et traiter les patients avec des facteurs de risque vasculaire pour contrôler la prévalence des maladies vasculaires. Pour cela, il est essentiel de faciliter l’accès à des consultations de généralistes et de cardiologues et de faire des liens avec les diabétologues, donc de développer un réseau ville (CPTS, structures d’exercice collectif, médecins isolés, DAC) en lien avec les établissements du territoire ;
- faire entrer les patients avec des facteurs de risque vasculaire dans la filière cardiologique du territoire par l’accès à des consultations de cardiologie dans les établissements (consultations de cardiologie avancées, postes partagés) et en ville ;
- développer les plateaux techniques non invasifs coronaires (coroscanner, score calcique, IRM cardiaque) et en faciliter l’accès ;
- puis, si indiqué, accélérer la réalisation des actes de cardiologie interventionnelle ;
- pour tous ces patients qui entrent dans la maladie chronique (diabète, HTA, dyslipidémie, maladie ischémique chronique, insuffisance cardiaque chronique), une surveillance régulière doit être mise en place : par des consultations ou des téléconsultations, par la télésurveillance (insuffisance cardiaque chronique et prothèses rythmiques) ;
- la prise en charge des patients en Ehpad est aussi un enjeu majeur qui nécessite une organisation spécifique ; pour certains patients et dans certains cas, il peut être pertinent de faire des téléconsultations de cardiologie avec l’aide de l’IDE de l’Ehpad, de mobiliser l’HAD avec une téléexpertise cardiologique…
- Pour l’attribution de la modalité « Rythmologie interventionnelle » - mention B, les établissements de santé demandeurs situés dans les départements ayant le plus gros taux de fuite seront privilégiés.
- Dans le 94, les services de cardiologie interventionnelle devront se renforcer, s’organiser et se soutenir pour mieux répondre aux besoins et diminuer les taux de fuite.
- Dans le 77 sud, l’amélioration de la prise en charge cardiologique des patients du territoire, par une coopération territoriale entre les établissements et la ville, sera une priorité du PRS3.
- Dans le 93, l’amélioration de la prise en charge cardiologique des patients du territoire (de la prévention des facteurs de risque vasculaire à la prise en charge hospitalière et au suivi post-hospitalier) s’appuiera sur un projet territorial de cardiologie.
- Mentions de ressort régional
- Mentions de ressort territorial
- Mentions de proximité
- 5 établissements à Paris : 3 AP-HP, 1 public, 1 Espic ;
- 3 établissements dans les Hauts-de-Seine : 1 AP-HP, 1 Espic, 1 HIA ;
- 1 établissement en Seine-Saint-Denis : établissement privé ;
- 2 établissements dans le Val-de-Marne : 2 AP-HP.
- l’activité de soins de neurochirurgie pratiquée chez les patients adultes ;
- l’activité de soins de neurochirurgie pédiatrique.
- une importante augmentation de la part ambulatoire de l’activité, passant de 0,8 à 8,5 % de l’activité entre 2016 et 2021 ;
- une augmentation de la part des personnes âgées de plus de 75 ans dans l’activité globale, part évoluant de 9,9 % en 2016 à 10,9 % en 2021.
- une forte inégalité territoriale, les neurochirurgiens exerçant de façon majoritaire à Paris, dans le Val-de-Marne et dans un moindre degré dans les Hauts-de-Seine ;
- des professionnels un peu plus âgés que sur le reste du territoire national ;
- un taux d’attractivité de la région plus faible en comparaison au taux de fuite : 17 % versus 21 %.
- Améliorer la réponse à l’urgence : il convient de s’assurer du bon fonctionnement de la permanence des soins (PDS), commune avec la neuroradiologie interventionnelle et la neuro-réanimation.
- Veiller à ce que les équipes soient suffisantes pour répondre à la demande, du fait de la fragilité de la démographie des professionnels.
- Garantir la sécurité, la qualité et l’efficience des soins (registre).
- 4 établissements à Paris dont 2 AP-HP, 1 public et 1 Espic ;
- 3 en petite couronne : 1 dans les Hauts- de-Seine (Espic) et 2 dans le Val-de-Marne (AP-HP).
- la mention A permet la réalisation exclusive de la thrombectomie mécanique (TM) et des actes diagnostiques associés dans le cadre de l’accident vasculaire cérébral (AVC) ischémique aigu. Cette offre, désormais soumise à autorisation, nécessite la présence sur site d’une unité neuro-vasculaire (UNV) ;
- la mention B permet la réalisation de l’ensemble des activités diagnostiques et thérapeutiques de neuroradiologie interventionnelle, y compris la thrombectomie mécanique.
- les activités diagnostiques que sont les artériographies cérébrales ;
- les actes réalisés par voie percutanée hors localisation ostéoarticulaire, c’est-à-dire les actes percutanés s’intéressant aux malformations vasculaires et aux tumeurs ORL en excluant les vertébroplasties.
- pour la mention A, à 60 actes de thrombectomie mécanique ;
- pour la mention B, à 140 actes interventionnels thérapeutiques en neuroradiologie.
- Améliorer la réponse à l’urgence et réduire les inégalités territoriales :
- faire évoluer l’organisation de la prise en charge et des parcours dans une logique territoriale ;
- ouvrir des centres NRI mention A, en priorisant les territoires éloignés des centres NRI mention B existants, en particulier en grande couronne ;
- évaluer et optimiser les transferts entre établissements pour la TM (registre, réflexions sur le développement de TIIH – transports infirmiers inter-hospitaliers ou autres formes de transports non médicalisés).
- Veiller à ce que les équipes des centres NRI mention B puissent maintenir leur activité (réalisation de tous les gestes de NRI dont la thrombectomie) dans de bonnes conditions et assurer la formation des futurs professionnels qui assureront les gestes de thrombectomie.
- Garantir la sécurité, la qualité et l’efficience des soins :
- évaluer les nouveaux centres de NRI mention A ;
- s’assurer de la formation continue des équipes des centres mention A, en lien avec le centre NRI mention B (convention).
- Nombre de centres de NRI mention A ouverts
- Nombre d’actes de TM réalisés par centre (NRI mention B et mention A)
- 4 établissements à Paris,
- 1 établissement dans les Hauts-de-Seine,
- 2 établissements dans le Val-de-Marne.
- Mention de ressort territorial
- Mention de ressort régional
- Récapitulatif régional
- 86 sites autorisés à exercer l’activité de médecine d’urgence (SU) ;
- 33 sites autorisés à exercer l’activité de médecine d’urgence pédiatrique, dont 3 sites prenant en charge exclusivement des enfants (SUP) ;
- 36 SMUR ;
- 5 SMUR pédiatriques ;
- 8 SAMU ;
- par ailleurs, l’Île-de-France est dotée d’un HéliSmur.
- 3 SUP136SUP : structures d’urgences pédiatriques. (56 000 à 86 000 passages annuels par SUP),
- 33 SU autorisés en médecine d’urgence pédiatrique (dont 16 sites accueillant plus de 30 000 enfants chaque année).
- SAMU (Service d’aide médicale urgente) ;
- SMUR (Service mobile d’urgence et de réanimation par voie terrestre et héliporté) ;
- SMUR pédiatrique ;
- structure des urgences (SU) ;
- structure des urgences pédiatriques (SUP).
- maillage de proximité,
- maillage départemental pour SAMU/SMUR,
- maillage régional pour tout ce qui est filière (caisson hyperbare, trauma center, grands brûlés…).
- plan de montée en puissance des SAMU, reprenant la partie réserve opérationnelle du plan rebond ;
- plan de désaturation des urgences : définir le niveau de « saturation » des urgences, puis proposer des solutions pour sortir de cet état ;
- plan de délestage de longue durée : formaliser la mise en place de l’organisation territoriale associée à la fermeture d’un service d’urgence prévue sur une longue période.
- Diminution des CCMU 4 et 5
- Diminution du nombre de lits brancards
- La réanimation, caractérisée par le fait de prendre en charge des patients présentant ou susceptibles de présenter plusieurs défaillances viscérales aigües mettant directement en jeu le pronostic vital, et par le fait de recours à plusieurs méthodes de suppléance.
- Les soins intensifs, caractérisés par le fait de prendre en charge des patients présentant ou susceptibles de présenter une défaillance aiguë de l’organe concerné par la spécialité mettant en jeu le pronostic vital, et par le fait de recourir à une méthode de suppléance.
- La surveillance continue, caractérisée par le fait de prendre en charge des patients nécessitant, en raison de la gravité de leur état ou du traitement qui leur est appliqué, une surveillance clinique et biologique répétée et méthodique.
- les unités de surveillance continue adossées à des réanimations ont vocation, quand elles remplissent les conditions d’implantation et les conditions techniques de fonctionnement, à devenir des unités de soins intensifs polyvalents (mention 1) ;
- une partie des unités de surveillance continue non adossées à des réanimations ont vocation, quand elles remplissent les conditions d’implantation et les conditions techniques de fonctionnement, à devenir des unités de soins intensifs polyvalents dérogatoires (mention 2). Celles qui ne deviennent pas des unités de soins intensifs polyvalents, si elles fonctionnent conformément au cahier des charges national (non publié au 1er octobre 2023), pourront conserver leur reconnaissance contractuelle d’USC de façon temporaire ;
- par ailleurs, la réforme des autorisations vise à faciliter la création d’unités de soins intensifs spécialisées. Ainsi, si les unités de soins intensifs de cardiologie, les unités de soins intensifs de neurologie vasculaire et les unités de soins intensifs d’hématologie sont soumises à autorisation par une mention dédiée, les autres unités de soins intensifs d’organe relèvent par défaut de la mention 1 : « Réanimation et soins intensifs polyvalents, et de spécialité le cas échéant ».
- Deux mentions sont dédiées à la réanimation, intitulées : « Réanimation de recours et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant » (mention 1) et « Réanimation et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant » (mention 2). La distinction entre réanimation de recours et réanimation réside principalement dans le niveau de complexité et de rareté des prises en charge, ainsi que le seuil d’activité. Comme en soins critiques adultes, il est prévu que des unités de soins critiques polyvalents soient contiguës à une unité de réanimation pour constituer un plateau de soins critiques offrant une flexibilité d’organisation.
- Une mention « Soins intensifs polyvalents dérogatoires » apparaît, et devrait se substituer aux reconnaissances contractuelles de surveillance continue pédiatrique, pour les services qui le demanderont et rempliront les conditions réglementaires (conditions d’implantation et conditions techniques de fonctionnement).
- Une mention est spécialement dédiée aux soins intensifs pédiatriques d’hématologie.
- disposer sur site :
- d’un outil informatisé de gestion des lits mis à jour quotidiennement et interconnecté avec les outils de régulation territoriale et de recueil de données sur l’offre de soins critiques,
- d’outils numériques nécessaires aux activités de télésanté,
- d’un dossier patient numérisé adapté à l’organisation des soins critiques,
- d’un plan de flexibilité de l’organisation de son capacitaire et de ses ressources humaines permettant d’anticiper un surcroît d’activité en réanimation, dans un contexte de variations saisonnières ou de situations sanitaires exceptionnelles. Ce plan comprend un volet de formation afin de constituer et maintenir sur site une réserve de professionnels de santé formés pour venir en renfort des équipes de réanimation et de soins intensifs en cas de situation sanitaire exceptionnelle,
- d’un plan de formation aux soins de réanimation ;
- contribuer à une ou plusieurs filières de soins territoriales :
- les unités de soins intensifs de cardiologie font partie de la filière territoriale de soins des pathologies cardiovasculaires aiguës,
- les unités de soins intensifs de neurologie vasculaire font partie de la filière de soins des accidents vasculaires cérébraux,
- les unités de « réanimation et soins intensifs » et de « soins intensifs polyvalents dérogatoires » font partie de la filière de soins critiques adultes et participent à la filière de soins critiques pédiatriques,
- les unités de soins intensifs d’hématologie font partie de la filière territoriale de soins des pathologies hématologiques,
- les unités de soins critiques pédiatriques font partie de la filière territoriale de soins critiques pédiatriques. Par conséquent, le plan du chapitre Soins critiques est le suivant :
- le regroupement des capacités de prise en charge modulables,
- la consolidation des équipes formées aux soins critiques,
- la mise en place d’un dispositif spécifique régional chargé de l’animation et de la coordination de l’ensemble des acteurs de la filière territoriale des soins critiques qui la composent ; la mutualisation des expertises et du partage d’informations nécessaires à l’organisation des prises en charge courantes et exceptionnelles en situation de crise.
- plutôt que de créer de nouveaux lits, le rapport IGAS préconise de privilégier l’ouverture des lits déjà autorisés mais fermés par manque de personnel ;
- à l’échelle nationale, si les besoins ne vont cesser d’augmenter compte tenu du vieillissement de la population, la fluidification des parcours des patients devrait permettre une augmentation raisonnée du capacitaire en réanimation. En effet, l’ouverture de lits supplémentaires semble incontournable pour répondre aux besoins liés au vieillissement de la population. Toutefois, 50 % de ce capacitaire supplémentaire théorique pourrait être évité par le développement de structures d’aval capables de prendre en charge des patients hospitalisés en réanimation sur une longue durée, et avec une augmentation des effectifs médicaux et paramédicaux formés ;
- le renforcement des liens entre la réanimation et la rééducation est nécessaire, avec le développement des services de rééducation post-réanimation (SRPR) et la généralisation de l’intervention des équipes mobiles de rééducation dans les unités de réanimation.
- Connaître l’offre de soins
- Afin de disposer d’une connaissance exhaustive de l’offre de soins critiques spécialisés (en dehors des USIC, USINV et USIH) lorsque les établissements développent des unités de soins intensifs spécialisées dans le cadre des autorisations de soins critiques de mention 1 « Réanimation et soins intensifs polyvalents, et de spécialité le cas échéant », la décision d’autorisation mentionnera la spécialité d’organe concernée.
- Renforcer les filières de soins critiques
- Mettre en adéquation l’offre de soins critiques telle qu’exigée par les décrets.
- Fluidifier l’amont (adressage / régulation par le SAMU – SU) et l’aval (éviter les séjours indus, consolider l’offre des SRPR).
- Favoriser les coopérations inter-statuts / inter-spécialités.
- Mieux décrire les parcours de soins, leur pertinence.
- Promouvoir les réseaux de soins.
- Ajuster le capacitaire
- Soutenir les personnels médicaux et paramédicaux, principales clés du maintien d’un capacitaire effectif suffisant.
- Porter une attention particulière à la régulation de l’offre de soins critiques afin de ne pas dégrader les conditions de prise en charge dans certains territoires.
- Modéliser les besoins territoriaux et régionaux en soins critiques à l’aide d’outils fiables de prévisions.
- Veiller à la sécurité et à la qualité des soins
- Encourager les réflexions médicales multidisciplinaires.
- Maîtriser le risque nosocomial, lutter contre l’émergence de bactéries multi-résistantes.
- Améliorer les conditions de soins autour de la fin de vie en réanimation.
- Mettre en place un dispositif de suivi régional de la mise en œuvre des indicateurs de qualité et de sécurité des soins (arrêté n° 16-145 fixant des indicateurs d’évaluation pour les autorisations de réanimation adulte en région Île-de-France).
- Moderniser
- Favoriser les plans d’investissement de rénovation en vue d’améliorer l’ergonomie des unités de soins critiques (locaux, accessibilité, etc.) ainsi que la dotation en matériels de surveillance modernisés et adaptés.
- Développer des systèmes d’information sûrs, interconnectables (y compris SAMU-SMUR), notamment en termes de gestion des lits disponibles en temps réel.
- Développer des outils de prédiction d’activité en temps réel.
- Encourager et faciliter les recours à la télémédecine.
- Enrichir et partager la connaissance
- Encourager le financement de la recherche clinique, par le biais de registres de données coordonnés.
- Assurer la qualité et la sécurité des soins dans les structures dotées d’un capacitaire conséquent en soins critiques
- Pour assurer la sécurité des soins, au-delà de 20 lits de réanimation et/ou 40 lits d’USIP, il est recommandé que la permanence des soins soit assurée par une équipe médicale comportant au moins un médecin thésé.
- Assurer un monitoring bisannuel des effectifs médicaux à partir des indicateurs suivants : ETP médicaux par lit de réanimation et ETP médicaux par lit de soins intensifs polyvalents, nombre de médecins participant à la permanence des soins, nombre de gardes mensuelles par médecin.
- Selon l’instruction N° DGOS/R3/2023/47, pour la mention 1 « Réanimation et soins intensifs polyvalents, et de spécialité le cas échéant », « l’organisation de la permanence médicale en dehors des services de jours est dédiée aux activités des deux unités, par conséquent elle est à différencier des gardes sur sites nécessaires aux autres activités de soins critiques ». Cette organisation devra faire l’objet d’une prise en compte dans le schéma de PDSES arrêté par l’ARS dans le cadre du PRS.
- L’organisation des plannings médicaux doit être optimisée en vue de garantir une continuité des prises en charge sur plusieurs jours.
- Le développement de l’activité de prélèvement d’organes repose sur un maillage territorial visant à promouvoir l’activité de greffe en mobilisant l’ensemble des services (soins critiques, SAU, grande garde de neurochirurgie, trauma centers, etc.), mais également en accompagnant l’activité de prélèvement sur donneurs vivants et Maastricht III. À ce titre, les unités de soins critiques sont des acteurs centraux de ce maillage territorial.
- Certaines salles de surveillance post-interventionnelle (SSPI) impliquées dans la prise en charge primaire de patients dans des filières de recours spécifiques (notamment : urgences neurochirurgicales, urgences neurovasculaires, urgences aortiques, urgences vitales traumatologiques, urgences gynéco-obstétricales…) contribuent de manière exceptionnelle à la filière de soins critiques. De par leur organisation spécifique actuellement en place, leur agilité fonctionnelle et leur volume d’activité, il convient de mieux structurer cette participation à la filière des soins critiques. Les conditions de prise en charge doivent y rester de courte durée avant une orientation médico-chirurgicale consolidée. Les conditions de prise en charge et de fonctionnement devraient être définies dans le cadre d’un cahier des charges régional.
- Nombre de patients admis par an ou nombre de journées d’hospitalisation
- Origine géographique des séjours
- Nombre de transferts dans d’autres unités de soins critiques faute de place
- Taux d’occupation des lits
- Durée moyenne de séjour
- Gravité des patients admis (IGS141IGS : index de gravité simplifié. médian à l’admission)
- Pourcentage de patients ventilés et dialysés
- Nombre de patients avec suppléance en vue d’un prélèvement multi-organes
- Taux de réadmissions précoces (dans les 24 heures après la sortie)
- Mortalité en réanimation, pratiques d’admission, nombre d’ECMO142Extracorporeal membrane oxygenation (oxygénation par membrane extra-corporelle).
- Registre de refus : taux brut
- Motif de refus : non-indication, manque de place
- Taux de déprogrammation en période de tension
- Fonctionnel, disponible
- Motifs de fermeture
- Lits fermés
- Recrutement de paramédicaux
- Congés pour motif parental ou arrêts de travail prolongés
- Manque de personnel médical
- Mentions de ressort territorial
- 5 de ces réanimations pédiatriques appartiennent à l’AP-HP (4 réanimations pédiatriques spécialisées et une réanimation pédiatrique avec une SRPR143SRPR : unité de soins de rééducation post-réanimation. adossée) ;
- la 6e dans les Hauts-de-Seine est spécialisée en cardiologie (ESPIC).
- Consolider l’offre de soins critiques pédiatriques
- Structurer la filière territoriale de soins critiques pédiatriques
- du maintien de structures de recours et de référence pour les pathologies les plus lourdes et les plus complexes sur la région ;
- du maintien de structures de soins intensifs dans l’ensemble des territoires ;
- de la fluidité des parcours en amont et en aval de la réanimation, d’une bonne coordination des parcours s’appuyant sur des conventions entre les unités de réanimation pédiatrique et l’ensemble des structures d’aval ;
- d’une bonne articulation avec les services de réanimation adulte, mais aussi de réanimation néonatale ;
- de veiller à la sécurité et à la qualité des soins, au recueil des événements indésirables ;
- de l’existence d’un outil informatisé de gestion des lits interconnectés avec les outils de régulation et de recueil des données sur l’offre de soins critiques (ROR) et d’outils numériques nécessaires aux activités de télésanté.
- Déployer une organisation flexible
- Soutenir les personnels médicaux et paramédicaux, principales clés du maintien d’un capacitaire effectif suffisant
- Soutenir l’attractivité des métiers des soins critiques pédiatriques par la promotion d’une formation de qualité, d’une organisation et de conditions de travail de qualité.
- Veiller à la mise en place du plan de formation.
- Soutenir les cadres de proximité dans leur activité de soutien et de management des équipes.
- Être vigilant sur la constitution d’un vivier de personnel formé aux soins critiques et mobilisable en cas de crise.
- Nombre de séjours avec facturation d’un supplément réanimation / nombre total de séjours de réanimation
- Nombre de séjours avec facturation d’un supplément USC-USI / nombre total de séjours de soins intensifs
- Nombre de conventions signées entre les USIP dérogatoires et les unités de réanimation de référence
- dans les Hauts-de-Seine, à la suite d’une opération de recomposition, un établissement a absorbé l’activité d’une autre structure et a vu son activité très nettement augmenter, atteignant ainsi la masse critique justifiant une implantation d’USIP pédiatrique ;
- en Seine-Saint-Denis, un établissement n’étant pas parvenu à mettre en œuvre une reconnaissance contractuelle d’USC devrait pouvoir le réaliser durant le PRS3 ;
- sur le territoire sud Seine-et-Marne, sous équipé, une implantation supplémentaire pourra être envisagée.
- Mentions de ressort régional
- Mentions de ressort de proximité
- dans le 75 : 10 USIC dont 1 « isolée »
- dans le 77 : 3 USIC dont 1 « isolée »
- dans le 78 : 6 USIC dont 2 « isolées »
- dans le 91 : 4 USIC dont 1 « isolée »
- dans le 92 : 7 USIC dont 1 « isolée »
- dans le 93 : 8 USIC dont 3 « isolées »
- dans le 94 : 5 USIC dont 4 « isolées »
- dans le 95 : 4 USIC
- décret n° 2022-690 du 26 avril 2022 relatif aux conditions d’implantation de l’activité de soins critiques ;
- décret n° 2022-694 du 26 avril 2022 relatif aux conditions techniques de fonctionnement de l’activité de soins critiques.
- le titulaire assure, 24 h/24 tous les jours de l’année, l’accueil et la prise en charge diagnostique et thérapeutique ainsi que la surveillance des patients et leur transfert dès que leur état de santé le permet ;
- la permanence médicale de l’USIC est assurée, en dehors des services de jour, par au moins :
- la présence sur site d’un médecin justifiant d’une formation ou d’une expérience en soins critiques,
- une astreinte opérationnelle d’un médecin spécialisé en cardiologie, pouvant intervenir dans des délais compatibles avec la sécurité des soins ;
- le titulaire dispose sur site d’une unité de médecine dédiée aux activités de cardiologie ;
- le titulaire dispose, sur site ou par convention, permettant la prise en charge dans des délais compatibles avec les impératifs de sécurité des soins, 24 h/24 tous les jours de l’année, d’un accès à :
- une unité de chirurgie cardiaque et vasculaire,
- une unité de réanimation (le titulaire organise le transfert en réanimation des patients présentant des défaillances aiguës et poursuit transitoirement leur prise en charge dans l’attente de ce transfert),
- un plateau technique d’imagerie médicale permettant la réalisation d’examens par scintigraphie et IRM,
- un laboratoire de cathétérisme interventionnel coronaire permettant la réalisation, 24 h/24 tous les jours de l’année, de revascularisation coronarienne percutanée.
- l’USIC comprend :
- au moins 6 lits,
- au moins les équipements permettant :
- la réalisation, dans les chambres de l’unité, lorsque les conditions de prise en charge du patient le justifient, d’examens d’échographie cardiaque dont transœsophagienne,
- la surveillance paramétrique continue ;
- l’équipe médicale de l’USIC est constituée :
- médecins spécialisés en cardiologie et médecine des affections vasculaires ou spécialisés en pathologies cardiovasculaires,
- le médecin coordonnateur de l’USIC est membre de l’équipe médicale et justifie d’une formation ou d’une expérience en soins critiques ;
- l’équipe non médicale d’une USIC comprend au moins :
- un infirmier pour quatre lits ouverts,
- de jour, un aide-soignant pour quatre lits ouverts et, de nuit, un aide-soignant pour huit lits ouverts,
- un masseur-kinésithérapeute,
- un diététicien.
- la présence sur site d’un médecin justifiant d’une formation ou d’une expérience en soins critiques ;
- une astreinte opérationnelle d’un médecin spécialisé en cardiologie, pouvant intervenir dans des délais compatibles avec la sécurité des soins. »
- Consolider l’offre de la région en USIC en veillant à ne pas diminuer leur nombre et le capacitaire.
- Soutenir les personnels médicaux et paramédicaux pour maintenir l’ouverture de tous les lits d’USIC prévus dans l’autorisation.
- Développer la délégation de compétence (protocoles de coopération et IPA148IPA : infirmier de pratiques avancées.).
- Développer la téléexpertise cardiologique.
- Équilibrer le capacitaire des USIC en fonction de l’activité des établissements de santé.
- Poursuivre le développement de l’admission directe en USIC par les SAMU/SMUR (infarctus du myocarde, œdèmes aigus du poumon).
- Veiller à l’accès en urgence à la salle de cardiologie interventionnelle coronaire pour les infarctus du myocarde.
- Veiller à n’admettre en USIC que les patients le nécessitant.
- Soutenir les structures favorisant une prise en charge de courte durée en USIC.
- Fluidifier l’aval par un retour à domicile directement, un passage en service de médecine cardiologique, un passage en SMR…
- Compte tenu des contraintes liées à la démographie des professionnels de santé, le PRS régularise les USIC existantes dans le cadre de la réforme en maintenant l’offre actuelle de 47 implantations dans la région.
- Dans le 78 nord, une USIC est particulièrement fragile et pourrait fermer dans le courant du PRS3.
- Mentions de ressort de proximité
- 6 UNV à Paris ;
- 6 UNV en petite couronne : 2 dans les Hauts-de-Seine, 2 en Seine-Saint-Denis et 2 dans le Val-de-Marne ;
- 8 UNV en grande couronne : 1 en Seine-et-Marne, 3 dans les Yvelines, 2 en Essonne et 2 dans le Val-d’Oise.
- nécessité de chambres seules ;
- seuil capacitaire minimal de 4 lits d’USINV ;
- instauration d’un ratio de personnel non médical par lits ouverts : 1 infirmier(e) diplômé(e) d’État pour 4 lits ouverts, 1 aide-soignant(e) pour 4 lits ouverts de jour et 8 lits ouverts de nuit ;
- précisions sur l’organisation de la permanence de soins ;
- dotation d’outils informatisés pour la gestion des lits (interconnectés avec les outils de régulation territoriale), pour les activités de télésanté et pour la gestion du dossier médical.
- Consolider l’offre en USINV de la région
- Assurer la mise en adéquation de l’offre d’USINV telle qu’exigée par les décrets.
- Veiller au bon fonctionnement en termes de ressources humaines (RH) :
- soutenir les personnels médicaux et paramédicaux, avec maintien d’un capacitaire effectif suffisant,
- appuyer les protocoles de coopération entre professionnels et la délégation de compétence (infirmier de coordination, infirmier en pratique avancée).
- Augmenter le nombre de séjours AVC dans les USINV
- Augmenter, si possible, le nombre de lits dans les USINV existantes en fonction de leur activité, du bassin de population et des ressources humaines disponibles sur site, en favorisant les territoires les moins bien couverts.
- Optimiser les transports vers les UNV et les transferts entre centres, notamment en cas de nécessité de thrombectomie mécanique : registre, réflexions sur le développement de transports infirmiers inter-hospitaliers (TIIH) ou autres formes de transports non médicalisés.
- Continuer à inscrire les USINV dans la filière AVC, élément indispensable au bon fonctionnement et à la fluidité du parcours
- Veiller à l’accès en urgence, si nécessaire, à l’imagerie cérébrale et vasculaire des patients AVC, ainsi qu’aux liens avec les centres de neuroradiologie interventionnelle (NRI) mention B et mention A pour les patients nécessitant une thrombectomie.
- S’assurer de la bonne articulation des USINV avec les lits d’aval UNV non SI, en maintenant ou en augmentant la capacité d’accueil dans ces unités.
- Développer ou renforcer des parcours pour des prises en charge spécifiques :
- promouvoir les cliniques des accidents ischémiques transitoires (AIT) pour la prise en charge en ambulatoire de ces patients,
- soutenir les filières UNV-unités de gériatrie aiguë (UGA) pour les personnes âgées polypathologiques.
- Encourager et faciliter le recours à la télémédecine : de la phase aiguë à la télé-rééducation, en passant par la téléexpertise.
- Soutenir les prises en charge favorisant le retour à domicile :
- en lien avec les filières de soins médicaux et de réadaptation, en favorisant et en évaluant des alternatives à l’hospitalisation complète avec une gradation des prises en charge allant des consultations jusqu’à l’hospitalisation de jour,
- en lien avec l’hospitalisation à domicile (HAD), en augmentant la prise en charge des AVC en hospitalisation à domicile-réadaptation (HAD-R), notamment grâce à la spécialisation autorisée par les nouveaux textes relatifs à l’activité d’HAD,
- en renforçant l’évaluation pluriprofessionnelle des AVC au décours de l’hospitalisation initiale.
- Poursuivre les campagnes d’information grand public de prévention et développer l’éducation thérapeutique.
- Renforcer les mesures d’accompagnement des aidants.
- Améliorer la lisibilité des offres et dispositifs (sanitaire, ambulatoire et médico-social) auprès des acteurs impliqués dans la prise en charge des AVC, ainsi que des patients et des aidants.
- Poursuivre la promotion et le financement des animateurs de filière neurologie, ceux-ci permettant la bonne articulation entre les différentes étapes du parcours AVC.
- Enfin, point spécifique mis en exergue : porter une attention particulière aux réflexions sur les prélèvements et greffes d’organes dans la filière en renforçant l’acculturation des personnels prenant en charge les AVC : sensibiliser, former et accompagner les pratiques de recensement des donneurs.
- Mentions de ressort territorial
- les traitements initiaux et consolidations lourdes, traitements par CAR-T cells150L’ARS fixe par arrêté la liste des établissements qui répondent aux critères requis pour l’utilisation des médicaments de thérapie innovante à base de lymphocytes T génétiquement modifiés dans les hémopathies malignes., autogreffes de CSH151CSH : cellule souche hématopoïétique., au cours des prises en charge des leucémies aigues et maladies apparentées ;
- les allogreffes de CSH dans le cadre des déficits immunitaires, hémoglobinopathies et hémopathies malignes.
- En pédiatrie, les 5 USIH en place ont vocation à poursuivre leur activité car adossées à une activité oncologique et/ou de greffe de CSH.
- Chez l’adulte, 14 des 15 unités répondent aux exigences et ont vocation à poursuivre leur activité.
- Taux de fermeture des lits
- Taux d’occupation des lits ouverts
- Part de patients relevant des SIH
- Mentions de ressort régional
- Mentions de ressort territorial
- stabilité des centres : 61 centres en 2023 (58 centres adultes exclusifs, 2 centres pédiatriques exclusifs, 1 centre adulte et pédiatrique) ;
- diminution des UDM : 61 UDM en 2023 (versus 62 en 2018) ;
- augmentation des structures de dialyse autonomes autorisées :
- 63 structures d’AD en 2023 vs 58 en 2018,
- 32 structures d’HD à domicile DAD en 2023 vs 14 en 2018,
- 33 structures de DP en 2023 vs 30 en 2018.
- décret n° 2002-1197 du 23 septembre 2002 relatif à l’activité de traitement de l’insuffisance rénale chronique par la pratique de l’épuration extrarénale et modifiant le Code de la santé publique (deuxième partie : Décrets en Conseil d’État) ;
- arrêté du 25 avril 2005 relatif aux locaux, matériels techniques et dispositifs médicaux dans les établissements de santé exerçant l’activité de « traitement de l’insuffisance rénale chronique par la pratique de l’épuration extrarénale » ;
- arrêté du 31 juillet 2015 modifiant l’arrêté du 25 avril 2005 relatif aux locaux, matériels techniques et dispositifs médicaux dans les établissements de santé exerçant l’activité de « traitement de l’insuffisance rénale chronique par la pratique de l’épuration extrarénale ».
- 4 zones « Paris - petite couronne » correspondant aux quatre départements : 75, 92, 93, 94 ;
- 9 zones « Grande couronne » correspondant aux territoires des DAC (référencement par commune) : 77 nord, 77 sud, 78 nord, 78 sud, 91 nord, 91 sud, 95 est, 95 ouest, 95 sud.
- Mettre en place une gouvernance régionale du parcours MRC afin de conduire une stratégie commune pour les 5 ans à venir
- Améliorer l’organisation de la prévention, du diagnostic précoce, de l’accès aux soins (parcours stades 4 et 5, greffe, dialyse) et de la qualité de la prise en charge des malades atteints de MRC
- Concevoir et déployer une approche populationnelle du parcours de santé MRC
- Intégrer les outils de télésanté dans les parcours de soin en appui aux PS
- Adapter les compétences des PS aux besoins des parcours chroniques
- Identifier les territoires défavorisés pour adapter la mise en œuvre de l’amélioration du parcours
- S’appuyer sur le COPIL MRC IDF (conjoint avec l’Assurance maladie, REIN, l’Agence de la biomédecine, la SFNDT160SFNDT : Société francophone de néphrologie, dialyse et transplantation., les associations de patients), pluridisciplinaire, représentatif des professionnels de santé et acteurs concernés par la MRC en Île-de-France, qui aura pour rôle de définir et piloter une stratégie commune et des actions partagées
- Promouvoir l’utilisation des forces existantes
- Identifier et communiquer sur les dispositifs, structures, professionnels existants afin d’articuler leurs actions, identifier les manques potentiels et de nouvelles potentialités.
- Mettre en place des organisations territoriales permettant la coordination entre l’ensemble des acteurs impliqués dans la prise en charge de la MRC.
- Faire évoluer les ressources humaines en santé pour :
- augmenter le nombre d’internes de néphrologie et d’IDE ;
- développer la délégation de tâches :
- par l’augmentation du nombre d’IPA « MRC, dialyse, transplantation rénale »,
- par la rédaction de protocole(s) de coopération MRC ;
- développer le ROR « dialyse » pour aider si besoin la gestion du transfert de patients au plus proche de leur domicile.
- Continuer à raisonner sur la prise en charge de la MRC en parcours global
- Développer la prévention et le dépistage des facteurs de risque vasculaires (HTA et diabète) pour contrôler l’augmentation de la prévalence de la MRC :
- en faisant des campagnes de santé publique (cf. parcours pilote de l’Assurance maladie).
- Dépister précocement la MRC (trop de patients sont pris en charge à un stade avancé de la maladie) pour ralentir l’aggravation de la maladie :
- en intégrant les centres de néphrologie/dialyse dans leur territoire par une communication avec les CPTS, SEC, généralistes, diabétologues, cardiologues.
- Augmenter le recours à la greffe préemptive (cf. chapitre consacré aux activités de prélèvement et greffe).
- Améliorer la prise en charge des MRC aux stades 4 et 5 de la maladie pour retarder/éviter le passage en dialyse.
- Poursuivre la diversification territoriale de l’offre vers la dialyse autonome (AD, DAD en HD et en DP, en particulier) pour augmenter le recours à la dialyse autonome :
- en stabilisant l’offre en centre et UDM et en augmentant l’offre de dialyse autonome,
- en augmentant les formations à la dialyse autonome,
- en démarrant la dialyse le plus souvent possible par l’autodialyse,en développant l’offre d’hémodialyse longue nocturne pour favoriser l’autonomie des patients et leur réinsertion sociale,
- en améliorant la lisibilité de l’offre,
- en détectant systématiquement et de manière récurrente les patients éligibles à la dialyse autonome, en leur proposant ces modalités de dialyse autonome, en révisant régulièrement l’adaptation de la modalité de dialyse à chaque patient et en allant vers une décision médicale partagée et un accompagnement de proximité.
- Augmenter les prélèvements et le recours à la greffe pour sortir les patients de la dialyse (cf. fiche consacrée aux activités de prélèvement et de greffe)
- Améliorer l’accès au SMR néphrologie (activité soumise à RC161RC : reconnaissance contractuelle.à l’intérieur d’un SMR polyvalent soumis à autorisation)
- Améliorer l’accès à des programmes d’éducation thérapeutique (ETP162ETP : éducation thérapeutique du patient.)
- Développer la prévention et le dépistage des facteurs de risque vasculaires (HTA et diabète) pour contrôler l’augmentation de la prévalence de la MRC :
- Concevoir et déployer une approche populationnelle pour soutenir les territoires (structures de dialyse, CPTS, SEC163SEC : structure d’exercice coordonné., DAC164DAC : dispositif d’appui à la coordination., Ehpad, établissements de santé, diabétologues, cardiologues, néphrologues, IDE…) par des animations territoriales, dans l’élaboration de leur propre plan d’actions partagé par tous les acteurs des territoires, et dans ce cadre :
- s’engager collectivement dans le processus dynamique de l’amélioration du parcours MRC en s’appuyant sur les besoins et les priorités du territoire, l’offre, les dispositifs existants et les innovations ;
- constituer une équipe territoriale MRC.
- Favoriser le déploiement de programmes d’ETP, notamment en proximité (dans des SEC) et dans les quartiers défavorisés, sur la base d’un état des lieux des programmes ETP déclarés sur le champ de la MRC grâce à l’outil de cartographie des programmes en cours d’élaboration, et étudier l’ensemble des leviers pour soutenir ces programmes (appui méthodologique, financement…)Améliorer la prise en charge de la fin de vie par la mise en place des soins palliatifs, a fortiori lorsque le patient est en insuffisance rénale terminale évoluée
- Soutenir l’innovation en testant de nouvelles solutions numériques et de nouveaux modèles d’organisation et de financement :
- en accompagnant les projets « article 51 », notamment lors du passage dans le droit commun ;
- en améliorant l’usage de la télésanté, pour améliorer l’accès à l’expertise néphrologique pour les patients eux-mêmes par la téléconsultation et pour les généralistes par la téléexpertise néphrologique.
- Mobiliser plus systématiquement les données disponibles (ALD, PMSI, SNDS, bases de données des forfaits 4 et 5, REIN…) :
- pour calculer les indicateurs issus des recommandations disponibles (Guide du parcours de soins MRC, juillet 2021, HAS), notamment dans une perspective de suivi et d’évaluation des actions menées ;
- pour suivre l’évolution de l’activité (dialyse, forfaits 4 et 5) et de l’offre (nombre de centres et capacitaire).
- Prioriser les actions de santé publique sur les territoires défavorisés, puis prévoir un déploiement régional et assurer une meilleure prise en charge des personnes âgées et des personnes en situation de précarité
- stabiliser l’offre de centres et d’UDM pour inciter les professionnels de santé à s’orienter davantage vers la dialyse autonome ; d’autant plus que le taux standardisé de centres et d’UDM est plus élevé en Île-de-France que dans les autres régions ;
- renforcer l’offre de dialyse autonome en suscitant une dynamique régionale des professionnels de santé pour augmenter le recours à la dialyse autonome.
- Au plan territorial :
- en périphérie de l’Île-de-France, des « structures intégrées » qui proposent toutes les modalités de dialyse seront soutenues pour permettre de proposer aux patients toutes les modalités ;
- dans le reste du territoire, seront privilégiées des unités d’AD indépendantes, isolées et autonomes, au plus près du patient et avec du personnel dédié à ces unités.
- Au plan général : s’appuyer autant que faire se peut sur les « études d’impact de l’ouverture d’un centre ou d’une UDM » réalisées par le réseau REIN.
- prélèvements d’ovocytes en vue de leur conservation pour la réalisation ultérieure d’une AMP – modalité clinique ;
- activités relatives à la conservation des gamètes en vue de la réalisation ultérieure d’une AMP – modalité biologique.
- réduire les délais d’attente d’accès aux parcours de soins de qualité en AMP ;
- rendre opérationnel le registre permettant l’accès aux origines pour l’enfant né du don ;
- tendre vers l’autosuffisance des dons de gamètes.
- promouvoir une offre équitable ;
- développer la qualité des soins et la sécurité sanitaire ;
- suivre les activités et les résultats et développer les actions d’évaluation ;
- assurer la veille médicale et scientifique afin d’anticiper et participer aux transitions technologiques ;
- communiquer sur l’offre de soins.
- Le suivi du délai d’attente à l’accès au parcours d’AMP sans motif médical afin d’atteindre le délai moyen de la prise en charge au niveau national (sept mois au 30 décembre 2022)
- Le suivi des activités et des résultats des grossesses à terme
- Le suivi de l’accréditation par le Cofrac des LBM
- l’un avec une activité initiale d’insémination artificielle ;
- l’autre réalisant tous les parcours sauf le don de gamètes et d’embryons, avec une échéance d’ouverture du centre qui devrait être possible d’ici le second semestre 2025 ou au début de l’année 2026.
- Mentions de ressort régional
- Mentions de ressort territorial
- Deux nouvelles mentions de ressort territorial
- 11 autorisations délivrées pour la recherche des aneuploïdies, notamment des trisomies 21, 13 et 18 par le dosage des marqueurs sériques maternels. Au premier trimestre de la grossesse, ce dosage associé à la mesure échographique de la clarté nucale et à l’âge de la femme permet un calcul de risque. Aucun laboratoire de biologie médicale (LBM) ne réalise le dosage des marqueurs sériques maternels dans le département de la Seine-et-Marne, en dépit d’une implantation disponible.
- 4 autorisations délivrées pour l’examen de génétique portant sur l’ADN fœtal libre circulant dans le sang maternel. Cet examen est proposé quand le risque calculé précédent est compris entre 1/1 000 et 1/51. Deux des autorisations ne sont pas mises en œuvre. Bien que les autorisations soient octroyées tant aux structures publiques que privées, il est souligné que deux LBM privés lucratifs effectuent les deux tiers des examens de génétique portant sur l’ADNlc dans le sang maternel sur l’ensemble du territoire national et en utilisant les mêmes réactifs.
- 11 autorisations délivrées pour les examens de cytogénétique (réalisation du caryotype fœtal), y compris les examens moléculaires appliqués à la cytogénétique, sur prélèvement invasif par amniocentèse ou choriocentèse (environ 3 % des grossesses), proposé notamment quand le risque d’aneuploïdie susmentionné est supérieur ou égal à 1/50. Deux implantations, une à Paris et une en Seine-Saint-Denis, demeurent disponibles.
- 17 autorisations délivrées pour les examens de génétique moléculaire ;
- 7 autorisations délivrées pour les examens en vue du diagnostic de maladies infectieuses ;
- 5 autorisations délivrées pour les examens de biochimie fœtale ;
- 4 autorisations délivrées pour les examens de génétique portant sur l’ADN fœtal libre circulant dans le sang maternel.
- les examens de biochimie portant sur les marqueurs sériques maternels ;
- l’échographie obstétricale et fœtale ;
- les examens de génétique portant sur l’ADN fœtal libre circulant (ADN fœtal lc) dans le sang maternel.
- les examens de cytogénétique, y compris les examens moléculaires appliqués à la cytogénétique ;
- les examens de génétique moléculaire ;
- les examens de biochimie fœtale à visée diagnostique ;
- les examens en vue du diagnostic de maladies infectieuses ;
- l’échographie obstétricale et fœtale et les autres techniques d’imagerie fœtale à visée diagnostique.
- si elle le souhaite, l’information de l’autre membre du couple lorsqu’elle vit en couple au cours d’une consultation individuelle dédiée ;
- son information de résultats d’examens de génétique fœtale sans relation avec l’indication initiale et pouvant justifier d’investigations complémentaires.
- promouvoir une offre équitable ;
- développer la qualité des soins et la sécurité sanitaire ;
- suivre les activités et les résultats et développer les actions d’évaluation ;
- assurer la veille médicale et scientifique afin d’anticiper et de participer aux transitions technologiques ;
- communiquer sur l’offre de soins.
- Le suivi de l’accréditation par le Cofrac des LBM
- Le suivi annuel du nombre de femmes enceintes prélevées par type d’activité au regard du nombre de grossesses déclarées
- pour la chirurgie des cancers, 118 établissements dont 108 pour des modalités soumises à seuil : 67 en chirurgie mammaire, 87 en digestif, 63 en urologie, 47 en gynécologie, 32 en ORL-maxillo-facial et 17 en thoracique ;
- pour la pratique de la chimiothérapie, 83 établissements ;
- en radiothérapie externe, 26 structures. L’irradiation en sources non scellées est assurée par 12 services et les différentes techniques de curiethérapie par 11 établissements.
- d’organiser les réunions de concertation pluridisciplinaire de recours de chirurgie oncologique complexe ;
- d’organiser et de protocoliser une coopération multidisciplinaire autour des parcours de soins chirurgicaux oncologiques complexes, sur place ou territorialisée par voie de convention avec d’autres établissements de santé, en vue d’interventions coordonnées, y compris de façon non programmée et en peropératoire, d’équipes de chirurgie oncologique, d’autres chirurgies spécialisées, de médecine spécialisée, de soins critiques et de chirurgie reconstructrice ;
- d’assurer une mission de recours et d’expertise auprès de titulaires de chirurgie oncologique avec la mention A.
- pour les sites mention B chirurgie oncologique gynécologique, PTS chirurgie des cancers de l’ovaire en situation avancée ;
- pour les sites mention B chirurgie oncologique digestive, PTS chirurgie du pancréas, foie, œsophage, estomac, rectum.
- tous les départements d’Île-de-France sont concernés par des activités inférieures au seuil. Le centre de la région est très attractif et plus équipé, ce qui déstabilise d’autant plus les activités dans les établissements de grande couronne ;
- ce mouvement est accentué par l’introduction de la gradation des soins et conduit à concentrer la prise en charge des situations complexes et de recours, avec pour conséquence la diminution du nombre de chirurgie en proximité.
- rééquilibrer l’offre, en particulier concernant la chirurgie oncologique, entre les départements : prioriser les activités vers les territoires les moins dotés. Les créations d’activité interviendront par recomposition de l’offre existante, avec une application des nouvelles disposition ;
- structurer la gradation de l’offre de soins. Veiller à l’adéquation de la prise en charge avec le plateau médicotechnique et la continuité des soins en place
- Il s’agira de proposer des implantations en mention B en nombre suffisant pour couvrir les besoins, mais qui soient en capacité de remplir les exigences ;
- pérenniser les filières d’excellence et renforcer l’accès aux prises en charge de recours ainsi qu’aux innovations.
- Accompagner l’évolution des activités de soins dans le cadre de la remise à plat des autorisations, et faire évoluer l’organisation de la prise en charge des parcours dans une logique territoriale
- Encourager les coopérations, les recompositions pour garantir la qualité (expertise et pluridisciplinarité), la continuité des prises en charge, l’accès diagnostique et thérapeutique dans des délais compatibles avec les recommandations. S’appuyer sur les sites d’excellence et renforcer les partenariats pour développer l’expertise plus en proximité, l’objectif étant de mailler le territoire francilien pour les prises en charge de recours et complexes et assurer la meilleure couverture territoriale pour des soins de haute qualité dans toute la région.
- Garantir le niveau d’expertise lié aux évolutions (exemple du diagnostic moléculaire pour guider l’évaluation pronostique et les traitements), l’accès aux innovations et aux prises en charge de recours.
- Prendre en compte le contexte très défavorable des ressources humaines en recomposant les activités sur moins de sites, tout en veillant à ne pas aggraver les inégalités dans l’organisation territoriale.
- Améliorer la réponse en ville, la coordination ville-hôpital, l’organisation de l’accès aux soins de support, l’anticipation de la démarche palliative.
- Orienter les patients vers une prise en charge adaptée pour diminuer les facteurs de risque de récidive et de moindre efficacité des soins (tabac, alcool, sédentarité).
- Améliorer l’accès aux services de soins médicaux et de réadaptation d’oncologie et d’onco-hématologie ainsi qu’à l’hospitalisation à domicile.
- Maintenir une offre attractive pour les patients et les professionnels en développant les coopérations pouvant intégrer des partenariats pour la réalisation de chimiothérapies à domicile. L’identification des sites mention A correspond à l’organisation actuelle prenant en compte les grandes fragilités. Dans ce cadre, il s’agira de veiller à la présence d’une activité de médecine en hospitalisation complète pour la prise en charge des effets secondaires et des complications, en lien avec l’âge, les comorbidités et l’évolution de la maladie, pour les sites disposant d’une activité de traitements médicamenteux systémiques du cancer autorisée mais réalisée uniquement en hôpital de jour.
- Accompagner l’impact de la mise en œuvre des décrets sur les organisations et proposer un maillage garantissant qualité et sécurité des soins
- Éviter les activités isolées et adosser, dans la mesure du possible, les activités de chirurgie oncologique à l’activité TMSC.
- Veiller à l’adéquation entre la prise en charge et le plateau médico-technique, les soins critiques, la continuité des soins et la composition de l’équipe.
- Mettre en place la gradation des soins et les RCP de recours afférentes, la complexité relevant de la technique, de la stratégie chirurgicale ou encore des comorbidités du patient et/ou des traitements associés.
- En radiothérapie externe, engager les opérateurs non dotés vers un accès à la stéréotaxie. Ne pas prévoir d’implantations supplémentaires, le développement passant, notamment, par l’augmentation d’équipements sur les sites disposant actuellement de deux machines. Maintenir une implantation de cyclotron pour l’activité de protonthérapie et prévoir sur ce site une autorisation d’anesthésie.
- Réaffirmer les engagements sur l’irradiation corporelle totale (ICT) : pour les enfants, besoins couverts par les CLCC, les indications sous anesthésie générale étant réalisées uniquement sur un site ; pour l’adulte, les CLCC et l’AP-HP couvrent chacun leurs propres besoins. La coordination des acteurs concernés est essentielle.
- Les décrets instaurent le principe d’auto-évaluation des titulaires d’autorisation de traitement du cancer sur la base d’indicateurs anonymisés de suivi de la qualité de la pratique de l’activité de soins par le titulaire. Ces indicateurs sont fixés par arrêté et à transmettre annuellement à l’ARS et à l’INCa (arrêté en attente).
- Dans l’attente, les indicateurs suivants seront proposés en Île-de-France :
- Part de patients bénéficiant du dispositif d’annonce
- Taux de remise du PPS et du PPAC
- Taux de passage en RCP
- Part de RCP ayant une charte de fonctionnement
- Respect du quorum en RCP
- Accès à une RCP oncopalliative
- 18 sites hospitaliers de l’AP-HP ;
- 2 centres de lutte contre le cancer (CLCC) ;
- 1 groupement de coopération sanitaire (GCS) de droit privé ;
- 7 établissements de santé publics hors AP-HP ;
- 1 établissement de santé privé participant au service public hospitalier ;
- 3 laboratoires de biologie médicale (LBM) privés à but lucratif.
- passerelle entre la génétique somatique (caractéristiques acquises au cours de la vie et non transmissibles ou caractéristiques héritées ou transmissibles inconnues initialement) et la génétique constitutionnelle soumise à la loi relative à la bioéthique (caractéristiques héritées ou acquises à un stade précoce du développement prénatal) ;
- réalisation possible d’un examen de génétique d’une personne ne pouvant exprimer sa volonté ou décédée en vue d’identifier une anomalie génétique responsable d’une affection grave justifiant de mesures de prévention ou de soins, dans l’intérêt des membres apparentés ;
- prescription de certains examens de génétique et communication des résultats par les conseillers en génétique, sous la supervision du médecin généticien dans le cadre d’un protocole d’organisation. Le décret n° 2022-1488 a été publié le 30/11/2022 ;
- passerelle entre recherche et soins (dans le cadre de la recherche, information de la personne en cas de découverte de caractéristiques génétiques responsables d’une affection justifiant de mesures de prévention ou de soins, sauf opposition) ;
- communication du résultat d’un examen de génétique révélant incidemment une anomalie autre que celle initialement recherchée et refus possible du patient de connaître le résultat découvert fortuitement ;
- communication du résultat de génétique par le laboratoire de biologie médicale exécutant autorisé au prescripteur et maintien du droit de ne pas savoir ;
- information de la parentèle appliquée aux enfants issus d’un don et aux enfants nés dans le secret ;
- confirmation de l’interdiction des examens de génétique sur Internet.
- les examens de cytogénétique, y compris la cytogénétique moléculaire ;
- les examens de génétique moléculaire.
- promouvoir une offre équitable ;
- développer la qualité des soins et la sécurité sanitaire ;
- suivre les activités et les résultats et développer les actions d’évaluation ;
- assurer la veille médicale et scientifique afin d’anticiper et participer aux transitions technologiques ;
- communiquer sur l’offre de soins.
- Le suivi de l’accréditation par le Cofrac des laboratoires de biologie médicale ;
- Le suivi de la sous-traitance afin de tendre vers l’objectif de 100 % de sous-traitants ayant le statut juridique de laboratoire de biologie médicale, lorsque la phase analytique est sous-traitée à une autre structure.
- 11 opérateurs avec une autorisation d’HAD rattachée à une activité de médecine :
- 3 opérateurs historiques disposant d’une zone d’intervention régionale réalisant plus de 85 % de l’activité,
- 8 opérateurs polyvalents disposant d’une zone d’intervention limitée et définie dans leur décision d’autorisation.
- 2 opérateurs avec une autorisation rattachée à une activité de SSR pour mettre en œuvre une activité de rééducation-réadaptation ;
- 1 opérateur avec une autorisation rattachée à une activité de soins de gynécologie-obstétrique et de néonatalogie pour exercer une activité d’HAD néonatale.
- réadaptation,
- pré et post-partum,
- enfants de moins de 3 ans.
- L’activité de Pré-post-partum et enfants de moins de 3 ans est l’apanage des trois opérateurs historiques (à l’exception d’une autre structure qui intervient très à la marge pour les moins de 3 ans).
- L’activité d’HAD-R est réalisée à 80 % de l’activité par quatre opérateurs : les trois opérateurs régionaux (à hauteur respectivement de 50 %, 8 % et 8 %) et un centre de réadaptation implanté en grande couronne (16 %).
- au territoire départemental pour Paris et les départements de la petite couronne (75, 92, 93, 94) ;
- aux territoires de proximité (calqués sur les territoires des dispositifs d’appui à la coordination) pour les départements de la grande couronne (77, 78, 91, 95).
- Mettre en œuvre la réforme des autorisations
- Capacité à respecter les nouvelles conditions techniques de fonctionnement réglementaires (ressources humaines et organisation des astreintes, notamment).
- Capacité à disposer de moyens humains et logistiques à même de garantir une réactivité opérationnelle aux demandes des prescripteurs.
- Capacité à offrir une activité diversifiée (sur tous les modes de prise en charge (MPP)) pour les HAD mention socle.
- Pour les HAD déjà autorisées, démonstration vérifiable de données d’activité prouvant un maillage du territoire pertinent au regard de l’aire d’intervention.
- Augmenter le taux de recours à l’HAD, avec une moyenne à atteindre de 40 patients par jour pour 100 000 habitants
- Développer le recours à l’HAD en sortie d’hospitalisation conventionnelle :
- inciter au recours à l’HAD par l’intégration, au sein des CPOM des établissements MCO et SMR, d’objectifs de transfert/orientation en HAD ;
- développer des protocoles sur certains MPP moins investis (cf. spécialisation) ;
- encourager l’intégration de l’HAD au sein des organisations hospitalières, notamment dans le cadre des modifications des projets médicaux partagés (PMP) des groupements hospitaliers de territoire (GHT) ;
- promouvoir le développement de l’évaluation rapidement après l’admission en MCO/SMR.
- Faire de l’HAD un moyen d’éviter les hospitalisations conventionnelles en développant les prescriptions directes :
- mener des actions d’amélioration de la réactivité de l’HAD ;
- expérimenter des organisations et protocoles pour augmenter et favoriser les prises en charge en HAD directement depuis les services d’urgence et les unités d’hospitalisation de courte durée ;
- mener des actions de communication et de formation spécifiques à l’intention des prescripteurs de ville ;
- renforcer et améliorer les interventions d’HAD en ESMS :
- poursuivre le développement en Ehpad : augmenter le nombre de conventions, préciser et développer le mécanisme d’évaluations anticipées prévu dans le nouveau régime des autorisations, développer la communication sur cette possibilité réglementaire, améliorer la connaissance réciproque HAD/Ehpad, tester de nouvelles organisations,
- développer le recours en établissements pour personnes handicapées et en établissements sociaux : préciser et clarifier les objectifs, les contraintes spécifiques, communiquer…
- Améliorer la gradation des prises en charge à domicile :
- poursuivre ou initier des travaux d’articulation avec les autres acteurs du maintien à domicile s’appuyant sur une gradation des soins à domicile (intervention communes SSIAD/HAD, protocoles HAD-URPS médecins, infirmiers libéraux, masseurs-kinésithérapeutes, etc., lien avec les CPTS…) et permettant de faciliter les relais à l’entrée et à la sortie d’HAD,
- en matière de soins palliatifs, renforcer la place de l’HAD ; et préciser son rôle, notamment en lien avec les futures équipes expertes territoriales.
- Renforcer la spécialisation des HAD dans le cadre de la mise en œuvre de la réforme, et développer certaines prises en charge spécifiques (lien avec les feuilles de route soins palliatifs, cancérologie et maladies neurodégénératives) :
- développer la téléexpertise pour assurer le lien avec les équipes hospitalières, contribuer ainsi à renforcer l’attractivité de l’HAD et à maintenir le lien entre les patients et les équipes soignantes qui les ont pris en charge en milieu hospitalier ;
- tester des organisations innovantes ;
- développer des protocoles sur certains MPP moins investis.
- Développer le recours à l’HAD en sortie d’hospitalisation conventionnelle :
- Taux de recours à l’HAD pour 100 000 habitants dans toute l’Île-de-France - année N > N-1 pour toutes les mentions ; pour le socle, la cible est à 40.
- 100 % de CPOM d’établissement de santé MCO/SMR dont le case-mix s’y prête comportant un objectif de transfert en HAD.
- Pourcentage de CPOM d’ESMS intégrant un objectif de transfert en HAD - année N > N-1.
- Taux d’interventions en ESMS - année N > N-1, avec pour cible la moyenne nationale (11,1 % des séjours en HAD réalisés au bénéfice de résidents d’établissements sociaux et médico-sociaux).
- réalisés par un(e) radiologue ;
- réalisés avec guidage et contrôle de l’imagerie médicale ;
- par accès percutané, trans-orificiel, trans-pariétal ou intraluminal ;
- portant sur une ou plusieurs cibles inaccessibles dans des conditions de qualité et de sécurité satisfaisantes sans utiliser un moyen de guidage par imagerie.
- mention A : les actes réalisés par voie endo-veineuse, y compris pour pose de voies d’abord ; les actes percutanés et par voie trans-orificielle suivants : infiltrations profondes, ponctions, biopsies, drainages d’organes intra-thoraciques, intra-abdominaux ou intra-pelviens ;
- mention B : les actes réalisés par voie endo-veineuse profonde et endo-artérielle, par voie percutanée ou trans-orificielle (ainsi que les actes de mention A) ;
- mention C : les actes thérapeutiques du cancer par voie percutanée et par voie trans-orificielle, ainsi que les actes thérapeutiques du cancer par voie endo-veineuse et endo-artérielle (ainsi que les actes de mentions A et B) ;
- mention D : les actes thérapeutiques, assurés en permanence, relatifs à la prise en charge en urgence de l’hémostase des pathologies vasculaires et viscérales hors circulation intracrânienne, dont ceux requérant un plateau de soins critiques (ainsi que les actes de mentions A, B et C).
- la composition et la formation des équipes dédiées à la radiologie interventionnelle (nombre de radiologues, de manipulateurs en électroradiologie médicale, etc.) ;
- la qualité du projet médical, le détail des activités réalisées et des profils de patients pris en charge ;
- l’organisation mise en place pour la prise en charge des patients (externe, hospitalisé, urgent) ;
- l’existence et le suivi de procédures pour chaque filière médicale de prise en charge ;
- la mise en œuvre, le suivi et l’évaluation de la qualité des soins perçue par les patients, notamment par l’outil PROMs (Patient-Reported Outcome Measures) pour le résultat des soins, les Patient-Reported Experience Measures (PREMs) pour l’expérience des soins et les questionnaires de satisfaction des patients pour la réponse à leurs attentes ;
- la mise en œuvre d’une démarche qualité (procédures, indicateurs et évaluations) au sein du service.
- La gradation des soins de radiologie interventionnelle en quatre mentions permet de proposer une déclinaison adaptée aux besoins et aux recours à ces différents types de prise en charge.
- L’activité A est la plus représentative en termes de volume d’activité et devra être accessible dans chaque département. Une fois l’inventaire et la cartographie faits à l’issue des premières délivrances d’autorisations du PRS3, une évaluation sera réalisée afin d’adapter les OQOS.
- Concernant les mentions B, C et D, un zonage régional est proposé pour cette création d’autorisation d’activité. Un suivi de l’activité réalisée sur les différents sites, ainsi que des évolutions technologiques et médicales, permettra également d’adapter les OQOS pour ces mentions.
- des appareils d’imagerie ou de spectrométrie par résonance magnétique nucléaire à utilisation clinique,
- des scanographes à utilisation médicale.
- Dès lors que le nombre d’équipements d’imagerie en coupe installés sur le site géographique ne dépasse pas trois, le titulaire de l’autorisation n’aura pas à solliciter de nouvelle autorisation, mais informera l’Agence régionale de santé des caractéristiques du nouvel équipement avant toute mise en service de ce dernier.
- Dans certaines conditions, certains sites pourront dépasser trois équipements installés sur un même site. Une demande d’autorisation devra alors être opérée auprès de l’Agence. Si le volume des actes, la spécialisation de l’activité ou la situation territoriale le justifient, la Directrice générale de l’Agence régionale de santé pourra autoriser le titulaire à disposer jusqu’à 18 équipements sur le site.
- Projet médical : privilégier une organisation des vacations en « pôle d’organe », en précisant les profils d’activités réalisées. Les priorités relèvent aujourd’hui de la pédiatrie, de l’oncologie et de la neurologie, avec notamment la prise en charge « grand âge ». Les plateaux d’imagerie doivent permettre de prendre en charge ces profils.
- Des ressources humaines médicales et paramédicales sur place et en nombre suffisant pour garantir la présence et la sécurité lors des examens. La polyvalence des radiologues est nécessaire, même si chacun(e)s dispose d’une expertise dans certains domaines.
- L’organisation mise en place pour la prise en charge des patients hospitalisés, urgents et/ou non programmés.
- Des précisions sur l’accessibilité financière, en secteur 1 et 2, conventionné ou non OPTAM, avec des éléments précis sur les pratiques de dépassement d’honoraires. L’accessibilité financière doit s’adapter à la population dans les secteurs les plus défavorisés et être en adéquation avec le territoire.
- La participation et l’engagement des équipes à la permanence des soins (PDS) : sur site, à distance, une participation est attendue en lien et en soutien avec des établissements de santé, notamment sur les sites disposant d’au moins trois EML.
- Disposer d’un système d’information radiologique, d’un système d’archivage des images ou de tous autres outils numériques permettant le partage, la téléexpertise et téléinterprétation ; une description de la place et de l’usage de la téléimagerie.
- L’organisation de l’équipe et son implication sur le territoire de santé doit être privilégiée afin de fluidifier les parcours de soins : ancrage territorial de l’équipe, coopération, conventions de prise en charge, filière de soins, etc.
- Le taux d’équipement par territoire de proximité
- Les délais moyens de mise en œuvre des équipements suite à l’obtention d’une autorisation par territoire
- Le suivi de la participation à la permanence des soins par territoire
- les photons, les plus fréquemment utilisés ;
- les hadrons qui comprennent les protons et le carbone 12 en cours d’expérimentation à l’étranger, l’intérêt par rapport au proton restant à démontrer.
- Suivi de la file active
- La région, pour les activités régionales ;
- Le département, à savoir Paris, la Seine-et-Marne, les Yvelines, l’Essonne, les Hauts-de-Seine, la Seine-Saint-Denis, le Val-de-Marne et le Val-d’Oise pour les activités territoriales ;
- La zone de proximité pour les activités de proximité. La région d’Île-de-France est composée de 13 zones de proximité correspondant :
- au département pour Paris, les Hauts-de-Seine, la Seine-Saint-Denis et le Val-de-Marne ;
- aux territoires d’intervention des dispositifs d’appui à la coordination (DAC) pour les départements de la grande couronne soit :
- pour la Seine-et-Marne : 77 nord, 77 sud,
- pour les Yvelines : 78 nord, 78 sud,
- pour l’Essonne : 91 nord, 91 sud,
- pour le Val-d’Oise : 95 est, 95 ouest, 95 sud.
- la mise en œuvre de la réforme des autorisations de soins issue de l’ordonnance 2021-583 : les autorisations de nombreuses activités étant remises à plat, il est possible que la répartition territoriale des implantations pour certaines activités de soins évolue ;
- les décrets régissant l’activité de médecine d’urgence doivent encore évoluer, ce qui pourrait avoir un impact sur les lieux de réalisation de la PDSES, celle-ci étant constituée par l’accueil de nouveaux patients en aval des urgences ;
- les textes législatifs concernant la permanence des soins sont en cours d’évolution. La loi n° 2023-379 du 19 mai 2023 portant amélioration de l’accès aux soins par la confiance aux professionnels de santé a conduit à certains changements. En outre, des débats sont en cours au Parlement sur la problématique de la permanence des soins (proposition de loi n° 1336 visant à améliorer l’accès aux soins par l’engagement territorial des professionnels). Des évolutions des textes réglementaires régissant la permanence des soins en établissements de santé sont également en cours d’étude.
- traitement du cancer,
- soins de suite et de réadaptation,
- rééducation et réadaptation fonctionnelles,
- activités cliniques et biologiques d’assistance médicale à la procréation et activités de diagnostic prénatal,
- examen des caractéristiques génétiques d’une personne ou d’identification d’une personne par empreintes génétiques à des fins médicales.
- 2011-2012 : chirurgie orthopédique et viscérale
- 2012-2013 : chirurgies dites de spécialités (urologie / chirurgie vasculaire / chirurgie pédiatrique / ORL / ophtalmologie / SOS Mains / odontologie)
- 2013-2014 : neurochirurgie / NRI / neuro-réanimation et prise en charge des traumatisés graves
- 2015-2016 : endoscopies digestives, mise en place d’une astreinte régionale de conseil en infectiologie, et neuroradiologie interventionnelle pour thrombectomie dans le cadre de la prise en charge des AVC
- Une de ces enquêtes, annuelle, établit pour chaque établissement la liste des lignes de permanence des soins.
- Une autre, qui est un registre d’activité sur la plateforme en ligne « PDSES_SA » mis en place en 2014, décrit l’activité chirurgicale aux horaires de la PDSES, en nombre d’interventions réalisées par mois, par spécialité et par tranche horaire (première partie de nuit de 18 h 30 à 22 h 30, nuit profonde de 22 h 30 à 8 h 30, et les week-ends, soit samedi après-midi et dimanche en journée).
- La troisième est le registre des refus et fonctionnements non conformes, hébergé par le répertoire opérationnel des ressources, qui permet de déclarer les patients refusés par un établissement reconnu contractuellement pour une mission de PDSES.
- La réorganisation de la PDSES mise en place en 2012 a permis de clarifier l’offre de PDSES chirurgicale (lisibilité, sécurité). Cette réorganisation des disciplines chirurgicales fonctionne : l’évaluation subjective des régulations médicales et des médecins urgentistes est en effet positive (lisibilité de l’offre et facilité de « placer » les patients). Par ailleurs, la réorganisation n’a pas modifié l’attractivité des établissements en termes d’activité chirurgicale et de flux de passages aux SAU (réf. : Rapport PDSES orthopédie et viscéral, juillet 2014, ARSIF).
- Compte tenu des données d’activité déclarées, et pour une juste utilisation de la ressource, il faut adapter l’offre de PDSES chirurgicale aux besoins en diminuant globalement le nombre de lignes de permanence des soins.
- L’évaluation des dispositifs de PDSES mis en place doit être pérennisée et renforcée : le taux de remplissage des données d’activité est améliorable mais, surtout, l’attention de l’ARS doit se porter sur le faible taux de déclaration des refus et le manque de régularité du suivi des refus déclarés.
- La réflexion sur l’évolution de ces dispositifs doit intégrer le fait que 32 % des refus sont liés à l’absence de places d’hospitalisation, alors que dans le même temps le nombre de lits de MCO tend à diminuer (en raison, notamment, du virage ambulatoire).
- Pour une même activité de soins, les modalités organisationnelles de la PDSES sont différentes entre établissements distincts. Une clarification doit être apportée, conformément au décret n° 2016-1645 du 1er décembre 2016.
- Les lignes de gardes et d’astreintes sont fortement concentrées sur le centre de la région, permettant globalement la couverture de l’ensemble des spécialités ; par contre, des carences persistent sur certaines spécialités, comme par exemple la chirurgie pédiatrique.
- En fonction des différentes plages de PDSES (nuit, week-end et jours fériés), et même au sein d’une même plage (cas de la nuit avant minuit et après minuit), les besoins peuvent varier de façon importante, nécessitant une organisation adaptée. Ainsi, l’activité de week-end sera désormais à distinguer de l’activité de nuit profonde. Le maintien d’une plage horaire de 1re partie de nuit, pour tout ou partie des spécialités, en tant que tel fera l’objet d’une réflexion dans le cadre du groupe de travail à échéance du PRS.
- Les permanences de soins sont peu mutualisées entre établissements d’un même territoire au regard des données d’activité déclarées. Pour une juste utilisation de la ressource, cette ressource médicale mobilisée pour peu ou pas d’activité la nuit devrait être plus efficacement utilisée le jour dans les mêmes établissements, ou devrait être utilisée pour travailler dans des établissements ciblés où les effectifs sont réduits. C’est l’activité programmée – et ainsi les patients pris en charge en dehors des urgences – qui subit les conséquences de cette utilisation inadéquate des ressources médicales. Ainsi, il est souhaitable d’organiser la mutualisation des lignes de permanences de soins entre établissements d’un même territoire.
- Enfin, il convient d’évaluer des projets innovants sur certaines activités pouvant avoir une influence en termes d’efficience globale et de fluidité de la filière de soins ; c’est le cas, notamment, de la télé-imagerie pour la PDSES en imagerie médicale.
- d’améliorer la qualité et la sécurité des soins
- Sécuriser les parcours de soins non programmés pour que toutes les demandes obtiennent une réponse adaptée en termes de prise en charge et d’orientation.
- Réduire les délais d’attente pour l’orientation en aval des structures des urgences.
- Assurer une meilleure lisibilité des filières de prise en charge.
- Articuler cette prise en charge avec l’organisation du premier recours existante.
- d’améliorer l’efficience et la bonne utilisation des ressources humaines, notamment médicales
- Optimiser l’utilisation de la ressource humaine et offrir des conditions de travail acceptables pour le personnel médical assurant des gardes et astreintes ainsi que pour le personnel non médical, tant du domaine public que du domaine privé.
- Prendre en compte l’ensemble de la filière de prise en charge.
- Faciliter la participation des praticiens libéraux au dispositif, qu’ils exercent en établissements privés ou participent à la mission de service public en établissements publics.
- Éliminer les doublons sur une même activité.
- Évaluer rigoureusement ce dispositif permettant des adaptations progressives.
- de garantir l’accessibilité des parcours de santé
- Optimiser l’organisation de la PDSES dans les territoires permettant au patient d’être pris en charge au bon endroit.
- Assurer une offre à des tarifs opposables et sans reste à charge pour le patient.
- Assurer une bonne information des usagers et des professionnels dans cette réorganisation.
- Définir des réseaux d’établissements selon le principe de gradation des soins
- Favoriser la constitution d’équipes médicales de territoire
- Respecter les engagements de prise en charge
- mettre en place une gouvernance interne et territoriale de la PDSES ;
- mettre en place un coordinateur PDSES pour l’établissement ;
- dimensionner ses ressources de manière à pouvoir assurer la mission PDSES ;
- s’engager au « zéro refus » ;
- favoriser le retour des patients vers les établissements d’origine ;
- s’engager à participer au suivi et à l’évaluation du dispositif ;
- garantir l’accessibilité aux soins.
- du nombre de lignes de PDSES assurées dans chacune des spécialités ;
- de la gradation des soins ;
- de la nature de l’établissement public ou privé, les arrêtés d’indemnisation étant différenciés ;
- de la modalité organisationnelle effective de la PDSES (astreinte opérationnelle, demi-garde + demi-astreinte, garde…), dans la mesure de la recommandation régionale pour la spécialité, le cas échéant.
- l’enquête annuelle établissant, pour chaque établissement, la liste des lignes de permanence des soins ;
- le registre d’activité en ligne qui décrit l’activité chirurgicale aux horaires de la PDSES, en nombre d’interventions réalisées par mois, par spécialité et par tranche.
- 50 structures publiques, représentées par les laboratoires hospitaliers parmi lesquels les 12 LBM gérés par l’AP-HP, les hôpitaux d’instruction des armées, les LBM exploités par des GCS de droit public ainsi que les deux LBM de l’EFS ;
- 49 relevant du secteur privé à but lucratif, exclusivement exploités sous forme de sociétés d’exercice libéral ;
- et 17 exploités par des structures privées à but non lucratif, prenant la forme d’une fondation ou association, d’un CLCC ou d’un GCS de droit privé.
- si le site à ouvrir est éloigné de plus de 30 minutes du site plateau technique, par trajet routier ;
- si le site à ouvrir se situe à proximité d’un site ouvert au public, cette distance étant évaluée à 2 kilomètres (30 minutes à pied) ;
- si le LBM demandeur ne réalise pas les examens réputés urgents tels que définis par la Haute Autorité de santé et les sociétés savantes (notamment SFBC, GFHT, SFM et SFH).
- Les délais
- L’amplitude d’ouverture en dehors de la permanence des soins
- La permanence des soins
- La biologie médicale délocalisée
Ces principes ont présidé à l’élaboration des actions du présent PRS et constituent également des modalités de mise en œuvre qui feront l’objet d’un suivi attentif aux cours des cinq ans à venir.
Ces priorités sont transverses car elles constituent les conditions d’atteinte des objectifs fixés pour les champs sanitaire et médico-social, pour l’exercice en ville comme en établissement.
Le diagnostic régional a fait ressortir des enjeux forts sur ces deux thématiques et le besoin de prioriser les moyens d’action sur ces sujets, qui constituent donc des fils rouges pour lesquels un suivi particulier sera mis en œuvre.
Sont également traitées de manière multifactorielle des problématiques transverses et qui constituent des sources de préoccupation pour l’Agence comme pour ses partenaires. C’est notamment le cas de la question du handicap, abordée autant sous le prisme de l’accès aux droits et aux soins, de la place des aidants, de la prise en charge spécifique des personnes âgées vieillissantes ou de la mise en œuvre d’un plan de développement de l’offre massif et inclusif (plan Inclus’IF 2030), c’est-à-dire de solutions apportées aux personnes souffrant de handicap. C’est également le cas des outils permettant une meilleure prise en charge à domicile, traités à la fois sous le prisme de la coordination des parcours (rôle des DAC), de l’adaptation de l’offre (constitution d’équipes mobiles, notamment en soins palliatifs), d’adaptation des structures pour personnes âgées ou personnes handicapées, ainsi que de déploiement d’innovations numériques ou organisationnelles. La santé des jeunes est également une priorité régionale en raison des multiples signaux d’alerte et de l’incidence de tels enjeux sociétalement et à long terme. Cette thématique est prise en compte dans son ensemble : déterminants de la santé périnatale, promotion de la santé des enfants, la lutte contre les inégalités de santé chez les jeunes et les adolescents, la santé mentale chez les jeunes (cf. fiches 1.2, 1.3, 1.4, 1.6), parcours périnatalité et enfants et adolescents (cf. fiches 2.8 et 2.18). Des actions en faveur des jeunes sont également présentes dans des fiches de l’axe 6 (pratique d’activités sportives, comportements nutritionnels et alimentation…).
6 axes stratégiques & 63 actions doivent décliner ces orientations
Axe 1 - Construire une culture de la prévention et développer le pouvoir d’agir des citoyens
Les 13 fiches de cet axe proposent un cadre d’action visant à renforcer le déploiement des programmes agissant sur les déterminants de santé, qu’il s’agisse de prévention individuelle ou collective. Elles visent par ailleurs à renforcer le pouvoir d’agir des Franciliens, c’est-à-dire à se doter des connaissances ou des savoir-faire permettant d’améliorer leur état de santé, de mieux maîtriser leur parcours de santé et de contribuer à l’élaboration des politiques de santé. L’atteinte de cet objectif repose également sur le bon fonctionnement des instances de démocratie en santé, en particulier les conseils territoriaux de santé, la CRSA et les représentants d’usagers. Elle repose par ailleurs sur les Contrats locaux de santé, ainsi que sur la participation active des collectivités territoriales (communes, EPT et EPCI, conseils départementaux). En particulier, sont traités dans cet axe les leviers permettant d’améliorer la prévention en périnatalité et en santé mentale (cf. fiches 1.2 et 1.6), la couverture vaccinale (1.8) ou la lutte contre les addictions (1.11). Des approches par types de populations considérées comme devant faire l’objet d’un investissement spécifique sont également prévues : les enfants et les jeunes, les femmes (avec un focus sur l’accès à l’IVG et la lutte contre les violences faites aux femmes), les personnes détenues.
Axe 2 - Construire des parcours de santé lisibles, fluides et qui répondent aux besoins des patients
18 parcours prioritaires ont été identifiés par l’Agence et ses partenaires et font l’objet d’une déclinaison au sein de cet axe. Leur identification résulte d’un travail partagé avec l’Assurance maladie, les différentes filières et les représentants d’usagers. L’objectif des fiches-actions est d’assurer une meilleure coordination entre professionnels de la santé, du médico-social ou le cas échéant du secteur social, la meilleure structuration de filières de soins (du dépistage à l’aval hospitalier) et une plus grande lisibilité pour les patients et leurs aidants. Cet axe vise notamment à clarifier l’articulation entre dispositifs chargés d’assurer la coordination de certains parcours, dont les DAC (cf. fiche 2.1), et promouvoir les instruments innovants (cf. fiche 2.2). Les autres champs traités concernent le parcours santé mentale et périnatalité, priorités thématiques pour les cinq années à venir (cf. fiches 2.7 et 2.8), ainsi que la cancérologie, le parcours de certaines maladies chroniques ou encore des thématiques telles que la santé bucco-dentaire. L’amélioration du parcours de santé des personnes handicapées et des personnes âgées est également traitée spécifiquement ainsi que celle des aidants (cf. fiches 2.3, 2.4, 2.5 et 2.6). La question de la fin de vie est notamment abordée sous le prisme de l’évolution de l’offre en soins palliatifs – en établissement comme à domicile – (cf. fiche 2.10). Elle sera complétée en fonction des évolutions législatives en cours.
Axe 3 - Partir des besoins des territoires et des usagers pour garantir une offre de soins accessible, adaptée et de qualité
Complémentaire des objectifs quantitatifs d’offre de soins (cf. volet opposable « Activités de soins autorisées et permanence des soins »), cet axe fixe les orientations permettant de mieux mettre en adéquation l’offre sanitaire et médico-sociale et les besoins identifiés au sein des territoires franciliens. Il vise à doter le système de santé régional de l’ensemble des leviers, moyens et outils permettant d’accroître la qualité et la performance des parcours de prise en charge des patients dans un souci de réponse aux besoins du territoire et de réduction effective des inégalités sociales de santé. Ses actions s’articuleront avec les travaux en cours sur le renforcement de l’exercice coordonné, pilotage en partenariat avec l’Assurance maladie. Cet axe traite en outre des problématiques d’accès à l’offre et vise à faciliter l’identification de l’offre en soins primaires (dont la médecine de ville et l’exercice coordonné (cf. fiches 3.1 et 3.2) et en soins non programmés (dont le service d’accès aux soins (SAS), fiche 3.3). Une fiche 3.6 est consacrée à la problématique du don d’organes et du don du sang en Île-de-France. Plusieurs fiches traitent de la transformation de l’offre médico-sociale, et en particulier du plan de développement massif et inclusif de l’offre à destination des personnes handicapées en Île-de-France – plan Inclus’IF 2030 – (cf. fiches 3.7 et 3.8). D’autres, enfin, prévoient la mise en œuvre de leviers de transformation plus globale du système de soins en ville, à l’hôpital et dans le médico-social, notamment grâce à l’accélération du déploiement des outils numériques (cf. fiche 3.11) ou de démarches visant à garantir la qualité et la pertinence des soins (cf. fiche 3.12).
Axe 4 - Former, recruter et fidéliser les professionnels de la santé en Île-de-France
L’attractivité des secteurs sanitaire et médico-social est plus que jamais un enjeu prioritaire pour l’ARS Île-de-France pour réduire les tensions existantes sur les ressources humaines en santé. Qu’il s’agisse de l’exercice en établissement de santé, médico-social ou en ville, le déficit de professionnels est particulièrement marqué en Île-de-France et a déjà fait l’objet de la mise en œuvre de plans d’action tous secteurs confondus, visant notamment à pallier l’effet « démographie » (départs à la retraite), le manque d’attractivité spécifique de certains territoires, les difficultés de logement des soignants ou encore les phénomènes d’abandon en cours de formation. Cet axe constitue l’un des domaines d’action prioritaire pour les cinq années à venir. Les cinq fiches-actions proposées visent à poursuivre le déploiement des actions de valorisation et de sensibilisation aux métiers de la santé et de l’accompagnement (cf. fiche 4.2), promouvoir les formations et les métiers de la santé (cf. fiches 4.2 et 4.3) ou prévoir les organisations spécifiques en périodes de crise ou de tension (cf. fiche 4.5).
Axe 5 - Gérer, anticiper et prévenir les risques
La mission d’anticipation et de gestion de crise de l’Agence régionale de santé est essentielle à la prise en compte de situations sanitaires exceptionnelles en Île-de-France, comme l’ont notamment mis en lumière la crise du Covid-19 ou d’autres événements comme des attentats de masse ou des phénomènes climatiques extrêmes. Cette mission va au-delà, puisqu’elle implique de déployer des moyens de détection des risques dans le cadre de programmes de surveillance ou d’inspection-contrôle (cf. fiche 5.1), de renforcement de la cybersécurité à l’échelle régionale (cf. fiche 5.3) ou de mobilisation de données à des fins de surveillance épidémiologique ou sanitaire et d’anticipation (cf. fiche 5.5). Cet axe propose également des actions visant à compléter les interventions de l’Agence, en traitant tout particulièrement de l’adaptation du système de santé régional au changement climatique (cf. fiche 5.4).
Axe 6 - Fédérer les acteurs autour d’objectifs partagés pour promouvoir la santé dans toutes les politiques publiques
La santé des personnes repose très majoritairement sur des facteurs extérieurs à l’offre de soins comme l’alimentation, l’activité physique, l’éducation, l’habitat ou encore les transports. Ainsi, de nombreuses politiques publiques portées par l’État, les administrations déconcentrées, les agences, les établissements publics et les collectivités territoriales ont une incidence sur la santé et le bien-être des populations. Cet axe formalise la manière dont les partenariats avec ces acteurs seront renforcés ou développés, notamment dans les domaines de la nutrition (cf. fiche 6.7) ou du sport-santé (cf. fiche 6.6), et où les coalitions d’acteurs doivent être soutenues (cf. fiche 6.1).
Focus : Jeux olympiques et paralympiques de Paris 2024
Enfin, à la veille des Jeux olympiques et paralympiques de Paris 2024, ce PRS propose un focus sur cet événement d’ampleur inédite en Île-de-France. Ce focus reprendra toutes les actions, présentes dans différents axes du schéma, qui visent à capitaliser sur cet événement, notamment pour promouvoir l’accès et la pratique de l’activité physique pour tous, mais également la santé environnementale (eau, air…) et en termes d’anticipation de risques sanitaires potentiels.
***
La mise en œuvre du PRS fera l’objet d’une attention particulière, et se fondera sur les leviers identifiés dans le cadre d’orientation stratégique (COS) : la territorialisation des interventions de l’Agence et le renforcement des partenariats avec les parties prenantes régionales (collectivités, instances de démocratie en santé, usagers) ; la priorisation des interventions financières sur les thématiques et territoires nécessitant le plus de moyens ; la mobilisation de la donnée et des outils numériques à des fins de meilleure connaissance et d’évaluation des interventions ; la mobilisation d’outils de communication renouvelés permettant, notamment, une information et une participation renforcée des citoyens et usagers du système de santé régional.
Des indicateurs de suivi ont par ailleurs vocation à apprécier le degré de mise en œuvre des actions prévues par le PRS et leur impact sur l’état de santé des Franciliens. Ils seront régulièrement partagés, notamment avec la conférence régionale de la santé et de l’autonomie (CRSA), les conseils territoriaux de santé (CTS) et les collectivités territoriales de la région. Un point d’étape à mi-parcours permettra également de partager des éléments d’évaluation avec les partenaires de l’Agence. Enfin, une démarche d’évaluation externe sur les thématiques prioritaires du PRS sera mise en œuvre.
Afin de garantir une mise en œuvre, un suivi et une l’évaluation partagés du PRS, l’Agence s’engage à élaborer, avec la CRSA, un « contrat de méthode » qui sera le garant de la poursuite et de la pérennisation d’une dynamique collective de travaux et de concertation pour la mise en œuvre du PRS. Ce « contrat de méthode » est un engagement fort de l’Agence. Il s’organisera autour de groupes de travail portant sur des thématiques transversales et sur les activités soumises à autorisation et permettra d’apporter des garanties sur l’opérationnalité de la stratégie de santé en Île-de-France et dans ses territoires et sur son évaluation
Les 33 indicateurs clés du PRS
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 1 - Construire une culture de la prévention et développer le pouvoir d’agir des citoyens |
|||
|
Indicateur 1 |
Nombre de dépistages VIH réalisés et évolution du taux d’incidence VIH francilien |
2021 Tests : Incidence : |
Tests : Incidence : |
|
Indicateur 2 |
Conseils départementaux engagés dans la diminution de la mortalité périnatale |
2023 3 |
8 |
|
Indicateur 3 |
Part des femmes enceintes ayant effectué les trois échographies de suivi aux dates recommandées |
2022 73 % |
90 % |
|
Indicateur 4 |
Nombre d’enfants de 3 à 12 ans bénéficiaires d’un programme de compétences psycho-sociales d’ici 2028 |
2020-2023 Nombre d’enfants bénéficiaires : 31 007 |
200 000 |
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 2 - Construire des parcours de santé lisibles, fluides et qui répondent aux besoins des patients |
|||
|
Indicateur 5 |
Évolution de la file active moyenne des Dispositifs d'Appui à la Coordination (DAC) par territoire de coordination |
2022 23 726 |
35 000 à 40 000 dont 30 % de patients hors cancérologie/ soins palliatifs/ gérontologie |
|
Indicateur 6 |
Nombre de structures / établissements disposant d'organisations permettant la prise en charge personnalisée des femmes enceintes socialement vulnérables |
2023 5 |
10 |
|
Indicateur 7 |
Évolution du taux de mortalité infantile |
2019-2021 4 décès d’enfants de moins d’un an pour 1 000 enfants nés vivants |
Baisse de l’évolution de la mortalité infantile |
|
Indicateur 8 |
Évolution du taux de participation aux dépistages organisés des 3 cancers bénéficiant d’un programme national : cancer du sein, cancer du col de l’utérus et cancer colorectal |
Campagne 2021-2022 Cancer du sein : 36,9 % Cancer colorectal : 31,3 % Campagne 2019-2021 Cancer du col de l’utérus : 52,6 % |
Dépistage cancer du sein : 70 % Dépistage cancer colorectal : 65 % Dépistage cancer du col : 70 % |
|
Indicateur 9 |
Evolution de la part des hospitalisations prolongées (>6 mois) en psychiatrie |
2022 3,4 % des séjours en hospitalisation complète |
Inférieur à 2 % |
|
Indicateur 10 |
Taux d’hospitalisations en urgence des patients souffrant de troubles psychiatriques sévères |
En attente de la feuille de route nationale santé mentale |
En attente de la feuille de route nationale santé mentale |
|
Indicateur 11 |
Taux d'évolution du nombre de mesures de soins sans consentement |
Attente de l'indicateur régionalisé de la feuille de route nationale |
Attente de l’indicateur régionalisé de la feuille de route nationale |
|
Indicateur 12 |
Nombre d’aidants accompagnés par des plateformes de répit |
2021 4 387 |
9 000 |
|
Indicateur 13 |
Nombre d’usagers de crack engagés dans un parcours de soins et sortis de la rue |
2022 70 |
700 |
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 3 - Partir des besoins des territoires et des usagers pour garantir une offre de soin accessible, adaptée et de qualité |
|||
|
Indicateur 14 |
Nombre de dossiers en file active annuelle qui ont un cercle de soins avec au moins 2 professionnels + 1 organisation (c’est-à-dire 2 professionnels d’entités différentes) à partir du programme e-Parcours |
Au 31/10/2023, 18 723 au total depuis le déploiement de la solution dont 3 114 cercles créés à partir du 01/01/2023 |
60 000 |
|
Indicateur 15 |
Nombre de médecins inscrits sur la plateforme du service d’accès aux soins (SAS) |
Au 1er décembre 2023 795 |
8 000 |
|
Indicateur 16 |
Évolution du taux d’hospitalisation directe des patients de plus de 75 ans (hors passage par un service d’accueil des urgences – SAU) |
2022 5 % |
10 % |
|
Indicateur 17 |
Évolution du nombre de passages annuels aux urgences, dont passages de personnes âgées de plus de 75 ans |
2022 Passages totaux : 4 428 972 Passages des + de 75 ans : 530 763 |
Diminution avec un focus de - 5 % de personnes âgées de + de 75 ans (soit moins 26 000 personnes âgées) |
|
Indicateur 18 |
Augmentation du nombre de solutions installées pour les personnes handicapées dans les Etablissements et Services Médico-Sociaux (ESMS), enfants et adultes |
2022 Nombre de solutions installées enfants et adultes : 56 280 |
Publication de l’indicateur : début 2025 |
|
Indicateur 19 |
Augmentation du taux de générosité (don du sang) francilien |
2022 2 % |
Atteindre la moyenne nationale : 3,52 % |
|
Indicateur 20 |
Nombre de prélèvements SME (patient décédé en état de mort encéphalique) |
2022 180 |
300 |
|
Indicateur 21 |
Part des Franciliens ayant déclaré un médecin traitant, dont patients en affection de longue durée et dont patients de moins de 16 ans |
2022 Part totale des Franciliens : 79,2 % Part des Franciliens en ALD : 92,5 % Part des Franciliens de moins de 16 ans : 46,2 % |
100 % pour les Franciliens en ALD 75 % pour les Franciliens de moins de 16 ans |
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 4 - Ressources humaines en santé : former, recruter et fidéliser les professionnels de la santé en Île-de-France |
|||
|
Indicateur 22 |
Évolution du nombre de contrats d’allocation d’études (CAE) et de contrats d’engagement |
2022 538 CAE 51 CESP |
900 CAE 71 CESP |
|
Indicateur 23 |
Évolution du nombre de postes partagés entre ville et hôpital et entre CHU et hors CHU (en chiffres annuels) |
2022 Assistants spécialistes à temps partagé entre établissements de santé : 121 Médecins spécialistes : 23 Médecins généralistes : 12 |
Assistants spécialistes à temps partagé entre établissements de santé : 140 Médecins spécialistes : 35 Médecins généralistes : 20 |
|
Indicateur 24 |
Évolution de la densité des professionnels de santé et projections à moyen terme |
2022 2 337 professionnels de santé / 100 000 habitants |
2 500 professionnels de santé / 100 000 habitants |
|
Indicateur 25 |
Part des installations en zone sous dense (ZIP) parmi l’ensemble des installations pour les spécialités de 1er recours |
2020 31 % |
62 % |
|
Indicateur 26 |
Nombre de soignants entrant dans un logement co-financé par l’ARS (annuel et cumul depuis 2023) |
2022 12 soignants |
2 000 soignants |
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 5 - Gérer, anticiper et prévenir les risques |
|||
|
Indicateur 27 |
Nombre d’établissements de santé ayant réalisé les audits et exercice annuels avec la mise en place du plan d’action |
Septembre 2023 15 |
300 |
|
Indicateur 28 |
Part des établissements de santé (ES) et des établissements médico-sociaux (ESMS) soumis à l’obligation de publier leur bilan d’émissions de gaz à effet de serre et l’ayant fait au moins une fois et part des établissements à jour de celle-ci |
Octobre 2023 96 ES et ESMS sur 350 éligibles ont publié leur bilan au moins une fois soit 27,4 % 58 ES et ESMS sur 350 éligibles sont à jour de leur publication soit 16,6 % |
100 % |
|
Indicateur 29 |
Part des nouveaux CPOM des ES et EMS ou des renouvellements contenant au moins une action sur le développement durable (réduction de consommation, de ressources – eau, énergie..) |
0 |
100 % |
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 6 - Fédérer les acteurs autour d’objectifs partagés pour promouvoir la santé dans toutes les politiques publiques |
|||
|
Indicateur 30 |
Part des communes franciliennes disposant de conseil local de santé mentale parmi celles comptant un quartier prioritaire de la politique de la ville |
2022 51 |
70 |
|
Indicateur 31 |
Nombre de projets innovants accompagnés, notamment dans le cadre de l’appel à projets sur les inégalités sociales de santé, agissant sur les déterminants de santé et respectant la méthodologie en santé publique |
2023 120 |
240 |
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
PRAPS |
|||
|
Indicateur 32 |
Augmenter le nombre d’équipes mobiles médico-sociales |
Octobre 2023 47 |
80 |
|
Indicateur 33 |
Renforcer la présence de médiateurs en santé spécifiquement identifiés avec une implantation effective au sein des établissements de santé (prioritairement les services de périnatalité, pédiatrie, santé mentale, et urgences), dans des structures d’exercice regroupé et dans le cadre de programmes de prévention |
Octobre 2023 64 |
250 |
NB : Ces indicateurs ont vocation à être publiés de manière annuelle à la maille régionale et pour la majorité d’entre eux, à l’échelle départementale également. En chapeau de chacun des six axes, ces indicateurs sont repris avec le niveau de référence le plus récent disponible ainsi qu’une cible pour 2028. A noter : à la date de publication du PRS, les valeurs des indicateurs issus de la feuille de route nationale « santé mentale » ne sont pas encore disponibles. Ces données seront complétées ultérieurement.
Introduction
Structure et méthodologie d’élaboration du PRS
Les principes directeurs
Le cadre d’orientation stratégique (COS), arrêté en 2018 pour 10 ans, a posé, en lien avec la stratégie nationale de santé (SNS), les principes fondateurs de notre ambition collective pour améliorer la santé des Franciliens :
En 2023, à mi-parcours, ces principes restent le socle du projet régional de santé francilien et le fil conducteur de ce schéma régional de santé (SRS) 2023-2028. Néanmoins, l’évolution préoccupante de la santé périnatale et la santé mentale nous a conduit à ajouter un quatrième principe visant à renforcer nos moyens d’actions sur ces deux thématiques prioritaires.
C’est sur cette base que l’Agence et ses partenaires ont travaillé à la révision de ce SRS, avec une approche transverse et décloisonnée, tout en capitalisant sur les enseignements de la crise sanitaire sans précédent qui a percuté notre système de santé à partir de 2020.
La crise sanitaire a remis en évidence la nécessité de travailler avec tous nos partenaires pour améliorer notre système de santé au service des usagers et des citoyens. Dans cette perspective, les principaux objectifs de l’Agence pour l’élaboration de ce PRS ont été de :
Le parti pris a été de faire émerger et de se concentrer sur les objectifs prioritaires et stratégiques à cinq ans à inscrire dans le PRS, en assumant le fait que toutes les missions de l’ARS ne soient pas traitées dans ce document.
La structure du SRS
Le schéma régional de santé détaille les stratégies d’intervention retenues et les objectifs assis sur des indicateurs. Le PRS inclut ainsi une trentaine d’objectifs évaluables, appropriables, qui visent à donner un cap clair et qui pourront être déclinés territoire par territoire en fonction des problématiques rencontrées localement.
Les deux priorités thématiques de ce PRS que sont la santé périnatale et la santé mentale irriguent l’ensemble des axes du PRS. C’est pourquoi le choix a été fait de les traiter de manière transversale dans plusieurs axes du schéma (axes 1, 2 et 6). Dans le cadre de la mise en œuvre de ce PRS, chacune de ces deux priorités fera l’objet d’une feuille de route dédiée qui permettra d’avoir une vision globale et opérationnelle des actions prévues et à prévoir.
Par ailleurs, la programmation de l’action de l’Agence et de ses partenaires s’appuie sur un certain nombre de plans, schémas, programmes ou conventions stratégiques. Le projet régional de santé fait apparaître les liens entre ces documents, notamment pour ce qui concerne le quatrième plan régional santé environnement (axes 5 et 6 du présent schéma).
Ce schéma comporte une partie de portée réglementaire qui présente de manière plus détaillée la programmation de l’offre en santé. Il s’agit du volet « Activités de soins et équipements matériels lourds soumis à autorisation ». Il comporte également les volets suivants : « Permanence des soins en établissements de santé » et « Laboratoires de biologie médicale ».
La dernière brique du PRS est le programme régional d’accès à la prévention et aux soins des plus démunis (PRAPS), qui décline les stratégies d’intervention dédiées aux personnes les plus éloignées du système de santé, qui relèvent en Île-de-France de situations très particulières et souvent propres à la région. Ces stratégies d’intervention ont été élaborées et sont mises en œuvre en cohérence avec celles du schéma régional de santé.
Méthode et processus d’élaboration
Cadrage de la méthode et travaux préalables pour alimenter la réflexion
Les travaux de cadrage et de réflexion stratégique sur le contenu, les objectifs et les modalités d’élaboration du SRS 2023-2028 ont débuté en avril 2022. La démarche d’élaboration ainsi que la structure du schéma ont été définies sur la base de notes de contribution des partenaires, notamment de la conférence régionale de la santé et de l’autonomie (CRSA).
Un diagnostic complet et actualisé à début 2023 a été réalisé par l’Observatoire régional de santé d’Île-de-France à la demande de l’ARS1https://www.ors-idf.org/nos-travaux/publications/la-sante-des-franciliens-2/ . Il constitue une des bases importantes des travaux.
En parallèle, le précédent PRS a fait l’objet :
Dans ce contexte, le bilan et l’évaluation montrent que les réalisations prévues dans le précédent schéma sont nombreuses et structurantes, mais aussi que des fragilités bien identifiées persistent ou se sont accentuées et nécessitent de poursuivre le travail dans le cadre du présent schéma.
En novembre 2022, le volet santé du Conseil national de la refondation (CNR) a par ailleurs été lancé par le gouvernement. Des concertations ont été organisées par l’ARS Île-de-France sur l’ensemble du territoire en lien avec les conseils territoriaux de santé (CTS), l’Assurance maladie et les représentants de l’État. Ces concertations ont réuni une large représentation d’acteurs dont, notamment, les professionnels de santé, les élus, les usagers et les citoyens. Elles ont contribué à amorcer la réflexion sur le PRS sur certains sujets (prévention, médecine de premier recours, permanence des soins, attractivité des ressources humaines en santé, santé mentale…) et certaines propositions issues de ces concertations territoriales ont permis d’alimenter le présent schéma. Le CNR Santé est passé en 2023 dans une phase plus opérationnelle avec l’incubation de certaines initiatives identifiées dans les territoires.
Par ailleurs, l’ARS Île-de-France a lancé deux enquêtes visant également à nourrir les orientations et actions prévues dans ce schéma :
Co-construction et concertation élargie
Ce troisième SRS résulte d’un travail collaboratif avec l’ensemble des partenaires, qui s’est concentré de fin 2022 à juin 2023, sur la base du partage de la situation francilienne, de l’identification des enjeux communs et de la détermination des objectifs à atteindre pour les cinq années à venir. Plus de 70 ateliers et groupes de travail ont été activés, soit près de 200 réunions (recours à la comitologie existante et mise en place de groupes de travail, ateliers et séminaires spécifiques) réunissant une large représentation d’acteurs, partenaires de l’ARS et instances de démocratie en santé (CRSA, CTS) afin de co-construire le contenu de chacun des six axes du schéma ainsi que du PRAPS.
À noter que sur la priorité spécifique « Pouvoir d’agir des citoyens », l’ARS Île-de-France a souhaité que les ateliers de travail soient co-organisés et co-animés avec des membres des instances de démocratie en santé et de France Assos Santé.
Pour élargir la participation aux travaux du SRS et associer largement les partenaires et citoyens, l’Agence a également offert la possibilité (via le site internet de l’ARS Île-de-France) de s’inscrire dans les groupes de travail et/ou de transmettre une note de contribution écrite. Une invitation a été transmise à l’ensemble de nos partenaires (Assurance maladie, Éducation nationale, AP-HP, URPS (Unions régionales des professionnels de santé), conseil régional, conseils départementaux, conseils départementaux de la citoyenneté et de l’autonomie (CDCA), Association des maires d’Île-de-France (AMIF), fédérations, associations…) et aux membres des instances de démocratie en santé. La CRSA et France Assos Santé ont été sollicitées pour contribuer à la désignation de représentants d’usagers dans chacun des groupes de travail ou ateliers. Cette dynamique devra être poursuivie et intensifiée dans le cadre de la mise en œuvre du PRS.
À partir du mois d’avril, en amont de la finalisation des travaux du PRS et au-delà du cadre réglementaire des consultations obligatoires (CRSA, CDCA, préfecture de Région, collectivités territoriales de la région et Conseil de surveillance de l’ARS Île-de-France), l’Agence a décidé d’élargir la concertation en mettant en ligne sur son site, au fil de l’eau, les fiches-actions qui composent les six axes du SRS et le PRAPS pour permettre au plus grand nombre d’en prendre connaissance et de contribuer directement au PRS. Environ 125 commentaires ont été déposés sur le site et une quarantaine de contributions écrites ont été reçues de la part de nos partenaires.
Enfin, deux séminaires dédiés à nos partenaires, l’un sur le PRAPS (24 avril 2023) et l’autre sur le SRS (9 juin 2023), ont été organisés pour partager les constats et nos défis communs pour les cinq prochaines années.
Mise en œuvre et territorialisation
Poursuivre la dynamique de co-construction engagée
Afin de garantir la mise en œuvre opérationnelle des leviers du PRS, l’Agence s’engage à poursuivre et pérenniser la dynamique initiée avec les partenaires dans le cadre de l’élaboration. Il s’agira notamment de co-construire des feuilles de route détaillées pour décliner les objectifs de moyen terme.
Cet engagement, établi en lien avec la CRSA, nécessitera dès la publication du PRS d’organiser, avec une grande diversité d’acteurs, des représentants de la démocratie en santé et des usagers, la co-construction des modalités de mise en œuvre, de suivi et de l’évaluation. Pour ce faire, l’élaboration d’un « contrat de méthode », autour de groupes de travail portant sur des thématiques transversales et sur les activités soumises à autorisation, avec une déclinaison opérationnelle au niveau régional et dans les territoires, est un engagement fort de l’Agence vis-à-vis de ses partenaires.
Cette dynamique d’ensemble s’appuiera sur une feuille de route régionale hiérarchisant les priorités. Elle sera concertée, partagée, suivie et fera l’objet d’une communication régulière.
Garantir le succès de la mise en œuvre par la territorialisation
La gestion des dernières crises sanitaires et l’expérience récente des concertations territoriales menées dans le cadre du CNR Santé montrent que notre méthodologie doit se concentrer sur la capacité collective à agir plus encore en proximité et dans le dialogue avec les parties prenantes, afin de construire ensemble nos objectifs communs.La mobilisation et les initiatives des acteurs de terrain constituent un des leviers essentiels de la réussite de la mise en œuvre du PRS, dans une approche nécessairement différenciée en fonction des territoires. Dès lors, l’adaptation de l’animation territoriale aux conditions locales est une nécessité pour répondre aux enjeux de santé publique et favoriser la structuration des parcours de santé.
Les modalités opérationnelles de mise en œuvre du PRS doivent donc prévoir suffisamment de souplesse et de réactivité pour prendre en compte la réalité des territoires et s’appuyer sur une animation territoriale renforcée qui permette, notamment, de fédérer l’ensemble des acteurs locaux dans une logique de responsabilité partagée et d’accompagner les acteurs porteurs de projets.
Les conseils territoriaux de santé seront des relais importants dans les territoires pour contribuer au dialogue territorial et à la co-construction des projets de santé de proximité.
Suivi et évaluation
Le PRS a vocation à structurer l’action de transformation conduite par l’Agence dans les années à venir. Pour permettre d’apprécier l’atteinte de nos objectifs et de mesurer l’impact de l’action conduite, il fera l’objet d’un suivi et d’une évaluation.
Des indicateurs stratégiques ont été définis pour suivre la mise en œuvre des principales priorités de l’Agence au sein du présent schéma régional de santé et leurs niveaux régionaux et infra-régionaux seront publiés à un rythme annuel. Les indicateurs déclinés à l’échelle régionale et départementale seront notamment mis à disposition des partenaires de l’Agence : services de l’État, collectivités territoriales, professionnels de santé, associations, etc.
Par ailleurs, l’ARS Île-de-France s’engage à mettre en place dès la publication du PRS, et en lien avec la CRSA, les modalités d’évaluation externe du PRS. Un bilan de la mise en œuvre du PRS à mi-parcours sera également prévu et organisé avec la CRSA. Ces éléments font partie intégrante du contrat de méthode entre l’Agence et la conférence régionale de la santé et de l’autonomie.
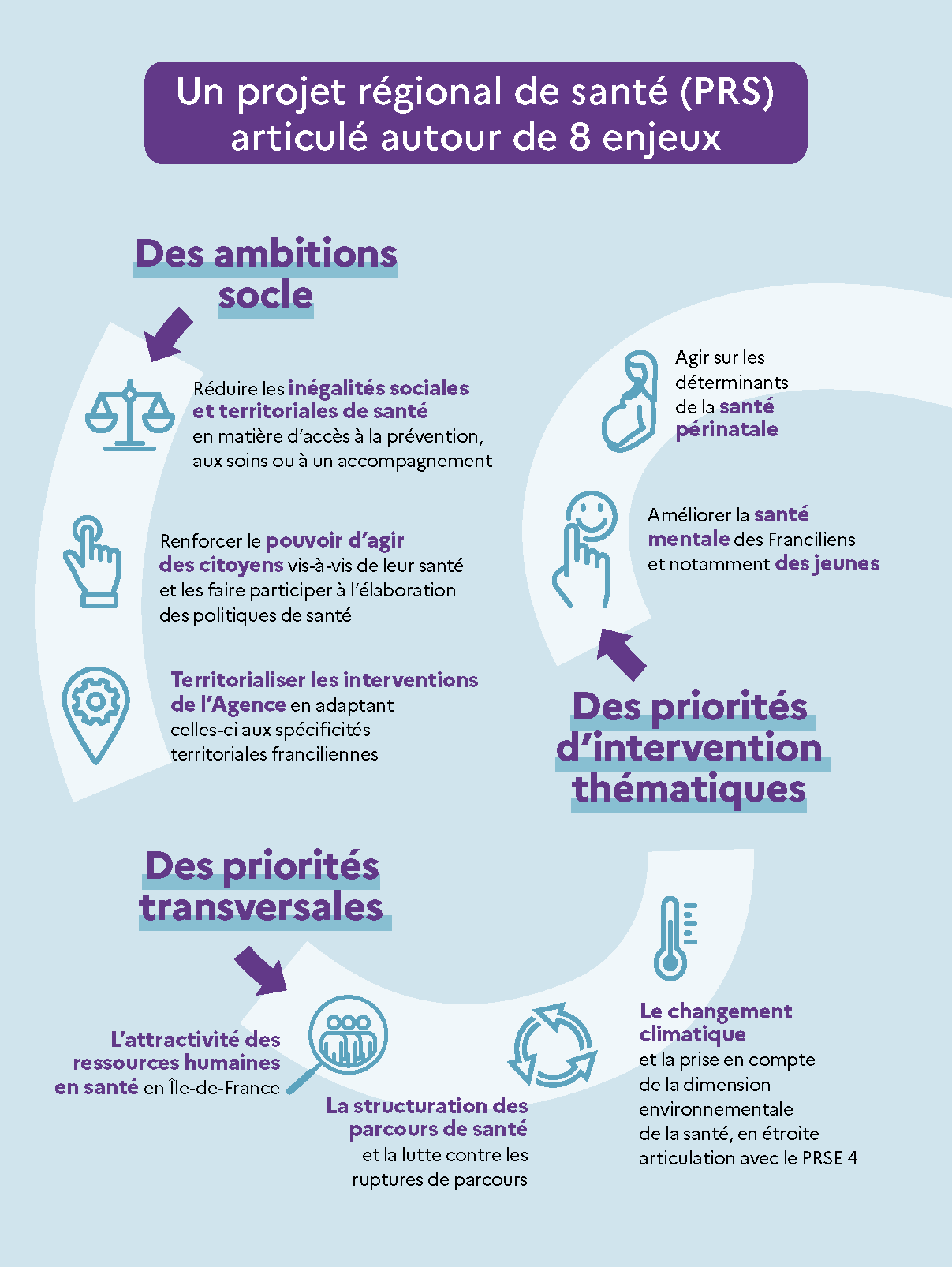
PARTIE 1 Axes et projets de transformation
Axe 1 Construire une culture de la prévention et développer le pouvoir d’agir des citoyens
La lutte contre les inégalités sociales de santé, en tant que fil conducteur de l’action de l’ARS, irrigue son troisième projet régional de santé. Il s’agit de décliner l’objectif d’égal accès de toutes et tous aux soins de santé les plus pertinents et adaptés aux besoins, mais également de donner et partager les outils permettant aux groupes et individus d’être acteurs à part entière de leur santé et d’identifier les leviers permettant d’agir sur leur environnement. Dans ce cadre comme dans les autres champs d’intervention en santé, le renforcement du pouvoir d’agir des personnes concernées (par exemple : habitants des quartiers populaires, usagers des dispositifs de santé, patients des établissements sanitaires et médico-sociaux) est une exigence.
Dédier un axe à la prévention et au pouvoir d‘agir est une position de principe forte du PRS. Cet axe vient compléter et approfondir ce que les autres axes développent : le renforcement des parcours de santé qui intègrent la dimension prévention, la structuration territoriale de la réponse aux besoins, la valorisation des métiers de santé publique ou bien encore de la prise en compte des déterminants de santé. Il convient de considérer que la prévention et la promotion de la santé sont des outils indispensables à la réduction des inégalités sociales de santé : pour cela, ces deux approches santé mobilisent des compétences et des méthodes identifiées et validées qui garantissent l’efficacité de la démarche.
Cet axe s’articule en trois parties.
La première partie s’intéresse spécifiquement à la question du pouvoir d’agir et à la démocratie en santé en tant que concepts pratiques permettant d’améliorer la santé des populations et l’appropriation des connaissances en santé. Il s’agit de développer la possibilité des prises de décision du plus grand nombre sur leur environnement de santé.
La deuxième partie aborde les thématiques phares de santé publique en Île-de-France, pour lesquelles des programmes ou des feuilles de route régionales viendront décliner dans les territoires le travail engagé (addictions, santé sexuelle, santé de la femme, vaccination, lutte contre la tuberculose, santé des personnes sous main de justice) dans le cadre de stratégies nationales existantes.
Enfin, la troisième partie porte sur les méthodes et outils à mobiliser pour rendre les programmes et projets de prévention pertinents et efficaces, dont l’appropriation des connaissances, la diversification des moyens de formation des porteurs de projet en santé publique et le développement de la recherche-intervention. L’implication et la participation des habitants/usagers à toutes les étapes et le travail croisé avec les acteurs de champs extérieurs (habitat, éducation, urbanisme, justice, etc.) sont systématiquement recherchés.

ExempleS d’actions départementales issues du CNR Santé sélectionnées en lien avec les Conseils Territoriaux de Santé
1.Créer un support de communication relatifs aux professionnels de santé à destination des usagers du système de soins (Essonne – 91).
2.Mettre en place un pôle d’accompagnement vers un retour à l’école (PARE) sur le territoire Sud 92 pour instaurer un modèle de repérage précoce des troubles psychiques et d’accès aux soins en milieu scolaire parmi les élèves en décrochage scolaire (Hauts-de-Seine – 92).
3.Créer une attestation scolaire de santé prévention (AASP) pour les collégiens avec une démarche de prévention sur l’alimentation, le sommeil, etc., en lien avec les programmes prévention du rectorat. (Val-d’Oise – 95).
Indicateurs stratégiques
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 1 - Construire une culture de la prévention et développer le pouvoir d’agir des citoyens |
|||
|
Indicateur 1 |
Nombre de dépistages VIH réalisés et évolution du taux d’incidence VIH francilien |
2021 Tests : Incidence : |
Tests : Incidence : |
|
Indicateur 2 |
Conseils départementaux engagés dans la diminution de la mortalité périnatale |
2023 3 |
8 |
|
Indicateur 3 |
Part des femmes enceintes ayant effectué les trois échographies de suivi aux dates recommandées |
2022 73 % |
90 % |
|
Indicateur 4 |
Nombre d’enfants de 3 à 12 ans bénéficiaires d’un programme de compétences psycho-sociales d’ici 2028 |
2020-2023 Nombre d’enfants bénéficiaires : 31 007 |
200 000 |
Fiche 1.1 / Renforcer le pouvoir d’agir des habitants, des usagers et des citoyens
Diagnostic et enjeux
La démocratie en santé repose sur le pouvoir d’agir ou « empowerment4L’empowerment articule deux dimensions, celle du pouvoir, qui constitue la racine du mot, et celle du processus d’apprentissage pour y accéder. Il peut désigner autant un état (être empowered) qu’un processus. Cet état et ce processus peuvent être à la fois individuels, collectifs et sociaux ou politiques – même si, selon les usages de la notion, l’accent est mis sur l’une de ces dimensions ou au contraire sur leur articulation. » des acteurs de santé et des citoyens pour influencer, orienter et infléchir les politiques publiques. Elle s’exerce non seulement par la démocratie représentative, mais aussi par des formes participatives des citoyens. Elle inclut par ailleurs les capacités à agir pour soi, dans la relation patient/professionnel de santé.
Elle contribue ainsi à développer les capacités d’agir individuelles et collectives des citoyens par l’interaction, le dialogue et l’échange. Le partenariat en santé5Cette démarche encourage la collaboration entre usagers-citoyens, patients, proches aidants, acteurs de l’accompagnement sanitaire et médico-social, acteurs de la formation et de la recherche dans la dimension individuelle et collective. (Plateforme ressource du partenariat en santé en Occitanie). en constitue la forme la plus aboutie, car il implique la co-construction, la co-décision et la mise en œuvre conjointe des projets de santé de chacun et de tous. Ce sont dans les différentes formes et méthodes de partenariat que les savoirs expérientiels, le pouvoir et les capacités d’agir se développent.
L’ambition portée à cinq ans par le « pouvoir d’agir » est de réaffirmer le rôle des usagers comme acteurs de leur parcours de santé et les associer à la gouvernance du système de santé.
Au cours des précédents PRS, le respect des droits des usagers a progressé, il s’agit désormais d’agir ensemble en reconnaissant et en s’appuyant sur la complémentarité des expériences, savoirs et compétences des usagers et des professionnels de santé pour construire ensemble.
Les objectifs stratégiques ci-dessous ont été définis en collaboration avec de nombreux acteurs de la démocratie en santé en région (représentants des usagers, associations, établissements, acteurs des politiques publiques, collectivités territoriales, universitaires, professionnels de santé, médiateurs de santé pairs…). Une méthode participative a été mise en place : organisation de séminaires de travail avec France Assos Santé Île-de-France et la conférence régionale de la santé et de l’autonomie Île-de-France. L’objectif est de se nourrir des expériences et réflexions partagées pour faire progresser le pouvoir d’agir.
Objectifs stratégiques et opérationnels à 5 ans
Pour assurer une bonne diffusion de l’information à destination des usagers et professionnels de santé notamment, le recueil des expériences « d’empowerment » et l’accompagnement des initiatives probantes dans les territoires sont rendus nécessaires. Leur connaissance et leur appropriation favoriseront le pouvoir d’agir.
La valorisation de l’expérience des patients contribue à renforcer leur autonomie et in fine à améliorer leur qualité de vie et celle des soignants.
Reconnaître et conforter la place de l’expérience patient6C’est l’ensemble des interactions et des situations vécues par une personne ou son entourage au cours de son parcours de santé. Ces interactions sont façonnées à la fois par l’organisation de ce parcours mais aussi par l’histoire de vie de la personne concernée. (Institut français de l’expérience patient). et des savoirs expérientiels7Savoirs issus de l’expérience que la personne en soins/accompagnée/le proche aidant a de la maladie ou du handicap, et élaborés « à travers un partage collectif et soutenu entre pairs et résultant d’un cheminement et d’un travail réflexif personnel ». dans le partenariat en santé et faire émerger des projets et expériences partagés de partenariat en santé dans tous les secteurs de la santé
Le partenariat en santé est une approche qui s’appuie sur la complémentarité des expériences, savoirs et compétences des usagers et des professionnels du système de santé dans l’objectif d’améliorer ensemble la qualité et la pertinence des soins, la qualité de vie des soignants et des usagers. C’est un moyen pour développer l’autonomie des patients, l’humanisation des soins et rompre les cloisonnements. Le partenariat en santé permet ainsi de faire évoluer la relation individuelle patients/professionnels de santé et la pratique de soins ou d’accompagnement dans une dimension plus organisationnelle.
S’il existe en Île-de-France des initiatives de partenariat en santé dans le domaine des soins, organisations des soins, recherches et enseignements, elles sont insuffisamment connues, recensées, encadrées et partagées dans les différents champs ambulatoire, sanitaire et médico-social, de telle sorte qu’elles ne sont pas valorisées et ne permettent pas d’être reproductibles.
L’enjeu est ainsi d’impulser, faire diffuser une culture du partenariat en santé dans la région dans tous les secteurs de la santé en faisant émerger des projets de partenariat partagés par la mise en relation des différents acteurs de la santé du territoire souhaitant s’engager dans une dynamique participative.
Un groupe de travail multidisciplinaire régional identifiera les actions de partenariat qui sont menées, constatera leur impact et émettra des recommandations pour développer ce type d’actions sur l’ensemble du territoire régional.
Un groupe de travail multidisciplinaire en définira les modalités de mise en œuvre.
Développer la participation effective des usagers et des citoyens dans la démocratie en santé
Les actions relatives au développement de la démocratie participative seront déclinées dans le cadre de travaux menés par un groupe de travail qui en définira les modalités de mise en œuvre.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 1.2 / Agir sur tous les déterminants de la santé périnatale
Diagnostic et enjeux
L’Île-de-France se caractérise par des indicateurs de santé périnatale et infantile moins favorables que les moyennes nationales. Malgré les actions engagées depuis plusieurs années, les indicateurs de mortalité maternelle, périnatale et infantile restent supérieurs à la moyenne nationale. Les disparités territoriales continuent de s’aggraver sur certains territoires, du fait du poids des déterminants individuels, sociaux et environnementaux et de la prévalence des comorbidités (obésité, diabète, etc.), elles-mêmes liées aux déterminants sociaux.
Parmi les facteurs, on note que :
L’Île-de-France, enfin, est confrontée à des tensions sur les ressources humaines en santé (RH) (qui succèdent à la crise sanitaire) en ville comme à l’hôpital, avec des disparités territoriales importantes. Dans ce contexte, les activités de soins (salle de naissance, consultations…) sont souvent priorisées, au détriment des mesures de prévention et promotion de la santé, notamment de la mise en œuvre de la stratégie des 1 000 premiers jours de l’enfant déployée depuis 2020.
La dégradation des indicateurs de santé maternelle et périnatale, plus marquée sur certains territoires (Seine-Saint-Denis et Val-d’Oise en particulier), semble indiquer que d’autres éléments tendanciels (précarité, tensions RH…) renforcent les difficultés et contribuent à fragiliser les dispositifs mis en œuvre pour répondre aux objectifs du PRS précédent. La prise en charge holistique de la santé maternelle et périnatale est donc une priorité pour inverser la tendance.
Afin de définir des stratégies en santé périnatale cohérentes avec les besoins des populations, il est également indispensable de tenir compte des dynamiques démographiques, à la fois de la population et des professionnels de santé.
Face à ces constats, l’Agence a positionné la périnatalité comme l’une des deux thématiques prioritaires du PRS, avec comme enjeu de renforcer la politique de prévention/promotion de la santé en cohérence avec la dynamique des 1 000 premiers jours, avec une attention particulière pour les femmes, enfants et familles les plus vulnérables, dans une logique d’universalisme proportionné. Cette thématique est également traitée dans les axes 2 et 4 du PRS.
Objectifs stratégiques et opérationnels à 5 ans
Renforcer les actions de prévention et de promotion de la santé en périnatalité
Soutenir et renforcer les actions probantes ou prometteuses de promotion de la santé portant sur les thématiques identifiées dans la « stratégie des 1 000 premiers jours » et sur les déterminants de la santé périnatale identifiés
Consolider la coordination des politiques publiques dans le champ de la périnatalité (Direction régionale et interdépartementale de l’hébergement et du logement (DRIHL), Assurance maladie, collectivités territoriales…)
Renforcer la capacité d’agir en périnatalité
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 1.3 / Promouvoir la santé des enfants
Diagnostic et enjeux
L’Île-de-France est une région jeune : un Francilien sur cinq a moins de 15 ans. Or, si la santé des Franciliens de 1 à 14 ans est considérée comme globalement satisfaisante, des inégalités existent dès le plus jeune âge, notamment dans les territoires moins favorisés. Les maladies chroniques sont notamment en augmentation chez les enfants franciliens : maladies respiratoires chroniques, asthme, diabète de type 1, obésité, drépanocytose… Les disparités territoriales sont à mettre en lien avec le poids des déterminants individuels, sociaux, environnementaux, et la prévalence des comorbidités, elles-mêmes liées aux déterminants sociaux.
L’enfance est une période essentielle au regard de la santé, parce que le suivi du développement permet d’identifier précocement troubles et pathologies dont la prise en charge permet d’éviter ou limiter les conséquences à long terme. Il s’agit donc de garantir un accès équitable et systématique à une offre de services en matière de prévention, dépistages, éducation à la santé, soins, prise en charge du handicap. Dans les premières années de la vie, le suivi de l’enfant s’attache en effet à vérifier le caractère harmonieux de son développement. Quand un trouble est dépisté (moteur, psychique, cognitif, sensoriel, etc.), l’orientation précoce doit rapidement permettre de poser un diagnostic et d’initier une prise en charge. Les ressources franciliennes restent insuffisamment structurées pour garantir un accès pertinent et adapté aux ressources et aux besoins sur tout le territoire. La gradation de l’offre n’est actuellement pas suffisamment lisible dans certains domaines. Cette organisation non optimale peut être responsable de prises en charge retardées (délais de rendez-vous, listes d’attente) ou de renoncements aux soins (actes non remboursés).
Or, les besoins de base en termes de prise en charge préventive et curative de l’enfant restent imparfaitement couverts dans certains territoires : on y observe les effets cumulés de difficultés croissantes en démographie de santé, qui touchent tous les secteurs de la prévention et désormais du soin, de l’impact des dépassements d’honoraires sur l’accès aux soins, mais aussi de l’augmentation des besoins liés à un nombre croissant d’enfants confrontés à la précarité ou à la pauvreté. La précarité, voire la grande précarité (migrants, familles hébergées ou sans logement…), peut rendre non pertinentes des organisations efficientes dans d’autres contextes. Ces situations sont concentrées sur certains territoires, notamment en Seine-Saint-Denis, dans le Val-d’Oise ou dans le Val-de-Marne.
La protection maternelle et infantile (PMI) contribue à la réduction des inégalités sociales et territoriales de santé du jeune enfant. Elle est, pour certains jeunes enfants, le seul interlocuteur dans le champ de la santé en dehors des urgences. Elle devrait donc être un domaine de mise en œuvre prioritaire du principe de « l’universalisme proportionné ». Or, ce dispositif n’est actuellement plus suffisamment opérant du fait, notamment, de tensions sur la démographie médicale. L’impact de la contractualisation en prévention et protection de l’enfance entre l’État et les départements, qui vise à renforcer l’intervention préventive de la PMI, est souvent limité par des tensions RH majeures.
La santé scolaire, qui participe à la réussite scolaire des élèves et à la réduction des inégalités en matière de santé, est également confrontée de longue date à des difficultés de ressources humaines qui entravent son action.
Les interventions de différents acteurs doivent donc se renforcer, notamment dans les territoires prioritaires en matière de réduction des inégalités territoriales du fait d’un indice de précarité élevé et de la faiblesse de l’offre de santé de l’enfant. Ces actions doivent être accessibles à tous les enfants, notamment à ceux particulièrement vulnérables (enfants concernés par une pathologie périnatale, enfants vivant en situation de précarité, enfants en danger, enfants confiés au service de l’aide sociale à l’enfance (ASE), etc.).
Ceci nécessite une mobilisation conjointe et structurée des services départementaux, des offreurs de soins, de l’ARS, voire d’autres institutions. La mise en place d’organisations permettant de répondre aux besoins doit être recherchée, en renforçant la place de la PMI, de la santé scolaire et du secteur de pédopsychiatrie lorsque c’est possible, en s’appuyant sur des organisations innovantes, en particulier sur les dispositifs mis en place dans le cadre des grandes stratégies nationales déployées ces dernières années (stratégie nationale pour l’autisme au sein des troubles du neuro-développement ; feuille de route des 1 000 premiers jours ; stratégie nationale de prévention et de protection de l’enfance…) ou dans le cadre de la déclinaison attendue des Assises de la pédiatrie et de la santé de l’enfant. Par ailleurs, de nombreux leviers en faveur de la santé de l’enfant sont à la main des communes, notamment dans le développement des apprentissages en lien avec les espaces extérieurs.
La thématique de la santé de l’enfant est également présente dans les axes 1, 2, 3, 4 et 6 du PRS. L’ensemble des approches se complètent.
Objectifs stratégiques et opérationnels à 5 ans
Renforcer le pilotage de la politique régionale de santé de l’enfant
Renforcer l’offre francilienne de prévention et de promotion de la santé de l’enfant
Structurer une offre accessible aux enfants en situation de vulnérabilité
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 1.4 / Agir contre les inégalités de santé chez les adolescents et les jeunes
Diagnostic et enjeux
La région Île-de-France compte 12 millions d’habitants dont 2 370 188 habitants de 10 à 24 ans (Insee, estimation 2021), 680 500 étudiants (Insee, 2017), soit 27 % des étudiants de France et 126 986 apprentis, en hausse de 46 % depuis 2018 (Insee, 2022) ; 26 % des habitants de la région ont moins de 20 ans, contre 24 % en moyenne au niveau national. La répartition géographique des jeunes dans les départements franciliens est contrastée et tient compte des facteurs suivants : évolution des comportements résidentiels, dynamique immobilière francilienne, niveau de fécondité et rythme de construction des nouveaux logements. À Paris, les scénarios prévoient la diminution du nombre de jeunes de moins de 20 ans tandis qu’en Seine-Saint-Denis, une forte augmentation est attendue à l’horizon 205012Le scénario tendanciel de l’Insee prévoit une augmentation de 88 000 jeunes de 0 à 20 ans entre 2013 et 2050, portée principalement par la fécondité..
Les adolescents et les jeunes perçoivent leur état de santé comme bon, mais il existe un niveau de plaintes somatiques et psychiques élevé chez les collégiens et lycéens (stress lié au travail scolaire, cyberharcèlement, harcèlement scolaire), une santé mentale préoccupante avec un risque de dépression élevé pour un quart des jeunes de 17 ans en Île-de-France et une augmentation des pensées suicidaires, plus élevées chez les filles.
On note également un usage problématique d’alcool et de cannabis (plus élevé chez les garçons, les apprentis et les jeunes hors système scolaire) et des habitudes de sommeil inadéquates (17,8 % des adolescents sont insomniaques, 40 % en restriction de sommeil et 20 % en privation). Enfin, les comportements défavorables à la santé (mauvaise alimentation, manque d’activité physique, sédentarité) sont également en augmentation et semblent avoir été exacerbés pendant les périodes de confinement et de mesures de gestion de la crise sanitaire de 2020-2021, avec depuis, pour certains jeunes, un maintien des difficultés liées à la transformation du lien social influençant la santé mentale et la sédentarité. De manière générale, les indicateurs relatifs à la santé sont plus défavorables pour les adolescents vivant dans les quartiers prioritaires de la politique de la ville (QPV) et sont socialement distribués au regard des catégories socio-professionnelles (CSP) des parents, des revenus moyens du lieu de vie ou des orientations éducatives et professionnelles. Dans ces territoires, les problématiques liées à la prise d’autonomie des jeunes adultes (accès à l’emploi, au logement autonome) sont des facteurs ayant un impact défavorable sur leur santé, en particulier leur santé mentale.
Définir et catégoriser les jeunes est complexe, et recouvre des situations très diverses. Face à cette complexité, le choix de l’ARS Île-de-France est de regrouper les actions à mener, notamment en santé, dans une logique de continuité entre l’adolescence et l’entrée dans l’âge adulte. Cette période est en effet caractérisée par une prise d’autonomie mais également la mise en place de facteurs et de modes de vie décisifs pour l’ensemble de la vie d’adulte. Les actions menées dans le cadre du projet régional de santé ont donc vocation à favoriser une socialisation, une éducation et une insertion professionnelle, éviter l’entrée dans les addictions et les conduites à risque, promouvoir la santé mentale positive, promouvoir la santé sexuelle, en particulier pour les femmes et les minorités de genre, et viser la réduction des inégalités de santé entre jeunes.
Ainsi, afin de répondre à cet enjeu, l’Agence propose d’orienter les interventions auprès des adolescents et des jeunes adultes dans une perspective d’universalisme proportionné, en fonction de la situation des jeunes (jeunes scolarisés, adolescents fragiles, en difficulté d’insertion, jeunes travailleurs, étudiants, jeunes sous main de justice, jeunes en situation de handicap). Cette approche sera couplée à un ciblage territorial renforcé via les indicateurs sociaux (IDH-2 (indice de développement humain) des communes, indice de défavorisation sociale, indice de position sociale des établissements scolaires).
À cet effet, un travail partenarial renforcé sera recherché avec les acteurs des politiques éducatives et de jeunesse (Éducation nationale et enseignement supérieur, collectivités), les acteurs de la protection de l’enfance (conseils départementaux, PJJ), les acteurs de l’insertion et ceux de la politique de la ville, notamment via les programmes de réussite éducative, le contrat d’engagement jeunes, le programme régional pour l’insertion des jeunes et la contractualisation de la politique de la ville à l’échelle des EPCI.
Objectifs stratégiques et opérationnels à 5 ans
Implémenter des programmes de renforcement des compétences psychosociales (CPS) auprès de l’ensemble des adolescents dans une logique d’universalisme proportionné
Réduire les inégalités de santé entre jeunes en renforçant le pouvoir d’agir et les facteurs et actions positives pour la santé
Actualiser et mettre en œuvre des feuilles de route spécifiques en direction de certains groupes de jeunes
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 1.5 / Promouvoir la santé des femmes
Diagnostic et enjeux
Les questions de santé des femmes recouvrent des préoccupations très diverses, certaines relevant d’un contexte social, d’autres plus directement impactées par la prise en charge sanitaire.
Les conditions de vie et d’environnement, notamment au travail, exposent différemment les femmes et les hommes aux risques de santé, et peuvent être sources d’inégalités de santé. En effet, s’agissant des facteurs de risque et de pénibilité au travail sous-estimés chez les femmes, on peut notamment évoquer : les activités en horaires décalés, les risques psychosociaux touchant plus gravement les femmes, le constat de renoncements aux soins plus fréquents que chez les hommes, mais également une attention moindre à l’hygiène de vie (activité physique, par exemple). À cela s’ajoutent les charges domestiques et familiales plus lourdes pour les femmes (engendrant une charge mentale significative), une probabilité d’exposition aux violences plus importante, ainsi qu’un plus grand impact des nuisances environnementales chez les femmes, notamment en périodes préconceptionnelle et prénatale…
En matière d’accès à des droits spécifiques, la question de l’interruption volontaire de grossesse (IVG) est centrale : en 2020, environ 220 000 IVG ont été réalisées en France, toutes méthodes confondues, dont 24 % en Île-de-France. L’ARS Île-de-France est engagée sur le champ de l’amélioration de l’accès à l’IVG depuis plus de dix ans, avec le programme FRIDA : Favoriser la réduction des inégalités d’accès à l’avortement (2014-2017), puis le plan régional d’accès à l’IVG d’Île-de-France (depuis 2017), en intégrant les évolutions législatives de 2016 et 2022. Ces programmes, articulés autour de la notion de parcours de santé dans le recours à l’avortement, intègrent aussi bien la dimension de promotion de la santé que la question centrale de l’accès aux soins, ou bien encore l’approche qualitative de la prise en charge médicale.
La contraception représente également un enjeu de santé publique important. Des évolutions récentes permettant une extension de la gratuité des contraceptifs auprès des moins de 26 ans constituent une occasion de renforcer l’action de l’agence sur ce champ.
S’agissant des violences faites aux femmes, en 2021 en France, 122 femmes ont été tuées par leur partenaire ou ex-partenaire. À ce jour, on estime qu’environ 94 000 femmes âgées de 18 à 75 ans sont victimes de viols et/ou de tentatives de viol au cours d’une année avec, dans la grande majorité des cas, des agressions perpétrées par des proches et qui ne conduisent que rarement à des dépôts de plainte de la part des victimes (seules 12 % d’entre elles portent plainte). C’est notamment suite à ces constats que le Grenelle de 2019 contre les violences conjugales a permis d’aboutir à des mesures concrètes telles que la mise en place de dispositifs sanitaires de prise en charge des femmes victimes de violences au sein de structures hospitalières. Cette mesure a conduit au soutien de dix dispositifs en Île-de-France.
Enfin, le Haut Conseil à l’égalité entre les femmes et les hommes a démontré, au travers d’un rapport publié en 2020, que la prise en compte du genre en santé permet d’analyser plus précisément les pathologies, de formuler de nouvelles hypothèses de recherche et de construire des stratégies de prévention et de traitement plus efficaces. Ainsi, qu’il s’agisse de la méconnaissance des symptomatologies spécifiques aux femmes, de la sous-représentation des femmes dans certaines études cliniques ou encore du manque de prise en compte des impacts spécifiques des conditions de vie et d’environnement sur la population féminine, il apparaît nécessaire de travailler à une meilleure inclusion en santé. En effet, si la notion de soins se veut universelle, il est important d’être en mesure de prendre en compte les spécificités de chaque personne lors de prises en charge sanitaires afin d’assurer une équité de traitement.
Dans le cadre de la santé des femmes, cela signifie pour les professionnels de santé d’être en mesure d’offrir un espace de soins inclusif qui prenne notamment en compte l’influence du genre et neutralise autant que possible les biais implicites et explicites qui peuvent exister et représenter un frein dans l’efficacité des prises en charge.
Les objectifs de cette fiche sont à mettre en lien avec les actions relatives, notamment, à la santé sexuelle et la politique vaccinale (cf. fiches 1.7 et 1.8), ainsi que celles liées à la santé périnatale (cf. fiches 1.2 et 2.8) et au parcours cancer (cf. fiche 2.9).
Objectifs stratégiques et opérationnels à 5 ans
Assurer une meilleure compréhension des enjeux liés à l’inclusion en santé afin de réduire les expositions spécifiques et de favoriser des prises en charge toujours plus efficaces
Favoriser la réduction des inégalités d’accès à l’IVG et encourager l’accès à une contraception adaptée aux besoins spécifiques des femmes
Améliorer la réponse sanitaire dans la prise en charge des femmes victimes de violences
NB : Les enjeux de prise en charge de l’endométriose font l’objet d’une fiche thématique spécifique de l’axe 2 du présent schéma).
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 1.6 / Développer une politique de promotion de la santé mentale
Diagnostic et enjeux
En matière d’investissement social, il est acquis que les interventions les plus précoces (grossesse et petite enfance) ont un meilleur impact sur la santé mentale des populations. Les programmes de développement des compétences psychosociales des enfants de moins de 12 ans ont montré leur efficacité pour prévenir les difficultés de santé mentale à court, moyen et long terme.
La prévention du suicide est notamment un enjeu majeur de santé publique. Bien que le taux de suicide soit en baisse tendancielle depuis 20 ans, la France présente l’un des taux les plus élevés d’Europe, avec 9 203 décès estimés en 201714Observatoire national du suicide, 5e rapport, septembre 2022.. Au cours des 12 derniers mois, 4 % des Franciliens de 18-85 ans ont déclaré avoir pensé à se suicider, proportion comparable à celle observée dans le reste de la France. En Île-de-France, un passage à l’acte concerne 6 % des personnes de 18-85 ans, les femmes bien plus que les hommes (respectivement 7 % et 4 %).
Objectifs stratégiques et opérationnels à 5 ans
Dans une perspective de prévention et de promotion de la santé mentale, trois grandes stratégies sont priorisées sur la région pour les années à venir, impliquant des acteurs institutionnels et les populations.
Au-delà de ces trois grands axes prioritaires, la prévention et la promotion de la santé mentale relèvent de nombreuses autres actions stratégiques qui doivent être soutenues et structurées afin d’agir sur les déterminants de la santé mentale. Entre autres :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 1.7 / Promouvoir la santé sexuelle
Diagnostic et enjeux
La stratégie nationale de santé sexuelle (SNSS) pour les années 2017-2030 reconnaît la santé sexuelle comme un élément indispensable à la santé, dans une approche globale et positive de la santé sexuelle. Elle vise à permettre à toutes et à tous, quel que soit l’âge ou la situation de handicap, une sexualité épanouie, parce que bien informée, sans violence ni contrainte, sans risque et respectueuse des différences de genre et d’orientation sexuelle.
Elle inclut à la fois la lutte contre les risques infectieux liés à la sexualité, dont la lutte contre le VIH/sida, l’accès à la contraception et à l’interruption volontaire de grossesse (IVG). Elle veille aux besoins de toutes et de tous. Le développement d’une approche positive de la santé sexuelle, source d’équilibre mental et social, est également nécessaire, incluant le rappel des droits et la lutte contre les discriminations et les violences liées au genre ou à l’orientation sexuelle. Une attention particulière est nécessaire vis-à-vis des personnes porteuses de handicap, ou atteintes de maladies chroniques, et de leur entourage, familial ou institutionnel.
L’Île-de-France concentre de nombreuses problématiques liées à la santé sexuelle. Le territoire est fortement marqué par la circulation du VIH et des infections sexuellement transmissibles (IST), notamment chez les plus jeunes. Sur les 60 000 personnes vivant avec le VIH en Île-de-France, environ 12 000 l’ignorent, le renforcement du dépistage régional est donc crucial afin que les personnes concernées puissent bénéficier d’un traitement et que la pandémie régresse, en s’appuyant sur les outils de la prévention combinée (prophylaxie pré-exposition ou PrEP, traitement post-exposition ou TPE, préservatif, traitement précoce).
Les IST (syphilis, gonococcie, chlamydiose) sont en augmentation constante depuis plusieurs années, particulièrement chez les jeunes de 15 à 25 ans. Ces infections sont des facteurs favorisant l’infection par le VIH, mais aussi une cause importante de stérilité en cas d’infection chez la femme.
En 2016, parmi les jeunes Franciliennes sexuellement actives, 13,3 % avaient eu une grossesse non prévue dans les cinq années précédant l’enquête, et parmi les Franciliennes de 15-25 ans ayant déjà eu des rapports sexuels non exclusivement homosexuels, elles étaient 12,1 % à déclarer avoir eu une IVG au cours de leur vie (source : ORS Île-de-France).
On observe par ailleurs un développement préoccupant des relations sexuelles sous l’emprise de produits psychotropes (« chemsex »), source à la fois de problèmes d’addiction et de mauvaise prise en compte des risques encourus (IST dont VIH, virus de l’hépatite B (VHB) et virus de l’hépatite C (VHC)), y compris en termes de violences sexuelles.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Pour atteindre ces objectifs, les principes de proximité et de co-construction avec tous les acteurs engagés, dont les personnes concernées, seront particulièrement respectés
Parmi les objectifs de ces formations :
Fiche 1.8 / Renforcer la stratégie vaccinale régionale
Diagnostic et enjeux
Objectifs stratégiques et opérationnels à 5 ans
Si l’évaluation des couvertures vaccinales est régulièrement actualisée à l’échelle nationale, nous manquons de données à l’échelle régionale et plus encore à l’échelle territoriale (départements, établissements publics de coopération intercommunale, communal, etc.). Dans ce cadre, il s’agira d’exploiter les données du Système national des données de santé (SNDS) en travaillant de concert avec l’Assurance maladie et Santé publique France en région, afin d’établir une identification des besoins de vaccination par territoire et par typologie de population (professionnels de santé, étudiants, bénéficiaires de l’Aide médicale de l’État, etc.).
L’enjeu est de pouvoir rendre accessible la vaccination à destination de tous les publics concernés, à tout moment du parcours de santé et par tous les professionnels autorisés à vacciner. Cette action passe par la diffusion d’information régulière aux professionnels de santé de ville, premiers acteurs de la vaccination, par exemple en apportant une meilleure visibilité aux temps préventifs déjà portés par l’Assurance maladie (consultation des 11-13 ans, consultations aux âges importants de la vie 25-45-65 ans), en mobilisant les praticiens autour de la lecture du carnet de santé et/ou en les accompagnant vers le rattrapage vaccinal.
Cela passe également par la définition d’un nouveau cadre d’implantation et d’intervention des centres de vaccination gratuite, par une collaboration étroite avec l’Éducation nationale pour sensibiliser les jeunes et leur famille sur la vaccination et organiser la campagne de vaccination HPV en classe de 5e, par la mobilisation des établissements de santé en expérimentant, dans les suites de l’implication sur la vaccination contre le Covid-19 des patients à risque, la vaccination dite « opportuniste » au détour des consultations pour les personnes à besoins médicaux particuliers (ALD (affection de longue durée), grossesse, etc.) et par l’identification du rôle pouvant être joué par les structures de prévention et de prise en charge de publics spécifiques telles que les CeGIDD, centres de lutte anti-tuberculeuse (CLAT), centres de soins, d’accompagnement et de prévention en addictologie (CSAPA), CAARUD, unités sanitaires en milieu pénitentiaire (USMP), etc., en évitant les logiques de silo.
Rendre la vaccination accessible passe également par la planification et l’harmonisation des conditions d’activité des centres de vaccination publics et gratuits. Ces dispositifs pilotés par les ARS17Portés par des centres de santé, des centres hospitaliers ou encore des conseils départementaux au sein de leurs centres de santé départementaux. proposent l’ensemble des vaccinations obligatoires et recommandées du calendrier vaccinal sans conditions d’assujettissement à un régime d’assurance maladie obligatoire ou complémentaire. Ces centres doivent répondre aux besoins de vaccination des populations dont les conditions socio-économiques ne permettent pas un suivi et une prise en charge par un parcours de droit commun classique. Dans le même temps, la disponibilité des vaccins au sein même de la structure est un levier pertinent pour éviter les pertes de chance de vaccination lors d’une consultation pour un motif autre (médecine générale, dépistage tuberculose, dépistages VIH/IST/hépatites).
L’objectif est de sensibiliser les professionnels de santé et les publics aux enjeux et résultats de la vaccination. Si l’adhésion à la vaccination est globalement satisfaisante en France18Santé publique France déclare dans le Bulletin de santé publique paru en mai 2021 que 80 % des personnes interrogées dans ce cadre se déclarent favorables à la vaccination en général (contre 73,9 % en 2019) (vaccination-info-service.fr)., elle présente des variations en fonction des vaccinations concernées et des différentes catégories de populations (catégories d’âge, catégories socio-professionnelles, localisation géographie, etc.). Les différentes polémiques médiatiques sont l’occasion de voir des informations non vérifiées être diffusées et parfois appropriées par la population. Les contenus de communication doivent rappeler l’intérêt individuel en mettant en avant l’intérêt collectif que peut avoir la vaccination et en évitant toute forme de stigmatisation et la culpabilisation. Dans ce cadre, des outils adaptés aux difficultés de chacun permettent d’apporter une information ciblée, juste et utile, en respectant les croyances, les cultures et les habitudes. Un travail collaboratif d’analyse des réticences à la vaccination avec les associations d’usagers ayant l’expérience du terrain doit conduire à faciliter l’appropriation du discours scientifique à des usagers parfois éloignés du système de soins.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 1.9 / Réduire l’incidence de la tuberculose en Île-de-France
Diagnostic et enjeux
L’Île-de-France reste la région métropolitaine la plus touchée par la tuberculose avec 1 634 cas en 2021, soit un taux d’incidence de 13,2 cas pour 100 000 habitants (le double de l’incidence nationale), avec des disparités selon les départements. La tuberculose est une maladie emblématique des enjeux sociétaux de la santé. Malgré le dispositif de surveillance en France et la prise en charge de cette maladie, elle reste présente. La tuberculose touche toute la population, mais bien davantage les personnes confrontées à la pauvreté et à la précarité ou les personnes en provenance de pays endémiques. Il reste d’importants efforts à accomplir, en particulier en Île-de-France. Plusieurs constats ont été faits par l’Agence suite à un diagnostic réalisé dans le cadre de la réforme des centres de lutte anti-tuberculeuse entre 2019 et 2021 :
Face à ces enjeux, l’Agence déploie une stratégie permettant de relever plusieurs défis à l’aide de leviers d’intervention.
Objectifs stratégiques et opérationnels à 5 ans
Les objectifs de l’Agence s’inscrivent à la fois dans le cadre national (feuille de route nationale 2019-2023) et international (rapport OMS 2020 sur la tuberculose dans le monde). C’est dans la continuité de la déclinaison des mesures nationales et de la réforme des CLAT que l’ARS Île-de-France propose une stratégie en matière de lutte contre la tuberculose sur le territoire francilien. Celle-ci est adaptée aux fluctuations du contexte épidémiologique et aux enjeux de santé publique de notre région.
Afin d’atteindre ces objectifs stratégiques, trois leviers sont identifiés :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Pour parvenir à atteindre ces objectifs, l’Agence accompagne et coordonne, d’une part, les acteurs de la lutte antituberculeuse du territoire (principalement les CLAT) dans leurs fonctions. Elle alloue également les ressources financières et nécessaires aux acteurs pour mener à bien leurs missions. D’autre part, l’ARS Île-de-France développe, avec l’aide des partenaires de terrain, les stratégies de dépistage en direction des populations cibles.
Fiche 1.10 / La santé des personnes détenues
Diagnostic et enjeux
On compte environ 14 400 personnes détenues en France. La lutte contre les inégalités de santé est un axe majeur de la politique mise en œuvre par l’Agence régionale de santé Île-de-France ; à ce titre, la question de l’accès aux soins des personnes en privation de liberté a été identifiée.
En effet, cette population particulièrement fragile cumule différents facteurs de vulnérabilité, souvent installés avant l’incarcération, qui sont à la fois d’ordre économique, social et sanitaire (précarité, non-recours aux soins, antécédent de conduites addictives, retard dans les prises en charge, parcours migratoire, etc.). L’enjeu sanitaire de l’incarcération est donc de garantir un accès aux soins équivalent à celui de la population générale, par une insertion dans un parcours, en particulier en matière de prévention et de promotion de la santé. La prise en considération de la composante santé dans le parcours judiciaire et carcéral de la personne est essentielle et doit être assurée par la recherche de conditions favorables à la santé, en vue notamment de la réinsertion.
Un des enjeux est de structurer et mettre en œuvre une stratégie régionale sur des sujets tels que la prévention du suicide, et plus généralement la promotion de la santé mentale. En effet, la dernière étude nationale datant de 2016 sur la santé mentale des personnes détenues indique que 36 % des personnes incarcérées présentent au moins une maladie psychiatrique de gravité marquée à sévère, et que le taux de suicides est 7 fois plus élevé pour la population détenue que la population générale.
Par ailleurs, la construction de nouvelles places de détention dans la région Île-de-France, au nombre approximatif de 5 000, s’échelonnant du dernier trimestre 2023 jusqu’en 2028, nécessitera la montée en charge du dispositif sanitaire et l’accompagnement des établissements de santé dans la création des nouvelles unités (service médico-psychologique régional (SMPR), USMP) en milieu carcéral.
Objectifs stratégiques et opérationnels à 5 ans
Assurer et renforcer la prise en compte des enjeux de prévention en santé dans le parcours carcéral de la personne détenue
Organiser et prévoir l’accès aux soins des personnes détenues
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 1.11 / Lutter contre les conduites addictives
Diagnostic et enjeux
Concernant les usages en population adulte, la prévalence du tabagisme quotidien est moins élevée en Île-de-France que dans le reste de la France (en 2021, 22,4 % contre 25,4 % hors Île-de-France). Il est néanmoins observé de fortes inégalités départementales au sein de l’Île-de-France sur les taux standardisés de mortalité par pathologies imputables au tabac.
En 2017, les Franciliens étaient moins nombreux que les non-Franciliens à déclarer avoir consommé de l’alcool quotidiennement au cours de l’année (6,0 % contre 11,0 % hors Île-de-France). En Île-de-France, comme dans les autres régions, les hommes déclaraient plus fréquemment une consommation quotidienne d’alcool que les femmes (9,7 % des hommes résidant en Île-de-France avaient une consommation quotidienne d’alcool contre 3,8 % des Franciliennes).
Concernant les drogues illicites, la région Île-de-France se caractérise par des expérimentations inquiétantes chez les moins de 17 ans (35,4 % d’entre eux ont expérimenté le cannabis, 2,7 % la MDMA/Ecstasy, 1,9 % la cocaïne) ainsi que chez les personnes de 18 à 64 ans (pour cette tranche d’âge, l’expérimentation de cocaïne est plus élevée que dans le reste de la France19Les drogues illicites en Île-de-France : consommations, offre de prise en charge et recommandations – ORS Île-de-France, septembre 2022.. Chez les jeunes, les données comparant la région Île-de-France au reste de la France montrent des consommations moindres des Frplaanciliens.
Néanmoins, l’Île-de-France est un territoire très hétérogène et les comportements sont susceptibles d’évoluer rapidement, avec notamment la diffusion d’autres modes de consommation. Il est aussi observé des niveaux d’usage encore relativement élevés et problématiques, des expérimentations inquiétantes, le développement de polyconsommations marqué de surcroît par des pratiques d’alcoolisation massive, un tabagisme qui reste élevé, notamment chez les filles, avec une augmentation de la prévalence du tabagisme quotidien, une persistance de la consommation de cannabis avec près de un jeune Francilien sur deux qui en a fait l’expérimentation.
Les addictions sont la première cause de mortalité évitable mais aussi une cause majeure de morbidité par cancers, maladies cardiovasculaires, dépression, et la première cause de démence du sujet jeune.
Enfin, la région concentre une part important des consommateurs de crack en France (cf. fiche 2.20). En Île-de-France, on estime que le nombre d’usagers de cocaïne basée ayant fréquenté les centres d’accueil et d’accompagnement à la réduction des risques pour usagers de drogues (CAARUD) en 2019 se situe autour de 13 000, soit près de 70 % du public accueilli, dont une forte part est concentrée à Paris et dans sa proche banlieue.
Objectifs stratégiques et opérationnels à 5 ans
L’ARS s’appuiera sur les principes d’action énoncés par la Stratégie interministérielle de mobilisation contre les conduites addictives 2023-2027, en portant notamment l’attention sur l’analyse des déterminants des conduites addictives afin de rendre la prévention et l’accompagnement plus efficaces.
Renforcer l’accès à la prévention et à la prise en charge des addictions
Renforcer l’offre de soins et l’accès à l’accompagnement et à la réduction des risques liés à l’usage des drogues, notamment pour les populations les plus éloignées
Garantir l’amélioration de la qualité des soins et de la prise en charge
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Renforcer les pratiques professionnelles et l’offre de soins en addictologie
Développer les compétences pluridisciplinaires des professionnels, par la formation, la sensibilisation, et le travail de plaidoyer sur la question des addictions
La prévention de la consommation de tabac et d’alcool reste par ailleurs une priorité pour l’ARS Île-de-France eu égard aux enjeux susmentionnés. Les actions menées s’appuieront sur l’ensemble des leviers suivants : informer les personnes sur les conduites à risque, favoriser le repérage, développer des prises en charge adaptées et former à plus grande échelle les professionnels du secteur social, médico-social et ambulatoire à la prévention de la consommation de tabac, d’une part, mais également d’alcool, d’autre part.
Fiche 1.12 / Promouvoir et valoriser les connaissances en santé publique et la culture de prévention auprès des usagers, des professionnels et des décideurs
Diagnostic et enjeux
En Île-de-France, il est possible et nécessaire de passer un cap en promotion de la santé en s’appuyant sur la richesse et la diversité des acteurs, et cela passe par deux logiques : d’une part, il est nécessaire de donner à ces acteurs les outils, les savoirs et les compétences permettant d’améliorer leur action, en tenant compte de leurs besoins spécifiques et de leurs cadres d’exercice ; d’autre part, il est possible et souhaitable de capitaliser les connaissances issues des pratiques (savoirs expérientiels) et des données probantes. L’enjeu de réduction des inégalités de santé passe par le développement de ces axes, en incluant l’appropriation des connaissances épidémiologiques et issues des sciences humaines et sociales.
C’est cette démarche qui, par exemple, a conduit l’Agence à créer Promosanté, à intervenir aux côtés des centres de ressources politique de la ville, à mettre en place la lettre d’échanges de pratiques Santé.Ensemble, à participer au projet CourtISS ou au projet de soutien à la littératie en périnatalité.
Objectifs stratégiques et opérationnels à 5 ans
Le développement de la promotion de la santé doit être organisé à deux niveaux :
1/ Une stratégie intégrative qui vise à relier et mettre en cohérence l’ensemble des politiques et pratiques professionnelles, en valorisant, sur un territoire ou au sein d’une organisation, l’ensemble des politiques, programmes et actions qui contribuent à promouvoir la santé des populations avec la participation des personnes concernées.
2/ Une stratégie de développement de nouvelles pratiques favorables à la qualité de vie et à la santé, dans une double perspective : renforcer et conforter les empowerments individuels, collectifs et organisationnels, tout comme contribuer à la réduction des inégalités sociales de santé. Il s’agit ici de mettre en place des actions spécifiques promotrices de santé.
Dans les deux cas, les référents prévention franciliens, quels qu’ils soient20Rapport « Développer la fonction de “référent en promotion de la santé” en Île-de-France : analyse des besoins et étude de faisabilité. Note de synthèse ». PromoSanté IdF P. BERRY – MOFRATTINI – Janvier 2020, à la demande de l’ARSIF., ont besoin d’appui pour assurer leurs missions. Tout au long du développement de la fonction, il s’agit aussi de pouvoir se ressourcer dans un réseau de pairs : éviter l’isolement, trouver rapidement une réponse à une question de méthode, mutualiser à partir des savoirs d’expérience, évaluer ses actions.
Les coordinateurs ASV, CLS, CLSM ont été à ce jour privilégiés au sein d’un réseau d’appui développé par PromoSanté IdF : le Resoco. Ce développement s’explique en partie par le fait que la région Île-de-France est la région qui a le plus déployé de Contrats locaux de santé, proportionnellement aux autres régions.
Pour démultiplier la politique régionale de santé à différents échelons du territoire et dans différents secteurs, ces offres seraient à ouvrir progressivement aux autres référents de la promotion de la santé.
En Île-de-France, l’offre de formation en promotion de la santé est particulièrement développée21https://www.promosante-idf.fr/se-former/vous-souhaitez/repertoire-de-formations-en-promotion-de-la-sante. Pour autant, elle couvre insuffisamment la promotion de la santé en tant que démarche associant les usagers et ayant pour objectif de réduire les ISS. Plusieurs types de formation devraient se développer :
Les collectivités territoriales ont un rôle majeur en matière de promotion de la santé, tant pour faciliter l’accès des habitants à des services sanitaires, médico-sociaux et sociaux que pour influer sur la qualité de vie par l’habitat, l’urbanisme, la lutte contre certaines pollutions et développer des politiques en faveur de certaines populations (cf. axe 6). Les élus savent désormais inscrire les déterminants de santé collectifs et individuels dans une politique locale. Cela a été particulièrement démontré lors de la gestion de la crise de Covid-19. Pour autant, nombre d’entre eux limitent leur intérêt pour les questions de santé à celle de la démographie médicale ; et/ou n’ont pas conscience de leur pouvoir d’agir en promotion de la santé ; et/ou ne souhaitent pas s’investir sur un sujet qu’ils considèrent ne pas être de leur compétence ; ou seraient intéressés mais n’ont pas les repères pratiques et théoriques pour développer des politiques et des actions favorables à la santé des habitants. Il est nécessaire de les appuyer dans une approche intersectorielle.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Renforcer et formaliser l’existence en Île-de-France d’un réseau d’appui et d’expertise en promotion de la santé incluant l’ensemble des centres de ressources, dont les centres de ressources politique de la ville et les pôles de compétence.
Pour accélérer la production d’outils à caractère méthodologique : à travers les contenus produits par Promosanté et d’autres équipes reconnues pour leur production de ressources méthodologiques :
Pour renforcer la capacité d’action et le rôle des collectivités et des élus :
Instaurer un espace d’échanges des expériences prometteuses en promotion de la santé, une fois par an, avec l’ensemble des acteurs et professionnels de santé franciliens, sous forme d’une journée régionale.
Améliorer la diffusion de la lettre Santé.Ensemble et renforcer l’apport méthodologique de chacun de ses numéros.
Fiche 1.13 / Développer et favoriser la recherche interventionnelle pour co-construire les connaissances et améliorer l’intervention en santé publique
Diagnostic et enjeux
Il apparaît comme de plus en plus partagé par la communauté scientifique que la seule connaissance des facteurs de risque des maladies ne constitue pas un savoir suffisant pour planifier des interventions pertinentes et reproductibles en prévention et promotion de la santé (Potvin, Di Ruggiero, Shoveller, 2013 : 13). Si l’évaluation de ces dernières est intégrée dans la démarche classique de soutien23Qui passe par le tryptique contractualisation-financement-évaluation. des institutions publiques aux diverses structures (associations, collectivités territoriales, établissements publics de santé, etc.) mettant en œuvre ces interventions, elle souffre d’un déficit d’investissement en temps et en procédures relevant des méthodes reconnues et valides d’objectivation des phénomènes analysés.
L’apport des sciences sociales24Principalement : sociologie, ethnographie de la communication, sociolinguistique, psychologie sociale. a permis d’identifier les mécanismes à l’œuvre dans la constitution de situations marquées par des inégalités d’accès aux ressources d’une « vie bonne » (Fassin, 2018). L’analyse de ces situations a mis en avant l’importance de « recadrer » (Watzlawick, 1972) le regard et d’intégrer le paradigme de la complexité (Morin, 2014) en associant les apports de la pluridisciplinarité. Cependant, l’état des connaissances reste majoritairement marqué par l’analyse des causes – indispensable à la compréhension des phénomènes que les interventions de santé publique cherchent à atténuer – et moins par la recherche sur les solutions (Potvin, Di Ruggiero, Shoveller, 2013 : 15).
C’est dans ce contexte qu’il convient de développer une approche institutionnelle d’analyse des interventions en santé publique qui puisse identifier les obstacles empêchant l’atteinte des objectifs assignées aux interventions (en l’occurrence l’atténuation – voire l’éradication – des problèmes identifiés). L’objectif d’une telle démarche est de permettre aux acteurs de terrain et aux pouvoirs publics de disposer des connaissances nécessaires pour reproduire et reconduire des interventions qui ont atteint leurs objectifs dans un contexte donné.
L’ensemble des méthodologies scientifiques relevant de cette « science des solutions » est classé dans la taxinomie de « recherche interventionnelle ». Au regard de l’ensemble des qualifications et des définitions existantes (Gillet, Tremblay, 2015), il importe pour l’ARS Île-de-France d’identifier les orientations qu’elle s’est données en cohérence avec l’actualité des débats au sein du champ scientifique :
Objectifs stratégiques et opérationnels à 5 ans
Il s’agit pour l’ARS Île-de-France de soutenir les projets de recherche participative qui intègrent la complexité inhérente à toute situation impliquant des inégalités sociales de santé. En effet, les effets de l’intrication des différentes politiques publiques sur les états de santé des populations nécessitent un recours à la pluridisciplinarité afin d’analyser les conditions de réussite d’une politique de santé publique qui vise à la réduction des inégalités.
Les champs de recherche suivants seront privilégiés :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Des partenariats avec des laboratoires de recherche (santé publique et sciences humaines et sociales (SHS)) seront recherchés afin : 1) de permettre à l’Agence de s’approprier les principes méthodologiques de l’évaluation et de l’analyse en sciences sociales (réflexivité, empirie, interaction entre approche inductive et déductive, biais cognitifs, etc.) ; 2) d’inclure par AAP des structures de recherche dans le cadre des politiques emblématiques de l’Agence (campagne HPV, CPS du jeune enfant, promotion de la santé mentale en milieu étudiant, etc.).
L’établissement de partenariats passe avant tout par l’identification des axes de recherche intéressant la santé publique au sens large sur le territoire francilien. La participation de représentants de l’Agence aux diverses manifestations scientifiques organisées par les laboratoires identifiés permettra d’inclure l’ARS à la fois comme ressource pour les scientifiques (constitution d’un réseau d’informateurs pour doctorants et masterants) et comme institution productrice de savoir (notamment vis-à-vis de la conduite des politiques de santé publique).
Afin de développer les recherches interventionnelles en santé publique, l’ARS privilégiera cet aspect lors de ses appels à projets (AAP) en prévention et promotion de la santé en favorisant son intégration au sein des projets proposés par les opérateurs. Ces AAP, qui ont lieu annuellement, seront l’occasion d’identifier les projets qui ont vocation à durer au-delà d’un seul exercice et d’y développer la pratique de l’évaluation conduite conjointement par le porteur de projet et une équipe de recherche en SHS.
La diffusion des principes méthodologiques de la recherche passe également par la mise en place de séminaires de réflexion pilotés conjointement par les directions de l’Agence (en région ou en délégation départementale (DD)) et les structures de recherche. L’expérience positive du projet CourtISS 25Courtage en connaissances en faveur de la réduction des inégalités sociales de santé, programme mis en place par l’ARS, l’IRD, le CEPED et l’équipe RENARD., issu d’un AAP de l’ARS et de l’ANR (Agence nationale de la recherche), a permis de démontrer la pertinence d’intégrer une approche scientifique issue des sciences sociales aux méthodologies de travail d’une administration publique. La mise en place de séminaires conduits en autonomie au niveau des équipes de l’ARS sera encouragée afin de permettre l’acculturation scientifique des agents dans le cadre de leurs thématiques.
Enfin, la valorisation des travaux de l’Agence doit être encouragée à travers des publications au sein de revues scientifiques (de préférence dotées d’un comité de lecture), de propositions d’intervention en colloques et séminaires (via des réponses à divers appels à communication), que cela soit sous une forme orale ou écrite (réalisation de posters).
Bibliographie
Aujoulat I., Martin F., 2020, « Stratégies de promotion de la santé à l’hôpital », dans La promotion de la santé. Comprendre pour agir dans le monde francophone, Presses de l’EHESP, Rennes, pp. 271-293.
Bourassa B., 2015, « Recherche(s)-action(s) : de quoi parle-t-on ? », dans Les recherches-actions collaboratives, Presses de l’EHESP, Rennes.
Bourque D., Hyppolite S.-R., Parent A.-A., 2020, « Stratégies d’action communautaire », dans La promotion de la santé. Comprendre pour agir dans le monde francophone, Presses de l’EHESP, Rennes, pp. 201-228.
Carrel M., Godrie B., Juan M., 2022, « Recherches participatives et épistémologies radicales : un état des lieux », dans Participations, 1, n° 32, Éditions de Boeck Supérieur, Louvain-la-Neuve.
Deslandes R., 2001, « L’environnement scolaire », dans Blanchet L., Hamel M., Martin C. (dir.), 6-12-17 Nous serons bien mieux ! Les déterminants de la santé et du bien-être des enfants d’âge scolaire, Les publications du Québec, Québec, pp. 251-286.
Fassin D., 2018, La vie. Mode d’emploi critique, Seuil, Paris.
Gillet A., Tremblay D.-G., 2015, « Introduction » dans Les recherches-actions collaboratives, Presses de l’EHESP, Rennes, url : https://www.cairn.info/les-recherches-actions-collaboratives--9782810903771-page-17.htm [consulté le 05/04/2023].
Godeau E., Guével M.-R., Moreau D., Raude J., Simar C., 2020, « Stratégies d’intervention axées sur les aptitudes individuelles », dans La promotion de la santé. Comprendre pour agir dans le monde francophone, Presses de l’EHESP, Rennes, pp. 229-269.
Guével M.-R., Pommier J., 2020, « Stratégies axées sur les milieux de vie », dans La promotion de la santé. Comprendre pour agir dans le monde francophone, Presses de l’EHESP, Rennes.
Janosz M., Pascal S., 2014, « Climat scolaire et promotion de la santé des élèves : des liens scientifiquement démontrés », dans La santé en action, 427, pp. 19-20.
Morin E., 2014, Une introduction à la pensée complexe, Seuil, Paris.
Potvin L., Di Ruggiero E., Shoveller J-A., 2013, « Pour une science des solutions : la recherche interventionnelle en santé des populations », dans La santé en action, n° 425, url : https://www.santepubliquefrance.fr/docs/pour-une-science-des-solutions-la-recherche-interventionnelle-en-sante- des-populations [consulté le 05/04/2023].
Rémy J., Voyer L., 1988, La ville : vers une nouvelle définition ?, L’Harmattan, Paris.
Touraine A., 1978, La voix et le regard, Seuil, Paris.
Watzlawick P., 1972, Une logique de la communication, Seuil, Paris.
Axe 2 Construire des parcours de santé lisibles, fluides et qui répondent aux besoins des patients
L’Île-de-France est marquée par une hétérogénéité de l’accès au système de santé dans un contexte d’inégalités sociales marquées, de disparités et de fragmentations territoriales dans la répartition de l’offre de soins, d’accompagnement et de prévention. Notre société connaît par ailleurs un vieillissement de la population et une augmentation constante de la prévalence des maladies chroniques et des polypathologies. Cela se traduit, notamment, par une hausse du recours aux soins non programmés induisant une forte tension des services d’urgences.
Or, pour les personnes souffrant notamment de pathologies chroniques, les décompensations pourraient être mieux anticipées et ces soins évités grâce à une meilleure organisation de l’ensemble des étapes du parcours de santé, de la prévention et du diagnostic à la prise en charge des phases aiguës, puis à la gestion du retour à domicile.
Dans ce contexte et plus largement, l’organisation actuelle doit donc poursuivre son évolution afin d’éviter les ruptures dans les parcours de santé.
Ces parcours englobent le principe d’une prise en charge coordonnée tout au long de la vie, mais aussi organisée au plus près du domicile des patients ou usagers. Ils nécessitent la mobilisation de l’ensemble des parties prenantes : patients, professionnels de santé en ville comme en établissement, établissements sanitaires et médico-sociaux, aidants, professionnels de la coordination, etc. Le parcours doit par ailleurs être garant d’une offre de santé de qualité, graduée, accessible, sans rupture et efficiente. Il doit ainsi prendre en compte les besoins et les choix des patients, les ressources et les contextes territoriaux, ainsi que les déterminants individuels et sociaux.
Pour relever ces défis, il conviendra notamment de s’appuyer sur les dispositifs et organisations déjà mis en place en Île-de-France, comme les dispositifs d’appui à la coordination (DAC), les communautés 360 dans le champ du handicap, ou des expérimentations locales de coordination entre ville et hôpital. L’objectif des cinq prochaines années est de rendre ces outils essentiels à la coordination des parcours plus accessibles, visibles et mieux articulés pour les professionnels de santé ou les patients concernés. Il est également souhaitable d’imaginer de nouvelles articulations favorisant la fluidité et la convergence des dispositifs d’accompagnement, de prévention et de soins.
Au cours des cinq prochaines années, la dynamique de l’évolution de notre système de santé doit donc être consolidée, sous plusieurs formes :
Cet axe propose des actions concourant à ces différents objectifs : il prévoit, d’une part, le renforcement et la meilleure articulation des organismes assurant la coordination des parcours de santé (cf. fiche 2.1), et liste, d’autre part, 18 parcours et filières de soins prioritaires qui devront continuer d’être mieux structurés (cf. fiches 2.3 à 2.20). Il aborde notamment la périnatalité et la santé mentale, priorités thématiques pour les cinq années à venir (cf. fiches 2.8 et 2.7) ainsi que la cancérologie, le parcours de certaines maladies chroniques ou encore des thématiques telles que les soins palliatifs ou la santé bucco-dentaire. L’amélioration du parcours de santé des personnes handicapées et des personnes âgées est également traitée spécifiquement (cf. fiches 2.3, 2.4 et 2.5). Cet axe a vocation à se déployer avec le concours de l’ensemble des partenaires de l’Agence, en particulier l’Assurance maladie sur les parcours BPCO et insuffisance cardiaque chronique.

ExempleS d’actions départementales issues du CNR Santé sélectionnées en lien avec les Conseils Territoriaux de Santé
1.Créer des postes professionnels de médiateurs familiaux pairs en santé mentale (Val-de-Marne – 94).
2.Projet Fil’âge (Hauts-de-Seine – 92) : préfigurer un service territorial de l’autonomie pour faciliter et renforcer l’offre domiciliaire sur le Nord 92 afin de :
3.donner accès à un médecin traitant ou à une équipe traitante à tous ;
• avoir une réponse d’urgence partout, accessible et de qualité ;
• mobiliser les leviers locaux d’attractivité pour les métiers de la santé ;
• faire entrer la prévention dans le quotidien en organisant des temps de prévention.
4.Mettre en place des références parcours pour les personnes en situation de handicap avec une plateforme de ressources en appareillage et aller-vers et, à terme, des référents pour les personnes en situation de handicap (Val-d’Oise – 95).
Indicateurs stratégiques
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 2 - Construire des parcours de santé lisibles, fluides et qui répondent aux besoins des patients |
|||
|
Indicateur 5 |
Évolution de la file active moyenne des Dispositifs d'Appui à la Coordination (DAC) par territoire de coordination |
2022 23 726 |
35 000 à 40 000 dont 30 % de patients hors cancérologie/ soins palliatifs/ gérontologie |
|
Indicateur 6 |
Nombre de structures / établissements disposant d'organisations permettant la prise en charge personnalisée des femmes enceintes socialement vulnérables |
2023 5 |
10 |
|
Indicateur 7 |
Évolution du taux de mortalité infantile |
2019-2021 4 décès d’enfants de moins d’un an pour 1 000 enfants nés vivants |
Baisse de l’évolution de la mortalité infantile |
|
Indicateur 8 |
Évolution du taux de participation aux dépistages organisés des 3 cancers bénéficiant d’un programme national : cancer du sein, cancer du col de l’utérus et cancer colorectal |
Campagne 2021-2022 Cancer du sein : 36,9 % Cancer colorectal : 31,3 % Campagne 2019-2021 Cancer du col de l’utérus : 52,6 % |
Dépistage cancer du sein : 70 % Dépistage cancer colorectal : 65 % Dépistage cancer du col : 70 % |
|
Indicateur 9 |
Evolution de la part des hospitalisations prolongées (>6 mois) en psychiatrie |
2022 3,4 % des séjours en hospitalisation complète |
Inférieur à 2 % |
|
Indicateur 10 |
Taux d’hospitalisations en urgence des patients souffrant de troubles psychiatriques sévères |
En attente de la feuille de route nationale santé mentale |
En attente de la feuille de route nationale santé mentale |
|
Indicateur 11 |
Taux d'évolution du nombre de mesures de soins sans consentement |
Attente de l'indicateur régionalisé de la feuille de route nationale |
Attente de l’indicateur régionalisé de la feuille de route nationale |
|
Indicateur 12 |
Nombre d’aidants accompagnés par des plateformes de répit |
2021 4 387 |
9 000 |
|
Indicateur 13 |
Nombre d’usagers de crack engagés dans un parcours de soins et sortis de la rue |
2022 70 |
700 |
Fiche 2.1 / Clarifier les missions des acteurs de la coordination et en faciliter le recours
Diagnostic et enjeux
Plusieurs types de dispositifs de coordination existent26Dispositifs d’appui à la coordination (DAC), communautés professionnelles territoriales de santé (CPTS), équipes mobiles, dispositifs intégrés handicap (DIH), dispositifs spécifiques régionaux (DSR), cellules d’appui à la résolution des situations complexes (CARSIC), COREVIH, LAMPES, communautés 360, PCPE (pôles de compétences et de prestations externalisées), futurs centres de ressources territoriaux (CRT)… au niveau national comme régional, de façon réglementée ou à titre expérimental : tous visent à améliorer la capacité du système de santé à repérer, orienter, prendre en charge les personnes dont la situation est rendue complexe du fait de leur polypathologie clinique, à laquelle peuvent s’ajouter des difficultés d’ordre social et médico-social. Ils constituent aujourd’hui des outils essentiels de la meilleure structuration des parcours de santé, mais aussi la garantie d’une prise en charge optimale des patients au sein d’un système de santé parfois complexe.
Certains ont une vocation universelle au sens où ils sont missionnés pour intervenir sur l’ensemble des parcours patients, tous âges et toutes pathologies (les DAC), d’autres sont positionnés sur des maladies ou filières spécifiques, notamment s’agissant de pathologies rares et/ou nécessitant une expertise particulière (dispositif régional spécifique (DSR) neurologie, diabète…). D’autres, enfin, concernent un secteur spécifique de santé du fait de son organisation et/ou de ses modes de financement/partenaires particuliers (handicap, précarité, psychiatrie, perte d’autonomie liée à l’âge, périnatalité).
La création et l’évolution de ces dispositifs de coordination répondent donc à un besoin qui reflète la nécessité de mieux orienter les patients et leurs aidants au sein du système de santé. Si chacun des dispositifs trouve aujourd’hui sa place en Île-de-France, leur articulation entre eux et leur fonctionnement d’ensemble doivent toutefois être clarifiés.
En effet, cette pluralité de dispositifs, dont certains sont centrés sur la ville et le domicile, d’autres sur l’hôpital (gestion de l’aval) ou sur le secteur médico-social, peut induire un manque de lisibilité : missions, positionnement, cas d’adressage, compétences propres voire capacité d’effection. Au global, le risque est que ces dispositifs soient sous-sollicités car mal identifiés ou mobilisés à mauvais escient.
La fusion d’un certain nombre de réseaux de santé au sein des dispositifs d’appui à la coordination (DAC), prévue par la loi OTSS de 2019, visait à éviter un éparpillement des moyens et des missions/fonctions de coordination entre différents dispositifs et constituait une mesure importante du PRS2. Les 22 DAC franciliens sont désormais opérationnels pour l’information et l’orientation, la coordination de parcours complexes et l’animation territoriale. Ils doivent par ailleurs poursuivre leur articulation avec les autres dispositifs régionaux ainsi qu’avec l’ensemble des acteurs de la coordination : CPTS, points/portails autonomie territoriaux (PAT), cellules d’appui à la résolution des situations complexes (CARSIC), communautés 360, professionnels de ville, ES, ESMS, etc.
Il paraît en effet essentiel d’appréhender la notion de coordination dans une approche graduée, et notamment de réaffirmer la contribution de chaque intervenant du système de santé : l’usager et ses aidants (niveau 1), le médecin traitant dont le rôle dans l’animation du cercle de soins demeure essentiel, le cas échéant au sein d’une CPTS ou d’une structure d’exercice coordonnée (niveau 2), l’établissement de santé ou l’établissement et service médico-social (niveau 3) et, le cas échéant, un dispositif d’appui (niveau 4) qui peut être un DAC, un réseau de périnatalité, une CARSIC ou une structure intervenant dans le champ des personnes handicapées telle qu’une communauté 360. Cette dernière catégorie d’acteurs de la coordination a vocation à intervenir en subsidiarité des ressources possibles sur le territoire ou en appui à la coordination de ces dernières.
Fort de ces constats partagés, ce PRS a pour ambition d’optimiser l’utilisation des ressources dédiées à la coordination des parcours, dans une logique d’intégration et de gradation pour les rendre plus lisibles. Ces orientations ont vocation à se déployer dans une logique partenariale, avec les acteurs du sanitaire, du médico-social et de la ville, notamment à travers la montée en charge des CPTS en lien avec l’Assurance maladie.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
1er objectif : poursuivre la logique de convergence entre les dispositifs pour optimiser leurs interventions
2e objectif : améliorer la lisibilité de l’ensemble des dispositifs de coordination au bénéfice des parcours de santé, tant pour les professionnels que pour les usagers
3e objectif : faciliter l’organisation de l’aval hospitalier, en fluidifiant les sorties et en sécurisant les retours à domicile
La sortie de l’hôpital représente une responsabilité partagée de l’ensemble des acteurs et doit pouvoir être anticipée.
Fiche 2.2 / L’innovation, levier d’évolution des pratiques et des prises en charge
Diagnostic et enjeux
La question de l’innovation est au cœur des politiques publiques de santé. Elle permet non seulement de moderniser les organisations, mais aussi d’imaginer des pratiques et de nouvelles manières de prendre en charge les patients. Ainsi, de nombreux bénéfices sont attendus du développement de l’innovation en santé, qu’elle soit organisationnelle, numérique ou technologique :
L’Île-de-France est une région d’excellence et un pôle majeur de la recherche et de l’innovation en santé au niveau européen. Elle a été classée première région européenne en termes d’investissements dans les technologies de santé. Afin de soutenir et d’accompagner le développement des projets innovants, l’écosystème francilien dispose également d’un nombre important d’acteurs (ARS, collectivités, pôles de compétitivité, incubateurs, Banque des territoires…) accompagnant les porteurs de projet.
Il existe d’ores et déjà au sein de l’ARS Île-de-France des dispositifs permettant d’accompagner des projets innovants :
Objectifs stratégiques et opérationnels à 5 ans
Cela se traduira par des actions visant à :
Ces objectifs seront poursuivis dans une logique de complémentarité et de cohérence avec les autres acteurs franciliens de l’innovation et de la recherche, et dans l’objectif de rendre lisibles pour les porteurs de projet les différents dispositifs de soutien à l’innovation.
Le choix des projets innovants qui bénéficieront d’un accompagnement spécifique de la part de l’ARS s’appuiera, notamment, sur les critères suivants :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Accompagner de nouveaux projets innovants pour expérimenter de nouvelles modalités de prise en charge et/ou de financement, sur des thématiques constituant des priorités de l’ARS
Accompagner la pérennisation et le passage à l’échelle des expérimentations ayant démontré leur plus-value
Poursuivre la logique partenariale avec les acteurs franciliens de l’innovation
Soutenir la recherche au service de la qualité et de la pertinence des prises en charge
Fiche 2.3 / Accompagner les parcours de santé des personnes âgées
Diagnostic et enjeux
Les établissements de santé sont confrontés, tout comme le système de santé dans son ensemble, aux défis du vieillissement de la population qui va s’accentuer dans les 30 ans à venir. En effet, en Île-de-France, selon les projections de population de l’Insee, la population francilienne de plus de 75 ans passerait de 839 000 en 2020 (6,9 %) à 1 142 000 en 2030 (8,9 %), soit une hausse de 36 %. Ces évolutions se caractérisent par ailleurs par de fortes disparités infrarégionales avec une croissance soutenue de la population âgée en grande couronne, intermédiaire en petite couronne et plus modérée à Paris. Enfin, on observe une augmentation du nombre de personnes âgées en situation de grande précarité.
Les personnes âgées de 75 ans et plus représentent 18,3 % des patients mais 22 % de l’activité globale des établissements de santé, et le taux d’hospitalisation croît avec l’âge. L’activité de médecine en Île-de-France est conforme à cette tendance avec, en 2017, 23 % de la totalité des séjours qui concernent les personnes âgées de plus de 75 ans.
Cependant, le service d’urgence est encore trop souvent la porte d’entrée principale de l’hospitalisation des personnes âgées. En 2017, 45 % des passages aux urgences suivis d’une hospitalisation concernent des patients âgés de plus de 65 ans et plus du quart concernent des patients âgés de 80 ans et plus. Le mode d’entrée par les urgences est un facteur de risque pour les personnes âgées.
Les personnes âgées sont également sujettes à un nombre plus élevé de réhospitalisations, qui sont sources de rupture dans le parcours de vie et de soins : 18,2 % des séjours sont suivis d’une réhospitalisation à 30 jours à partir de 75 ans. Enfin, l’incidence de la dépendance liée à l’hospitalisation augmente entre 30 et 60 % chez les personnes âgées de 70 ans et plus (marche, toilette) et augmente jusqu’à 50 % chez les sujets âgés de 85 ans et plus. Après une sortie d’hospitalisation, seuls 50 % des patients récupèrent leur état fonctionnel de base.
La région est structurée par 34 filières de soins gériatriques. Cette organisation permet, à l’échelle de chaque territoire, d’organiser les parcours de soins des personnes âgées en lien étroit avec les professionnels de santé de ville et du secteur médico-social. Ces filières organisent également des parcours de soins en lien avec d’autres filières de soins spécifiques, comme par exemple en cardiologie, pneumologie, neurologie et psychiatrie, mais peuvent être déployées également en chirurgie.
La structuration d’un parcours d’admission directe, promu dans le cadre de la mesure 5 du pacte de refondation des urgences, vise à apporter une réponse à une indication d’hospitalisation non programmée portée par un médecin pour une personne âgée dont la situation clinique ne nécessite pas le recours au service d’accueil des urgences. Pour les personnes âgées, qu’elles soient en Ehpad ou non, ainsi que pour leur entourage, l’admission directe constitue une réponse rapide et pertinente à un besoin de soins hospitaliers urgents, permettant d’éviter le passage par le service d’accueil des urgences lorsque celui-ci n’est pas nécessaire. Cela requiert la mise en place d’une coordination effective entre les professionnels de ville et les services hospitaliers.
Il convient également de renforcer les moyens directs des Ehpad dans leur prise en charge médicale et soignante vis-à-vis d’une population très âgée et polypathologique.
Au-delà de la problématique de l’incidence des hospitalisations (dont les passages aux urgences) des personnes âgées, la question des bonnes conditions de maintien à domicile est particulièrement prégnante, dans un contexte où la part de ces personnes résidant en institution est minoritaire. Cette question est traitée de manière transverse dans l’axe 2 (notamment au titre des outils de coordination des parcours) ainsi que dans l’axe 3.
Objectifs stratégiques
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Structurer et généraliser des parcours d’admissions directes en service d’hospitalisation
Cette mesure a vocation à concerner tous les services des établissements de santé accueillant des personnes âgées. L’enjeu porte sur la proposition d’une prise en charge à part entière, et non seulement d’une option offerte à une demande de soins non programmés, dans le cadre d’un parcours structuré et organisé reposant sur :
Renforcer le rôle des filières de soins gériatriques
Les leviers suivants doivent permettre de renforcer encore davantage le rôle des filières de soins gériatriques.
Renforcer la prise en charge médicale et soignante des Ehpad
Dans cette perspective, l’ARS Île-de-France poursuivra l’activation des leviers suivants :
Fiche 2.4 / Mieux accompagner le parcours de vie des personnes en situation de handicap
Diagnostic et enjeux
L’enjeu de l’accompagnement des parcours de vie des personnes en situation de handicap s’entend dans le cadre de deux démarches qui doivent être amplifiées :
Cependant, l’offre médico-sociale pour personnes en situation de handicap est largement insuffisante en Île-de-France et conduit à des ruptures de parcours et à des pertes de chance pour les enfants et les adultes concernés (cf. fiche 3.8).
L’enjeu de développement de l’offre médico-sociale est donc majeur en Île-de-France pour l’accompagnement des parcours de vie des personnes en situation de handicap.
Objectifs stratégiques à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Déployer un observatoire régional sur le handicap pour :
Poursuivre et amplifier la démarche « Une réponse accompagnée pour tous »
L’objectif de la démarche « Une réponse accompagnée pour tous » est de proposer une réponse individualisée à chaque personne dont la situation le nécessite et de permettre son inscription dans un parcours conforme à son projet de vie.
Cette démarche a été fondatrice en région Île-de-France d’une refonte des partenariats entre les acteurs que sont l’ARS Île-de-France, les conseils départementaux, les maisons départementales des personnes en situation de handicap, les rectorats et les caisses primaires d’assurance maladie, au bénéfice du parcours des personnes en situation de handicap, dans l’optique d’atteindre le « zéro sans solution ». Cette gouvernance forte a permis de mettre en œuvre un observatoire de l’écosystème autour des personnes en situation de handicap, alimenté en complémentarité avec les acteurs du parcours que sont les dispositifs intégrés handicap, les communautés 360 et les pôles de compétences et de prestations externalisées. Ces derniers constituent des soutiens essentiels en termes de coordination et d’appui au parcours.
Le PRS devra permettre de poursuivre cette démarche afin de :
Soutenir le mouvement de transformation déjà engagé en Île-de-France pour développer une offre plus souple, adaptée aux projets des personnes et aux situations individuelles
L’Agence accompagnera les établissements volontaires dans le cadre d’un programme d’appui, mis en œuvre par le CREAI Île-de-France. Cet appui, non prédictif en termes de développement de l’offre, permettra aux établissements de maintenir une dynamique d’innovation. De manière complémentaire, le développement d’une offre inclusive et modulaire sera soutenu. Des outils seront également partagés pour accompagner le passage en plateformes des établissements médico-sociaux, prioritairement sur le secteur de l’enfance mais également concernant les adultes. Des objectifs de progression de l’offre inclusive (part de service dans l’offre) seront fixés.
L’outillage numérique des établissements sera également renforcé, en particulier dans le cadre du programme ESMS numérique et du Ségur numérique, afin notamment d’étendre l’usage du dossier usager informatisé, du DMP (dossier médical partagé) et de Mon espace Santé, et ainsi d’améliorer les prises en charge et la coordination entre les différents professionnels intervenant dans le parcours des personnes en situation de handicap.
Développer l’offre pour les personnes en situation de handicap et réduire les inégalités entre les départements franciliens et l’écart avec le taux d’équipement national pour les enfants et les adultes en situation de handicap (cf. fiche 3.8)
Soutenir la participation sociale des personnes en situation de handicap
Trois groupes de travail et une concertation numérique organisés pendant les périodes de concertation préalables au projet régional de santé ont permis de nourrir les feuilles de route opérationnelles et de soutenir un plan d’amélioration de la bientraitance et de soutien à la représentation et à la pleine participation sociale des personnes en situation de handicap.
L’autodétermination des personnes sera notamment encouragée dans le cadre de la démarche de transformation de l’offre, mais également par le déploiement de nouveaux groupes d’entraide mutuelle et de clubs d’insertion sociale et professionnelle. Les dispositifs d’accompagnement en projet et parcours de vie seront déployés dans chaque département pour permettre aux personnes en situation de handicap et à leurs proches de formuler eux-mêmes leur projet de vie et ainsi de construire leur parcours.
Déployer des solutions adaptées à tous les âges de la vie
L’accompagnement des personnes en situation de handicap tout au long de leur vie constitue un enjeu fort impliquant l’ensemble des acteurs de la politique du handicap.
Favoriser l’accès aux soins des personnes en situation de handicap, de la prévention à la prise en charge en soins, à tous les âges de la vie
Ces actions concernent l’accès à des soins de premiers recours dans la continuité du précédent PRS :
De nouvelles actions seront conduites telles que le renforcement de la politique de prévention en ESMS handicap des trois cancers faisant l’objet de dépistage organisé (sein, utérus et colon), ainsi que des actions en faveur de l’accessibilité des services de chirurgie pour cette population.
Apporter des réponses à la grande complexité
Si les troubles du comportement sont accompagnés au sein des établissements et services médico-sociaux, le déploiement d’une offre dédiée, complémentaire, reste indispensable. À ce titre, des parcours spécifiques faisant appel à l’offre de soins et au médico-social se renforcent ou se structurent :
Pour chaque population concernée, des outils partagés d’identification du degré de complexité des personnes sont nécessaires pour permettre l’orientation la plus juste et adaptée.
Fiche 2.5 / Accompagner les besoins spécifiques des personnes handicapées vieillissantes (PHV)
Diagnostic et enjeux
L’Agence est engagée depuis de nombreuses années dans l’élargissement de l’offre d’accueil en faveur des personnes handicapées vieillissantes, notamment pour renforcer la multiplicité des types d’accueil. Le PRS3 est une nouvelle étape d’accélération du déploiement de l’offre dédiée à cette population, mais également de la structuration de la prise en soin en transversalité et en lien avec les acteurs/professionnels du grand âge. La population des PHV est en augmentation ces dernières années, notamment au sein des foyers d’accueil médicalisés (FAM) et des maisons d’accueil spécialisées (MAS). Plus globalement, on estime à environ 9 000 PHV31Source : Enquête ES 2024. âgées de 50 ans ou plus accueillies dans les structures médico-sociales franciliennes, soit 27 % de l’ensemble du public accueilli. La proportion des plus de 50 ans a augmenté dans toutes les catégories d’établissements par rapport à 2010 et l’entrée au sein des structures se fait plus tardivement.
Par ailleurs, les pathologies à l’origine du handicap ont peu évolué depuis 2010. Les troubles du spectre autistique et le handicap psychique sont les pathologies les plus représentées. Les déficiences intellectuelles et les troubles du psychisme sont présents chez les trois quarts des PHV et pour la moitié d’entre elles, on note une déficience associée.
À l’échelle régionale, le PRS2 a permis l’ouverture de capacités complémentaires : au total, ce sont 255 places en Ehpad (dans des unités PHV dédiées ou non) et 118 places ou solutions dans des établissements ou services médico-sociaux handicap, essentiellement de type FAM (foyers d’accueil médicalisés), qui ont été retenus pendant la période du PRS2. Au total, pour la région Île-de-France, ce sont à ce jour 373 places en structures médico-sociales qui sont dédiées aux PHV.
Objectifs stratégiques et opérationnels à 5 ans
Les grandes orientations stratégiques pour les cinq prochaines années concernent les axes suivants :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 2.6 / Soutenir et accompagner les aidants dans leur parcours
Diagnostic et enjeux
En Île-de-France, 780 000 personnes33Études et résultats » de la DREES – février 2023 : 9,3 millions de personnes apportent une aide régulière à un proche en situation de handicap ou de perte d’autonomie en 2021 (8,4 % en Île-de-France). viennent régulièrement en aide à un proche en situation de handicap ou de perte d’autonomie. On estime que 15 à 20 % d’entre elles consacrent plus de 50 heures par semaine à cet accompagnement, avec des conséquences de tous ordres comme l’épuisement physique et psychologique, le stress, les pathologies réactionnelles, l’isolement social. De plus, les difficultés rencontrées par les aidants peuvent être accrues par un faible niveau de revenus, d’éducation ou par leur lieu de vie. De très nombreuses situations ont été identifiées par les équipes de soins des établissements de santé (maladies rares, gériatriques, palliatifs), les acteurs du parcours des personnes en situation de handicap (maison départementale des personnes en situation de handicap, dispositif intégré handicap, ESMS) et les acteurs du parcours des personnes âgées (dispositifs d’appui à la coordination, Ehpad, plateformes de répit).
La stratégie « Agir pour les aidants » de l’ARS Île-de-France a vocation à soutenir des actions d’information, de sensibilisation et d’accompagnement des proches aidants, en particulier dans le cadre des plans successifs « maladies neuro-dégénératives » et de la démarche « Une réponse accompagnée pour tous ».
Toutefois, d’autres situations doivent également être prises en considération, comme par exemple les prises en charge post-AVC lors des retours à domicile, les soins palliatifs… La politique d’appui aux aidants doit être large.
Les enjeux du soutien aux aidants et du développement des solutions de relais et répit sont les suivants :
préserver la santé physique et mentale des aidants ;
Sur le secteur des personnes âgées, l’aide au relais et répit doit permettre aux proches aidants de bénéficier de périodes de repos, de s’accorder du temps personnel ou de bénéficier de soutien psychologique. Cette aide s’inscrit essentiellement au travers du plan Alzheimer, relayé par la feuille de route maladies neuro-dégénératives, et vise à apporter une aide ponctuelle en permettant le financement de solutions d’aide comme l’accueil séquentiel : en accueil de jour, de nuit, en hébergement temporaire (HT) en établissement (1 350 places en Île-de-France).
Cette aide au relais et répit est renforcée par les 34 plateformes d’accompagnement et de répit (PFR) qui apportent un soutien aux proches aidants de personnes âgées, d’abord atteintes de la maladie d’Alzheimer. Cette prise en charge est désormais élargie aux aidants de personnes en perte d’autonomie et de personnes atteintes d’une maladie chronique invalidante ou en situation de handicap.
Ces offres, si elles permettent un temps de relais et répit indispensable dans des prises en charge souvent éprouvantes, restent centrées sur la personne fragilisée et prennent encore insuffisamment en compte la situation et les difficultés des proches aidants, parents, fratrie, amis… Leur couverture régionale est donc à élargir.
Objectifs stratégiques et opérationnels à 5 ans
Face à ces constats, l’Agence régionale de santé Île-de-France a décidé de créer un dispositif de relais et répit et d’accompagnement centré sur les proches d’enfants et adultes handicapés, malades ou âgés, dont les objectifs stratégiques et opérationnels à cinq ans seront les suivants :
Les trois axes complémentaires de développement de l’offre de relais et répit seront les suivants :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 2.7 / Mieux structurer les prises en charge en santé mentale
Diagnostic et enjeux
La période récente est marquée par une altération de l’état de santé mentale de la population francilienne, illustrée par une augmentation de la prévalence des épisodes dépressifs, plus marquée que dans les autres régions. Exacerbée par la crise sanitaire, cette tendance à la hausse s’observe de manière continue depuis 2010, et concerne tout particulièrement les jeunes35Rapport ORS, La santé des Franciliens - diagnostic pour le projet régional de santé 2023-2027, février 2023.. Début 2022, parmi les mineurs et les jeunes adultes, les indicateurs de souffrance psychique (idées et gestes suicidaires, troubles de l’humeur, troubles anxieux) restent à des niveaux élevés par rapport aux niveaux d’avant-crise.
L’adolescence et le début de l’âge adulte constituent la période la plus exposée à l’émergence des troubles psychiatriques, en particulier des psychoses et troubles schizophréniques, mais leur détection et leur prise en charge restent encore trop tardives.
Du fait de ses spécificités socio-économiques, la région est par ailleurs particulièrement concernée par la vulnérabilité accrue de certaines populations (personnes en situation de précarité, personnes migrantes, personnes isolées, étudiants).
Malgré cela, le niveau de recours aux soins en Île-de-France reste inférieur à la moyenne nationale. Ce constat global se double de fortes inégalités entre départements. Pour une moyenne régionale égale à 1, les indices varient de 0,87 (Seine-Saint-Denis) à 1,27 (Paris) en hospitalisation à temps plein ; de 0,57 (Essonne) à 1,64 (Paris) en hospitalisation à temps partiel ; de 0,60 (Val-d’Oise) à 1,71 (Paris) concernant les soins ambulatoires36Données ATIH 2021.. Les écarts constatés sont fortement corrélés à la disparité de l’offre entre territoires. L’accès aux soins et la lisibilité de l’offre pour les patients et les familles demeurent également un enjeu majeur.
Si l’Île-de-France compte proportionnellement plus de professionnels psychiatres et psychologues que les autres régions, leur répartition territoriale est très inégale, et très contrastée entre Paris et le reste de la région. Les perspectives démographiques médicales sont très défavorables (28 % des psychiatres ont plus de 65 ans), et le besoin régional est supérieur au nombre annuel d’internes formés chaque année, alors que près d’un psychiatre sur quatre formés en Île-de-France finit par s’installer dans une autre région37Données RPPS 2021.. Les autres professions (infirmiers, orthophonistes, assistants sociaux) sont concernées par les mêmes tensions de recrutement.
Objectifs stratégiques et opérationnels à 5 ans
Promouvoir la bonne santé mentale, agir sur ses déterminants multiples, et prévenir et repérer précocement les troubles psychiques
La santé mentale étant une priorité thématique éminemment transversale, cet objectif renvoie aux actions développées dans les fiches 1.6 et 6.2 du PRS, ainsi que dans le PRAPS.
Renforcer l’offre de soins de santé mentale, en assurant une meilleure gradation des prises en charge et en en améliorant l’accessibilité dans les territoires les plus en besoin
Il s’agira également de renforcer les capacités et la continuité des prises en charge en psychiatrie, en donnant la priorité aux territoires les moins dotés et en structurant mieux certaines filières spécialisées.
En complément des actions de déstigmatisation et des actions détaillées dans les axes 1, 3 et 6 du PRS, cet objectif vise à améliorer l’inclusion sociale, la citoyenneté et le respect des droits des personnes, par :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Ces objectifs s’inscrivent dans le prolongement des conclusions des Assises de la santé mentale et des moyens associés. Le projet régional vise également à intégrer les objectifs de la prochaine stratégie nationale pour l’autisme au sein des troubles du neuro-développement et des Assises de la pédiatrie et de la santé de l’enfant.
La mise en œuvre des réformes des autorisations et du financement de la psychiatrie, ainsi que du plan de développement médico-social (plan Inclus’IF 2030), doit permettre de corriger les disparités territoriales au sein de la région, en offre sanitaire et médico-sociale.
La santé mentale fait partie intégrante de la politique régionale de ressources humaines en santé (cf. fiches de l’axe 4). En complément, des mesures spécifiques sont envisagées pour améliorer l’attractivité du secteur et soutenir l’évolution des pratiques en psychiatrie : par l’élargissement du contrat d’engagement de service public, à l’attention des futurs et jeunes diplômés, par la promotion des pratiques infirmières avancées spécifiquement en santé mentale et le renforcement de l’universitarisation en psychiatrie et pédopsychiatrie.
Le déploiement de cette politique doit s’appuyer sur une animation régionale et territoriale permettant l’implication des acteurs concernés à tous les niveaux (instances de démocratie en santé, notamment les conseils territoriaux de santé, les acteurs des Contrats locaux de santé mentale CLSM et projets territoriaux de santé mentale PTSM…). L’inscription systématique de la santé mentale dans les partenariats noués par l’Agence régionale de santé avec les autres services de l’État, les collectivités et les associations doit permettre de renforcer la lutte contre la stigmatisation et garantir une action sur l’ensemble des déterminants, au-delà du système de soins.
L’innovation, la recherche et l’évaluation (y compris les données de santé) seront mobilisées sur la période dans le cadre des expérimentations dites de l’article 51 ou d’appels à projets dédiés tels que le Fonds d’innovation organisationnelle en psychiatrie, et par le renforcement de l’animation territoriale de la recherche en santé mentale, via notamment les dispositifs territoriaux de recherche et formation.
Fiche 2.8 / Améliorer les parcours périnatalité
Diagnostic et enjeux
La natalité en Île-de-France demeure un peu plus dynamique que dans le reste de la France métropolitaine, l’indice conjoncturel de fécondité s’établissant à 1,87 dans la région, contre 1,83 dans l’Hexagone. Celui-ci diminue toutefois depuis quelques années, notamment au centre de la région (Paris, Hauts-de-Seine, Seine-et-Marne). Il progresse à l’inverse dans les autres départements de la grande couronne (Val-d’Oise : 2,25 contre 2,23 ; Essonne : 2,18 contre 2,11). Il reste élevé en Seine-Saint-Denis malgré une légère baisse (2,13 contre 2,34).
L’Île-de-France se caractérise par ailleurs par des indicateurs de santé périnatale et infantile moins favorables que les moyennes nationales (cf. fiches 1.2 et 1.3). Malgré les actions engagées depuis plusieurs années, non seulement les indicateurs de mortalité maternelle, périnatale et infantile restent supérieurs à la moyenne nationale (voir indicateurs ci-après), mais les disparités territoriales continuent aussi de s’aggraver38Représentation cartographique Geode disponible au lien ci-après : https://www.santepubliquefrance.fr/maladies-et-traumatismes/maladies-de-la-mere-et-de-l-enfant/anomalies-et-malformations-congenitales/documents/rapport-synthese/rapport-de-surveillance-de-la-sante-perinatale-en-france.
L’Île-de-France est particulièrement confrontée à des tensions sur les ressources humaines en santé (qui succèdent à la crise sanitaire) qui contribuent à désorganiser fortement le système de santé en ville comme à l’hôpital (maternité, néonatalogie et pédiatrie, psychiatrie périnatale et pédopsychiatrie) et à creuser les disparités territoriales d’offre de soins.
Par ailleurs, la population exprime des attentes fortes autour de la naissance, qui n’est pas une « maladie » : pouvoir accoucher dans des conditions de sécurité optimales respectant la physiologie de l’accouchement et les projets de naissance individuels, notamment. Les professionnels de la périnatalité souhaitent de leur côté avoir des conditions de travail sécurisées et acceptables leur permettant d’assurer la sécurité des soins et la satisfaction des usagers.
Afin de définir des stratégies en santé périnatale cohérentes avec les besoins des populations, il est indispensable de tenir compte des dynamiques populationnelles en termes de démographie, de modes de vie et également de mobilités au sein de la région. À ce titre, certaines populations plus vulnérables cumulent les difficultés et doivent être prises particulièrement en considération : elles vivent dans des territoires caractérisés par une offre moins importante, sont plus susceptibles d’avoir des parcours discontinus et de complications lors de leurs grossesses. Par ailleurs, l’augmentation de l’âge à la maternité et les évolutions législatives récentes entraînent une augmentation des besoins en assistance médicale à la procréation (AMP) sur l’ensemble de la région.
Le PRS 2018-2022 avait déjà identifié la périnatalité dans ses priorités et présenté en commission régionale périnatalité (créée en 2018) les constats et actions suivants :
la baisse de la morbidité maternelle sévère (et la mortalité maternelle) est illustrée par une amélioration de la prise en charge des hémorragies du postpartum (même si l’Île-de-France garde des taux plus élevés que la France hexagonale) ;
Face à ces constats, l’Agence a de nouveau identifié la périnatalité comme thématique prioritaire de ce PRS, avec comme enjeu de garantir une réponse adaptée aux besoins spécifiques des populations les plus vulnérables, afin de poursuivre le travail engagé visant à réduire la mortalité périnatale et infantile. Le volet prévention de ces actions est présentée dans la fiche 1.2 du présent schéma.
NB : Le parcours « interruption volontaire de grossesse » (IVG) est un parcours en périnatalité, mais il est traité dans la fiche thématique sur la santé des femmes (cf. fiche 1.5).
Objectifs stratégiques et opérationnels à 5 ans
Sécuriser les parcours de santé en périnatalité, notamment pour les plus vulnérables
Renforcer la capacité d’agir des Franciliennes
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Les moyens et leviers évoqués, qui seront développés dans les feuilles de route à venir, travaillées avec les partenaires, peuvent répondre à plusieurs objectifs stratégiques de cette fiche.
Pour sécuriser les parcours de santé en périnatalité, notamment pour les plus vulnérables
Pour renforcer la capacité d’agir des Franciliennes
Fiche 2.9 / Prévenir, dépister et structurer les prises en charge de personnes atteintes de cancer
Diagnostic et enjeux
Le cancer demeure la première cause de mortalité en Île-de-France, avec 21 000 décès et 54 000 nouveaux cas diagnostiqués chaque année. La croissance de la population francilienne (+ 0,4 % par an), l’amélioration de l’espérance de vie, l’augmentation de la durée de vie sous traitements anti-cancéreux conduisent à une hausse des besoins et rend nécessaire l’adaptation des moyens consacrés.
La part des cancers évitables est estimée à 40 %, et des mesures peuvent et doivent être prises contre les principaux facteurs de risque : la consommation de tabac, de loin le premier facteur de risque, puis l’alcool, les pathologies d’origine infectieuse (virus des hépatites, VIH, papillomavirus, Helicobacter Pylori…), puis à poids égal l’inactivité physique et l’obésité/surpoids. La lutte contre les facteurs de risque environnementaux de cancers, y compris cancers professionnels (amiante et UV notamment), est à décliner en lien avec le plan régional santé environnement (PRSE) et le plan régional santé au travail (PRST). Le dépistage est par ailleurs un moyen efficace de prévention, alors qu’une stagnation/diminution de l’adhésion est enregistrée depuis plusieurs années pour toutes les régions. En Île-de-France, les taux de participation sont parmi les plus bas. Des mesures sont d’ores et déjà engagées en lien avec le Centre régional de coordination des dépistages des cancers (CRCDC) et l’Assurance maladie suite aux décisions du premier comité stratégique de suivi de la stratégie décennale de lutte contre les cancers annoncées en janvier 2023.
Le diagnostic et la prise en charge des cancers, qui nécessitent l’accès à de multiples expertises, relèvent par ailleurs d’un parcours pluridisciplinaire. Le PRS porte donc une attention particulière à ce parcours qui a vocation à être structurant et modélisant et qui fait l’objet d’un soutien national. Il reprendra les priorités et actions principales de la stratégie décennale 2021-2030 de lutte contre les cancers qui a été déclinée au travers d’une feuille de route régionale, avec 54 actions prioritaires sur la période 2022-2025.
L’Île-de-France, comme la plupart des régions, est confrontée à des difficultés de ressources humaines en santé, avec des conséquences importantes sur la prise en charge telles que la diminution des effectifs dédiés à la coordination, aux dispositifs d’annonce et à d’autres missions clés. Ces tensions touchent à la fois les personnels paramédicaux, manipulateurs en électroradiologie médicale (MERM), en imagerie et à fortiori en radiothérapie externe, les IDE en chimiothérapie et l’ensemble du personnel au bloc. Enfin, l’organisation de la cancérologie en Île-de-France est aujourd’hui déséquilibrée, avec une forte attractivité du centre de la région (cf. volet « Activités de soins autorisées » du présent schéma).
Ce nouveau PRS veut affirmer la nécessité de changer de paradigme pour prendre le virage préventif en impliquant l’ensemble des acteurs : usagers, professionnels de santé, associations, élus, etc. afin de les mobiliser en faveur de la prévention et des dépistages des cancers. Dans le cadre de la prise en charge des patients, l’accent est mis sur l’accès à l’innovation et l’accompagnement tout au long du parcours jusqu’à la fin de vie.
Objectifs stratégiques et opérationnels à 5 ans
Cet objectif, qui vise l’amélioration des taux de participation aux dépistages organisés des cancers, est porté conjointement avec l’Assurance maladie qui, en 2024, sera chargée de simplifier et renforcer l’efficacité du modèle de gestion des invitations et relances à la population, l’ARS étant de son côté attendue sur la coordination des actions d’« aller-vers ».
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
L’action sur les déterminants de santé (addictions, lutte contre les agents infectieux, lutte contre le surpoids/obésité et la sédentarité) est développée au sein des axes 1 et 6. Notamment :
la poursuite et l’extension du dispositif « Mois sans tabac » et « Lieux de santé sans tabac » (parution imminente du Programme national de lutte contre le tabac (PNLT) 2023-2028), la déclinaison régionale du plan alcool annoncé dans la stratégie décennale de lutte contre les cancers ;
Fiche 2.10 / Assurer la prise en charge des soins palliatifs et de la fin de vie dans tous les territoires
Diagnostic et enjeux
Les soins palliatifs sont des soins actifs et continus, pratiqués par une équipe multidisciplinaire, en collaboration avec des bénévoles d’accompagnement, en institution ou à domicile. Ils visent à soulager la douleur, à apaiser la souffrance psychique, à sauvegarder la dignité de la personne malade et à soutenir son entourage. Ils ont pour but de préserver la meilleure qualité de vie possible jusqu’au décès.
Les soins palliatifs peuvent être dispensés à tout stade de la maladie. Les données de mortalité permettent seulement d’estimer les besoins en fin de vie. Entre 61 % et 79 % des Franciliens décédés auraient eu besoin de soins palliatifs. Parmi eux, 43 % ont bénéficié de soins palliatifs hospitaliers à l’hôpital et à domicile (privé ou en établissements médico-sociaux) via l’hospitalisation à domicile (HAD) ; 75 % sont décédés à l’hôpital (données ORS de février 2023). En France, concernant les enfants entre 0 et 18 ans, 75 % des décès arrivent avant l’âge de 1 an et sont en rapport avec une affection périnatale, malformative ou chromosomique ; 25 % des décès surviennent après l’âge de 1 an et ont pour causes principales les accidents et le cancer (chiffres de 2017 du Centre d’épidémiologie sur les causes médicales de décès (CépiDc), Inserm). Les essais contrôlés randomisés ont montré un bénéfice à la prise en charge précoce par des soins palliatifs en cancérologie.
Les enquêtes réalisées indiquent que la majorité des personnes souhaitent mourir à domicile. Cependant, les professionnels de santé observent que cette demande ne peut pas systématiquement se réaliser, les conditions matérielles et psychosociales pouvant requérir une hospitalisation. Le développement de l’offre en soins palliatifs en ville et à domicile demeure toutefois un enjeu pour la région.
Dans le cadre du cinquième plan national pour les soins palliatifs et la fin de vie, les principaux enjeux sont les suivants : assurer un égal accès aux soins palliatifs en établissements comme à domicile sur l’ensemble de la région, asseoir le bon fonctionnement et les articulations entre les structures et dispositifs existants (hospitalier ou de ville), proposer des offres expérimentales et/ou innovantes pour répondre à l’ensemble des besoins en soins palliatifs, y compris pour les populations les plus vulnérables ou précaires, développer la collaboration avec les associations de bénévoles et les aidants. L’acculturation des professionnels de santé est également un enjeu majeur pour l’anticipation des prises en charge et la mise en place des soins palliatifs précoces. Leur mise en œuvre devra tenir compte de la démographie contrainte des professionnels de santé de soins palliatifs en Île-de-France.
Des débats au niveau national qui pourraient entraîner des évolutions de la loi Claeys-Léonetti sont en cours au moment de la publication de ce PRS. Ces évolutions législatives à venir sont susceptibles de faire évoluer le plan d’actions prévu dans la présente fiche.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Mener une politique volontariste en soutien des professionnels et favoriser l’acculturation de l’ensemble des professionnels et des patients à la prise en charge et à l’anticipation de la fin de vie
Consolider une offre de soins palliatifs graduée à l’hôpital et en ville et renforcer l’offre de ville
Développer et améliorer la prise en charge palliative en structure médico-sociale
Améliorer l’articulation ville-hôpital
Mettre en place une offre de soins pour la prise en charge des soins palliatifs longs
Développer des programmes de soutien aux aidants
Fiche 2.11 / Mieux prévenir et prendre en charge l’obésité
Diagnostic et enjeux
L’obésité, reconnue maladie chronique par l’OMS, est devenue un enjeu majeur de santé publique, du fait de sa forte prévalence, de ses nombreuses complications et de son rôle dans la survenue d’autres maladies chroniques.
Contexte épidémiologique
En Île-de-France, la prévalence chez les adultes est de 14,2 %, ce qui représente environ 1,3 million de personnes en situation d’obésité en 2020. Chez les enfants, les données des dernières enquêtes nationales de santé en milieu scolaire (2014-2015) pilotées par la Drees (Direction de la recherche, des études, de l’évaluation et des statistiques)39Études et résultats n° 993, Drees – février 2017. montrent que 5 % des élèves franciliens de la grande section de maternelle (environ 6 ans) comme des enfants de CM2 (environ 10 ans) sont en situation d’obésité. En 201740Études et Résultats n° 283, Drees – février 2004., 5,2 % des adolescents franciliens scolarisés en classe de troisième étaient en situation d’obésité (5,4 % des filles versus 4,7 % des garçons).
Les autres faits marquants relatifs à l’obésité concernent l’existence d’un gradient social marqué associé à des inégalités territoriales et infra-territoriales41ORS Île-de-France. La santé des Franciliens : diagnostic pour le projet régional de santé 2023-2027. Février 2023., ainsi qu’une stigmatisation importante à l’égard des personnes en situation d’obésité générant des difficultés, tant sur le plan scolaire ou professionnel que sur le plan social et de la santé mentale, mais aussi sur le recours aux soins42HAS, Guide du parcours de soins : surpoids et obésité chez l’adulte, Janvier 2023.. De plus, bien qu’il manque des données pour en objectiver la persistance dans la durée, la pandémie de Covid-19 a entraîné des changements défavorables dans les habitudes de consommation alimentaire et d’activité physique.
Offre de prise en charge francilienne de l’obésité
La prise en charge de l’obésité en Île-de-France s’appuie sur une pluralité d’intervenants : des acteurs de premier recours (autour du médecin généraliste), des professionnels et structures de deuxième recours en ville ou à l’hôpital (en lien avec un médecin endocrinologue nutritionniste et/ou un chirurgien bariatrique), des réseaux spécifiques de l’obésité infantile (RéPPOP IDF (Réseau pour la prise en charge et la prévention de l’obésité pédiatrique)) ou adulte (Romdes), ainsi que les centres spécialisés de l’obésité (CSO). Interviennent également dans la prise en charge les acteurs du médico-social, du social et du tissu associatif, ainsi que des structures d’expertise ou d’appui spécifiques telles que les centres de référence maladies rares (CRMR) en lien avec l’obésité.
Les CSO franciliens, au nombre de quatre (CSO Centre, CSO Sud, CSO Nord, CSO Ouest), constituent le recours de niveau 3 pour assurer la prise en charge, le suivi et leur coordination tant sur le plan médical et chirurgical que pédiatrique. Ils prennent en charge l’obésité sévère et complexe, apportent leur expertise de troisième recours et co-animent la filière de soins sur les territoires.
Trois expérimentations « article 51 » sont en cours en Île-de-France autour de la prise en charge de l’obésité et de la chirurgie bariatrique. La thématique représente un tiers des expérimentations au niveau national et un tiers de celles relatives aux maladies chroniques en Île-de-France. Ces expérimentations pourraient faire l’objet d’une généralisation à l’issue de leur évaluation, à l’instar du dispositif « Mission : retrouve ton cap » (MRTC).
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Stabiliser la prévalence de l’obésité en général, et notamment l’obésité morbide chez l’adulte et chez l’enfant, en renforçant la prévention de l’obésité
Cet objectif passe par une stratégie globale de promotion de la santé avec une attention particulière portée aux groupes sociaux plus exposés, selon les principes de l’universalisme proportionné.
Les approches en termes de nutrition et d’activité physique sont traitées dans les fiches 6.6 et 6.7 du présent schéma. Ici, il est proposé de faciliter les passerelles entre les acteurs de la prévention en nutrition (sport-santé et nutrition) de ville et les acteurs de la prise en charge, notamment en développant les partenariats entre la filière obésité et les dispositifs existants sur les territoires (maisons sport-santé, ambassadeurs santé nutrition, coopératives d’acteurs, Contrats locaux de santé (CLS)…).
Améliorer et faciliter l’accès aux programmes d’éducation thérapeutique (ETP de proximité, e-ETP)
Limiter l’évolution de l’obésité vers des formes plus sévères et/ou compliquées grâce à un repérage et un adressage les plus précoces possibles en s’appuyant sur les CSO et les dispositifs régionaux spécialisés dans l’obésité (RéPPOP et Romdes)
Identifier les ressources : structures, acteurs médicaux, du médico-social, associations de patients, programmes sur le champ de l’obésité autorisés et/ou financés par l’ARS.
Sécuriser le parcours médico-chirurgical autour de l’acte de chirurgie bariatrique
Seront également à prendre en compte dans les prochaines années les évolutions thérapeutiques, en particulier le développement de la chirurgie métabolique (pour certains patients atteints de diabète de type 2) et l’autorisation prochaine de molécules thérapeutiques pour le traitement de l’obésité, aujourd’hui autorisées en accès précoce par la HAS pour les situations d’obésité adulte morbide.
Fiche 2.12 / Améliorer la prévention et la prise en charge du diabète de type 2
Diagnostic et enjeux
Le diabète est une pathologie chronique présentant un enjeu de santé publique en raison de sa fréquence et de ses complications. Il existe deux principaux types de diabète : le diabète dit « de type 1 » (DT1), survenant essentiellement chez l’enfant ou le jeune adulte, et le diabète dit « de type 2 » (DT2), correspondant à la forme la plus fréquente (plus de 90 %) et survenant chez l’adulte en général à partir de 45 ans.
Contexte épidémiologique
En France, en 2020, plus de 4 millions de personnes sont traitées pharmacologiquement pour un diabète (96 % en affection de longue durée). Le diabète de type 2 est principalement lié aux modes de vie (manque d’activité physique, sédentarité, surpoids, obésité). Sa prévalence augmente avec l’âge en raison, notamment, du vieillissement de la population (31 % des personnes atteintes de DT2 sont âgées de plus de 75 ans).
L’Île-de-France est la troisième région métropolitaine la plus concernée après les Hauts-de-France et le Grand-Est, avec environ 660 000 Franciliens traités pour un diabète et une prévalence de 5,5 % (versus 5,3 % France entière). Le diabète de type 2 est une pathologie très marquée par les inégalités socio-territoriales. L’incidence et la prévalence sont plus importantes dans les populations en situation de vulnérabilité sociale, de même que les complications sont plus fréquentes et plus graves dans ces populations. Il s’agit d’une pathologie pour laquelle les contrastes socio-territoriaux sont majeurs. Certains départements sont plus particulièrement touchés (Seine-Saint-Denis (8,1 %), Val-d’Oise (6,7 %), Seine-et-Marne (5,9 %) et Val-de-Marne (5,6 %)).
Offre de prise en charge
La prise en charge des patients diabétiques de type 2 implique de nombreux intervenants (médecin traitant, endocrinologue, ophtalmologue, cardiologue, dentiste, podologue, infirmière, infirmière Asalée, laboratoire d’analyses, pharmacien, etc.) et repose essentiellement sur la ville. Le suivi est en effet principalement réalisé par les médecins généralistes (80 %).
Le risque de complications implique un suivi rigoureux. En Île-de-France en 2021, les données disponibles montrent qu’une marge d’amélioration conséquente est possible en termes de suivi d’analyses biologiques et de consultations de spécialistes recommandées (cardiologue, ophtalmologue, dentiste, podologue).
Par ailleurs, ce suivi demande une coordination du parcours en ville et entre la ville et l’hôpital, notamment lorsqu’il existe des complications. Parmi les indicateurs macro de coordination, le taux d’hospitalisation potentiellement évitable (hospitalisation justifiée mais évitable par une meilleure coordination en ville ou ville-hôpital en amont de l’hospitalisation) est un indicateur disponible sur le site de l’ATIH (Agence technique de l’information sur l’hospitalisation) pour le diabète (complications à court terme). Le taux en Île-de-France est plus élevé que ceux des autres régions du territoire métropolitain.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Renforcer l’animation régionale de la feuille de route diabète
Favoriser le repérage, l’adressage et la prise en charge le plus précocement possible, notamment à destination des sujets identifiés à risque (femmes enceintes, personnes âgées, handicapées, polypathologiques, en situation de précarité), en s’appuyant notamment sur la structure d’expertise et de ressources Diabète Île-de-France
Offrir une réponse en matière d’accompagnement des patients diabétiques pour une meilleure adhésion au suivi
Améliorer le suivi des patients diagnostiqués et réduire les complications
Seront également à prendre en compte, au cours du PRS 2023-2028, la publication des nouvelles recommandations de la Haute Autorité de santé (HAS) ainsi que les évolutions thérapeutiques, technologiques et organisationnelles qui contribuent à l’amélioration du suivi et du contrôle du diabète.
Fiche 2.13 / Renforcer les filières de prise en charge de l’endométriose
Diagnostic et enjeux
La prévalence de l’endométriose dans la population générale n’est pas précisément connue, car il n’existe pas d’étude diagnostique en population générale. On estime que l’endométriose touche au minimum 10 % des femmes en âge de procréer (entre 15 et 49 ans), soit environ 1,5 à 2,5 millions de femmes en France (prévalence qui est comparable voire supérieure à celle du cancer ou du diabète chez les femmes en France). En Île-de-France, autour de 300 000 à 600 000 femmes seraient concernées. L’endométriose représente la première cause d’infertilité dans notre pays. Par ailleurs, il est probable que la maladie soit sous-diagnostiquée. Un des grands challenges d’amélioration de la prise en charge est donc celui de la réduction du délai du diagnostic (le délai entre l’apparition des symptômes et le diagnostic chirurgical de la maladie est estimé à sept ans en moyenne).
La mise en place de filières de prise en charge de l’endométriose est au cœur de la stratégie nationale que le PRS déclinera en Île-de-France par l’organisation de quatre filières territoriales coordonnées au niveau régional, en partenariat avec les associations de patientes. Les principaux enjeux de ces quatre filières sont d’améliorer les compétences des professionnels du premier recours, de structurer l’offre de soins en proximité, d’assurer un accompagnement global de la symptomatologie douloureuse des femmes atteintes dans une logique de gradation des soins ainsi que d’informer le public.
Ces quatre filières territoriales endométriose en Île-de-France continueront de se déployer selon la gradation préconisée par la Direction générale de l’offre de soins.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Les objectifs intégrant ceux des filières, les actions sont retranscrites ici selon qu’elles relèvent de missions régionales ou territoriales
Fiche 2.14 / Améliorer le parcours des patients souffrant de bronchopneumopathie chronique obstructive
Diagnostic et enjeux
La bronchopneumopathie chronique obstructive (BPCO) est une maladie respiratoire chronique essentiellement due au tabagisme (80 %), aux expositions professionnelles (15 %) et à la pollution atmosphérique. Son évolution peut être émaillée d’exacerbations susceptibles de conduire à une hospitalisation. La BPCO ne peut pas être guérie mais une prise en charge adaptée permet d’améliorer la qualité de vie et de diminuer les (ré)hospitalisations et la mortalité.
La BPCO touche 5 à 10 % des personnes de plus de 45 ans en France. Parmi les patients souffrant d’affection de longue durée en lien avec les pathologies respiratoires, le taux de prévalence des bronchites chroniques en France est passé de 120 en 2013 à 140 pour 100 000 en 2021. Cette prévalence est sous-estimée par rapport à celle des autres pays développés, principalement parce qu’on ne recense que les BPCO les plus sévères. Les départements les plus impactés par la BPCO sont par ailleurs des départements socialement moins favorisés : Seine-et-Marne, Seine-Saint-Denis et Val-d’Oise. Les hommes sont principalement touchés (55 %), l’âge moyen est de 71 ans et le taux de mortalité s’élève à 6,9 %.
Les hospitalisations pour exacerbation de BPCO en Île-de-France représentent 11 000 séjours en 2021. Ce nombre de séjours a diminué de 36 % depuis 2016, ce qui peut être une conséquence des mesures de protection individuelle adoptées en raison de la pandémie de Covid-19 et/ou de modifications des habitudes de codage. Ces séjours se caractérisent en 2021 par 53 % d’admissions par les urgences, 18 % de passages en réanimation, 7 % de sorties en coins médicaux et de réadaptation et 4 % de décès pendant le séjour, pour une durée moyenne de séjour de 8,5 jours.
Par ailleurs, la prévalence de la BPCO (et des maladies chroniques en général) progresse du fait de l’augmentation et du vieillissement de la population, dans un écosystème de santé fragile. Les filières de prise en charge présentent par ailleurs des difficultés de recrutement, dans un contexte de ressources humaines tendues en Île-de-France.
Dans ce contexte, l’enjeu de l’amélioration du parcours BPCO, comme pour toutes les maladies chroniques, est d’adapter le système de santé à la réalité des besoins des patients dans une logique à la fois préventive et thérapeutique, afin d’améliorer la qualité de vie et diminuer la mortalité des patients.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Mettre en place ce processus d’amélioration du parcours de santé des BPCO
L’expérimentation d’actions en santé publique sur la BPCO sera prioritairement déployée sur les territoires les plus fragiles (Seine-et-Marne, Seine-Saint-Denis et Val-d’Oise) puis sera déployée à l’échelle régionale.
Fiche 2.15 / Mieux structurer les prises en charge spécialisées en soins médicaux et de réadaptation (SMR)
Diagnostic et enjeux
Le secteur SMR (soins médicaux et de réadaptation) a comme mission principale de limiter les conséquences fonctionnelles des affections médicales ou chirurgicales aiguës ou chroniques, en aval des hospitalisations MCO (médecine, chirurgie, obstétrique), en lien avec la ville et le secteur médico-social. Or, certains patients échappent aux filières SMR pour diverses raisons :
Cela peut entraîner une perte de chance pour les patients qui se retrouvent sans prise en charge adaptée et sans interlocuteur identifié, échappant ainsi aux parcours classiques. Il est cependant difficile d’évaluer précisément le nombre de patients concernés, par définition parce qu’ils échappent aux filières classiques. Un des objectifs sera justement de mieux quantifier le problème et de mieux objectiver les besoins.
Par ailleurs, les comorbidités psychiatriques seraient fréquentes, associées à de la neurologie, à de l’orthopédie, ou à l’âge dans la filière des personnes âgées polypathologiques dépendantes. Elles représentent un obstacle à l’accueil des patients, ce qui constitue une perte de chance, les patients présentant des comorbidités psychiatriques étant globalement difficiles à orienter en SMR malgré un besoin avéré de soins.
Ces comorbidités peuvent également être le symptôme à prendre en charge, ce qui vient renforcer la perte de chance. Par exemple, dans le cadre d’un traumatisme crânien, les séquelles psychiatriques sont parfois les seules à corriger et sont insuffisamment prises en charge.
Il apparaît donc nécessaire de définir et structurer les filières :
Objectifs stratégiques et opérationnels à 5 ans
Ces priorités et enjeux à cinq ans se déclinent en plusieurs objectifs opérationnels autour de trois grandes priorités : la détection, l’orientation et l’égalité d’accès des publics spécifiques.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 2.16 / Renforcer la structuration du parcours des personnes atteintes de maladies neurologiques et neuro-dégénératives
Diagnostic et enjeux
La prévalence de l’ensemble des maladies neurologiques (MN) est en augmentation, en rapport avec le vieillissement de la population (accident vasculaire cérébral (AVC), Alzheimer, Parkinson…) et l’évolution des prises en charge (sclérose en plaques (SEP), sclérose latérale amyotrophique (SLA)…). En 2019, on estime que près de 70 000 Franciliens âgés de 60 ans ou plus auraient une maladie d’Alzheimer, plus de 40 000 d’autres démences et 33 000 une maladie de Parkinson (données ORS 2023). C’est aussi 20 000 patients atteints d’une sclérose en plaques et 100 000 personnes victimes d’AVC.
Si, pour certaines pathologies comme l’AVC ou la SEP, les situations sont partiellement réversibles – avec, pour l’AVC, une disparition ou une diminution des séquelles via une prise en charge adaptée en urgence et, pour la SEP, des progrès thérapeutiques qui laissent envisager un meilleur contrôle de l’évolution de la maladie –, la plupart des pathologies neurologiques aboutissent à une dégradation importante de la qualité de vie faisant place à une perte d’autonomie. Celle-ci peut être limitée par un accompagnement, même si à l’heure actuelle les thérapeutiques curatives ne sont pas disponibles. Ainsi, la prévention et l’information sur ces différentes pathologies sont indispensables. Afin de limiter la perte d’autonomie le plus longtemps possible, le diagnostic et la prise en charge précoces sont primordiaux. L’accompagnement adapté des patients et des aidants tout au long des étapes des pathologies est essentiel.
Les parcours de ces différentes maladies neurologiques peuvent être très différents, initialement hospitaliers puis ambulatoires (AVC) ou essentiellement ambulatoires (Alzheimer, Parkinson, SEP), ou encore se déployer sur le secteur médico-social (épilepsie). Si l’offre de soins est bien développée dans la région, des inégalités de prise en charge persistent avec, par exemple pour l’AVC, des différences en fonction des territoires (le taux des séjours AVC en unité neuro-vasculaire (UNV) varie de 42 % à 77 % selon les départements), de l’âge (seulement 39 % des plus de 85 ans ont accès à l’UNV en 2021) ou de la sévérité de l’atteinte. Certains parcours doivent encore être améliorés : seuls 30 % des patients atteints de Parkinson et 40 % des patients atteints de SEP ont accès à une consultation de neurologie.
Ces dernières années ont été marquées par la crise sanitaire de Covid-19, suivie d’importantes tensions en ressources humaines, que ce soit en Ehpad ou dans la filière neurologique, avec de nombreuses fermetures de lits d’hospitalisation en UNV ou en neurologie générale. Ces difficultés ont conduit au renforcement ou à l’émergence de nouvelles organisations pour permettre le maintien d’une prise en charge des patients porteurs de ces maladies neurologiques (nouvelles formes de parcours, télémédecine, délégation de compétence…).
Ainsi, même si la déclinaison des plans Alzheimer/maladies neuro-dégénératives successifs et du plan AVC a permis le déploiement d’actions et de dispositifs à destination des patients et des aidants, la prise en charge des maladies neurologiques nécessite toujours une attention soutenue, que ce soit pour le repérage, le diagnostic, l’accompagnement et la prévention, véritables enjeux pour les prochaines années.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 2.17 / Améliorer le parcours des patients atteints d’insuffisance cardiaque chronique
Diagnostic et enjeux
L’insuffisance cardiaque chronique (ICC) est l’incapacité du muscle cardiaque à assurer normalement la propulsion du sang dans l’organisme et à oxygéner correctement l’ensemble des organes du corps. L’ICC se traduit par un essoufflement, une prise de poids, des œdèmes et de la fatigue (EPOF). Elle est essentiellement due à la cardiopathie ischémique (dont l’infarctus du myocarde ou l’hypertension artérielle). Son évolution peut être émaillée de décompensations susceptibles de conduire à une hospitalisation. L’ICC ne peut pas être guérie mais une prise en charge adaptée permet d’améliorer la qualité de vie et de diminuer les (ré)hospitalisations et la mortalité.
En France, l’ICC touche plus d’1,5 million de personnes. Elle est à l’origine de 200 000 hospitalisations et 70 000 décès par an. Le taux de prévalence standardisé (pour 100 000 habitants) est passé de 1 389 en 2012 à 1 958 en 2021 (soit une augmentation de 41 % en 10 ans). En 2021, l’ICC touchait 52 % d’hommes, l’âge moyen était de 74 ans et le taux de mortalité s’élevait à 6,2 %.
Les hospitalisations pour insuffisance cardiaque en Île-de-France représentaient 41 000 séjours en 2019, avec une augmentation de 2 % depuis 2015. Environ la moitié de ces hospitalisations débutent par un passage aux urgences.
Du fait du vieillissement de la population, la prévalence de l’insuffisance cardiaque va augmenter dans les années à venir de 25 % tous les quatre ans, dans un écosystème de santé fragile (tensions en ressources humaines, hôpitaux saturés, SAU débordés…), avec des inégalités socio-territoriales importantes. Le parcours des maladies chroniques doit se structurer en ville, notamment via la mise en place des CPTS ou de structures d’exercice coordonné, afin de diminuer les hospitalisations, le passage aux urgences et la mortalité. De même, l’articulation entre la ville et l’hôpital à l’échelle territoriale doit s’améliorer.
Les enjeux immédiats et à horizon de cinq ans sont donc majeurs pour la région, et la prise en charge de l’insuffisance cardiaque chronique est une priorité d’intervention pour l’Agence régionale de santé ainsi que pour l’Assurance maladie.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
S’appuyer sur le comité de pilotage ICC d’Île-de-France conjoint avec l’Assurance maladie, pluridisciplinaire, représentatif des professionnels de santé concernés par l’ICC en Île-de-France, qui aura pour rôle de définir et piloter une stratégie commune et des actions partagées
Poursuivre la promotion de l’utilisation des forces existantes
Faire évoluer les ressources humaines en santé pour développer la délégation de tâches
Poursuivre le déploiement d’une approche populationnelle pour soutenir les territoires (CPTS, SEC, DAC, Ehpad, établissements) dans l’élaboration de leur propre plan d’actions partagé par tous les acteurs des territoires
Améliorer l’organisation de la prévention, du diagnostic précoce, de l’accès aux soins et de la qualité de la prise en charge des malades atteints d’ICC
Poursuivre le déploiement de programmes d’éducation thérapeutique du patient en proximité, notamment par l’intermédiaire du pôle de ressources en cardiologie RESICARD
sur la base d’un état des lieux des programmes ETP déclarés sur le champ de l’ICC grâce à l’outil de cartographie des programmes en cours d’élaboration, et étudier l’ensemble des leviers pour soutenir ces programmes (appui méthodologique, financement…).
Améliorer la prise en charge de la fin de vie par la mise en place des soins palliatifs, à fortiori lorsque le patient est en ICC réfractaire
Soutenir l’innovation en testant de nouvelles solutions numériques et de nouveaux modèles d’organisation et de financement
Renforcer l’offre de réadaptation cardiaque multiple et graduée
Mobiliser plus systématiquement les données et recommandations (Guide du parcours de soins ICC, juin 2014, HAS) disponibles sur les indicateurs à mesurer, notamment dans une perspective de suivi et d’évaluation des actions menées (ALD, PMSI, SNDS, EDS de cardiologie, parcours IDM (infarctus du miocarde) dans le cadre du Health Data Hub44Parcours IDM dans le cadre du Health Data Hub : cf. fiche OQOS cardiologie interventionnelle.…)
Prioriser les actions de santé publique sur les territoires défavorisés puis prévoir un déploiement régional
Fiche 2.18 / Mieux structurer le parcours de santé des enfants et des adolescents
Diagnostic et enjeux
L’Île-de-France est une région jeune : un Francilien sur quatre a moins de 18 ans. Elle se caractérise par des indicateurs de santé infantile moins favorables que les moyennes nationales. Malgré les actions engagées depuis plusieurs années, la mortalité infantile de diminue pas, et les disparités s’aggravent sur certains territoires. De même, si la santé des Franciliens de 1 à 14 ans est considérée comme globalement satisfaisante, des inégalités existent dès le plus jeune âge, notamment dans les territoires moins favorisés.
Les maladies chroniques sont en constante augmentation chez les enfants franciliens : maladies respiratoires chroniques, asthme, diabète de type 1, obésité, drépanocytose… Les disparités territoriales, qui concernent autant la prévalence des pathologies que le recours aux soins, sont à mettre en lien avec le poids des déterminants individuels, sociaux, environnementaux, et la prévalence des comorbidités, elles-mêmes liées aux déterminants sociaux. Au-delà de l’augmentation des besoins en soins programmés, ces maladies chroniques ont un retentissement important sur le recours aux urgences et aux soins critiques en cas de complications. Les périodes de crise ou de tension ont un fort impact sur la prise en charge de ces enfants, qui passent souvent au second plan durant ces périodes.
Les adolescents sont globalement en bonne santé mais la prévalence de la souffrance psychique est élevée durant cette période de grande vulnérabilité, notamment en lien avec l’impact de la crise du Covid-19 dans cette tranche d’âge. Les plaintes somatiques et psychiques récurrentes sont déclarées chez quatre garçons et cinq filles sur dix, le risque de dépression augmente et concerne un quart des Franciliens de 17 ans, ce qui en fait le taux le plus élevé en France. De plus, les tentatives de suicide et idées suicidaires augmentent dans cette tranche d’âge, et commencent à être préoccupantes chez des enfants plus jeunes.
Au vu de la grande fréquence des difficultés psychiques et de leurs impacts majeurs sur l’ensemble des parcours de vie et de soins des enfants, « relever le défi de la santé mentale des enfants » est au cœur des préoccupations de l’ensemble des acteurs. Ce thème majeur, un des principaux axes des Assises de pédiatrie et de la santé de l’enfant, est développé dans plusieurs axes de ce PRS.
Les consultations pédiatriques en ville sont majoritairement réalisées par des médecins généralistes, et leurs perspectives démographiques sont, comme celles des pédiatres, très préoccupantes, laissant déjà de grandes parties du territoire sous-dotées.
Près d’un million de patients de moins de 15 ans passent aux urgences chaque année. Même si la tendance à la saisonnalité s’atténue, la situation est surtout critique à l’occasion des épidémies automno-hivernales, notamment de bronchiolite, qui mettent en tension l’ensemble de la filière de soins de l’enfant dans toutes ses composantes, de la ville aux soins critiques.
L’ensemble des hôpitaux, y compris en périphérie, est ainsi confronté à la fois à l’augmentation des maladies chroniques de l’enfant et à celle du recours aux urgences (double mission). À ce titre, il est essentiel de maintenir une offre hospitalière dans l’ensemble des territoires capable de s’adapter à la prise en charge en situation de crise tout en maintenant un recours en proximité pour ces maladies chroniques. Les tensions en personnels médicaux et non médicaux sont préoccupantes en pédiatrie, s’aggravent et compromettent la pérennité de certaines organisations ou services, en particulier en grande couronne. Aussi, pour réduire la pression sur les urgences pédiatriques, principale cause de la fuite des praticiens de l’hôpital public, il importe de renforcer les collaborations ville-hôpital, d’accentuer les mesures de prévention (ex. : gestes barrières), de promotion de la santé et de responsabilité des populations (ex. : juste recours aux soins).
Une vigilance toute particulière doit porter sur le nombre et la répartition des implantations de service de médecine pédiatrique, de structures accueillant les enfants en urgence et d’unités de soins critiques pédiatriques (OQOS).
Objectifs stratégiques et opérationnels à 5 ans
Renforcer le pilotage de la politique régionale de santé de l’enfant et de l’adolescent
Mettre en place la « filière territoriale » de soins pédiatriques pour garantir à tous les enfants, dans tous les territoires, un parcours de santé de qualité et sans rupture, et pour améliorer le parcours de santé des enfants les plus fragiles
Développer la médecine de l’adolescent, dans son volet psychique, mais aussi somatique
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 2.19 / Promouvoir une bonne santé bucco-dentaire
Diagnostic et enjeux
Les pathologies bucco-dentaires représentent un enjeu essentiel de santé publique car elles touchent une majorité de la population, sont un marqueur avéré des inégalités sociales de santé et ont des répercussions majeures sur la santé générale, alors même qu’il s’agit, pour la plupart, de pathologies évitables par des mesures de prévention.
La majorité de la population est concernée par les pathologies bucco-dentaires
Concernant les adultes, 33 à 50 % présentent au moins une dent cariée à traiter et un tiers souffrent d’érosion dentaire. La moitié des plus de 35 ans présentent un problème parodontal (affection des gencives) avec, dans 10 % des cas, une forme sévère de la maladie.
Concernant les enfants, 11 % des élèves de grande section de maternelle et 12 % des élèves de CM2 ont au moins une dent cariée non soignée. Plus d’un tiers des élèves de 3e porte un appareil dentaire.
La santé bucco-dentaire est révélatrice des inégalités sociales et de santé
Ces inégalités existent dès le plus jeune âge. En grande section de maternelle (GSM), 92 % des enfants de cadres sont indemnes de caries contre 70 % pour les enfants d’ouvriers. Toujours en grande section de maternelle, 23 % des enfants d’ouvriers ont au moins une carie non soignée contre 4 % des enfants de cadres. En 3e, 5 % des enfants de cadres ont des dents cariées non soignées contre 14 % des enfants d’ouvriers.
À 5-6 ans, le brossage des dents plusieurs fois par jour est plus fréquent pour les enfants de cadres (60 %) que pour les enfants d’ouvriers (47 %). C’est également le cas en CM2 où 79 % des enfants de cadres déclarent se brosser les dents plusieurs fois par jour contre 71 % pour les enfants d’ouvriers.
Par ailleurs, les consultations préventives à 5-6 ans représentent 81 % des consultations des enfants de cadres, contre 48 % pour les enfants d’ouvriers.
En Île-de-France, la proportion des enfants de GSM ayant des dents cariées non traitées atteint 17,6 % en zone d’éducation prioritaire (ZEP) contre 7,3 % hors-ZEP. Et, dans les territoires classés zones urbaines sensibles (ZUS), près de la moitié des élèves (44,7 %) de CM2 ont au moins une dent cariée non traitée.
Pas de bonne santé sans bonne santé bucco-dentaire
L’OMS a récemment rappelé qu’une mauvaise santé bucco-dentaire est un facteur non négligeable de maladie en général.
Outre la douleur et l’inconfort générés, les foyers infectieux bucco-dentaires (notamment les parodontites) sont des facteurs d’apparition, de déséquilibre ou d’aggravation de certaines maladies générales : maladies cardiovasculaires, endocardite infectieuse, diabète, polyarthrite rhumatoïde, BPCO, etc.
Les foyers infectieux bucco-dentaires peuvent également retarder la mise en œuvre de traitements médicaux urgents (certaines chimiothérapies, greffes d’organes, chirurgie cardiaque…) ou de certaines interventions chirurgicales programmées, comme la pose d’une prothèse orthopédique.
Une mauvaise santé orale peut également avoir des répercussions sur la grossesse (risque de prématurité ou de pré-éclampsie), sur la nutrition (risque de dénutrition chez les personnes âgées), mais aussi sur le bien-être et la qualité de vie quotidienne avec, dans certains cas, des répercussions sur la santé mentale.
Dans le cadre de ce nouveau PRS, les enjeux porteront sur la prévention et l’éducation à la santé, l’organisation des soins, la réduction des inégalités d’accès à la santé et la bonne information pour la santé.
Objectifs stratégiques et opérationnels à 5 ans
Renforcer la prévention bucco-dentaire et promouvoir la santé orale comme facteur incontournable de bonne santé générale
Renforcer l’accès aux soins bucco-dentaires pour tous afin de réduire les inégalités sociales, territoriales et populationnelles en matière de santé orale
Construire un territoire de santé capable de répondre aux défis sociétaux actuels (démographie professionnelle, nouveaux modes d’exercice, changement climatique…)
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Objectif de santé publique
Faire de la santé bucco-dentaire un objectif de santé publique systématiquement inclus dans les contrats pluriannuels d’objectifs et de moyens des établissements sociaux et médico-sociaux.
Cartographie des besoins et de l’offre de soins bucco-dentaire existante
Un travail de recensement et de cartographie (par exemple via Santégraphie) sera mené afin d’affiner l’état des lieux déjà réalisé dans le domaine de la santé bucco-dentaire en Île-de-France. L’analyse des données du programme de médicalisation des systèmes d’information (PMSI et du système national des données de santé (SNDS), complétée par des enquêtes de terrain, permettra d’identifier précisément les lieux de soins existants, les établissements, les territoires et/ou les populations spécifiques en difficulté d’accès aux soins bucco-dentaires.
Enquête épidémiologique
Compte tenu du manque de données et de l’ancienneté des données épidémiologiques disponibles sur les pathologies bucco-dentaires, un travail spécifique sera mené avec l’Observatoire régional de santé d’Île-de-France et le SNDS pour disposer de nouvelles données épidémiologiques sur la santé bucco-dentaire des Franciliens et sur les inégalités sociales de santé bucco-dentaire.
Moyens dédiés
Des procédures d’appel à projets, d’appel à candidatures et/ou d’appel à manifestation d’intérêt seront lancées pour soutenir des actions de prévention, faciliter le recrutement de praticiens spécialisés dans les structures hospitalières, développer de nouveaux lieux de soins (notamment pour les soins sous anesthésie générale), déployer massivement les formations à l’hygiène bucco-dentaire pour les professionnels, développer les actions de dépistage et soutenir le développement de solutions innovantes de diagnostic ou de soins, dans une approche territoriale et dans une logique de parcours pour les patients.
Feuille de route
Une feuille de route spécifique sur la santé bucco-dentaire sera élaborée afin de détailler les objectifs opérationnels, décliner les actions, les échéances et les acteurs concernés pour aboutir aux objectifs fixés.
Fiche 2.20 / Développer un parcours de prise en charge spécifique des usagers de crack (cocaïne basée)
Diagnostic et enjeux
Dimension épidémiologique et territoriale
La consommation de crack (cocaïne basée) est en augmentation constante en Île-de-France, avec une estimation de 13 000 usagers (en 2019) dont une forte part est concentrée dans le nord-est parisien, même si le phénomène concerne d’autres territoires franciliens, à des degrés divers. La diffusion de crack au sein de milieux sociaux très contrastés est liée à la forte disponibilité de la cocaïne à prix abordables. À l’échelle nationale, « une estimation produite à partir des données des centres de soins, d’accompagnement et de prévention en addictologie (CSAPA) évalue à 42 800 (40 900 – 44 700) le nombre d’usagers de 15 à 64 ans consommant de la cocaïne basée en 2019 en France, contre 12 800 (12 000 – 14 000) en 2010. Par ailleurs, dans les centres d’accueil et d’accompagnement à la réduction des risques pour usagers de drogues (CAARUD), entre 2015 et 2019, la part des personnes déclarant un usage de cocaïne (chlorhydrate ou basée) dans le mois est passé de 50 à 69 %. » (OFDT, avril 2023). Le développement des usages de crack est porté par la diffusion de la consommation de cocaïne en poudre et la part croissante de ceux qui la consomment inhalée.
Paris et la proche Seine-Saint-Denis restent spécifiques par la présence visible d’une population d’usagers confrontés à une très grande précarité, précarité qui à la fois favorise la consommation et est aggravée par elle. Ainsi, début 2023, la file active de l’espace de repos de la porte de la Chapelle était de 1 200 personnes, avec une moyenne de passages journaliers de 200 personnes. Ce lieu offre répit, premier contact avec des travailleurs sociaux et premiers soins et orientations aux usagers les plus en difficulté, majoritairement des hommes, la plupart sans domicile, sans droits ouverts et sans revenus.
Enjeux sanitaires et sociaux
La prise en charge est rendue difficile par les caractéristiques du produit : fort potentiel addictif, interaction importante avec les pathologies psychiatriques et somatiques, dont il résulte une difficulté à combiner les approches addictologiques et psychiatriques, intensité des conséquences du manque (craving) et absence de thérapeutique de substitution. Les usagers les plus précarisés présentent par ailleurs des comorbidités somatiques multiples (dont certaines liées à leurs conditions de vie), des troubles psychiques avec une surreprésentation des pathologies psychiatriques et des antécédents de psychotraumatisme.
Les recherches se développent actuellement mais, à la date de publication du PRS, il n’existe pas de référentiel/consensus scientifique de prise en charge. Les parcours reposent sur des approches cherchant à susciter l’adhésion de la personne et assumant un taux d’échec élevé. Ainsi, il est nécessaire de développer une offre diversifiée, impliquant de façon générale une étape hospitalière, fondée sur une approche globale multiprofessionnelle et incluant, pour une grande part des usagers, un important accompagnement social, notamment pour l’hébergement et l’accueil inconditionnel, la mise à l’abri accompagnée constituant un préalable à l’inscription dans un parcours de soins.
Approche interinstitutionnelle
La stratégie sanitaire mais aussi l’accompagnement social s’inscrivent dans une approche pluri-institutionnelle, incluant la lutte contre le trafic et la lutte contre les troubles à l’ordre public. Elle suppose ainsi la collaboration active avec d’autres acteurs de l’État et des collectivités locales.
Objectifs stratégiques et opérationnels à 5 ans
Les objectifs stratégiques
Les objectifs opérationnels
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Dans le champ médico-social
Pour les dispositifs financés sur l’ONDAM spécifique, l’ARS renforcera les équipes mobiles et les maraudes. Elle soutiendra les actions de formation et sensibilisation des différents intervenants dans l’espace public (la police, par exemple) et les acteurs impliqués en proximité comme les bailleurs sociaux. L’Agence s’engage à accompagner la création de nouveaux lieux d’accueil de jour et de nuit, et à pérenniser et renforcer le dispositif d’accueil inconditionnel existant, situé dans le nord-est parisien, notamment par un élargissement des horaires du lieu situé porte de la Chapelle. Elle accompagnera la montée en charge des différents dispositifs d’hébergement avec accompagnement médico-social plus ou moins renforcé, aussi bien bas seuil que plus classique. Lorsque la création d’une HSA sera rendue possible, elle financera cet équipement conformément aux référentiels disponibles.
En aval du sevrage hospitalier, il est visé la mobilisation de 50 places fin 2023 et 250 places à terme, dans l’ensemble des régions de France métropolitaine hors Île-de-France. Le renforcement des places de communautés thérapeutiques et de CSAPA résidentiels en Île-de-France sera recherché.
Il sera mis en place à Paris intramuros un dispositif de type LHSS ou centre thérapeutique résidentiel (CTR), permettant l’accueil et la stabilisation de patients sevrés ou en cours de sevrage et devant être suivis, notamment en raison de comorbidités somatiques.
Dans le champ hospitalier et de liaison
Seront mis en place un puis trois dispositifs d’observation et d’orientation (trois lits chacun), permettant la mise en observation de patients pour lesquels la prise en charge psychiatrique et addictologique, et éventuellement somatique, requiert quelques jours d’observation. Par ailleurs, la facilitation de la prise en charge en urgence des décompensations psychiatriques sera recherchée.
À l’échelle régionale, et particulièrement à Paris et en petite couronne, 10 lits seront identifiés la première année, dans des services de l’AP-HP, du GHU-PPN ou d’autres établissements de santé, permettant, avec une montée en charge progressive, l’accueil dans un délai inférieur à cinq jours de patients souhaitant engager un parcours de soins et de sevrage. Ces lits seront mobilisables par le dispositif de facilitation des parcours mis en place par l’Agence.
Les dispositifs mobiles permettant l’intervention d’équipes spécialisées au sein des services, afin de faciliter la prise en charge de ces patients (Fluid Crack et ELA) et le déploiement de compétences spécifiques auprès de sites non hospitaliers, seront confortés et renforcés.
L’Agence renforcera le dispositif mobile intra-hospitalier (ELSA) d’appui aux services généralistes (SAU, services d’hospitalisation MCO) pour améliorer la prise en charge somatique et addictologique des usagers de crack et multiplier les opportunités d’entrée dans les soins.
L’appui addictologique aux services de psychiatrie et structures de secteur (CMP) sera soutenu.
Dans le champ des ressources humaines
L’Agence engagera une action pour faciliter la mobilisation de ressources humaines, avec une double priorité : valoriser et augmenter le nombre de postes de praticiens hospitaliers en addictologie et d’équipes soignantes en addictologie, en ayant recours aux leviers décrits dans l’axe 4 du PRS sur les ressources humaines en santé ; valoriser les métiers du soin et de l’accompagnement social dans le champ du médico-social, en lien avec les associations et structures partenaires, et favoriser les possibilités de stages pour les professionnels en formation dans le secteur médico-social « des personnes à difficultés spécifiques ».
Seront également valorisées des formations croisées (ville/hôpital/médico- social) sur la clinique de la précarité et de l’usage du crack/cocaïne pour une montée en compétence partagée. L’objectif est de renforcer le maillage entre les différents acteurs et de développer une culture commune de prise en charge des usagers de crack en situation de précarité, tout en préservant les singularités de chaque établissement.
Le développement de la médiation en santé et de la pair-aidance dans ce domaine spécifique sera soutenu.
Axe 3 Partir des besoins des territoires et des usagers pour garantir une offre de soins accessible, adaptée et de qualité
La priorité pour répondre pleinement aux besoins des Franciliens est de disposer d’une offre de soins accessible et adaptée tant en ville qu’à l’hôpital ou dans le secteur médico-social. En la matière, les défis à relever sont nombreux. En effet, en 2022, l’Île-de-France est devenue le premier désert médical de France métropolitaine et fait face à des difficultés d’accès aux soins et à des disparités territoriales de répartition des professionnels de santé. L’offre hospitalière est dense mais cependant inégalement répartie dans la région, rendant nécessaire une stratégie de territoriale de coopération et de gradation des soins. Par ailleurs, le vieillissement de la population et l’augmentation de la prévalence des maladies chroniques impliquent de renforcer et de faire évoluer l’offre de soins. Enfin, les inégalités sociales de santé restent très marquées, rendant nécessaire la mise en place d’actions spécifiques pour garantir l’accès à l’offre de soins aux personnes les plus fragiles.
Pour répondre à ces défis, l’axe 3 du PRS vise à doter le système de santé régional pour les cinq prochaines années de l’ensemble des leviers, moyens et outils permettant d’accroître la qualité et la performance des parcours de prise en charge des patients, dans un souci de réponse aux besoins du territoire et de réduction des inégalités sociales de santé. Ces besoins ont été évalués à l’aune de l’évaluation de la mise en œuvre du PRS2, du bilan de sa partie « autorisations » mais également au prisme du diagnostic régional réalisé par l’Observatoire régional de santé ainsi que de celui du sondage régional administré auprès de 3 000 Franciliens fin 2022 (cf. supra).
Il s’agira tout d’abord de faciliter l’accès des patients aux professionnels de santé en ville sur l’ensemble du territoire (cf. fiche 3.1), d’améliorer la coordination des prises en charge en renforçant les structures d’exercice coordonné, les liens ville-hôpital et la coopération entre l’ensemble des acteurs du système de santé (cf. fiche 3.2), de renforcer l’offre de soins non programmés en ville et à l’hôpital (cf. fiche 3.3), de favoriser la gradation des soins en s’appuyant sur les GHT, l’AP-HP, les coopérations public-privé, les hôpitaux de proximité et l’hospitalisation à domicile (cf. fiche 3.4) et l’évolution des plateaux médico-techniques (cf. fiche 3.5).
L’augmentation du don d’organes et du don du sang en Île-de-France est également une nécessité pour améliorer l’accès à la greffe et mieux répondre aux besoins de la population francilienne (cf. fiche 3.7).
L’offre médico-sociale sera en outre renforcée durant la période du PRS à destination des personnes âgées, qu’il s’agisse de l’offre en établissement ou des dispositifs permettant le maintien à domicile (cf. fiche 3.7), des personnes en situation de handicap, grâce à la mise en œuvre d’un plan de développement massif de l’offre – plan Inclus’IF 2030 – (cf. fiche 3.8), et des personnes en difficultés spécifiques, par le développement de l’offre en soins résidentiels et en équipes mobiles (cf. fiche 3.9).
Le renforcement et la modernisation de l’offre, qu’elle soit sanitaire ou médico-sociale, requièrent des investissements très conséquents, priorisés notamment à l’aune des besoins de chaque territoire et d’un objectif de réduction des inégalités sociales de santé (cf. fiche 3.10).
La transformation numérique du système de santé devra être poursuivie et accélérée, afin de faciliter, via les outils numériques, l’accès aux soins et la pratique quotidienne des professionnels, et de rendre les Franciliens acteurs de leur santé (cf. fiche 3.11).
Il s’agira enfin de renforcer la mobilisation des professionnels et des usagers pour garantir la qualité et la pertinence des soins (cf. fiche 3.12).

ExempleS d’actions départementales issues Du CNR Santé sélectionnées en lien avec les Conseils Territoriaux de Santé
1.Améliorer la lisibilité de l’offre de soins non programmés via le déploiement d’une campagne d’information accessible et d’actions de pédagogie sur le fonctionnement du système de santé, et l’offre en soins non programmés aux heures d’ouverture et de fermeture de cabinet (Paris − 75).
2.Proposer un médecin traitant aux patients qui n’en bénéficient pas, avec une priorité pour les patients en affection longue durée. Deux territoires portent cette mesure, la Seine-Saint-Denis, territoire pilote avec la CPAM, et les Yvelines avec l’appui des CPTS (Seine-Saint-Denis − 93 et Yvelines − 78).
3.Expérimenter l’élargissement des horaires pour la prise de rendez-vous dans le cadre du service d’accès aux soins (Yvelines − 78).
Indicateurs stratégiques
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 3 - Partir des besoins des territoires et des usagers pour garantir une offre de soin accessible, adaptée et de qualité |
|||
|
Indicateur 14 |
Nombre de dossiers en file active annuelle qui ont un cercle de soins avec au moins 2 professionnels + 1 organisation (c’est-à-dire 2 professionnels d’entités différentes) à partir du programme e-Parcours |
Au 31/10/2023, 18 723 au total depuis le déploiement de la solution dont 3 114 cercles créés à partir du 01/01/2023 |
60 000 |
|
Indicateur 15 |
Nombre de médecins inscrits sur la plateforme du service d’accès aux soins (SAS) |
Au 1er décembre 2023 795 |
8 000 |
|
Indicateur 16 |
Évolution du taux d’hospitalisation directe des patients de plus de 75 ans (hors passage par un service d’accueil des urgences – SAU) |
2022 5 % |
10 % |
|
Indicateur 17 |
Évolution du nombre de passages annuels aux urgences, dont passages de personnes âgées de plus de 75 ans |
2022 Passages totaux : 4 428 972 Passages des + de 75 ans : 530 763 |
Diminution avec un focus de - 5 % de personnes âgées de + de 75 ans (soit moins 26 000 personnes âgées) |
|
Indicateur 18 |
Augmentation du nombre de solutions installées pour les personnes handicapées dans les Etablissements et Services Médico-Sociaux (ESMS), enfants et adultes |
2022 Nombre de solutions installées enfants et adultes : 56 280 |
Publication de l’indicateur : début 2025 |
|
Indicateur 19 |
Augmentation du taux de générosité (don du sang) francilien |
2022 2 % |
Atteindre la moyenne nationale : 3,52 % |
|
Indicateur 20 |
Nombre de prélèvements SME (patient décédé en état de mort encéphalique) |
2022 180 |
300 |
|
Indicateur 21 |
Part des Franciliens ayant déclaré un médecin traitant, dont patients en affection de longue durée et dont patients de moins de 16 ans |
2022 Part totale des Franciliens : 79,2 % Part des Franciliens en ALD : 92,5 % Part des Franciliens de moins de 16 ans : 46,2 % |
100 % pour les Franciliens en ALD 75 % pour les Franciliens de moins de 16 ans |
Fiche 3.1 / Faciliter l’accès aux professionnels de santé en ville sur l’ensemble du territoire
Diagnostic et enjeux
Suite à la publication de l’arrêté du zonage médecins en mars 2022, l’Île-de-France est désormais identifiée comme le premier désert médical de France métropolitaine. Malgré des actions de fidélisation et d’attractivité mises en place par l’Agence ainsi que par ses partenaires, l’Île-de-France fait face depuis plusieurs années à des difficultés d’accès aux soins et à des disparités territoriales de répartition des professionnels de santé. Les raisons sont multiples : part des sortants supérieure à la part des entrants, taux de fuite important, vieillissement de la population, augmentation des patients atteints de pathologies chroniques…). Ce diagnostic concerne aussi bien les professionnels de santé médicaux que paramédicaux, qu’ils exercent en ville ou dans une structure sanitaire ou médico-sociale.
La lutte contre la désertification médicale et paramédicale est un enjeu majeur de santé publique : chaque Francilien doit avoir un accès équitable aux soins en tous points du territoire. Pour ce faire, l’offre de proximité demande à être renforcée et organisée.
De nombreuses actions sont conduites pour inciter les professionnels à exercer dans tous les types de territoires : aides à l’installation, permanences locales d’aide à l’installation, exercice coordonné (communautés professionnelles territoriales de santé (CPTS), maisons de santé pluriprofessionnelles (MSP), centres de santé (CDS)…), contrats, postes partagés, assouplissement des règles d’implantation pour les officines de pharmacie… Par ailleurs, des dispositifs d’attractivité sont également mis en place pour les étudiants en santé comme, par exemple, le contrat d’engagement de service public (CESP) et le contrat d’allocation d’études (CAE). Ces dispositifs méritent d’être mieux valorisés tant pour les professionnels de santé et les étudiants que pour les structures et établissements de santé, médico-sociaux ou les partenaires.
Il s’agira pour l’ARS de faciliter l’installation et l’exercice des professionnels par la mobilisation des aides durant leur formation initiale et leur exercice professionnel en organisant et en renforçant l’ensemble des dispositifs dans la région, en lien avec l’ensemble de ses partenaires, afin de les rendre efficients et lisibles. Il s’agira aussi d’accompagner les professionnels en exercice et ceux en formation afin de les fidéliser et leur donner envie de s’installer dans la région, tout en prenant en compte l’évolution des modes d’exercice et des pratiques (fin de l’exercice isolé, exercice coordonné pluriprofessionnel…).
Il conviendra également d’optimiser le temps médical et soignant disponible.
Il s’agira, enfin, de renforcer les actions permettant à tous les Franciliens d’avoir un médecin traitant, et notamment aux patients en ALD ou aux résidents des Ehpad.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir/leviers pour l’atteinte des objectifs
Les moyens et leviers de cette partie renvoient également à l’axe 4.
Poursuivre et renforcer l’accompagnement des professionnels en exercice et des étudiants en santé dans l’élaboration de leur projet professionnel et dans leur installation
Faire davantage connaître et valoriser les aides à l’installation et/ou à l’exercice, qu’elles émanent de l’ARS, de ses partenaires ou des collectivités locales
Renforcer les nouveaux modes d’exercice coordonné et la coopération interprofessionnelle dans le but, notamment, d’optimiser le temps médical et soignant et de faciliter la prise en charge par les médecins de nouveaux patients
Fiche 3.2 / Soutenir la prise en charge coordonnée des patients entre les professionnels de santé, particulièrement dans les zones les plus déficitaires
Diagnostic et enjeux
Dans un contexte de démographie des professionnels de santé difficile, l’Agence régionale de santé, avec ses partenaires et notamment l’Assurance maladie, soutient le renforcement des dispositifs de coordination entre les professionnels de santé exerçant dans des territoires et des modes d’exercice variés : équipes de soins primaires (ESP), maisons de santé pluriprofessionnelles (MSP), centres de santé (CDS), communautés professionnelles territoriales de santé (CPTS), dispositifs d’appui à la coordination (DAC) et autres dispositifs de coordination spécifiques, équipes de soins spécialisés (ESS), hospitalisation à domicile (HAD), structures hospitalières, secteur médico-social, cabinets libéraux…
Début 2023, les 72 CPTS adhérentes à l’accord conventionnel interprofessionnel (ACI) couvrent 716 communes (56 %) et 7,5 millions d’habitants (62 % de la population) ; 148 MSP adhérentes à l’ACI sont en fonctionnement (et 14 hors ACI) ainsi que 925 centres de santé dont 458 polyvalents ou médicaux.
Dans un contexte de tensions engendrées par le déficit et l’inégale répartition des ressources médicales sur le territoire, d’une part, et des besoins accrus en matière de santé, d’autre part, l’amélioration de la coordination est une solution pertinente pour améliorer la prise en charge des patients, l’organisation et l’efficience des soins. Il conviendra donc de renforcer, en partant des besoins de chaque territoire, les actions de soutien à l’exercice coordonné, de même que les actions visant à renforcer les liens entre l’hôpital, le médico-social et la ville, dans un objectif de meilleure coordination des parcours de santé et d’amélioration de l’accès à l’offre.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Développer l’exercice coordonné, en particulier dans les territoires les plus déficitaires
Ces actions seront portées conjointement par l’ARS et l’Assurance maladie, en lien avec les acteurs territoriaux.
Développer les outils numériques pour coordonner les parcours patients et renforcer l’accès à l’offre de soins
Ces outils permettent la fluidité des prises en charge et la structuration du parcours, en communiquant de manière sécurisée autour du patient en ville mais aussi en lien avec l’hôpital : transmission, RCP, traçage, sortie ville-hôpital, création d’un annuaire de correspondants. Le numérique – dans un souci d’interopérabilité des systèmes d’information – est la clé de voûte de la bonne articulation des dispositifs et structures sanitaires sociaux et médico-sociaux.
Améliorer le lien ville-hôpital par des instances de gouvernance communes et des postes partagés
Fiche 3.3 / Renforcer l’offre de prise en charge des soins non programmés tout en améliorant la coordination des moyens entre l’hôpital et la ville
Diagnostic et enjeux
L’offre de services d’urgences hospitalières d’Île-de-France occupe une place centrale dans l’organisation des soins urgents et non programmés, en lien avec l’offre de soins de ville et la permanence des soins en établissements de santé (PDSES).
L’activité dans les services d’urgences connaît une augmentation continue ces dernières années (+ 3 % entre 2018 et 2022 et plus de 4 millions de passages aux urgences par an), ce qui a induit des tensions considérables sur cette filière. Le nombre de dossiers de régulation médicale (DRM) est passé de 1,7 million en 2019 à plus de 2 millions en 2022 (+ 20 %). Dans ce contexte de tension des services d’urgences hospitalières, des réponses ont déjà été apportées depuis 2019 avec le Ségur de la santé et le pacte de refondation des urgences. L’enjeu, pour les cinq ans qui viennent, sera de maintenir l’offre afin d’assurer un réseau de recours aux soins urgents hospitaliers cohérent qui permette d’assurer, pour la quasi-totalité des Franciliens, une couverture en moins de 30 minutes conformément aux orientations nationales.
Les structures d’urgences hospitalières sont complémentaires aux dispositifs de la permanence de soins en ville, tels que la permanence des soins en ambulatoire (PDSA) et les services d’accès aux soins (SAS). Nous connaissons, depuis plusieurs années, un renforcement de ces organisations de ville sur les soins non programmés avec la mise en place des SAS depuis 2021 ainsi que des accords conventionnels interprofessionnels (ACI), portés par l’Assurance maladie et qui impliquent notamment pour les CPTS et MSP signataires de proposer des plages de consultations sans rendez-vous (au 31 décembre 2022, 148 MSP et 72 CPTS sont signataires). Pour autant, l’offre de soins de ville connaît également des difficultés liées aux problématiques de désertification médicale. Le développement de l’offre et une amélioration de l’attractivité autour des prises en charge non programmées sont aussi nécessaires à la permanence des soins de ville. Ce renforcement de la permanence des soins devra également passer par une amélioration de sa visibilité auprès des autres acteurs de l’urgence, ainsi qu’auprès du grand public pour favoriser l’accès à ce type de soins en ville et limiter le recours à l’hôpital aux seules situations qui le justifient.
Objectifs stratégiques à 5 ans
Afin de maintenir une offre de soins de qualité répondant aux besoins de la population, plusieurs objectifs sont identifiés :
Objectifs opérationnels et moyens / leviers pour y parvenir
Poursuivre le développement de l’offre de ville
Optimiser la régulation et l’organisation du transport sanitaire
Optimiser l’articulation entre l’hôpital et la ville
Améliorer le pilotage et le suivi de l’activité des urgences
Améliorer l’anticipation et la gestion des périodes de tension
Améliorer l’attractivité de l’activité de soins non programmés, de manière équilibrée entre la ville et l’hôpital
Fiche 3.4 / Favoriser une plus grande gradation des soins et une meilleure coopération dans la stratégie territoriale des établissements de santé franciliens
Diagnostic et enjeux
La région Île-de-France compte 118 établissements publics, 111 établissements privés à but non lucratif et 174 établissements privés à but lucratif. Cette densité de l’offre hospitalière publique et privée, inégalement répartie dans la région, rend nécessaire une stratégie territoriale de coopération et de gradation des soins dont l’objectif est de parvenir à garantir un meilleur accès aux soins. En effet, l’enquête du Conseil national de la refondation (CNR) réalisée fin 2022 auprès d’environ 3 000 habitants d’Île-de-France révèle que les Franciliens, bien que globalement satisfaits du système de santé et de l’offre de soins, n’ont pas tous le même ressenti en fonction de leur département d’habitation46Odoxa pour ARS Île-de-France, « Les Franciliens et le système de santé », décembre 2022, p. 4. . La prise en charge à domicile doit également pouvoir se développer conformément à la volonté d’une grande partie de nos concitoyens.
Cette stratégie territoriale de gradation des soins a déjà débuté avec la mise en œuvre de 16 groupements hospitaliers de territoire (GHT) franciliens depuis 2016, dont deux à dominante psychiatrique. Les GHT ont été mis en place afin de pousser à une logique de gradation des soins avec trois niveaux de recours : le premier recours centré sur les soins hospitaliers de proximité ; le deuxième recours nécessitant des soins de spécialité et le troisième recours centré sur les soins les plus complexes et nécessitant l’existence des plateaux techniques les plus lourds. La dernière enquête bilan GHT d’octobre 2022, menée par l’ARS, montre qu’à leur échelle, tous les GHT ont mis en place cette structuration de l’offre de soins, avec une organisation par filière médicale et une gouvernance appropriée. Ces GHT sont plus ou moins intégrés. Cette enquête révèle également que des actions menées dans les PMP 1 (projets médicaux partagés) et encore inachevées restent à approfondir dans les futurs PMP 2. Les filières les plus abouties sur l’ensemble des GHT sont l’imagerie, la biologie et la pharmacie.
La labellisation des hôpitaux de proximité, issue de la loi du 24 juillet 2019 relative à l’organisation et à la transformation du système de santé, a permis aux 14 établissements labellisés d’expérimenter ce rôle de premier recours hospitalier, en réaffirmant leur rôle de proximité et de coordination dans l’offre de soins et dans cette gradation recherchée. Ces 14 hôpitaux de proximité s’inscrivent dans un projet collectif de territoire, en lien avec la médecine de ville, pour répondre au plus près aux besoins de santé de la population.
La gradation des prises en charge concerne également le domicile. L’hospitalisation à domicile (HAD) élargit ses capacités et modalités de prise en charge en relation étroite avec les établissements de santé et les professionnels de santé libéraux de ville, pour les situations les plus complexes. Parallèlement, les dispositifs d’appui à la coordination (DAC) se structurent, aux côtés d’autres dispositifs spécialisés, pour coordonner les situations de vie à domicile complexes. Et des équipes mobiles expertes se déploient dans différentes filières pour apporter leur expertise, tant en établissements de santé qu’au domicile (équipes mobiles de gériatrie, équipes mobiles de soins palliatifs, équipes mobiles de rééducation…).
La crise du Covid-19 a en outre démontré la nécessité d’une coopération public-privé pour assurer, encore aujourd’hui, la continuité des prises en charge à l’échelle régionale. La contribution des établissements privés à la permanence des soins en établissement de santé et à la prise en charge des urgences est indispensable dans le cadre du maillage du territoire. Le Service de santé des armées a également répondu présent à cette crise sanitaire exceptionnelle en répondant à l’offre de soins régionale.
Enfin, des conventions d’association entre les GHU de l’AP-HP et les GHT ont été signées pour déterminer l’établissement en charge des missions de proximité et de recours pour les parcours de soins, l’adressage des patients entre GHU de l’AP-HP et GHT, ou encore la mise en place de projets médicaux partagés. C’est sur cette base que la coopération entre l’AP-HP et les GHT doit se poursuivre. L’AP-HP doit ainsi être pleinement associée à l’actualisation des projets médico-soignants partagés (PMSP) de deuxième génération, notamment pour articuler le recours et l’ultra-recours avec les projets des GHT. Enfin, les hôpitaux d’instruction des armées (HIA) sont également inscrits dans les coopérations territoriales mais relevant du ministère des Armées et ayant une mission prioritaire et spécifique sur les prises en charge des militaires.
Objectifs stratégiques et opérationnels à 5 ans
Améliorer la gradation des soins
Les GHT doivent permettre aux établissements de mettre en œuvre une stratégie de prise en charge commune et graduée du patient, dans le but d’assurer une égalité d’accès à des soins sécurisés et de qualité. Dans chaque groupement, les établissements parties élaborent un projet médical partagé garantissant une offre de proximité ainsi que l’accès à une offre de référence et de recours. L’objectif de l’agence est de faire reposer la stratégie territoriale sur la collaboration entre les acteurs de santé et d’inscrire les établissements experts comme recours régional pour les surspécialités.
Parallèlement, la gradation des soins passe par le renforcement du rôle de premier niveau hospitalier des hôpitaux de proximité, en valorisant les coopérations via les CPOM et le calcul de la part variable de la dotation de responsabilité territoriale. Le versement de la part variable de la dotation de responsabilité territoriale sera conditionné au déploiement d’actions de prévention et de promotion de la santé par les hôpitaux de proximité, en lien avec la médecine de ville.
Avec le développement des pathologies chroniques, les acteurs du domicile doivent se structurer dans un objectif de lisibilité de l’offre, de complémentarité et de subsidiarité des interventions, pour également parvenir à cette gradation des prises en charge dans un cadre global d’amélioration des liens ville-hôpital.
Favoriser les coopérations public-privé en pérennisant l’existant et en clarifiant l’imbrication des groupements de coopération sanitaire (GCS) et des GHT
En Île-de-France, six GHT déclarent avoir des coopérations avec des structures privées, dont quatre avec du secteur privé lucratif. Le statut de « partenaire » d’un GHT n’est pas pleinement mobilisé, des GCS étant par ailleurs mis en place pour compléter explicitement l’offre des GHT en matière de parcours de soins.
Il conviendrait donc d’encourager les GHT franciliens à associer les établissements privés de santé comme « partenaires », afin d’assurer un maillage territorial plus fin et d’établir une relation coopérative entre l’ensemble des acteurs de santé au-delà des GHT sur des thématiques communes, notamment en période de tensions. La participation des établissements de santé privés à la permanence des soins doit enfin être reconnue, pérennisée et renforcée dans le cadre de la nécessaire continuité des soins, avec la définition claire des objectifs associés, dont la participation à la permanence des soins et les prises en charge en urgence tout au long de l’année.
Renforcer le rôle territorial du CHU à l’échelle de la région, avec une universitarisation ciblée de certains établissements de santé
L’AP-HP est le CHU d’Île-de-France et exerce la triple mission qui lui incombe : soins, recherche et enseignement.
L’AP-HP, du fait de son statut, est l’établissement de recherche et d’enseignement de la région Île-de-France. Elle mérite d’être mieux indentifiée comme établissement de recours à l’échelle de la région via une meilleure identification des surspécialités et une plus forte structuration des parcours de soins avec les GHT.
Une collaboration qualitative doit être mise en place avec les GHT : il s’agit pour l’AP-HP de jouer pleinement son rôle dans la solidarité territoriale et de contribuer, dans la mesure du possible, au maintien de l’offre de soins dans l’ensemble de la région. Au-delà du dispositif de postes partagés qui doit être approfondi, l’universitarisation doit être confortée sur quelques sites de grande couronne dans le cadre de projets hospitalo-universitaires sous diverses formes, dont des équipes hospitalo-universitaires communes. Il ne s’agit pas de créer d’autres CHU, mais bien de développer des actions d’enseignement et de recherche de qualité ainsi que de favoriser la présence d’internes hors CHU.
Ces actions doivent permettre de renforcer l’attractivité et la fidélisation des personnels médicaux, en lien avec le groupement interrégional pour la recherche clinique et l’innovation (GIRCI).
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Améliorer la gradation des soins
Favoriser les coopérations public-privé en pérennisant l’existant et en clarifiant l’imbrication des GCS et des GHT
Renforcer le rôle territorial du CHU à l’échelle de la région, vers une plus grande universitarisation des établissements de santé
Fiche 3.5 / Accompagner l’évolution des plateaux médico-techniques pour répondre aux besoins dans une logique de gradation
Diagnostic et enjeux
Les plateaux médico-techniques (PMT) sont une composante structurante de l’organisation des prises en charge, comprenant : imagerie (diagnostique et interventionnelle), biologie médicale (notamment la génomique…), anatomo-pathologie, pharmacies à usage intérieur (pharmacotechnie, stérilisation…), blocs opératoires et interventionnels, explorations fonctionnelles, unités de soins critiques (dont réanimation) et unités de surveillance post-opératoire.
Leur nécessaire adaptation doit prendre en compte les contraintes liées à la fois à la nature des prises en charge (moins standardisées, adaptées aux besoins et spécificités des patients, plus chroniques, plus âgés), aux évolutions des gestes et des équipements (cohérence des équipes professionnelles, compétences notamment médicales, technicité croissante des prises en charge) avec la gradation des activités, ainsi qu’aux évolutions offertes par le numérique, l’évolution des métiers et la décentralisation des parcours, dans le cadre du soin – y compris la recherche clinique.
L’évolution des PMT doit répondre aux besoins multidimensionnels tout au long du parcours du patient (diagnostic, soins et surveillance) en intégrant les exigences médicales ou pharmaceutiques, parfois sociétales (accès aux plateaux d’aide médicale à la procréation…) et la temporalité (urgence, soins non programmés…).
S’inscrivant dans les cinq années à venir, le projet régional de santé induit nécessairement la prise en compte de l’évolution des ressources humaines en santé (RHS). En effet, la contrainte est telle que la réponse aux besoins de la population, en termes d’accès égal à une offre de qualité, s’envisagera par des logiques de coopérations ou de recompositions.
En outre, les cinq prochaines années seront marquées par le caractère incontournable des évolutions liées la santé digitale et environnementale, ainsi que celles liées aux métiers et à leur répercussion organisationnelle.
Il est donc nécessaire de faire évoluer l’offre de soins dans ses différents domaines, qu’ils soient hospitaliers mais aussi ambulatoires, pour améliorer davantage, et de manière plus coordonnée, la prise en charge des Franciliens.
L’objectif est, pour ce PRS, de mettre à niveau les plateaux techniques le nécessitant encore à ce jour, mais aussi et surtout d’en accompagner le développement et l’efficience via des outils numériques facilitant la prise en charge, le diagnostic et la communication entre les PMT, ainsi que par la sécurisation de l’accès à ces technologies grâce à du personnel formé, compétent et en nombre.
Cet objectif devrait notamment permettre une meilleure articulation entre les 372 IRM et 316 scanners répartis sur plus de 275 sites, plus de 90 sites réalisant de la radiologie interventionnelle. Il en est de même pour les 114 laboratoires de biologie médicale et leurs 878 sites répartis sur la région, dont les résultats sont nécessaires pour 75 % des diagnostics rendus.
L’idée de cet objectif est de pouvoir recenser, cartographier et regrouper les activités médico-techniques nécessaires dans chaque parcours de soins afin d’en faciliter l’accès aux patients. Cette catégorisation et cartographie sera également un outil facilitant pour les praticiens souhaitant adresser les patients le plus efficacement possible, tout en disposant d’un maximum de données.
Objectifs stratégiques et opérationnels à 5 ans
Mettre en œuvre la politique de gradation de soins
Accompagner l’évolution des PMT en fonction des besoins de santé et des moyens
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Mettre en œuvre la nouvelle réglementation (décrets relatifs à la gradation) en adéquation avec la réalité des territoires franciliens
Conduire des programmes d’accompagnement ou de contractualisation dédiés
Fiche 3.6 / Augmenter le don d’organes et le don du sang en Île-de-France
Diagnostic et enjeux
Le prélèvement et la greffe d’organes sont des activités de santé publique qui constituent, en vertu de l’article L. 2131-1 A du Code de la santé publique, « une priorité nationale ». En Île-de-France, l’Agence régionale de santé travaille avec l’Agence de la biomédecine (ABM) pour le suivi et le développement de cette activité. La greffe d’organes est la meilleure issue thérapeutique connue dans de nombreuses pathologies, et le délai d’attente d’un greffon un indicateur prédictif du taux de survie en bonne santé.
Si l’Île-de-France regroupe un nombre important d’équipes avec une forte attractivité et répond à des besoins de santé bien au-delà de son bassin de population47C’est particulièrement le cas pour les greffes thoraciques (40 % des greffes au niveau national), mais ce constat est généralisable à l’ensemble des organes (28 % de l’activité nationale de greffe pour 18 % de la population)., elle est en revanche en retard pour le don d’organes, et l’amélioration de l’adhésion à cette pratique est l’un des objectifs importants de ce PRS.
L’Île-de-France compte aujourd’hui 11 sites autorisés à exercer l’activité de greffe adulte et 4 sites pour l’activité pédiatrique.
L’activité de prélèvement d’organes et de tissus est organisée en Île-de-France grâce à 26 équipes de coordination hospitalière de prélèvement d’organes et/ou de tissus, dont 9 centres autorisés au prélèvement de type Maastricht III. Plus de 140 professionnels, pour environ 70 équivalents temps plein (dont 38 % des ETP exercent dans un site parisien), participent à cette activité.
Une baisse des taux franciliens de prélèvement s’observe depuis une vingtaine d’années par rapport à la moyenne nationale. La région Île-de-France est désormais l’une des régions avec le plus faible taux de prélèvement (sur donneur décédé). Le taux d’opposition brut, particulièrement élevé en Île-de-France, explique en partie ce taux de prélèvement bas. En effet, le taux d’opposition au don d’organes en Île-de-France s’est progressivement écarté des valeurs nationales pour atteindre une valeur de 42,1 % en 2019 (versus 30,2 % en moyenne en France). En 2022, ce taux était de 42,9 % versus 33 % en France entière.
Les enjeux des prochaines années, en lien avec le plan ministériel, sont d’améliorer ces taux et d’augmenter le recensement des donneurs potentiels ainsi que le prélèvement.
S’agissant du don du sang, l’Île-de-France se distingue par un taux de générosité inférieur de moitié au taux national (soit 2 % contre 4 %48Établissement français du sang. ). Les dons de Franciliens représentent ainsi 20 % des besoins nationaux, mais 57 % des besoins franciliens sont couverts par des dons hors Île-de-France. Il apparaît donc impératif d’augmenter le nombre de donneurs franciliens (180 000 aujourd’hui).
Objectifs stratégiques et opérationnels à 5 ans
Le plan ministériel 2022-2026 en cours pour le prélèvement et la greffe d’organes et de tissus définit un cadre général comportant, au-delà des neuf axes de travail, des objectifs chiffrés avec pour certains des « couloirs de croissance ». Ces objectifs chiffrés sont déclinés pour la région Île-de-France.
Les objectifs chiffrés à atteindre en Île-de-France à l’horizon 2026
Les objectifs qualitatifs portent également sur l’activité de prélèvement
En complément des objectifs figurant au plan ministériel, un objectif régional d’optimisation du parcours, en transversalité entre les activités, est proposé. Il s’agit de réduire le délai de réalisation du bilan pré-greffe. L’indicateur de suivi sera le délai moyen en mois, il sera mis en place avec les équipes de greffes et les acteurs de cette activité. Le but est de formaliser ce bilan (notamment pour la greffe de rein), et de répertorier les sites et professionnels y participant afin de cartographier et donner plus de lisibilité aux patients sur l’offre en Île-de-France. L’objectif à atteindre est un délai inférieur à deux mois d’ici la fin du PRS, avec un suivi annuel.
Il est enfin proposé de réaliser, conjointement avec l’ABM, une étude sur les raisons du taux d’opposition régional plus élevé qu’ailleurs, et de mettre en place une communication ciblée à l’épisode de soins sur l’intérêt du don d’organe et du don du sang (communication en maternité, en salles d’attente, etc.).
Les actions et le suivi des indicateurs seront réalisés par un groupe de travail ARS-ABM composé du référent greffe et de l’ensemble des médecins référents ARS impliqués dans les filières concernées (chirurgie, maladies rénales chroniques, soins critiques, neurologie, etc.). Les associations de patient seront associées à ces travaux.
Concernant les dons du sang, l’objectif est de renforcer et réadapter l’offre de collecte de l’Établissement français du sang :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Les actions visant à augmenter le don d’organes, de tissus et de sang sont décrites dans la partie consacrée aux autorisations d’activités de soins (cf. partie 2 de ce SRS, volet « Activités de soins autorisés »).
Fiche 3.7 / Transformer et renforcer l’offre médico-sociale en faveur des personnes âgées
Diagnostic et enjeux
En 2030, on comptera 2,3 millions de Franciliens âgés de plus de 65 ans, ce qui représentera 18 % de la population totale contre 15 % en 2020. Les gains d’espérance de vie marqués aux âges très élevés et l’avancée en âge des générations du baby-boom vont se répercuter sur l’évolution du nombre de 75-84 ans entre 2020 et 2030, puis des 85 ans et plus entre 2030 et 2040. Cette hausse sera particulièrement importante en grande couronne.
Les personnes âgées bénéficient d’un niveau de vie moyen légèrement supérieur à celui de l’ensemble de la population et sont moins nombreuses en situation de pauvreté (7 % des Franciliens de 70 ans ou plus, contre 15 % des 40-49 ans). Mais depuis 2018, le niveau de vie des personnes âgées diminue et cette baisse devrait se poursuivre à long terme.
En 2019, en Île-de-France, une majorité des 80 ans ou plus vivent à domicile (91 %), dont 42 % vivent seuls et 45 % en couple, et une minorité en institution, avec des situations contrastées entre les départements.
En 2021, 43 % des Franciliens âgés de 60 ans ou plus se perçoivent en mauvais état de santé, 60 % ont des maladies chroniques et 37 % rapportent des difficultés pour réaliser les activités du quotidien ; pour 13 %, ces difficultés sont sévères et nécessitent très certainement l’aide d’une tierce personne (Baromètre santé 2021). Les inégalités territoriales face à la perte d’autonomie sont marquées. En 2040, l’Île-de-France compterait entre 179 000 et 281 000 bénéficiaires de l’allocation personnalisée d’autonomie (APA) et les personnes âgées sévèrement dépendantes seront à l’avenir de plus en plus nombreuses.
Ceci est dû notamment à l’augmentation du nombre de personnes souffrant de maladies neuro-dégénératives : en 2019, on estime que 69 825 Franciliens âgés de 60 ans ou plus auraient une maladie d’Alzheimer, 41 362 d’autres démences, 33 056 une maladie de Parkinson et 5 159 seraient atteints d’une sclérose en plaques. En raison du vieillissement des territoires franciliens et en l’absence de traitements curatifs ou préventifs, le nombre de personnes atteintes de maladies neuro-dégénératives va continuer de croître dans les prochaines décennies.
Face au nombre croissant de personnes âgées dépendantes, et dans un contexte de précarisation de leur situation économique, plusieurs réponses doivent être apportées pour renforcer et diversifier l’offre, d’une part, et prévenir la perte d’autonomie, d’autre part : ajuster l’offre de services à domicile, le nombre de places en établissement et le montant des aides publiques pour permettre aux personnes âgées de vieillir là où elles le souhaitent, réduire l’ampleur de la dépendance en préservant l’état fonctionnel des personnes âgées (activité physique…) et en favorisant leur autonomie par un cadre de vie adapté (logement, quartier).
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Renforcer la prise en charge et l’accompagnement des personnes atteintes de maladies neuro-dégénératives et en particulier la maladie d’Alzheimer, en Ehpad et à domicile
Renforcer la prise en charge médicale et soignante des Ehpad
Renforcer les moyens et la coordination des opérateurs en charge du maintien à domicile en faveur de personnes âgées les plus dépendantes
La mission des CRT consiste à maintenir à domicile des personnes âgées par un accompagnement renforcé, lorsque l’accompagnement classique déjà assuré par un service proposant de l’aide ou des soins à domicile n’est plus adapté. Il s’agit ici de développer une alternative à l’entrée en institution. Le développement de cette mission vise ainsi à positionner le porteur de projet comme un facilitateur du parcours de santé des personnes âgées du territoire vivant au domicile, ainsi que les professionnels en charge de leur accompagnement, par une mission d’appui.
Par la mise en place des CRT, l’ARS vise en particulier à :
L’objectif national vise à créer 500 CRT d’ici 2030. L’objectif francilien est de déployer dès 2023 une mission de CRT sur chaque territoire d’action des dispositifs d’appui à la coordination, soit au total 22 CRT. Ce déploiement se poursuivra sur les exercices en fonction des crédits disponibles.
Les Franciliens, tout comme l’ensemble des citoyens, aspirent de plus en plus à vivre chez eux, à leur domicile, le plus longtemps possible. Dans cette perspective, l’ARS Île-de-France intensifiera ses actions pour cette priorité que constitue l’accompagnement à domicile en réponse au souhait majoritaire des personnes de vieillir chez elles. La réforme des services autonomie à domicile est un levier majeur afin d’apporter une meilleure efficacité dans la fluidité du parcours de santé.
Cette restructuration importante de l’offre des services à domicile entre en vigueur à compter de 2023. Celle-ci vise à ce que l’ensemble des SSIAD intègrent un volet aide à domicile et se transforment en « services autonomie à domicile ». Ainsi, les personnes âgées seront soulagées de l’organisation de la coordination des différents types d’intervention qui sera garantie par ces nouveaux services. Ces services bénéficieront d’une dotation de coordination des différentes interventions.
Les moyens alloués aux SSIAD reposaient jusque-là sur une valorisation unique quel que soit le profil des résidents, et pouvaient conduire à des difficultés de prise en charge de personnes âgées plus dépendantes.
Il s’agira de déployer cette réforme pour mieux prendre en compte, dans la tarification des structures, les besoins en soins et le niveau de dépendance des personnes qu’elles accompagnent.
Ainsi, la dotation globale de soins sera renforcée en fonction des profils des personnes âgées prises en charge et des types d’intervention, afin de favoriser l’accompagnement des personnes âgées les plus dépendantes. Elle est entrée en vigueur en 2023, avec une montée en charge jusqu’en 2027. Parallèlement, il est programmé au plan national la création de 25 000 places d’ici 2030, dont 4 000 dès 2023.
Un nombre croissant de personnes âgées présentent des besoins spécifiques de prise en charge et d’accompagnement en Ehpad, avec d’une part des personnes précaires avec un parcours de rue dont une grande partie présente également des troubles psychiatriques, et d’autre part des personnes atteintes de pathologies psychiatriques au long cours.
Il s’agira de travailler sur l’accueil en Ehpad des personnes âgées précaires avec parcours de rue, qui est une réalité en Île-de-France, en vue d’améliorer le soutien aux professionnels assurant le soin et l’accompagnement, ainsi que sur les parcours de soins en lien avec les filières spécialisées (addictologie, psychiatrie, etc.).
Concernant les personnes âgées atteintes de pathologies psychiatriques, plusieurs types de ressources spécialisées en psychiatrie du sujet âgé peuvent être mobilisés, en particulier les équipes mobiles de psychiatrie du sujet âgé (EMPSA) qui peuvent venir en appui des professionnels intervenants à domicile et en Ehpad dans la prise en charge de la population visée.
L’objectif est de couvrir, sur la période du PRS, l’intégralité du territoire francilien en EMPSA.
Par ailleurs, il convient de définir les conditions de mise en œuvre de projets d’accueil et d’accompagnement en Ehpad de ces publics spécifiques (précaires et psychiatriques).
Dans cette perspective, il s’agit de prendre en compte une spécialisation de certains Ehpad dans l’accueil de ces publics et de les soutenir en tant que lieux ressources.
En dernier lieu, une réflexion doit s’engager sur la création d’une unité de soins prolongés complexes (USPC) dédiée à l’accueil spécifique de patients âgés souffrant de pathologies psychiatriques d’évolution chronique.
Fiche 3.8 / Agir pour déployer un plan de développement massif et inclusif de l’offre médico-sociale à destination des personnes en situation de handicap
Diagnostic et enjeux
Malgré les plans récents mis en œuvre dans la région, notamment le plan décidé dans le cadre du moratoire des départs en Belgique, l’Île-de-France se caractérise par un sous-équipement massif et généralisé pour la prise en charge des personnes handicapées :
Cette situation conduit à des situations sociales et familiales complexes et à des pertes de chances pour les enfants et les adultes concernés. En outre, elle a des conséquences en chaîne délétères pour le fonctionnement d’autres services publics, notamment l’aide sociale à l’enfance. Les cinq prochaines années devront permettre la création de solutions d’accompagnement au bénéfice des personnes en situation de handicap qui soient inclusives et s’inscrivent dans la transformation de l’offre médico-sociale.
Le président de la République a annoncé en Conférence nationale du handicap (CNH) du 26 avril 2023 un plan de développement pluriannuel ambitieux de création de 50 000 nouvelles solutions à horizon 2030, pour apporter une réponse aux enfants et adultes en situation de handicap sans solution adaptée à leurs besoins. Ce plan, qui s’élève à 1,5 milliard d’euros de fonctionnement et 500 millions d’euros dédiés à l’investissement, doit permettre d’amplifier l’effort global de transformation de l’offre d’accompagnement débuté depuis plusieurs années, tout en réduisant les inégalités territoriales d’accès à l’offre.
Objectifs stratégiques et opérationnels à 5 ans
Au vu de ces constats, l’ARS Île-de-France pilotera et portera un plan de développement massif de l’offre, porté par un soutien national, et pluri-partenarial : le plan Inclus’IF 2030, plan pour l’inclusion des personnes en situation de handicap en Île-de-France.
Les solutions mobilisant les dispositifs de droit commun en proximité du lieu de vie des personnes et de leurs proches seront recherchées et encouragées. Les dispositifs spécialisés seront mobilisés lorsque cela répond à des besoins spécifiques, dans une logique de subsidiarité au milieu ordinaire.
Le plan Inclus’IF 2030 vise en priorité le développement de solutions d’accompagnement pour les publics suivants (ces orientations populationnelles ne sont pas listées par priorité) :
Pour les enfants, les objectifs suivants seront des lignes directrices :
Pour les adultes :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Les conditions de réussite
Au-delà des conseils départementaux et de l’Éducation nationale, l’ensemble des parties prenantes de la prise en charge PH seront mobilisés pour articuler leurs compétences, afin de rendre cette extension de l’offre de prise en charge la plus en adéquation possible avec les besoins des usagers et la création d’un accompagnement complet. À cette fin, sont mises en place des gouvernances régionale et départementales qui réunissent l’ensemble des acteurs et opérateurs concernés.
Les priorités régionales et interdépartementales de financement des créations, extensions ou transformations d’établissements et services de la région Île-de-France pour la part des prestations financées sur décision tarifaire de la Directrice générale de l’Agence régionale de santé sont arrêtées et actualisées chaque année dans le cadre du programme interdépartemental d’accompagnement des handicaps et de la perte d’autonomie (PRIAC), consultable et téléchargeable sur le site internet de l’ARS Île-de-France49https://www.iledefrance.ars.sante.fr/programme-interdepartemental-daccompagnement-des-handicaps-et-de-la-perte-dautonomie-priac-de-la.
Fiche 3.9 / Poursuivre le déploiement de l’offre médico-sociale pour les personnes en difficultés spécifiques, en soin résidentiel et en équipes mobiles
Diagnostic et enjeux
La répartition territoriale des structures de soin résidentiel est encore hétérogène selon les départements. Les besoins sont croissants avec la montée de la précarité, d’une part, et des maladies chroniques chez les personnes exclues, d’autre part. Cette augmentation des besoins est aussi très dépendante de facteurs exogènes d’aval (fluidification des accès au logement ou à l’hébergement pérenne de droit commun).
L’Agence est engagée depuis de nombreuses années dans l’élargissement de l’offre de soin résidentiel et dans les dispositifs d’aller-vers. Le nouveau projet régional de santé marque une nouvelle étape d’accélération du déploiement de l’offre.
Concernant les lits halte soins santé (LHSS), une couverture de l’ensemble des départements franciliens en structure LHSS a été assurée sous le PRS2 : au moins un LHSS par département d’une capacité minimum de 25 places (ces places sont toutes autorisées, certaines sont en cours d’installation et toutes devraient ouvrir en 2023) ; soit, à date, 569 places de LHSS. S’agissant des lits d’accueil médicalisés (LAM), cet objectif n’est pas encore tout à fait atteint (206 places de LAM) malgré des besoins pourtant croissants pour des personnes dont l’état de santé semble s’être dégradé.
Concernant les places d’appartement de coordination thérapeutique (ACT), l’Agence a poursuivi le renforcement de l’offre avec, à date, 1 061 places autorisées. Cet élargissement de l’offre d’ACT, ainsi que du dispositif « Un chez-soi d’abord » pour que chaque département en soit doté, doit être poursuivi.
Concernant les équipes mobiles médico-sociales, 47 équipes ont été déployées pour assurer, de manière inconditionnelle, des premiers soins, des bilans de santé, une orientation vers les acteurs de santé et un accompagnement à l’ouverture de droits (« équipes mobile santé précarité » et « lits halte soins santé mobiles »), des soins infirmiers « à domicile » sur prescription médicale et de l’éducation à la santé (« équipes spécialisées de soins infirmiers précarité »), ainsi qu’un suivi de patients chroniques pour coordonner leur parcours en santé et les accompagner dans les démarches de la vie quotidienne (« appartements de coordination thérapeutique hors les murs »). Au vu des besoins, la poursuite du déploiement des équipes mobiles médico-sociales est incontournable.
L’offre de soin résidentiel dans le parcours des usagers sera traitée dans le PRAPS.
Objectifs stratégiques et opérationnels à 5 ans
Concernant le soin résidentiel, l’objectif reste l’augmentation du nombre de places en fonction des besoins des territoires, en travaillant sur les freins au déploiement de l’offre.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Le secteur médico-social relatif aux personnes en difficultés spécifiques (PDS) est fortement impacté, comme les autres acteurs, par des tensions RH importantes et par les difficultés de mobilisation du bâti.
De manière générale, et dans ce contexte, il est nécessaire de :
Le secteur médico-social PDS est tout autant impacté que le secteur personnes âgées / personnes handicapées et l’hôpital, que ce soit en termes de recrutement ou de stabilité sur les postes. Le secteur médico-social PDS et, plus largement, des métiers de la santé publique sont dorénavant complétement intégrés aux travaux ressources humaines en santé de l’Agence et au sein de l’axe 4 ;
Enfin, dans le cadre des réflexions avec le ministère de la Santé et de la Prévention :
Par ailleurs, le développement du secteur PDS en Île-de-France a pris du retard du fait de l’absence de bâti disponible ou par incapacité de transformer le bâti à un coût absorbable par le budget de fonctionnement. À ce titre, il convient de :
Fiche 3.10 / Investir pour répondre aux grands enjeux et priorités en matière de santé et d’accès aux soins, territoire par territoire
Contexte et enjeux
Répondre aux enjeux de santé et d’accès aux soins nécessite la réalisation d’investissements massifs dans notre système de santé pour accélérer la modernisation de nos établissements sanitaires comme médico-sociaux, restaurer les capacités financières de ceux qui en ont besoin, favoriser leur investissement courant, et investir dans le futur de notre système de santé, y compris dans les outils du numérique.
Dans le cadre du Ségur de la santé, plus de 2,4 milliards d’euros sont fléchés sur les prochaines années par le ministère en charge de la santé et de la prévention en Île-de-France, pour développer différents dispositifs au bénéfice des établissements sanitaires et médico-sociaux franciliens :
En complément, l’Agence a mobilisé, au sein de ses crédits, une enveloppe de 75 millions d’euros visant à cofinancer des dispositifs mis en place par les établissements en faveur du logement des soignants (cf. fiche 4.4).
Afin de garantir une réponse adaptée aux spécificités des territoires, l’ARS Île-de-France a fait le choix de mettre en place un Comité régional pour l’investissement en santé (CRIS), installé en 2021. Le CRIS est un dispositif de pilotage et de concertation, co-présidé par la directrice générale de l’ARS et le préfet d’Île-de-France, qui associe les élus, l’Assurance maladie, les représentants des établissements de santé, des établissements médico-sociaux et des professionnels de santé libéraux, ainsi que des représentants de la CRSA.
Le choix des investissements s’est basé, notamment, sur une analyse approfondie des infrastructures existantes dans chaque territoire et des besoins territoriaux, et sur la prise en compte de plusieurs priorités :
Les financements octroyés dans le cadre du Ségur de la santé seront phasés sur la période 2021 à 2030. Ils constitueront un levier majeur dans l’atteinte de ces objectifs et dans la mise en œuvre des autres orientations du PRS.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Mettre en œuvre les projets faisant l’objet de financements Ségur
Faire de ces projets des leviers de mise en œuvre opérationnelle des priorités régionales telles que définies, notamment, dans le présent PRS
Par nature, les projets retenus visent à améliorer l’offre de soins, sur la base des besoins spécifiques de chaque territoire. Leur mise en œuvre progressive au cours de la période du PRS contribuera donc à l’amélioration et à la modernisation de l’offre.
En complément, l’aide de l’ARS est conditionnée à des contreparties et à l’atteinte d’objectifs fixés avec l’établissement, sur différents volets :
Poursuivre la mise en place d’une stratégie régionale coordonnée de pilotage des investissements entre l’ARS, l’Assurance maladie, les collectivités et les acteurs du système de santé dans le cadre du CRIS
Fiche 3.11 / Accélérer la transformation numérique des organisations du système de santé
Diagnostic et enjeux
L’usage du numérique et son intégration dans les organisations et les pratiques professionnelles s’est grandement démocratisé ces cinq dernières années de par la pandémie de Covid-19, mais aussi grâce au déploiement d’outils numériques de parcours (télésanté, e-Parcours, ViaTrajectoire), au programme HOP’EN pour les ES ainsi qu’à des services socles (messagerie sécurisée de santé (MSS), dossier médical partagé (DMP) et identifiant national de santé (INS), en lien notamment avec le Ségur numérique) et de nombreuses applications proposées aux professionnels pour leur quotidien (gestion des rendez-vous, visioconférence, mise en relation de professionnels…). Le numérique est à présent considéré comme un levier majeur d’amélioration des parcours de santé des Franciliens, à condition qu’il permette la mise à disposition d’une information synthétique, pertinente et dans la bonne temporalité, pour chacun des acteurs.
Pour autant, son usage par les professionnels de santé et médico-sociaux franciliens reste encore à renforcer, notamment en favorisant son adéquation avec les pratiques ainsi que l’interopérabilité des différents outils. Pour les patients, le constat est semblable : même si 81 % des Franciliens connaissent Mon espace santé, seuls 21 % l’utilisent réellement et, pourtant, 67 % se disent prêts à utiliser davantage les outils numériques en matière de santé51Source : sondage ODOXA pour l’ARS de décembre 2022. .
En 2021, d’après l’Insee, 15,4 % des personnes de 15 ans ou plus sont par ailleurs en situation d’illectronisme, dont plus d’un tiers des plus de 60 ans. De plus, la catégorie socioprofessionnelle ainsi que la maîtrise de la langue française sont des déterminants de la maîtrise du numérique. En Île-de-France, les enseignements de la crise sanitaire, et notamment du programme de vaccination en « aller-vers », corroborent ces constats.
Dans une logique de meilleure appropriation et de développement des usages, les années à venir devront donc continuer à montrer que l’outillage numérique est au service des enjeux du système de santé afin :
Objectifs stratégiques et opérationnels à 5 ans
Les objectifs stratégiques régionaux s’intègrent dans les objectifs définis dans la feuille de route nationale du numérique en santé 2023-2027.
Accompagner les structures et les professionnels dans la mise en place et l’usage d’outils performants répondant à leurs organisations et modes opératoires
Proposer une offre de services numériques de coordination cohérente
Rendre plus lisible l’offre existante et faciliter l’orientation des patients
Poursuivre le repositionnement des patients/usagers au centre de leur parcours de soins grâce à des outils numériques davantage inclusifs, éthiques et sobres
Faciliter l’accès aux soins et le maintien à domicile
Améliorer le recueil, la structuration et la mobilisation des données de santé présentes au sein des outils mis à disposition de l’écosystème
Développer une logique partenariale dans le numérique en santé à la fois auprès d’instances institutionnelles (locales ou régionales) et du secteur privé
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 3.12 / Mobiliser les professionnels et les usagers pour améliorer la qualité et la pertinence des soins
Diagnostic et enjeux
La progression de la qualité des prises en charge repose sur l’amélioration de deux dimensions incontournables que sont la sécurité et la pertinence des soins. Pour ce faire, il importe de mobiliser l’expertise des professionnels de terrain. Par ailleurs, Il est aussi nécessaire de prendre davantage en compte l’expérience du patient pour le rendre acteur de son parcours de santé. Dans les situations de vulnérabilité que connaissent les plus jeunes, les plus âgés, les plus handicapés et les plus malades d’entre nous, une réflexion éthique peut être engagée, selon une approche collective, afin de déterminer comment agir au mieux dans le respect des personnes.
Entre 255 000 et 470 000 événements indésirables graves évitables annuels surviennent en établissements de santé ou sont à l’origine d’une hospitalisation, parmi lesquels près de 41 % sont associés à un produit de santé et 23 % à une infection associée aux soins. Plus de 10 000 décès par an seraient liés à une erreur médicamenteuse ou un effet indésirable. Les personnes âgées constituent une population fortement touchée par ce phénomène : 10 à 20 % des hospitalisations des 75 ans et plus sont liées à la iatrogénie médicamenteuse (notamment à la polymédication), et ce pourcentage passe à 25 % chez les 85 ans et plus.
Si la culture de gestion des risques est désormais bien implantée à l’hôpital, elle doit être mieux diffusée en ville et dans le secteur médico-social, où ces enjeux d’amélioration de la qualité et de la sécurité des prises en charge sont devenus très présents52Référentiel d’évaluation de la qualité des établissements et services sociaux et médico-sociaux - Validé par la CSMS de la Haute Autorité de santé le 8 mars 2022..
La pertinence des pratiques professionnelles permet donc, elle aussi, d’améliorer la qualité et la sécurité des patients et de limiter les dépenses évitables (actes redondants ou inutiles) pour la collectivité. Son renforcement se heurte à l’organisation cloisonnée de notre système de santé. Une meilleure coordination des acteurs lors du parcours du patient permettrait d’éviter gaspillage et actes inutiles.
L’instance régionale d’amélioration de la pertinence des soins (IRAPS) contribue à l’amélioration de la pertinence des soins dans la région ; elle concourt à la diffusion de la culture de la pertinence des soins et à la mobilisation des professionnels de santé/patients autour de cette démarche. L’IRAPS est notamment consultée sur le projet du plan d’actions pluriannuel régional d’amélioration de la pertinence des soins (PAPRAPS), arrêté pour quatre ans, lors de sa préparation, de sa révision et de son évaluation.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Il s’agit de co-construire un dispositif avec les professionnels de santé et les usagers, autour de quatre leviers.
Promouvoir une démarche porteuse de sens pour les professionnels de santé au cœur de la démarche
Pour cela, il s’agira de proposer des priorités en lien direct avec le cœur de métier des soignants. Il conviendra de s’appuyer sur le rôle des pairs et des sociétés savantes pour multiplier les relais de diffusion des recommandations auprès de professionnels de santé, de déployer des outils numériques d’aide à la décision médicale, de proposer des formations initiales et continues qui intègrent la qualité, la gestion des risques et la pertinence des soins. Il s’agira d’évaluer et améliorer les pratiques professionnelles, notamment en s’appuyant sur la dynamique professionnelle initiée au sein de l’IRAPS.
Informer les patients et usagers sur la qualité et la pertinence des soins pour leur permettre de prendre des décisions éclairées et de faire évoluer leur perception et leur comportement : sur le modèle des campagnes américaines et canadiennes « Choosing Wisely » (choisir avec soin)
Poursuivre, au niveau territorial et de manière décloisonnée, le développement de la culture de la sécurité et de la gestion des risques en mettant l’accent sur la prévention, la déclaration et la gestion des événements indésirables associés aux soins
Les retours d’expérience constituent un outil essentiel et leur mise en place est un pas important vers une culture de la sécurité. Le développement collectif d’une culture de l’évaluation sera soutenu (notification de meilleure qualité, participation active aux analyses de dysfonctionnement, définition et mise en œuvre des actions à mener). Les structures régionales de vigilance et d’appui seront mobilisées à cette fin, en appui aux établissements, aux professionnels et aux usagers, et dans une approche territoriale plutôt que dans des situations centrées sur l’hôpital.
Renforcer la continuité de la prise en charge tout au long du parcours entre soins de ville, établissements, services médico-sociaux et prise en charge à domicile
Axe 4 Partir des besoins des territoires et des usagers pour garantir une offre de soins accessible, adaptée et de qualité
Les ressources humaines en santé (RHS) constituent un sujet d’attention prioritaire pour l’Agence régionale de santé Île-de-France au regard des tensions que connaissent les soins de ville et les établissements (tant dans le secteur sanitaire que dans le secteur médico-social), tensions qui fragilisent aujourd’hui l’offre de soins et d’accompagnement.
La crise sanitaire a davantage accentué ces tensions, mettant à mal la capacité du système de santé à répondre aux besoins de santé de la population.
Certes, la mise en place des mesures issues du Ségur de la santé a constitué un des leviers permettant de lutter contre ces tensions en ressources humaines (RH) en mettant en place des mesures d’attractivité et de fidélisation.
Il en va de même de la mise en œuvre, en 2022, des mesures issues de la mission flash portant sur les soins urgents et non programmés, puis des mesures ministérielles portant plus globalement sur les tensions en ressources humaines, qui toutes témoignent de la volonté des pouvoirs publics d’actionner rapidement des dispositifs de soutien organisationnel et financier afin de garantir une réponse aux besoins de santé de la population.
Pour autant, ces tensions perdurent et s’aggravent. Les problématiques de démographie des professionnels de santé continuent d’exister à la fois en densité par rapport aux besoins de la population à couvrir, et en termes de répartition entre les différents territoires franciliens.
Les projections démographiques font en effet apparaître que la densité de médecins, actuellement en baisse, va continuer à diminuer jusqu’aux années 2030, avant d’amorcer une nette remontée. L’Île-de-France présente également une densité inférieure à la moyenne nationale en médecins généralistes, en infirmiers et en sages-femmes. Plus de 62 % de la population francilienne vit dans un territoire très sous-doté en médecins généralistes (ZIP) et près de 38 % dans un territoire sous-doté (ZAC). Ces chiffres sont les plus élevés de France, d’où le paradoxe de l’Île-de-France, identifiée comme représentant le premier désert médical français.
Par ailleurs, l’Île-de-France fait face à un vieillissement de ces professionnels de santé, notamment médicaux. Les nouveaux arrivants ne permettent pas, pour certaines professions, de compenser les départs en retraite des cinq prochaines années.
Compte tenu du temps nécessaire pour former un médecin, l’augmentation du capacitaire de formation médicale ne peut constituer l’unique réponse et ne garantit pas, à elle seule, une répartition équitable entre les différents territoires.
Les solutions pour garantir un meilleur accès aux soins devront parallèlement s’appuyer sur les formations des filières paramédicales et éducatives, qui permettent de disposer de professionnels supplémentaires plus rapidement opérationnels sur le terrain que les professions médicales. Elles devront également porter sur des actions d’organisation des soins (répartition des missions entre ville et hôpital, élargissement des compétences des professionnels paramédicaux…) et sur les conditions d’exercice pour optimiser le temps des professionnels de santé. Enfin, les incitations seront à renforcer pour encourager ces professionnels à se positionner sur les territoires où l’offre de soins est la plus déficitaire.
L’attractivité des métiers de la santé et de l’accompagnement ainsi que la fidélisation des professionnels qui s’y engagent constituent les enjeux sur lesquels l’ARS Île-de-France s’emploiera à intensifier ses actions, portées par le schéma régional de santé, en lien étroit avec les principaux partenaires intervenant sur ces sujets (conseil régional, universités, Éducation nationale, Unions régionales des professionnels de santé, ordres professionnels, syndicats professionnels, Assurance maladie, DRIEETS (Direction régionale interdépartementale de l’économie, de l’emploi, du travail et des solidarités), Pôle emploi, collectivités…).
Il s’agira pour l’ARS d’augmenter l’ensemble des ressources humaines en santé, toutes professions et filières confondues, en accentuant les efforts sur les métiers de la santé mentale, de la périnatalité, de la pédiatrie ainsi que de la médecine générale.
La diversification des profils sociaux des étudiants s’orientant vers les métiers de la santé sera aussi un objectif important pour ces prochaines années et un levier majeur pour la réduction des inégalités territoriales.
Ces enjeux s’inscrivent également pleinement dans le cadre de la concertation territoriale menée en Île-de-France, telle que souhaitée par le ministre en charge de la santé à l’occasion du Conseil national de la refondation (CNR) en santé, permettant d’envisager des solutions locales en réponse aux besoins des territoires, et d’engager l’ensemble des partenaires locaux dans leur mise en œuvre.
L’évaluation des dispositifs sera systématiquement mise en œuvre.
Cinq types d’actions sont ainsi privilégiés et visent à :

Exemples d’actions départementales issues du CNR Santé sélectionnées en lien avec les Conseils Territoriaux de Santé
1.Accompagner des NEET (jeunes ni en études, ni en emploi, ni en formation) issus des QPV en apprentissage vers le métier d’aide-soignant (Seine-Saint-Denis – 93).
2.En lien avec les objectifs de prévention de l’axe 1 du présent schéma : proposer à des étudiants en santé des emplois sur la prévention et promotion de la santé, suite à leur service sanitaire, sur des sujets prioritaires pour le département : sensibilisation à la vaccination HPV auprès de parents et d’enfants, ateliers prévention dans des centres d’hébergement d’urgence sur des thèmes identifiés lors du service sanitaire (Paris – 75).
3.Faire de la santé des soignants une priorité du département de Seine-et-Marne en déployant un plan d’action territorial partagé entre acteurs de santé du territoire avec l’association de la CPAM, de l’université Paris Est Créteil et de l’ensemble du réseau 77 des collectivités engagées en santé (Seine-et-Marne – 77).
Indicateurs stratégiques
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 4 - Ressources humaines en santé : former, recruter et fidéliser les professionnels de la santé en Île-de-France |
|||
|
Indicateur 22 |
Évolution du nombre de contrats d’allocation d’études (CAE) et de contrats d’engagement |
2022 538 CAE 51 CESP |
900 CAE 71 CESP |
|
Indicateur 23 |
Évolution du nombre de postes partagés entre ville et hôpital et entre CHU et hors CHU (en chiffres annuels) |
2022 Assistants spécialistes à temps partagé entre établissements de santé : 121 Médecins spécialistes : 23 Médecins généralistes : 12 |
Assistants spécialistes à temps partagé entre établissements de santé : 140 Médecins spécialistes : 35 Médecins généralistes : 20 |
|
Indicateur 24 |
Évolution de la densité des professionnels de santé et projections à moyen terme |
2022 2 337 professionnels de santé / 100 000 habitants |
2 500 professionnels de santé / 100 000 habitants |
|
Indicateur 25 |
Part des installations en zone sous dense (ZIP) parmi l’ensemble des installations pour les spécialités de 1er recours |
2020 31 % |
62 % |
|
Indicateur 26 |
Nombre de soignants entrant dans un logement co-financé par l’ARS (annuel et cumul depuis 2023) |
2022 12 soignants |
2 000 soignants |
Fiche 4.1 / Connaître et anticiper : l’Observatoire régional des ressources humaines en santé
Diagnostic et enjeux
Piloté sous l’égide de l’ARS, en lien avec les partenaires institutionnels et les fédérations, l’Observatoire régional des ressources humaines en santé a pour objectif, depuis 2019, de réaliser des diagnostics relatifs aux ressources humaines en santé, de la formation à l’exercice, tant dans le secteur sanitaire que médico-social.
Les objectifs de cet observatoire sont les suivants :
Il s’agit ici d’éclairer la prise de décision permettant à tout Francilien d’accéder à une offre de soins et d’accompagnement quels que soient sa situation sociale et son territoire de vie.
Objectifs stratégiques et opérationnels à 5 ans
En tenant compte des besoins de santé de la population actuelle et à venir, l’Observatoire régional devra être en capacité d’affiner l’objectivation des besoins de formation des professionnels médicaux et paramédicaux.
Les études de démographie médicale et paramédicale menées par l’Observatoire régional permettent d’identifier les professions en tension actuellement et dans les cinq années à venir.
Le croisement des analyses des entrants et des sortants dans la profession, des taux de fuite et également des critères de capacitaire de formation et d’évolution de la population francilienne à cinq ans permettront de réaliser des projections et de proposer des actions visant à appuyer ou à accompagner le recrutement dans les établissements de santé, médico-sociaux et en ambulatoire.
Pour ce faire, les données disponibles auprès des différents partenaires de l’Observatoire seront mobilisées et analysées selon un programme de travail partagé par les partenaires institutionnels, les fédérations et les représentants des usagers.
Les difficultés identifiées pour augmenter les capacités de formation doivent être collectivement prises en compte afin d’être levées pour permettre d’atteindre un capacitaire de formation répondant au besoin.
Le travail sur le capacitaire de formation doit être un travail sur le déroulé de la formation et les conditions favorisant la réussite des étudiants ; il doit être conduit en parallèle des travaux sur le capacitaire visant à obtenir l’augmentation attendue du nombre de diplômés.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
La composition de l’Observatoire doit être élargie au regard des ambitions et de ce nouveau périmètre.
Deux types d’études seront menées.
Les travaux de l’Observatoire devront inclure les évolutions des métiers, les évolutions des besoins de la population et donc des compétences attendues pour demain dans les métiers des secteurs d’activité concernés.
L’exploitation de ces différentes bases de données permettra aux différents acteurs travaillant sur les données de santé (ARS, fédérations hospitalières, URPS, établissements…) de disposer des indicateurs (densité, variation des effectifs, taux de fuite, taux d’activité…) par type de professions de santé et par structure. Ces analyses, indispensables aux diagnostics, seront un préalable à l’identification des besoins de santé et la réalisation de projections. Ainsi, l’ensemble de ces données et de ces indicateurs permettront d’être force de proposition tant pour les recensements des quotas de formation que pour la mise en place d’actions d’attractivité et de fidélisation, selon les problématiques spécifiques des professions de santé exerçant en ville et dans les établissements sanitaires et médico-sociaux. Ces propositions tiendront compte des besoins et spécificités de santé et d’accompagnement des Franciliens.
L’ensemble de ces données et des indicateurs co-construits permettront d’accompagner les différents partenaires sur les champs des RHS.
L’Observatoire régional publiera régulièrement les productions réalisées avec les partenaires, mettant ainsi à disposition de toutes les parties prenantes un tableau de bord de la démographie des professions de santé en Île-de-France.
Fiche 4.2 / Renforcer l’attractivité des secteurs sanitaire et médico-social et accompagner le début de l’activité professionnelle
Diagnostic et enjeux
L’attractivité des secteurs sanitaire et médico-social est un enjeu prioritaire pour l’ARS Île-de-France pour réduire les tensions existantes sur les ressources humaines en santé (RHS).
Deux types d’actions sont ainsi envisagés :
Objectifs stratégiques et opérationnels à 5 ans
Dans le contexte de tensions sur les ressources humaines en santé (RHS) et de pénurie de professionnels formés, les actions de sensibilisation et de valorisation des métiers de la santé et de l’accompagnement devront viser un public très large :
Ces actions seront menées au niveau national, régional et local par les acteurs de l’Éducation nationale, de l’enseignement supérieur, de l’emploi et de l’insertion, en lien étroit avec les établissements de santé, les établissements du secteur social et médico-social, les universités, les unions régionales des professionnels de santé (URPS) et les organismes de formation. Ces actions de sensibilisation pourront être complétées, pour les postes moins qualifiés, par des propositions de recrutement accompagnées d’un parcours de formation courte, préalable ou simultanée à l’entrée en fonction.
L’objectif est, d’une part, de pouvoir alimenter des viviers de professionnels ou futurs professionnels au profil et niveau de qualification variés, prêts à s’investir dans les secteurs visés ; d’autre part, de proposer et d’accompagner ces derniers dans des parcours qui correspondent au mieux à leurs attentes et répondent aux besoins de l’offre de soins et d’accompagnement au sein des territoires. L’intervention de l’Agence vise à la fois les professionnels ou futurs professionnels, mais aussi les employeurs dans leurs démarches de recrutement.
Un accompagnement des étudiants en formation en vue de leur début d’activité professionnelle, incluant les partenaires institutionnels régionaux et en lien notamment avec l’université, devra se poursuivre par le biais d’actions visant à soutenir toute initiative permettant d’encourager l’ancrage du professionnel formé, à l’issue de sa formation, sur le territoire francilien et/ou l’accompagner lors de son installation et insertion au sein d’un territoire. La stratégie territoriale d’universitarisation finalisée au début du PRS, conjointement avec la Conférence des doyens de santé d’Île-de-France, permettra d’enrichir les propositions de formation et de carrière, y compris hospitalo-universitaires, sur les territoires ne disposant pas d’unité de formation et de recherche (UFR) santé.
Les jeunes professionnels sont en outre plus susceptibles de commencer à exercer dans les territoires qu’ils connaissent, soit parce qu’ils en sont originaires, soit parce qu’ils les ont découverts lors de leurs études, en particulier à l’occasion des stages. Dans le respect de ses compétences et en lien étroit avec les institutions en charge de la formation, l’Agence se mobilisera pour que l’offre de formation, à la fois théorique et pratique, soit répartie sur l’ensemble du territoire. Cette offre doit permettre à chaque jeune de pouvoir accéder aux études de santé sans contrainte excessive liée à l’éloignement et quelle que soit son origine sociale. Elle doit également garantir à chaque étudiant qu’il aura l’occasion, au cours de ses études, d’appréhender toute la variété des territoires et modes d’exercice possibles en Île-de-France.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
La promotion des formations et des métiers des secteurs sanitaire et médico-social devra se poursuivre par le biais de campagnes de communication nationales et/ou régionales, en lien avec les partenaires.
La participation à des forums, journées portes ouvertes, réunions d’information, interventions en milieu scolaire, ainsi que la qualité et l’exhaustivité des informations proposées et demandées aux candidats sur Parcoursup participeront à rendre visibles ces métiers et formations afin d’attirer un large public vers ces secteurs d’activité. Un travail ciblé sur les étudiants susceptibles de se réorienter pendant leur formation devra rendre plus visibles les possibilités de passerelles qui leur sont accessibles.
Pour les métiers les moins qualifiés, la valorisation des dispositifs permettant les réorientations professionnelles et les parcours vers l’emploi (formations préalables, accompagnement vers l’emploi, insertion) se poursuivra en lien avec les acteurs locaux concernés.
Dans le cadre de la convention de partenariat Pôle emploi - ARS, l’appui au recrutement des établissements médico-sociaux des secteurs personnes âgées (PA), personnes en situation de handicap (PH) et personnes en difficultés spécifiques (PDS) sera poursuivi, en favorisant les actions au plus près des territoires.
S’agissant du secteur médico-social PA/PH, la coopération avec les plateformes des métiers de l’autonomie sera recherchée pour intensifier les recrutements et la fidélisation des professionnels. S’agissant des métiers de la santé publique (dont le secteur médico-social PDS), l’enjeu sera en particulier de faire découvrir des métiers parfois moins connus, notamment aux étudiants en santé.
Pour les professionnels médicaux, le constat du manque d’attractivité des carrières, y compris hospitalo-universitaires, est largement partagé. Les initiatives visant à favoriser l’attractivité de ces filières et à construire des propositions correspondant aux attentes des jeunes praticiens seront activement soutenues (ex. : mise en place de postes partagés, promotion de l’exercice coordonné, mobilité au cours de la carrière…) en lien avec les besoins spécifiques de chaque territoire.
L’ARS, en partenariat avec l’Assurance maladie, continuera à travailler avec les élus locaux pour soutenir les solutions existantes en matière d’accès aux soins dans une logique de coopération territoriale, afin d’éviter toute concurrence délétère à l’accès aux soins.
La collaboration étroite entre l’ARS et l’Assurance maladie se poursuivra pour promouvoir les dispositifs conventionnels existants (contrats démographiques, IPA, assistants médicaux) afin de travailler sur l’attractivité des métiers et des zones d’intervention. Le soutien à l’exercice coordonné sera aussi l’une de leur action commune pour renforcer la coopération entre les acteurs. S’agissant des futurs et jeunes diplômés, l’ARS continuera de soutenir le dispositif régional visant à proposer des contrats d’allocation d’études (CAE) pour des formations conduisant à des diplômes permettant l’exercice de professions en tension. Outre la communication effectuée sur le site de l’ARS portant sur ce dispositif régional, une communication préalable au lancement de chaque campagne d’appel à projets s’effectuera auprès des établissements, instituts de formation et représentants des étudiants, afin de rendre davantage lisible ce dispositif régional auprès des territoires, des secteurs d’activité concernés et de l’ensemble des publics visés. Cette communication sera conduite en partenariat avec les fédérations des différents secteurs d’activité. Cette réflexion sera également l’occasion d’une discussion entre les différents employeurs sur les conditions proposées par les établissements de façon individuelle, afin de prévenir les risques induits par ces multiples propositions faites aux étudiants.
Des actions de communication ciblées auprès des étudiants en santé devront être réfléchies (par exemple sous forme de forums, journées portes ouvertes, interventions en milieu scolaire, réseaux sociaux…), formalisées et mises en œuvre, afin, d’une part, d’informer ces derniers, tout au long de leurs études, des perspectives professionnelles qui s’offrent à eux en Île-de-France, et d’autre part, de les mettre en relation avec des offreurs de soins du territoire pour des vacations ponctuelles pendant leurs études, voire plus si l’opportunité se présente. Il s’agit là d’utiliser au mieux les possibilités réglementaires qui permettent aux étudiants en santé de commencer à travailler dans le domaine de la santé sous forme de vacation dès leur formation initiale, et de favoriser ensuite un ancrage territorial dès le début de leur exercice professionnel.
L’ARS entend accompagner la valorisation de toute initiative, au niveau local, visant à identifier et lever les freins à l’installation et à promouvoir localement des parcours professionnels adaptés aux attentes des futurs professionnels des territoires (ex. : soutien de l’ARS aux URPS pour mettre en œuvre ce type d’initiatives, mise en place des guichets uniques pour les professionnels, soutien aux communautés professionnelles territoriales de santé (CPTS) et aux maisons de santé pluriprofessionnelles (MSP), développement des actions en facteur de la qualité de vie au travail).
Elle entend également accompagner la mise en œuvre au niveau de la région de dispositifs, prévus par le cadre réglementaire, favorisant l’installation dans les zones déficitaires de la région ou dans une spécialité en tension, que ce soit en ville (ex. : contrat d’engagement de service public - CESP) ou en établissement public de santé (ex. : primes d’engagement dans la carrière hospitalière, prime d’exercice territorial). En particulier, l’ARS proposera au ministère en charge de la santé de faire évoluer le critère sur le niveau de formation nécessaire pour être éligible au CESP, en vue de permettre au futur professionnel ayant bénéficié de ce dispositif de pouvoir disposer d’un temps d’engagement suffisant lui permettant un ancrage professionnel au sein d’un territoire. Le but est d’augmenter le nombre d’étudiants bénéficiaires, dont les projets professionnels doivent répondre précisément aux objectifs d’accès aux soins dans les spécialités ou les territoires déficitaires. Le CESP est actuellement proposé en médecine générale et odontologie, l’intégration d’autres spécialités très déficitaires au sein de ce dispositif pourrait constituer un levier efficace pour garantir l’accès aux soins.
L’enjeu de l’évaluation de l’efficacité de ces dispositifs sera à traiter pour concentrer les interventions sur les dispositifs permettant effectivement l’installation sur le long terme des professionnels de santé.
Enfin, s’agissant des aides à l’installation, en lien étroit avec les partenaires compétents (Assurance maladie, URPS, collectivités, CPTS…), la promotion du guichet unique (associant ARS, Assurance maladie, ordres, CPTS, collectivités territoriales) et la valorisation des actions mises en place au sein de protocoles établis avec les partenaires (ex. : protocole URPS) se poursuivront dans le cadre des actions initiées à destination des professionnels et des échanges que l’ARS entend maintenir avec ces derniers (cf. axe 3).
Fiche 4.3 / Former, diversifier les parcours professionnels et dynamiser les carrières
Diagnostic et enjeux
La région Île-de-France représente une part importante de l’offre de formation proposée sur le territoire national à destination des secteurs sanitaire et médico-social (ex. : en 2021, pour la formation conduisant au diplôme d’État pour les infirmiers (IDE) : 20 %, pour la formation de 3e cycle en médecine : 17 %). Elle forme toutefois une part significative de ressources médicales et paramédicales qui partent ensuite exercer dans d’autres régions. Elle connaît ainsi des taux de fuite importants. À titre d’exemple, le taux de fuite des diplômés IDE hors Île-de-France est de 23 % cinq ans après l’obtention du diplôme et de 13 % l’année même de la diplomation. En janvier 2022, 33 % des médecins généralistes diplômés en Île-de-France exercent en dehors de la région.
Ce constat s’applique pour l’offre de soins et d’accompagnement, malgré une diversité d’activités et de types de structures, ayant pour certaines un rayonnement international. Pour autant, ces structures rencontrent des difficultés à fidéliser les professionnels au sein de leurs équipes.
Au regard de ces constats, l’enjeu est ici de former suffisamment de professionnels et de les fidéliser afin de faire face aux départs de professionnels et à l’évolution des besoins de la population francilienne.
S’agissant de la formation des professionnels à la prévention, au soin et à l’accompagnement, plusieurs enjeux portant sur le contenu de la formation sont visés, afin notamment de déployer des méthodes d’apprentissage innovantes (numérique, distanciel, simulation) en vue de faire bénéficier l’ensemble des étudiants des mêmes contenus de formations théorique et pratique, en équipe pluriprofessionnelle, et d’accompagner au niveau régional la mise en œuvre des différentes réingénieries de formations paramédicales. La formation pratique des étudiants en santé ou en formation sociale est également un enjeu majeur. Le bon accueil et le bon accompagnement du stagiaire doit favoriser l’ancrage de celui-ci au sein de la formation qu’il a choisi de suivre et, par la suite, son insertion professionnelle au sein de la structure où s’est déroulée sa formation pratique ou sur le territoire francilien. Des mesures concrètes seront déployées pour améliorer la qualité des terrains de stage et de l’encadrement proposé au stagiaire. Enfin, l’universitarisation des formations en santé est un atout pour l’attractivité de ces formations, en augmentant les possibilités d’évolution de carrière du futur professionnel de santé (poursuite ou reprise d’études, activité de recherche…).
Parallèlement à cet enjeu sur la formation, il est observé que les professionnels en cours de carrière souhaitent pouvoir disposer d’une plus grande souplesse dans le recours aux différents types de mobilité (mobilité entre secteurs géographiques ou secteurs d’activité, mobilité entre modes d’exercice). Il s’agit ici de poursuivre les différentes actions régionales et de les développer sur l’ensemble des secteurs d’activité. Ces propositions, actuellement centrées sur le début de carrière, pourraient être élargies à d’autres moments de la vie professionnelle, notamment la préparation de la cessation d’activité. La dernière période de l’activité professionnelle constitue sans doute un temps propice à un nouvel exercice, sur un temps et des modalités choisis, afin de tirer au maximum profit de l’expérience acquise par le professionnel tout au long de sa carrière. La diversification des modes d’exercice en établissement et entre établissement/ville est également un levier en vue d’attirer et de fidéliser des professionnels au regard des aspirations actuelles de ces derniers quant à leur mode d’exercice. De même, le développement de l’intervention de professionnels libéraux, professionnels d’autres établissements, voire bénévoles, au sein des établissements doit être pris en compte dans la réflexion menée sur les RHS.
Objectifs stratégiques et opérationnels à 5 ans
S’agissant de la formation des étudiants en santé et des internes
Il s’agit, d’une part, en articulation étroite avec le schéma régional des formations sanitaires et sociales, de poursuivre l’accompagnement des instituts de formation dans la déclinaison et la mise en œuvre des différentes réingénieries de formations paramédicales, et favoriser ainsi une harmonisation régionale de la formation dispensée aux étudiants et élèves paramédicaux.
L’ARS contribuera dans ce cadre autant que de besoin, et considérant son champ de compétence, à la réflexion sur l’universitarisation des formations en santé.
Il s’agit, en outre, de mener une réflexion globale sur les stages en identifiant les évolutions possibles impactant, d’une part, le contenu et la qualité, la diversité des stages proposés aux étudiants en santé et, d’autre part, l’accueil, l’encadrement des étudiants au sein des structures d’accueil et l’accessibilité de ces étudiants aux lieux de stage. La préparation aux stages dans le secteur médico-social (PA/PH/PDS) devra être particulièrement travaillée dans les organismes de formation, via des sensibilisations et informations sur ce champ en amont du premier stage.
Considérant la spécificité de la formation aux métiers de la santé nécessitant une maîtrise technique des gestes et organisations dans les soins prodigués au patient, l’amélioration des méthodes d’apprentissage sera recherchée. Les avancées technologiques proposent aujourd’hui des outils de simulation de la réalité très performants dont le secteur de la santé, et en particulier celui de l’enseignement en santé, peut désormais bénéficier. Cela permet à l’ensemble des étudiants en santé et internes d’aborder la prise en charge du patient avec les acquis cliniques et techniques nécessaires et de respecter ainsi le principe « jamais la première fois sur le patient ». La simulation permet ainsi de s’entraîner individuellement, mais aussi collectivement en équipe pluriprofessionnelle. Elle facilite l’appropriation des pratiques par la répétition des gestes et des activités ; elle vise à en assurer la maîtrise. Consciente de l’importance de ces nouvelles approches pédagogiques dans la formation initiale et continue des professionnels de santé, et désireuse de soutenir les avancées technologiques, l’ARS Île-de-France mène depuis 2014 une démarche de soutien à la simulation en santé qu’elle entend poursuivre en articulation avec les autres dispositifs de soutien existants53Exemples de dispositifs soutenus : https://www.iledefrance.ars.sante.fr/system/files/2019-07/AAP-resultats-formation-prof-simulation-en-sante-2019_1.pdf . Elle s’attachera à ce que la formation via la simulation en santé soit également adaptée à la formation aux soins et à l’accompagnement des personnes âgées, des personnes handicapées et des personnes en difficultés spécifiques.
Aussi, en lien avec les objectifs de la feuille de route nationale du numérique en santé 2023-2027, l’ARS pourra promouvoir, auprès des responsables des formations de l’université ou des organismes formateurs, l’intégration de temps de formation sur les enjeux du numérique (RGPD, sécurité, droits des patients, télésanté, etc.).
Il est également important que l’ARS puisse promouvoir, auprès des organismes formateurs, l’intégration de temps de formation sur les enjeux de la lutte contre la maltraitance.
Enfin, comme pour d’autres secteurs d’activité, la formation par l’apprentissage comme voie d’accès aux diplômes devra être développée pour les métiers des secteurs sanitaire et médico-social (PA, PH, PDS). Une première étape visant un enjeu de communication sur les atouts de ce dispositif pour l’apprenti et l’employeur est à organiser avec l’ensemble des partenaires concernés, prioritairement auprès du public lycéen, des jeunes éloignés de l’emploi et auprès des employeurs. Une seconde étape consistera à faciliter les accès au parcours en apprentissage (en particulier, accès aux aides pour sécuriser le parcours de l’apprenti).
S’agissant de l’exercice des professionnels de santé
Avec un objectif de valorisation des compétences des professionnels de santé, la promotion professionnelle demeure un levier à la main de l’employeur qui lui permet de fidéliser le professionnel au sein de ses équipes. L’ARS Île-de-France valorisera ce dispositif au regard de ses objectifs et, notamment, identifiera avec les partenaires régionaux les points d’évolution du processus permettant un recours équitable à ce dispositif par les professionnels de santé, quel que soit l’employeur concerné. L’ARS Île-de-France soutiendra les parcours professionnels ; pour ce faire, dans le secteur médico-social, elle s’attachera à valoriser les montées en compétence des professionnels en poste de façon à préparer l’accès aux formations qualifiantes d’aide-soignant et d’infirmier et à limiter les échecs en cours de formation qualifiante. Elle pourra s’appuyer sur les formations existantes (exemple : préparation à la formation qualifiante d’aide-soignant) ou sur la formation d’agent de service hospitalier qualifié (ASHQ) qui permet aux ASH en poste auprès des personnes âgées de se former à la réalisation des soins de confort, d’hygiène et de bien-être de la personne âgée.
L’accompagnement de la mobilité entre secteurs d’activité et modes d’exercice est un objectif majeur au regard du contexte actuel des ressources humaines, avec l’idée que l’on n’exerce plus aujourd’hui toute sa carrière professionnelle de la même façon et au même endroit.
Dans ce contexte, l’ARS poursuivra deux types d’actions.
Tout établissement, quelle que soit son activité (sanitaire, grand âge, handicap, structure de prévention, structure destinée au public à difficultés spécifiques, unité sanitaire en milieu pénitentiaire), doit pouvoir participer à ces dispositifs régionaux.
L’extension de ces postes partagés à des professions paramédicales sera étudiée, afin de permettre également à ces professionnels de travailler sur la même période au sein de deux structures différentes ou en établissements et en ville, autour de projets de soins communs et dans une logique de parcours patient.
Une réflexion régionale, portée par l’ARS en lien avec les partenaires régionaux institutionnels (notamment les CPAM), sera menée sur l’accompagnement du recours à ces mobilités par les professionnels médicaux séniors, dans le cadre de la valorisation de leur expérience professionnelle, pouvant contribuer à la prise en charge de populations vulnérables ou à une prise en charge hyperspécialisée.
En parallèle de ces travaux sur le mode d’exercice, l’agence poursuivra ses actions visant à promouvoir et accompagner le déploiement de différentes pratiques professionnelles (protocole de coopération, délégation de tâche, pratique avancée) et à renforcer la capitalisation et les retours d’expérience sur les démarches innovantes réussies.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Dans le cadre de la réflexion à mener sur la formation des professionnels, l’ARS souhaite mener un travail de fond sur la formation pratique – le stage –, permettant de poursuivre les travaux pour proposer une offre de terrains de stages adaptée au sein de chaque territoire, accompagner chaque étudiant dans le cadre du déroulement du stage, faciliter l’accès géographique aux différents stages et s’assurer de la mise en œuvre d’un encadrement de qualité.
Pour maximiser la réussite des étudiants en soins infirmiers, un parcours personnalisé d’accompagnement des étudiants sera testé, puis déployé, avec le conseil régional d’Île-de-France (CRIF). Une cohorte d’étudiants infirmiers bénéficiera de cet accompagnement, qui prendra la forme d’actions variées en réponse aux difficultés qu’ils rencontrent. L’impact de ces actions sur le nombre d’étudiants diplômés et leur insertion au sein des territoires franciliens fera l’objet d’une évaluation précise en sus d’un plus large déploiement.
En parallèle, le dispositif « Logement des soignants » (cf. fiche 4.4) pourrait être décliné aux étudiants en santé, notamment en grande couronne pour les internes, afin de faciliter l’accès à leur stage.
Une réflexion conjointe à celle du CRIF, et en lien avec les collectivités territoriales, doit être menée sur plusieurs thématiques comme les transports, la petite enfance, visant à permettre un meilleur déroulement des stages des étudiants.
Dans le cadre du déploiement de l’offre de stages en ville, en lien étroit avec l’université et les instituts de formation, l’ARS mènera une réflexion avec les partenaires concernés, notamment les URPS et les CPAM, permettant de sensibiliser les professionnels de santé de ville sur l’attrait de la fonction de maître de stage et l’impact sur leur activité dans le contexte de tension démographique que rencontrent ces professions.
L’ARS accompagnera les établissements dans leurs actions visant à permettre aux professionnels de santé d’envisager une évolution de leurs compétences via la promotion professionnelle. Elle souhaite ainsi identifier, en lien avec les partenaires régionaux compétents, notamment le CRIF, les leviers qui peuvent être activés et permettre tout ajustement au plus près des besoins du territoire.
L’ARS continuera de mobiliser les leviers financiers du Fonds d’intervention régional (FIR) en vue de poursuivre l’accompagnement du déploiement des dispositifs régionaux portant sur les postes partagés ou mixtes et son élargissement à d’autres professions (ex. : la maïeutique). Une réflexion sera menée par l’Agence sur le cahier des charges de ces dispositifs régionaux, visant à étudier l’opportunité d’élargir les critères d’éligibilité à des professionnels médicaux séniors.
Le suivi des protocoles de coopération déclarés par l’équipe de promoteurs doit perdurer, notamment en vue de la réalisation d’un bilan à destination du ministère chargé de la santé, permettant de formaliser des propositions sur l’évolution des compétences de l’infirmier.
En parallèle de ce suivi, dans le contexte de tension démographique, le développement de la pratique avancée pour les infirmiers en exercice doit être renforcé. L’ARS suivra l’exercice de l’infirmier en pratique avancée (IPA) afin de disposer de données sur sa pratique et la fonction qu’il occupe, en vue d’évaluer la cohérence entre la formation suivie et la fonction occupée. Elle accompagnera les professionnels et structures de soins dans leur réflexion visant à identifier les propositions d’évolution des mentions du dispositif de pratique avancée en fonction des besoins des secteurs d’activité et des compétences des professionnels concernés, à destination du ministère de chargé de la santé. L’ARS Île-de-France poursuivra son soutien à ces évolutions et accompagnera les IPA diplômés qui se dirigent vers certaines populations prioritaires (ex. : la personne âgée). Enfin, elle contribuera à l’identification des freins au développement de la pratique avancée pour l’IDE exerçant en libéral, afin d’alimenter la réflexion au niveau national et avec les acteurs compétents au niveau régional.
S’agissant des différents types d’exercice en établissement, certains types d’offre d’intérim s’organisent à l’initiative des établissements, notamment au sein du secteur d’activité médico-social. En parallèle, le cadre réglementaire sur l’intérim a récemment évolué. Un accompagnement régional doit être mené, en lien avec la Direction régionale des finances publiques (DRFiP), visant à évaluer les initiatives régionales et mettre en œuvre le cadre réglementaire de façon priorisée au regard des tensions territoriales existantes.
De même, la possibilité pour les libéraux de participer à l’activité hospitalière au sein d’un établissement public de santé (EPS) devra être davantage promue au sein de la région ; les projets des structures pourront être accompagnés par l’ARS en fonction du besoin de chaque territoire.
Enfin, les bénévoles peuvent apporter une contribution très importante au bien-être des patients ou résidents. Les conditions de réussite seront identifiées, partagées, et leur déploiement soutenu par des actions de l’ARS au niveau régional et territorial.
Fiche 4.4 / Soutenir l’engagement des professionnels de santé
Diagnostic et enjeux
Dans le cadre des différentes actions visant à fidéliser les professionnels de santé, l’ARS Île-de-France soutiendra l’engagement de ces derniers et ce, dans un contexte d’évolution du secteur d’activité au regard, d’une part, de l’adaptation du système de santé au vieillissement de la population, au développement des maladies chroniques, à l’arrivée de nouvelles technologiques et, d’autre part, aux différentes crises (crise sanitaire exceptionnelle ou crise résultant d’une épidémie saisonnière) impactant les organisations du travail et la qualité de vie au travail.
La spécificité des métiers de la santé et de l’accompagnement, assortie des contraintes d’exercice dans un contexte en pleine évolution, doit amener les autorités régionales et locales à accompagner et soutenir les professionnels et les étudiants en santé et formation sociale dans leur quotidien professionnel en vue, notamment, de prévenir des arrêts d’activité prématurés ou des départs hors Île-de-France.
À cet égard, l’Agence accompagnera les acteurs (ex. : instituts de formation, universités, établissements de santé et médico-sociaux, structures d’exercice coordonné…) dans le cadre de la déclinaison de leur politique interne portant sur la qualité de vie et des conditions de travail (QVCT) et la qualité de vie des étudiants en santé (QVES). Les structures de soins sont particulièrement demandeuses d’un accompagnement sur le sujet de la QVCT, qu’il s’agisse d’un accompagnement financier, d’un accompagnement visant à formaliser la démarche QVCT et valoriser les actions entreprises ou d’un accompagnement permettant de créer un espace d’échange autour de la QVCT. En parallèle de cet enjeu, dans le cadre des objectifs du Ségur de la santé visant une qualité de vie au travail participant à la qualité des soins dispensés, l’ARS poursuivra le dialogue sur le déploiement d’un projet de management au sein des structures de soins (qu’il s’agisse d’établissements ou de structures d’exercice coordonné). L’enjeu est ici de permettre à chaque professionnel de santé de participer à la définition de son organisation de travail, prenant en compte la réalité de sa pratique, et faire en sorte que cette organisation contribue pleinement au fonctionnement de la structure de soins.
Des actions actuellement mises en place sur la formation et l’investissement du quotidien ont d’ores et déjà permis l’acquisition de matériels et la réalisation de travaux sur la lutte contre la sinistralité dans le secteur du médico-social.
Enfin, les différentes actions des établissements portant sur l’organisation du travail doivent contribuer à offrir un environnement de travail de qualité participant au développement de l’engagement du professionnel de santé, à l’amélioration de sa qualité de vie et à sa fidélisation au sein de cette structure. Dans la continuité des mesures issues du Ségur de la santé, l’implication des professionnels de santé dans la stratégie de l’établissement ou du territoire est identifiée comme un facteur majeur de fidélisation des équipes. Un enjeu de réflexion commune entre la gouvernance de chaque structure et les partenaires sociaux doit ainsi se poursuivre.
Les enjeux en matière d’organisation du travail dans les ESMS consistent en la mise en place de réelles stratégies de formation qui s’inscrivent dans la durée, dans la valorisation des rôles propres des aides-soignants et des IDE, dans la bonne intégration des nouveaux métiers (secrétaires médicales, éducateurs APA, etc.) ou encore dans la sensibilisation de l’ensemble des professionnels aux accompagnements médico-sociaux.
Objectifs stratégiques et opérationnels à 5 ans
S’agissant de l’accompagnement que l’ARS mènera au sein de la région sur la QVCT et la QVES, l’objectif est de partager, évaluer et diffuser les démarches innovantes en lien avec les partenaires et les acteurs régionaux intervenant sur le sujet.
L’ARS portera également une vigilance particulière sur les différentes actions régionales pouvant être proposées sur la prévention des risques professionnels et psychosociaux, pour la santé au travail et la sécurité des professionnels de santé, dans le contexte de tensions en ressources humaines survenues à la suite de la crise du Covid-19.
Ces différents accompagnements doivent s’inscrire dans le cadre des différentes négociations collectives visant à faire évoluer les organisations de travail et à réduire les emplois précaires au sein de chaque établissement, favorisant l’environnement de travail des professionnels et leur engagement au sein de la structure à laquelle ils sont rattachés. L’ARS accompagnera les établissements dans la mise en œuvre de leur plan égalité professionnelle, en lien avec les instances de dialogue social et avec le réseau des référents égalité, afin de mettre en place au quotidien la politique d’égalité professionnelle au plus près des agents des établissements.
L’ARS participera également au développement d’un environnement favorable pour les professionnels de santé en déployant le dispositif régional « Logement des soignants », en investissant dans la modernisation des établissements sanitaires et médico-sociaux et en finançant les « investissements du quotidien » (cf. fiche 3.10). 75 millions d’euros sont prévus dans le cadre de l’initiative régionale « Logement des soignants » pour cofinancer des dispositifs mis en place par les établissements en faveur du logement des soignants, dans les zones tendues d’Île-de-France (Paris, petite couronne et zones Abis de la grande couronne). Prioritairement destiné aux IDE des établissements publics sanitaires et médico-sociaux, le dispositif pourra être élargi à d’autres professions prioritaires et aux internes (cf. fiche 4.3).
Cette politique s’appuiera en premier lieu sur le management de proximité ; des actions particulières seront proposées à ce public pour les accompagner. En second lieu, un portage de cet enjeu sera à décliner au niveau de la gouvernance des établissements (politique qualité de l’établissement et politique de formation).
Ces démarches sont également à déployer pour les professionnels de santé de ville.
Enfin, la gouvernance d’un établissement public de santé (EPS) est susceptible d’impacter la fidélisation des professionnels exerçant en son sein. Favoriser l’implication du professionnel de santé dans la stratégie de l’établissement au sein de ses organisations établies participe à la diversification et à l’évolution de ses compétences et est susceptible de constituer un vecteur d’ancrage du professionnel au sein de l’établissement, qu’il s’agisse d’une structure hospitalière ou d’une structure de ville (ex. : gouvernance d’une CPTS).
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
S’inscrivant dans l’objectif national visant à mettre en place des équipes de prévention par GHT, l’ARS créera un réseau de correspondants QVCT qui participeront aux travaux régionaux.
Des séminaires sur la thématique QVCT seront périodiquement organisés au niveau des territoires et/ou par secteur, en lien avec les acteurs régionaux intervenant sur cette thématique.
Des actions de communication, permettant de mobiliser les établissements sur cette thématique et de partager les différentes actions menées au sein de chaque territoire, seront menées au sein de la région.
Une réflexion sera également conduite sur la mise en place d’un appel à projets régional sur la QVCT, permettant d’accompagner les structures dans le déploiement des projets sélectionnés.
L’ARS poursuivra son accompagnement des actions développées au sein de la région et venant en soutien des professionnels par la mise en place de plateformes dédiées ou le développement d’actions de prévention individuelle et collective, en lien avec l’ensemble des partenaires. Cet accompagnement visera également les différentes actions portant sur la prévention des risques psychosociaux (RPS) et des troubles musculo-squelettiques (TMS) ou la santé au travail, en révisant les modalités d’utilisation des crédits des contrats locaux d’amélioration des conditions de travail (CLACT).
Les actions régionales portant sur la santé des soignants (ex. : mise à disposition de mutuelle d’entreprise, projet autorisant l’ouverture d’une activité de soins destinée à la prise en charge de soignants) ou sur la sécurité des soignants exerçant en ville ou en établissement seront poursuivies et promues auprès des professionnels de santé.
L’ARS s’inscrira dans les différentes réflexions nationales visant à identifier l’impact d’actions sur la QVCT, notamment les solutions numériques, ou toute action visant à poursuivre l’acculturation des acteurs RH et managers (cf. fiche 3.11).
Le déploiement d’actions concrètes visant à améliorer l’environnement de travail des soignants et faciliter la conciliation entre vie personnelle et vie professionnelle sera renforcé.
La mise en œuvre du dispositif « Logement des soignants » se poursuivra dans un contexte de dialogue avec l’ensemble des partenaires et s’inscrira dans le cadre des dispositifs qui peuvent être proposés par d’autres partenaires régionaux (CRIF, collectivités territoriales, services de l’État). Sur ce modèle, des solutions adaptées aux contraintes des professionnels en matière de petite enfance ou de transport seront également recherchées avec les différents partenaires, tout particulièrement les collectivités. L’implication des collectivités territoriales permettra d’établir une stratégie territoriale pour attirer les professionnels de ville afin de maintenir l’offre de secteur 1, avec par exemple des actions visant la maîtrise du coût du foncier. Cette stratégie territoriale doit également permettre une meilleure articulation des aides, en particulier celle des aides à l’installation avec les autres aides ne relevant pas du champ sanitaire (aides orientées QPV, notamment).
Les conditions d’exercice des professionnels de santé seront également améliorées grâce aux investissements massifs en faveur de la modernisation des établissements sanitaires et médico-sociaux et au financement des « investissements du quotidien » (cf. fiche 3.10).
Une observation régionale sur la QVCT et la QVES sera mise en place en vue de soutenir et évaluer les démarches innovantes dans le champ de la QVCT et promouvoir les bonnes pratiques. Elle aura notamment pour objectif d’intégrer et de partager les données épidémiologiques sur la santé des soignants (impact du travail de nuit…).
Enfin, dans le cadre des objectifs du Ségur portant sur la gouvernance des EPS, il s’agira d’accompagner ces établissements sur les mesures mises en œuvre visant à impliquer les professionnels dans la stratégie de la structure, leur participation aux différentes instances et la reconnaissance de la participation collective aux différents projets qui sont menés en leur sein.
Fiche 4.5 / Intervention et organisations spécifiques en période de tensions
Diagnostic et enjeux
Les établissements sanitaires et médico-sociaux mais également les structures ambulatoires connaissent des tensions sur les ressources humaines (RH), tant pour les personnels médicaux que paramédicaux. La crise sanitaire du Covid-19 n’a fait que les accroître.
Si les tensions en RHS ont été conjoncturelles au moment de la crise sanitaire du Covid-19, elles sont désormais majoritairement structurelles en période estivale (congés) ou hivernale (épidémies annuelles saisonnières avec un calendrier identifié chaque année, comme la bronchiolite). L’ARS a déjà été amenée à accompagner les différentes structures hospitalières et médico-sociales sur les périodes de fortes tensions en RH ou de crise pour éviter des transferts de patients ou résidents intra-région ou hors région, voire des fermetures d’activité. En décembre 2022, une forte mobilisation des étudiants en santé a d’ailleurs permis de venir en appui des professionnels de santé de nombreux services d’accueil des urgences (SAU) franciliens durant la période de congés de fin d’année, tout comme le recours aux IDE libéraux en période estivale au sein des établissements et services médico-sociaux (ESMS).
Il convient désormais de mieux anticiper ces tensions/crises afin d’assurer un meilleur fonctionnement du système de santé francilien et le maintien d’une offre de soins de qualité au sein de l’ensemble des territoires.
Objectifs stratégiques et opérationnels à 5 ans
Anticiper les situations de tension nécessite d’identifier des outils et des mécanismes d’adaptation des ressources humaines en santé qui pourront être communs à toutes les situations sanitaires exceptionnelles (SSE), qu’il s’agisse des périodes de tensions telles qu’elles sont traitées dans le présent axe ou dans le cadre du dispositif ORSAN (organisation de la réponse du système de santé en situations sanitaires exceptionnelles) abordé dans l’axe 5.
Ces outils et mécanismes d’adaptation s’inscrivent donc dans un continuum de réponses aux situations sanitaires exceptionnelles (SSE). Ils consistent principalement à mobiliser et identifier tous les leviers visant à augmenter les ressources en période de tension :
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Afin d’anticiper le déclenchement des actions, des indicateurs sont à définir pour repérer précocement le risque d’une évolution vers une situation de tension et/ou de crise.
Afin de se doter d’un plan régional, il sera nécessaire de :
Afin de constituer un pool de renfort de crise formé et mobilisable à disposition des établissements et services sanitaires et médico-sociaux, il conviendra de :
Enfin, afin de garantir une communication adaptée aux acteurs et aux usagers en période de forte tension ou de crise, il sera nécessaire de :
Axe 5 Gérer, anticiper et prévenir les risques
La gestion des risques consiste en un « processus continu, coordonné et intégré à l’ensemble d’une organisation, qui permet de diminuer la survenue des risques et de leurs conséquences par l’identification, l’analyse, l’évaluation des situations dangereuses et des risques qui causent ou qui pourraient causer des dommages aux personnes, aux biens ou à l’environnement et le contrôle des risques résiduels ».
Cette gestion du risque consiste en la mise en œuvre d’une stratégie d’anticipation, de préparation et de définition de modes de gestion de crise, mais également de renforcement de la soutenabilité globale du système. Cette dernière suppose de pouvoir maintenir ses fonctions essentielles en résistant aux stress internes et externes, notamment les défis économiques, épidémiologiques et environnementaux auxquels le système doit faire face. Elle passe notamment par sa résilience, c’est-à-dire sa capacité à prévenir, absorber, s’adapter et rebondir face à une crise tout en minimisant les impacts négatifs sur la santé de la population, les services de santé et l’économie en général.
Parce que la survenue de situations sanitaires exceptionnelles (SSE) est de plus en plus fréquente, et dans des domaines toujours plus étendus, notre système de santé et les professionnels qui le composent doivent garantir une réponse adaptée rapidement. Dans ce contexte, il convient de se préparer plus largement, dans tous les champs, à l’anticipation et la gestion de ces situations : de la planification à la gestion en s’assurant d’une prise en charge de qualité et de la mise en place d’un système résilient. Il s’agit là d’une mission essentielle de l’Agence régionale de santé d’Île-de-France, au sein d’une région qui compte 12 millions d’habitants, concentre des flux régionaux, nationaux et internationaux majeurs et est par nature sujette à une concentration de risques sanitaires, environnementaux ou technologiques. Cette mission de l’ARS doit notamment permettre au système de santé francilien d’anticiper les risques et de mieux gérer les crises si ces dernières étaient appelées à survenir.
Le renforcement du dispositif régional d’anticipation, d’analyse des risques ou de gestion des crises nécessite d’agir sur plusieurs leviers complémentaires :
L’ensemble de ces principes doit se décliner en veillant à protéger l’ensemble de la population, y compris, et parfois surtout, celle plus éloignée de l’information, plus exposée ou plus fragile.

Indicateurs stratégiques
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 5 - Gérer, anticiper et prévenir les risques |
|||
|
Indicateur 27 |
Nombre d’établissements de santé ayant réalisé les audits et exercice annuels avec la mise en place du plan d’action |
Septembre 2023 15 |
300 |
|
Indicateur 28 |
Part des établissements de santé (ES) et des établissements médico-sociaux (ESMS) soumis à l’obligation de publier leur bilan d’émissions de gaz à effet de serre et l’ayant fait au moins une fois et part des établissements à jour de celle-ci |
Octobre 2023 96 ES et ESMS sur 350 éligibles ont publié leur bilan au moins une fois soit 27,4 % 58 ES et ESMS sur 350 éligibles sont à jour de leur publication soit 16,6 % |
100 % |
|
Indicateur 29 |
Part des nouveaux CPOM des ES et EMS ou des renouvellements contenant au moins une action sur le développement durable (réduction de consommation, de ressources – eau, énergie..) |
0 |
100 % |
Fiche 5.1 / Renforcer les moyens d’anticipation et de réponse aux alertes pour garantir qualité et sécurité des prises en charge
Diagnostic et enjeux
L’ARS Île-de-France développe une approche de gestion du risque sanitaire combinant plusieurs volets permettant d’anticiper ou de détecter des alertes, de les analyser, d’y répondre et de prévenir leur reproduction, aussi bien dans le contexte particulier qui les a vu émerger que de manière systémique.
Selon Santé publique France, « le terme système d’alerte (ou parfois système d’alerte précoce) définit la composante d’un système de surveillance épidémiologique qui vise à détecter le plus précocement possible tout événement sanitaire anormal représentant un risque potentiel pour la santé publique, quelle qu’en soit la nature. L’objectif d’un système d’alerte est de permettre une réponse rapide sous forme de mesures de protection de la santé de la population. Il implique en routine la mise en œuvre des actions suivantes :
Si cette définition constitue le socle de sa démarche, l’ARS étend ici la notion d’alerte à son sens le plus large, au-delà de la question épidémiologique, dès lors que l’événement à son origine met en jeu la santé des Franciliens ou le système de santé régional. Ceci intègre, par exemple, les alertes environnementales ou les dysfonctionnements dans la prise en charge et la qualité des soins.
En veille et réaction, l’ARS s’appuie sur un système de surveillance des alertes reposant sur des équipes pluridisciplinaires pour reconnaître la survenue d’un événement inhabituel ou anormal pouvant présenter un risque pour la santé. Pour alimenter ce système, la collecte systématique et continue de données, leur analyse et interprétation et leur diffusion sont indispensables dans la perspective d’aide à la décision. Un dispositif de vigilance, consistant en un recueil d’informations permettant la détection d’effets indésirables liés à l’utilisation de produits ou matériels, vient s’ajouter au système global.
En prévention, l’ARS mène plusieurs actions d’accompagnement, notamment le pilotage des structures d’appui aux établissements et services médico-sociaux (ESMS) leur permettant de monter en gamme sur des volets spécifiques (ex. : qualité des soins et des prises en charge, risque infectieux). Elle déploie des outils d’accompagnement qu’elle souhaite enrichir des retours d’expérience établis dans le cadre de son action réactive.
De manière générale, les dispositifs de veille et d’alerte s’inscrivent dans un cadre collaboratif, en réseau. L’expertise des différents acteurs permet de déterminer les causes sous-jacentes et nourrit les prises de décision dans la gestion d’événements et l’accompagnement au quotidien des établissements et des professionnels.
Les alertes émises par les usagers via les réclamations sur la qualité de leur prise en charge sont également une source d’information majeure et doivent, au-delà de leur instruction individuelle, mieux permettre d’orienter les actions de contrôle et d’amélioration de la sécurité des prises en charge.
L’ARS assure également une mission d’inspection-contrôle combinant l’approche réactive et préventive. Les inspections et les contrôles sont un outil clé pour garantir la qualité et la sécurité des soins de santé, en s’assurant du bon respect des normes et règlements sanitaires en vigueur. Elles s’articulent autour de quatre domaines : la sécurité sanitaire ; le fonctionnement des établissements et services ; les actes médicaux et pratiques des professionnels ; la qualité et la sécurité de la pharmacie, du médicament et de la biologie. C’est dans ce cadre notamment que sont pris en compte les signalements de cas de maltraitance.
C’est par ce continuum que le dispositif général de veille produit ses effets vertueux. Pour autant, certains aspects de celui-ci sont parfois mal connus, perfectibles ou suscitent encore de la méfiance.
Objectifs stratégiques et opérationnels à 5 ans
Créer un climat de confiance pour promouvoir une réelle culture positive de l’erreur est primordial pour décliner la politique régionale de gestion des risques
Consolider la surveillance des alertes de santé est essentiel pour garantir la sécurité sanitaire de la population
Accompagner les professionnels et structures dans la prévention des risques sanitaires et améliorer le retour d’expérience collectif sur les bonnes pratiques ou les points de vigilance. Il s’agit en particulier de mobiliser davantage les retours d’expérience issus de la gestion des alertes pour les mettre à disposition des professionnels et structures
Se donner la capacité d’adapter le programme régional d’inspection-contrôle pour pouvoir répondre à l’ensemble des priorités
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Au-delà de l’instruction de chacune de ces réclamations, les données issues de ces signalements usagers sont intégrées aux travaux d’analyse de données et permettent d’orienter les actions de prévention et de contrôle.
Par ailleurs, le partage des informations issues de ces alertes sera également un axe majeur, notamment via des actions visant à :
Fiche 5.2 / Déployer les dispositifs de planification de gestion des situations sanitaires exceptionnelles et d’atténuation des effets de la crise
Diagnostic et enjeux
L’Île-de-France, région « capitale » de plus de 12 millions d’habitants, dotée de zones de forte urbanisation et de plateformes aéroportuaires d’importance mondiale, est une région particulièrement exposée aux risques et menaces et par conséquent aux situations sanitaires exceptionnelles (SSE).
Le système de santé et médico-social peut ainsi être fortement impacté par des risques de nature variable conduisant à un débordement du fonctionnement habituel (risque épidémique, alertes climatiques, menaces terroriste et accidentelle). De plus, ce schéma régional de santé couvre la période, particulièrement sensible, des Jeux olympiques et paralympiques. Enfin, nous sommes dans un contexte de fortes tensions du système de soins en ressources humaines.
Ces SSE mettent en évidence l’importance de la préparation et de la réponse rapide en matière de santé publique en France, qui constituent l’objet du dispositif ORSAN (dispositif intégré de préparation et de réponse du système de santé aux SSE).
En effet, répondre à une SSE nécessite de faire appel à des processus prédéfinis à adapter en cohérence avec la situation, et de partager et mettre en commun avec des acteurs de milieux différents mais ayant intérêt à travailler ensemble (sécurité, santé, défense…).
Gérer une SSE implique également de mobiliser des filières spécifiques, en ressources humaines, en matériels et dispositifs, mais également en logistique, pour prendre en compte le transport et le stockage dans les meilleures conditions possibles. Ainsi, la construction d’un dispositif de planification nécessite un cadre de réponse précis, mais agile, pour garantir l’adaptabilité du système de santé.
En période de crise sanitaire, il est également indispensable d’avoir une approche nationale, voire internationale, afin de réduire les risques de propagation (contrôle sanitaire aux frontières) ou de bénéficier de retours d’expérience permettant de gagner en intelligence collective.
Déployer ces dispositifs de planification est donc essentiel pour répondre au mieux à de tels événements afin d’en atténuer les effets.
L’Agence régionale de santé est responsable de l’organisation de la réponse du système de santé face aux situations sanitaires exceptionnelles (SSE) et aux crises. Elle participe à la surveillance épidémiologique, planifie et prépare les mesures de réponse opérationnelle. Elle coordonne les acteurs locaux et structure l’amélioration continue dans le cadre de la démarche de retour d’expérience.
L’Agence est responsable de la planification de gestion de crise sanitaire au niveau régional : le dispositif d’organisation de la réponse du système de santé en situations sanitaires exceptionnelles (ORSAN). Ce dispositif a vocation à évaluer les risques et menaces, structurer les parcours de soins des patients adaptés aux événements et les modalités de leur coordination entre les acteurs concernés. Il s’intègre au dispositif d’organisation de la réponse de sécurité civile (ORSEC) sous l’autorité du préfet.
La préparation à la gestion des SSE est un processus continu dans le temps, s’intégrant dans la pratique quotidienne de l’ensemble des professionnels de terrain en établissement de santé, médico-sociaux ou en ambulatoire.
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fédérer des acteurs autour de la réponse à la crise
Orienter et simplifier les formations selon les besoins de l’ensemble des professionnels du système de santé
L’anticipation et la gestion de crise doivent associer la diversité des acteurs de santé concernés, sans se limiter aux seuls experts. La réussite d’une action en gestion de situations complexes peut résider dans la mobilisation du plus grand nombre. Le pouvoir d’agir de chacun en SSE, dans la continuité des travaux du chapitre 2 de l’axe 1 du SRS, est primordial.
Renforcer des flux de communication institutionnelle avec la société civile, pour améliorer les capacités collectives à agir
Évaluer les dispositifs régionaux de crise
Fiche 5.3 / Renforcer la cyber-résilience du système de santé
Contexte et enjeux
Les acteurs du système de santé sont la cible de nombreuses attaques de leurs systèmes d’information (SI), en raison de la nature des données qu’ils détiennent et traitent. Rien qu’en 2022, plusieurs établissements de santé d’Île-de-France ont subi des cyberattaques majeures (Centre hospitalier sud francilien, Centre hospitalier de Versailles). L’impact sur l’activité de ces établissements a nécessité le déclenchement du plan blanc et une réorganisation importante de l’offre de soins. Ces attaques ont mis en exergue la vulnérabilité du système de santé à l’égard de la menace cyber et le besoin de mieux s’y préparer.
En effet, les outils numériques sont devenus incontournables pour le bon fonctionnement des établissements de santé (SI métiers ou administratifs ou financiers Mon espace santé / dossier médical partagé, outils de télésanté, etc.). Leur indisponibilité rend très difficile, voire impossible, la poursuite des activités de soins. En cas de cyberattaque massive, la remise en fonctionnement des SI, et plus généralement de l’établissement, peut prendre plusieurs mois.
Les impacts financiers sont souvent majeurs, compte tenu d’une part des coûts de gestion de crise et de reconstruction des SI, d’autre part en raison des pertes de recettes engendrées par la baisse d’activité et l’impossibilité de la retracer dans le PMSI. Les cyberattaques peuvent également donner lieu à des vols de données particulièrement sensibles (données de santé, notamment). Par ailleurs, les impacts ne se limitent pas au seul établissement attaqué et peuvent déstabiliser l’organisation de l’offre de soins au niveau de tout un territoire, a fortiori si l’établissement victime de l’attaque est un établissement de recours.
Améliorer la résilience du SI constitue un enjeu pour les directions générales des établissements, et pas uniquement pour les services supports en informatique. Par ailleurs, cet enjeu ne se limite pas au secteur sanitaire, puisque le médico-social et les professionnels de santé de ville, ne disposant pas nécessairement d’équipes informatiques ou d’experts en cybersécurité, sont également la cible des cyberattaquants.
L’État a progressivement renforcé ses moyens d’action dans le cadre de sa stratégie nationale de cybersécurité, dans un contexte de menace cyber très élevée. Un cadre d’actions, des référentiels et des programmes de financement cyber à destination des établissements sanitaires et médico-sociaux sont définis au niveau national et portés par le ministère en charge de la santé, le CERT Santé et l’Agence nationale de la sécurité des systèmes d’information (ANSSI). En mai 2023, le programme CaRE (cyber-accélération et résilience des établissements) a été annoncé et contient de nouvelles mesures visant à améliorer le niveau de résilience du système de santé vis-à-vis du risque cyber ainsi que de nouveaux financements. Les différentes mesures et actions issues des plans et référentiels cyber nationaux ne seront pas décrites dans le détail dans le cadre de la présente fiche, mais ont bien sûr vocation à être déployées en Île-de-France.
Les actions envisagées par l’ARS visent à répondre à trois enjeux :
Objectifs stratégiques et opérationnels à 5 ans
Volet « préventif » : améliorer le niveau de maturité des établissements et professionnels de santé en matière cyber et réduire les vulnérabilités
Un accompagnement de l’ensemble des acteurs du système de santé (sanitaire, médico-social, ville) est nécessaire afin de développer, mettre en œuvre et poursuivre durablement la diffusion de la culture de la prévention du risque en cybersécurité. Cela, dans le but de réduire les vulnérabilités et améliorer la résilience du système vis-à-vis de la menace cyber.
Volet « gestion de crise » : se préparer à la gestion des attaques et incidents cyber
L’année 2022 est marquée par une évolution du guide méthodologique ORSAN qui doit se traduire, en 2023, par une mise à jour de la documentation ORSAN. Dans ce cadre, il a été fait le choix à l’ARS Île-de-France de créer un nouveau plan ORSAN CYBER qui, en interface avec les dispositions spécifiques transversales, devra permettre d’organiser la réponse à des incidents majeurs ou des cyberattaques d’ampleur.
Volet « reconstruction post-cyberattaque » : soutenir la reconstruction du système d’information
Suite à une cyberattaque, l’établissement se retrouve face à un dilemme : redémarrer sur sa configuration ancienne, mais pas forcément stable, ou partir sur de nouvelles options au risque de fonctionner en mode dégradé durant une période longue. Par ailleurs, la reconstruction nécessite la plupart du temps des ressources matérielles, techniques et humaines supplémentaires.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Volet « préventif »
Volet « gestion de crise »
Il s’agit tout d’abord de co-construire le plan ORSAN Cyber avec les acteurs régionaux, et définir ainsi les dispositifs et stratégies de réponses pour ensuite les déployer avec les parties prenantes.
Une partie de ces dispositifs et des actions qui en découlent sont déjà pré-identifiées, et leur construction a débuté sans attendre l’achèvement des travaux ORSAN qui y sont toutefois intégrés compte tenu de l’état de la menace, notamment :
Volet « reconstruction »
Fiche 5.4 / Inscrire dans les politiques régionales l’adaptation du système de santé aux changements climatiques et l’atténuation de ses impacts
Diagnostic et enjeux
L’Île-de-France est une région à fortes pressions anthropiques, particulièrement exposée aux extrêmes climatiques : vagues de chaleur, sécheresses, précipitations extrêmes, inondations… Ces événements se multiplient en intensité et en fréquence. Leur survenance génère d’autres phénomènes (ou aléas induits) : dégradation de la qualité de l’air, développement d’espèces à enjeux pour la santé humaine (ambroisie, chenilles processionnaires, moustiques-tigres…), augmentation des allergies et autres pathologies cardio-respiratoires avec un risque de développement de maladies vectorielles et infectieuses… Cela a incontestablement des effets durables sur toutes les composantes de la santé : physique, sociale mais également mentale. L’ensemble de la population est concerné, et particulièrement les personnes vulnérables.
Ces dérèglements ont également des effets néfastes sur le système de santé en tant que tel, aussi bien sur les ressources humaines, matérielles (pour les approvisionnements notamment) que sur les infrastructures. Par ailleurs, le secteur de la santé lui-même contribue au changement climatique. En effet, il représente chaque année 8 % de l’empreinte carbone (émissions de gaz à effet de serre - EGES) du pays, soit 46 millions de tonnes de CO254D’après une étude de The Shift Project issue de son rapport de novembre 2021. et 2 % de la consommation énergétique55Selon un rapport de l’Ademe, 2019..
Dans ce contexte, inscrire dans les politiques régionales l’adaptation du système de santé aux changements climatiques et l’atténuation de ses impacts est une priorité de travail pour l’État et les collectivités locales en étroite collaboration pour prévenir et répondre aux risques environnementaux et sanitaires, ainsi que pour assurer la continuité des soins de santé en Île-de-France.
Objectifs stratégiques et opérationnels à 5 ans
Pour réduire l’impact du système de santé sur l’environnement et atténuer le changement climatique
Pour préparer et adapter le système face à l’impact du changement climatique
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Favoriser sur le long terme l’éco-responsabilité du système de santé et accompagner les établissements dans les démarches de développement durable
Selon l’Agence de la transition écologique (Ademe), l’éco-responsabilité peut se définir comme l’ensemble des actions visant à limiter les impacts sur l’environnement de l’activité quotidienne des collectivités. Celle-ci passe par de nouveaux choix de gestion, d’achats, d’organisation, du travail notamment, ainsi que par des investissements et la sensibilisation du personnel.
Préparer et adapter le système face à l’impact du changement climatique
Fiche 5.5 / Anticiper l’évolution des besoins par une mobilisation des données, savoirs et recherche
Diagnostic et enjeux
Dans son rapport public de retour d’expérience de la crise Covid-1956Retour d’expérience du pilotage de la réponse à l’épidémie de Covid-19 par le ministère des Solidarités et de la Santé. IGAS, novembre 2020., l’Inspection générale des affaires sociales souligne l’importance de la remontée des données nécessaires à la gestion de situation sanitaire exceptionnelle. Au-delà même de la réponse dans ces situations, cet enjeu des données est prioritaire pour anticiper les réponses sanitaires, renforcer le pilotage et la prise de décision et limiter les contre-informations issues de source non fiables (cf. cadre d’orientation stratégique).
L’exploitation par l’Agence et ses partenaires de données de santé est déjà largement ancrée dans les usages : système national des données de santé (SNDS), données de veille sanitaire ou épidémiologiques (SI-VSS, SURSAUD, OSCOUR, réseau Sentinelles, collectées par Santé publique France, etc.), données de registres cliniques (dont e-MUST en Île-de-France), d’activité hospitalière, des services d’urgence ou des SAMU, etc.
Leur mobilisation s’est considérablement accrue, même si elle peut encore être développée : mise en qualité renforcée (notamment des données cliniques), standardisation des formats, élargissement des sources et des partenariats (au-delà des établissements de santé), accélération de la mise à disposition de jeux de données ou de restitutions auprès des producteurs comme des citoyens, etc. Ces enjeux ont vocation à structurer la feuille de route des prochaines années. L’usage des données est déterminant pour améliorer les prises en charge, la capacité à détecter des signaux faibles, mesurer ou piloter l’activité, évaluer, ou encore rendre compte.
Objectifs stratégiques et opérationnels à 5 ans
Le développement des usages de la donnée en santé requiert un investissement régulier quant à sa qualité, son automatisation, sa protection et la sécurisation de son hébergement.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Les actions évoquées infra ne pourront être intégralement mises en œuvre sans les partenaires de l’Agence, qu’ils soient producteurs ou utilisateurs de la donnée : établissements de santé (dont l’AP-HP), établissements médico-sociaux, professionnels de santé (en établissement ou en ville), GIP SESAN, CIRE, DCGDR (Direction de la coordination de la gestion du risque de l’Assurance maladie), réseau des CPAM… De même, une articulation étroite avec les acteurs nationaux sera poursuivie : réseaux animés par le ministère de la Santé et de la Prévention (dont la DREES et la DNS), par la Cnam, Santé publique France ou via les projets déployés dans le cadre du Health Data Hub.
Améliorer le partage de l’information, la collaboration et les partenariats régionaux
Mieux mobiliser la donnée, élargir les champs de travail et développer de nouveaux usages
Rendre compte, mettre à disposition, mieux informer
Fiche 5.6 / Renforcer la lutte contre l’antibiorésistance sous l’angle « Une seule santé »
Diagnostic et enjeux
Les antibiotiques ont révolutionné la médecine en permettant le traitement efficace des infections bactériennes. Toutefois, leur utilisation excessive et inappropriée contribue (avec l’inobservance) à l’apparition des résistances des bactéries aux antibiotiques.
La lutte contre l’émergence des antibiorésistances est une priorité mondiale pour la santé publique. L’Organisation mondiale de la santé (OMS) a déclaré que la résistance aux antimicrobiens était l’une des dix plus grandes menaces pour la santé publique58Principaux repères sur la résistance aux antimicrobiens », OMS.. Il est estimé qu’en 2050, les infections dues à des agents infectieux résistants pourront provoquer jusqu’à 10 millions de morts59Review on Antimicrobial Resistance », O’Neill, J. Tacking drug-resistant infections globaly: final report and recommendations. London: AMR; 2016. .
Le concept « Une seule santé », qui reconnaît l’interconnexion entre les santés humaine, animale et environnementale, est également devenu un élément clé de la lutte contre l’antibiorésistance.
Avec près de 125 000 infections à bactéries multi-résistantes et plus de 5 500 décès attribuables en France en 2015, la prévention de l’antibiorésistance est un défi majeur dans la prise en charge des infections bactériennes.
Malgré les progrès accomplis, la France demeure à la quatrième place des pays les plus consommateurs d’antibiotiques en Europe, avec une consommation supérieure de 23 % à la moyenne européenne, essentiellement en ville (92 %)60Strategie_nationale_2022-2025_prevention_des_infections_et_de_l_antibioresistance.pdf .
En Île-de-France, sur le temps du PRS2, la consommation d’antibiotiques en ville a baissé de 16 %. Cette diminution ne permet pas de compenser la surconsommation en région de plus de 10 % supérieure à la moyenne nationale en 202161Bilan PRS2 2018-2022..
En France, les actions de maîtrise de la résistance des bactéries aux antibiotiques sont portées par la feuille de route interministérielle, adoptée en 2016, définissant les enjeux et objectifs interministériels dans une approche intersectorielle « Une seule santé »62feuille_de_route_antibioresistance_nov_2016.pdf . Ces actions complètent celles mises en œuvre depuis 2001 dans le cadre des plans nationaux successifs pour préserver l’efficacité des antibiotiques en santé humaine, et depuis 2012 dans le cadre des plans Écoantibio63Plan_ecoantibio2.pdf en parallèle de la réglementation en santé animale. La stratégie nationale 2022-2025 de prévention des infections et de l’antibiorésistance, publiée le 7 février 2022, constitue la déclinaison sectorielle en santé humaine et remplace le programme de prévention des infections associées aux soins de 2015 (PROPIAS)64strategie_nationale_2022-2025_prevention_des_infections_et_de_l_antibioresistance.pdf.
Objectifs stratégiques et opérationnels à 5 ans
Ces objectifs s’articulent avec les feuilles de route et plans nationaux.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Axe 6 Fédérer les acteurs autour d’objectifs partagés pour promouvoir la santé dans toutes les politiques publiques
Forte de la conviction partagée par tous les acteurs de la nécessité d’une action coordonnée sur les déterminants de la santé comme levier d’amélioration de l’état de santé des populations, l’axe 6 de ce schéma régional de santé vise à rendre systématique la prise en compte des enjeux et des conséquences en manière d’équité en santé dans toutes les politiques.
Par toutes les politiques est entendu une approche intersectorielle des enjeux sanitaires et d’équité en santé dans la prise de décision des acteurs dont l’action a un impact sur les déterminants sociaux et territoriaux de santé : logement, alimentation et nutrition, sport et activité physique, politique de la ville, aménagement du territoire, caractéristiques environnementales, etc.
En s’attachant aux causes structurelles des inégalités dans la région, là où les inégalités sociales et territoriales sont les plus marquées, la déclinaison locale et territoriale du plaidoyer et de l’action est essentielle pour répondre aux besoins de cohérence et de lisibilité des mesures non sanitaires.
Par une approche basée sur le gradient social et l’universalisme proportionné, cet axe décline la mobilisation des compétences intersectorielles pour l’efficacité de l’action en santé, d’une part par une entrée territoriale (territoires défavorisés, équité en santé dans l’aménagement du territoire et l’urbanisme, déclinaison territoriale des enjeux de santé mentale), et d’autre part par certains déterminants clés (conditions d’habitat et de logement favorables à la santé, accès et pratique d’activité physique, comportements nutritionnels et accès à une alimentation favorable à la santé).

Exemples d’actions départementales issues du CNR Santé sélectionnées en lien avec les Conseils Territoriaux de Santé
1.Accompagner le réseau 77 des collectivités engagées en santé (extension, animation et pilotage) (Seine-et-Marne − 77).
2.Accompagner les collectivités territoriales qui souhaitent s’engager dans une démarche sport santé (Seine-et-Marne − 77).
3.Rattacher un médiateur santé à un Conseil local de santé mentale afin de porter une démarche d’aller-vers et de faire-avec (Val-de-Marne − 94).
Indicateurs stratégiques
|
N° indicateur |
Intitulé |
T0 |
Cible 2028 |
|
AXE 6 - Fédérer les acteurs autour d’objectifs partagés pour promouvoir la santé dans toutes les politiques publiques |
|||
|
Indicateur 30 |
Part des communes franciliennes disposant de conseil local de santé mentale parmi celles comptant un quartier prioritaire de la politique de la ville |
2022 51 |
70 |
|
Indicateur 31 |
Nombre de projets innovants accompagnés, notamment dans le cadre de l’appel à projets sur les inégalités sociales de santé, agissant sur les déterminants de santé et respectant la méthodologie en santé publique |
2023 120 |
240 |
Fiche 6.1 / Développer les coalitions d’acteurs agissant pour l’amélioration des déterminants de la santé des Franciliens
Diagnostic et enjeux
La mobilisation de compétences intersectorielles est une nécessité pour agir efficacement sur la santé
Concevoir et mettre en œuvre des interventions portant sur les déterminants de la santé représente le premier levier de réduction des inégalités sociales de santé et met en jeu un ensemble de compétences réglementaires et techniques relevant d’acteurs et de domaines multiples. De plus, la pertinence et l’efficacité des actions menées dépendent également de la bonne association de l’ensemble des parties prenantes, et particulièrement des groupes sociaux bénéficiaires et des habitants des territoires concernés, afin de contribuer à la réduction des inégalités de santé. C’est en favorisant des synergies avec les acteurs extérieurs au champ professionnel strict de la santé, et notamment avec la société civile, que l’Agence souhaite faire progresser la prise en compte de la santé dans toutes les politiques.
Les collectivités territoriales, partenaires privilégiés
Dans cette perspective, l’Agence réaffirme l’importance d’un travail rapproché avec les collectivités territoriales dont les compétences touchent au plus proche de la vie quotidienne des Franciliens et des déterminants sociaux et environnementaux de la santé. Au niveau communal ou intercommunal, l’outil central de cette coopération doit être le Contrat local de santé (CLS) et l’affirmation de priorités d’intervention partagées entre l’Agence et la collectivité. Les CLS ont vocation à faire converger, sans nécessairement les intégrer, les démarches locales de santé : projets d’acteurs, projets de santé des communautés professionnelles territoriales de santé (CPTS) ou des établissements sanitaires ou médico-sociaux du territoire, Conseils locaux de santé mentale (CLSM), démarches d’urbanisme favorables à la santé, etc. Ils doivent être l’outil permettant de mobiliser l’ensemble des compétences techniques mais surtout des décisions politiques nécessaires pour peser sur les déterminants de santé (aussi bien déterminants socio-environnementaux qu’organisation locale de la prévention et de la prise en charge).
Des partenariats stratégiques sectoriels
Des partenariats stratégiques seront initiés, consolidés ou renforcés avec les acteurs importants du parcours de vie et de l’environnement des habitants : Éducation nationale, acteurs du logement, de l’action sociale, acteurs de l’enseignement supérieur, acteurs de la santé au travail. Ces partenariats ont vocation à se nourrir d’une approche complémentaire en lien avec la société civile dans les champs concernés, en particulier les associations et organisations non gouvernementales (ONG), mais aussi des dispositifs de participation des habitants ou usagers à chaque niveau pertinent.
Réunir acteurs institutionnels, recherche et société civile dans des coalitions thématiques
En conciliant ces deux approches, l’Agence régionale de santé entend également capitaliser sur les expériences et les partenariats construits lors du PRS 2018-2023 ainsi que sur les expériences issues de la crise sanitaire, et se positionner comme moteur de coalitions d’acteurs en faveur de l’amélioration des déterminants de la santé des Franciliens.
La mobilisation de telles coalitions, au niveau territorial, sectoriel ou régional, pourra bénéficier des outils du plaidoyer tels que les évaluations d’impact en santé, le transfert de connaissances, la participation des habitants-usagers-citoyens (cf. fiche 1.1, notamment) ou la mobilisation de la recherche et des données (cf. fiche 5.5). Ces coalitions seront soutenues, notamment, par les moyens issus de la mesure 27 « lutter contre les inégalités de santé » du Ségur de la santé.
La synergie des acteurs comme objectif de l’animation territoriale de l’ARS Île-de-France
Ces principes et outils ont également vocation à nourrir l’animation territoriale, en particulier pour favoriser la cohérence et les synergies entre les projets de santé portés par les collectivités (CLS, CLSM, ateliers santé ville (ASV), les projets de santé des CPTS et ceux des établissements de santé ou médico-sociaux (cf. axes 2 et3). L’Agence sera attentive au fait que ces projets se coordonnent et se nourrissent, et soient construits avec les acteurs dans le cadre des CLS ou des CPTS (cf. axe 3). La mise en œuvre opérationnelle des priorités spécifiques identifiées dans ces projets territoriaux pourra bénéficier d’un appui de l’ARS, notamment par l’engagement de coopératives d’acteurs, dont l’expérimentation au cours du PRS 2018-2023 s’est avérée concluante. Les conseils territoriaux de santé (CTS) seront mobilisés dans l’identification des actions à mettre en œuvre au niveau local et dans leur suivi.
Pour l’ensemble de ces démarches, la cohérence et la pertinence des projets dans leur capacité à réduire les inégalités sociales de santé doivent s’appuyer sur un renforcement des démarches de participation des habitants, usagers et citoyens, sur la prise en compte de leur expression et de leurs projets et sur le soutien à leur capacité d’organisation locale en faveur de leur propre santé.
Dans certains territoires ruraux ou urbains en difficulté, l’enjeu sera de favoriser l’émergence d’acteurs et d’accompagner leur capacité à intervenir en santé, notamment par les outils et démarches évoquées ci-dessus : renforcement des compétences techniques de collectivités, soutien aux acteurs de terrain, mise en œuvre d’actions innovantes à partir des ressources existantes, y compris des acteurs non sanitaires, des données probantes ou des expériences prometteuses.
Objectifs stratégiques et opérationnels à 5 ans
Mettre en synergie des politiques favorables à la santé pour chaque territoire
Porter la promotion de la santé comme un enjeu transversal aux politiques publiques
Développer et renforcer des alliances à l’échelle régionale avec les acteurs des politiques publiques et la société civile
Affirmer le rôle moteur de l’ARS Île-de-France dans les politiques interministérielles concernant la santé
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Les moyens de parvenir à cet objectif se déclinent en plusieurs catégories
Fiche 6.2 / Systématiser l’intégration des enjeux de santé mentale dans la déclinaison territoriale des partenariats de l’Agence
Diagnostic et enjeux
Cette ambition et cette responsabilité partagée s’incarnent à l’échelle de chaque territoire dans un ensemble de projets et de lieux de mise en débat :
Ces dispositifs doivent porter une vision de la santé mentale globale, incluant l’accès aux soins et aux accompagnements dans une logique de rétablissement de la personne, mais également de prévention et de promotion d’une santé mentale positive, mobilisant des partenariats avec les porteurs des politiques publiques susceptibles d’influer sur l’état en santé mentale, en particulier l’éducation, le logement et les politiques sociales et d’emploi.
Au niveau régional, les partenariats institutionnels noués par l’Agence régionale de santé d’Île-de-France intègrent systématiquement l’enjeu de la déclinaison locale d’actions coordonnées pour la santé mentale à travers les dispositifs cités ci-dessus.
La mise en œuvre de ces partenariats permet, d’une part, d’agir sur les déterminants sociaux, environnementaux et territoriaux de la santé mentale, et d’autre part, de développer les dispositifs de prévention, de déstigmatisation, de dépistage et d’inclusion des personnes vivant avec un trouble psychique, qui intègrent l’ensemble des parties prenantes institutionnelles et opérationnelles.
Objectifs stratégiques et opérationnels à 5 ans
Afin d’intégrer la santé mentale dans toutes les politiques, il est indispensable de structurer à plusieurs niveaux des partenariats inter-institutionnels entre la santé et les autres acteurs publics.
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Deux thématiques, qui visent la prévention et la promotion de la santé mentale, imposent particulièrement l’articulation territoriale des partenariats locaux pour agir sur les déterminants de la santé mentale : le développement des compétences psychosociales chez l’enfant et l’action via le logement et l’environnement des Franciliens.
Fiche 6.3 / Améliorer l’impact en santé dans les territoires défavorisés
Diagnostic et enjeux
Si la région Île-de-France est riche, elle est fortement inégalitaire et ces inégalités touchent également la santé, tant dans ses déterminants que l’état de santé de la population ou l’accès aux soins et aux accompagnements. Ces inégalités sociales de santé s’incarnent dans les parcours des personnes mais également dans les territoires de vie, via les effets de ségrégation spatiale (entre catégories sociales, entre zones d’activité et de logement). Cela doit attirer l’attention sur les territoires les moins favorisés au regard de l’IDH-2, avec une attention plus particulière aux enjeux relatifs aux quartiers prioritaires de la politique de la ville (QPV) et aux poches de pauvreté rurales présentes sur le pourtour de la région.
La région Île-de-France compte 272 quartiers prioritaires de la politique de la ville (QPV) dans lesquels vivent 1,5 million d’habitants, soit 13 % de la population de la région. Fortement marqués par la pauvreté, la surreprésentation des ménages monoparentaux, des cumuls de fragilités des individus et d’exposition aux nuisances ainsi qu’un moindre accès aux services, y compris aux services de santé, ces territoires présentent une concentration de déterminants défavorables pour la santé.
En conséquence, ils font l’objet d’une attention particulière dans la politique de réduction des inégalités sociales et territoriales de santé de l’ARS Île-de-France depuis le premier projet régional de santé. Par ailleurs, les actions de l’Agence en direction des QPV s’inscrivent dans un cadre d’un partenariat général lié à la politique de la Ville. L’ARS conduit son action en lien étroit avec les services préfectoraux concernés, les centres de ressources politique de la ville et les collectivités territoriales : intercommunalités (EPCI) signataires de contrats de ville et communes comptant des QPV sur leur territoire.
En pratique, 252 QPV sur 272 sont couverts par un Contrat local de santé (CLS), et un grand nombre d’entre eux par un Conseil local de santé mentale (CLSM). Ces dispositifs ont vocation à approfondir leur action auprès des habitants des QPV, en lien avec les modalités de renouvellement des contractualisations locales de la politique de la ville prévues en 2024.
Au-delà de la seule action des dispositifs de coordination locale en santé, un enjeu majeur consiste à concrétiser les approches d’universalisme proportionné dans l’ensemble des outils de planification en santé de l’Agence et à favoriser l’impact des interventions et l’émergence d’acteurs de santé en capacité d’agir dans les territoires fortement déficitaires.
Enfin, il faut noter que les territoires en politique de la ville sont souvent ceux où émergent des innovations – notamment en promotion de la santé – fondées sur une approche participative et sur le savoir expérientiel des habitants et de leurs associations.
Objectifs stratégiques et opérationnels à 5 ans
Renforcer la mobilisation des moyens en faveur des territoires défavorisés
Renforcer la prise en compte de la dimension santé dans la politique de la ville
Améliorer l’impact des actions en santé dans les territoires fragiles
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 6.4 / Renforcer l’équité en santé dans l’urbanisme et l’aménagement du territoire francilien
Diagnostic et enjeux
Les caractéristiques urbaines, la qualité du cadre de vie et les expositions aux nuisances constituent un déterminant de santé fondamental, en pesant sur les pratiques et comportements individuels et collectifs. Ainsi, l’accès aux services, le sentiment de sécurité dans l’espace public, la « marchabilité » des territoires, l’accès à des espaces verts, l’autonomie des personnes âgées et en situation de handicap dans l’espace urbain, sont autant de leviers pour accroître l’activité physique et limiter la sédentarité, ou pour promouvoir une meilleure prise en compte de la santé mentale.
Ces aménités contribuent à l’atteinte des objectifs de santé publique, par exemple la réduction du risque de développer certaines pathologies chroniques – telles que le diabète et l’obésité – ou encore du risque de décompensations psychiques, comme les effets du confinement l’ont démontré. Or, ces aménités ne sont pas équitablement distribuées en Île-de-France, et il est acquis que ces écarts contribuent très significativement aux écarts des pathologies liées.
Deux clés de lecture systémiques doivent être prises en compte dans l’analyse des besoins et guider l’action publique d’équité territoriale en santé : les dynamiques de ségrégation urbaine et les différentiels d’exposition aux nuisances environnementales.
Tout d’abord, les usages et le fonctionnement urbains ont des impacts sur la santé humaine dans l’ensemble des territoires, et sont particulièrement visibles en zone urbaine dense francilienne. En effet, les facteurs cumulatifs de relégation urbaine66https://www.apur.org/sites/default/files/12p224_mixite_sociale_segregation.pdf?token=MDL2HXLo tels que le revenu déclaré par unité de consommation, le parc et le prix des logements et la distance aux lieux d’emploi sont la manifestation dans l’organisation socio-spatiale des déterminants de santé. Ces constats déterminent de fait des enjeux prioritaires d’intervention en santé urbaine de l’ARS Île-de-France : renouvellement urbain, densification et recentrage autour des quartiers émergents, utilisation différenciée des transports en commun, inégale accessibilité des territoires…
Ensuite, les choix d’aménagement des territoires doivent prendre en considération les différentiels d’exposition et de vulnérabilité face aux nuisances environnementales existantes ou à venir, qui interagissent avec les facteurs sociaux. Outre la réduction des émissions, les leviers d’action en santé environnementale doivent être mobilisés en priorisant les territoires cumulant les plus fortes expositions environnementales et les populations les plus vulnérables, pour contribuer à réduire les inégalités territoriales et sociales de santé (faire écran à des nuisances sonores et faciliter la dispersion des polluants de l’air à proximité des axes importants de trafic, réduire les phénomènes d’îlots de chaleur urbains…).
Par cette analyse intersectorielle des inégalités sociales et territoriales de santé et une méthodologie en co-construction avec les usagers et habitants, la planification urbaine peut donc offrir un moyen puissant pour conduire une politique territoriale d’équité en santé.
L’ensemble des décideurs, parmi lesquels les collectivités territoriales et les porteurs de projets d’aménagement, disposent de leviers opérationnels pour améliorer le cadre de vie et le bien-être des habitants. Prenant appui sur une territorialisation pragmatique, les leviers doivent être mobilisés à toutes les échelles de décision, tant au travers des outils de planification territoriale, en édictant des règles et en traçant des orientations d’aménagement et de programmation, que dans l’opérationnalité des projets d’aménagement puis l’usage des équipements construits.
Les travaux de cette fiche déclinent les orientations du Plan national santé environnement et ont été construits en dialogue avec l’élaboration du Plan régional santé environnement (PRSE 4).
Objectifs stratégiques et opérationnels à 5 ans
Faire de la planification et de l’aménagement du territoire des outils de promotion de la santé et de réduction des inégalités sociales et territoriales de santé (ISTS)
Réduire des effets de ségrégation et d’exposition (y compris recherche et accès aux équipements)
Accompagner le développement urbain et réduire l’effet de santé induit (y compris, accès à l’offre de soins et estimation des besoins des quartiers en développement sans que les autres en pâtissent)
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Sensibiliser et convaincre
Acculturer, former, outiller
Accompagner et structurer
Fiche 6.5 / Mieux se loger comme déterminant de santé : créer les conditions d’habitat et de logement favorables à la santé des publics défavorisés, et développer leurs capacités d’agir
Diagnostic et enjeux
L’Île-de-France : une région particulièrement impactée par le mal-logement
Agir sur les conditions d’habitat représente un enjeu majeur de santé publique en Île-de-France où une part importante du parc de logements est ancienne (30 % construits avant 1949) et près de 170 000 logements privés seraient potentiellement indignes, soit 4,4 % des résidences principales privées67Institut d’aménagement et d’urbanisme (2018), « L’habitat indigne et dégradé en Île-de-France – État des lieux des enjeux et politiques »..
De manière concomitante, le parc immobilier francilien vieillissant se caractérise par des performances énergétiques dégradées (45 % du parc de résidences principales est classé E, F, ou G en 20182222Source Insee.) et 8 % des ménages franciliens seraient en précarité énergétique. En parallèle, la région connaît une croissance démographique soutenue, qui génère de fortes tensions sur le marché du logement où la densité de l’habitat dégradé est surreprésentée. De plus, la part du revenu moyen des Franciliens accordée au logement est supérieure à la moyenne nationale, ce qui contraint les habitants à accepter de moins bonnes conditions d’habitat qu’ailleurs en France (par la qualité et/ou de la surface habitable du logement). Enfin, le vieillissement de la population francilienne tend à s’accroître dans les années à venir (+ 24,5 % d’ici 2030), avec une forte tendance au maintien à domicile (81 % des personnes âgées dépendantes sont au domicile), ce qui impose de renforcer les dispositifs de maintien à domicile.
Le logement : un déterminant majeur de santé
Les conditions de logement dégradés sont protéiformes : logements insalubres, de fortune, suroccupés, présentant un risque d’exposition au plomb, des situations de précarité énergétique… Celles-ci peuvent affecter notre santé physique au travers de pathologies en lien avec la qualité de l’air intérieur, la présence d’humidité et de moisissures, ou parce que ces habitats favorisent la propagation de maladies infectieuses. Ces logements peuvent également affecter notre santé mentale : le fait d’habiter dans un logement dégradé ou exiguë conduit à un processus de stigmatisation, de dégradation sociale, de perte d’estime de soi et peut être à l’origine de dépression et d’anxiété.
Selon l’Insee, la région Île-de-France est fortement marquée par la suroccupation des logements avec 12,7 % des résidences principales suroccupées, touchant prioritairement les familles monoparentales et ménages modestes. Ce phénomène impacte négativement la santé mentale et la transmission de certaines pathologies infectieuses. La concertation avec les habitants des quartiers de la politique de la ville met particulièrement en exergue la situation des jeunes ne parvenant pas à décohabiter et des situations de violences intrafamiliales dans les logements suroccupés. L’amélioration des conditions de logement nécessite une prise en charge globale et cohérente des occupants avec la mobilisation de toutes les parties prenantes, à savoir les acteurs du logement, de la santé et du social pour ce qui relève du repérage, de l’information et du suivi des ménages les plus affectés par de mauvaises conditions de logement.
Les travaux de cette fiche déclinent les orientations du Plan national santé environnement et ont été construits en dialogue avec l’élaboration du Plan régional santé environnement (PRSE 4).
Objectifs stratégiques et opérationnels à 5 ans
Objectifs stratégiques
Objectifs opérationnels
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Fiche 6.6 / Renforcer l’accès et la pratique d’activité physique pour rompre les inégalités de santé
Diagnostic et enjeux
Selon l’OMS, la sédentarité est le quatrième facteur de risque de mortalité dans le monde. En France, 40 % des adultes ont un niveau de sédentarité élevé. Dans ce cadre, la pratique régulière d’activité physique, même d’intensité modérée, représente un enjeu majeur d’amélioration de la santé. Ses bienfaits sont nombreux et observables à la fois au niveau des capacités physiques, du bien-être mental et de l’environnement social. Pourtant, en Île-de-France, seule 14 % de la population pratique une activité physique et la prévalence des maladies chroniques augmente69https://drees.solidarites-sante.gouv.fr/sites/default/files/2021-01/Synthèse.pdf.
La pratique de l’activité physique et sportive est aussi un déterminant important des inégalités sociales et territoriales de santé. En effet, la sédentarité et la prévalence de maladies chroniques sont d’autant plus fortes dans les territoires les plus précarisés. Par ailleurs, au-delà du gradient social de santé, il existe un enjeu autour de la santé des Franciliens éloignés du système de santé.
Face à ces constats, le « sport-santé » s’est fortement développé ces sept dernières années. C’est le cas du dispositif des centres Prescri’Forme et des maisons sport-santé, mises en place par l’ARS et la DRAJES (Délégation régionale académique à la jeunesse, à l’engagement et aux sports) en partenariat avec les acteurs du sport, professionnels de santé, collectivités ou Éducation nationale.
Pour autant, le recours au sport sur ordonnance, à l’activité physique adaptée et l’articulation entre l’ensemble des professionnels du sport-santé doivent être renforcés. Dans une logique de promotion de la santé par le sport, les années à venir devront donc poursuivre le travail initié en matière de :
Les actions à prévoir pour répondre à ces enjeux doivent combiner des objectifs de lien social, de loisir et de santé, et une attention particulière sera portée aux publics considérés comme les plus éloignés de la pratique d’activité physique : les personnes en situation de précarité, les personnes âgées, les personnes isolées, les jeunes, les femmes, les personnes porteuses d’une maladie chronique et les personnes en situation de handicap.
Objectifs stratégiques et opérationnels à 5 ans
Développer les incitations et conditions pour la pratique quotidienne d’une activité physique volontaire
Faciliter l’accès à la pratique régulière d’une activité sportive intégrant un objectif de santé pour des personnes qui en sont éloignées
Faciliter l’accès à l’activité physique adaptée et encadrée à destination des personnes en situation de handicap, de perte d’autonomie et porteuses de maladies chroniques
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Ces moyens et leviers résideront majoritairement dans la mise en place de projets multipartenaires au niveau local ainsi que d’actions mobilisant les aménités urbaines et les environnements naturels au regard des inégalités sociales et territoriales de santé.
L’un des enjeux les plus structurants sera l’intégration des référents en activité physique adaptée en ESMS et le soutien des liens entre ESMS et structures sportives fédérées.
L’évaluation des expérimentations en cours via le dispositif « article 51 » ou d’autres leviers est incontournable. Enfin, nous devrons identifier les actions probantes issues du plan Héritage dont l’AMI JOP ou l’AMI ESMS x Clubs en vue de les étendre.
Fiche 6.7 / Renforcer les comportements nutritionnels et l’accès à une alimentation favorable à la santé pour rompre les inégalités de santé
Diagnostic et enjeux
La moitié de la population française est en situation de surpoids ou d’obésité70Prévalence du surpoids et de l’obésité en France », Ligue nationale contre l’obésité, étude Obepi-Roche, 2020.. Si la prévalence de l’obésité est de 14 % en Île-de-France, elle est de 25 % dans les territoires en précarité et avec de grandes disparités (cf. fiche 2.11). En 2022, 2 millions de Français étaient dénutris714 à 10 % des plus de 70 ans à domicile sont dénutris ; 40 % des personnes âgées sont hospitalisées pour des conséquences de dénutrition ; 50 % des personnes âgées hospitalisées et 40 % des malades d’Alzheimer sont dénutris. 20 à 40 % des patients hospitalisés sortent dénutris de l’hôpital., dont 270 000 personnes âgées en Ehpad et 400 000 à domicile (25 % pour celles qui vivent seules). La nutrition est le principal facteur de risque des maladies cardiométaboliques (obésité, dénutrition, diabète, hypertension, maladies cardiovasculaires, cancer…) et un déterminant majeur de santé avec un fort gradient social.
Plus largement, le cadre de vie est également déterminant et contribue aux inégalités de santé (offre alimentaire, aménagement urbain, marketing, normes sociales, filières de production…).
Avec ses 650 millions72https://driaaf.ile-de-france.agriculture.gouv.fr/IMG/pdf/État_des_lieux_cle82a671.pdf de repas par an en direction d’un public varié et prioritaire (petite enfance, enfants, adolescents, personnes âgées, en ville, hospitalisées ou en Ehpad), la restauration collective est aussi un levier du cadre de vie (éducation, valeur ajoutée pour les filières et pour l’employabilité dans les entreprises, y compris les établissements de santé) et participe à la lutte contre la précarité alimentaire.
La crise sanitaire a exacerbé les difficultés d’accès à l’alimentation, avec une augmentation de 27 % des bénéficiaires de l’aide alimentaire avec de nouveaux profils, et souligné l’importance d’une approche coordonnée de l’alimentation sur les territoires.
Les travaux de cette fiche prennent en compte et déclinent les orientations des différents plans nationaux (dont le Programme national nutrition santé) et régionaux (PRAPS 3, PRSE 4).
Objectifs stratégiques et opérationnels à 5 ans
Moyens d’y parvenir / leviers pour l’atteinte des objectifs
Recenser
Former
Développer des ressources pour améliorer la qualité et les comportements nutritionnels
Focus Jeux olympiques et paralympiques 2024
Capitaliser sur la dynamique olympique pour améliorer la prévention et la santé des Franciliens
Diagnostic et enjeux
Événement inédit, les Jeux olympiques et paralympiques (JOP) auront lieu à l’été 2024 dans près de 25 lieux de la région Île-de-France. Cet événement, qui participe du rayonnement de la France à l’international, est également l’occasion pour nombre d’institutions publiques de la région francilienne d’entamer une série de chantiers dans leurs secteurs respectifs, dans le cadre du plan Héritage. En effet, dès la candidature de Paris, l’organisation des JOP a été pensée comme un changement majeur, sur le temps long, notamment en matière de pratique sportive et de santé pour tous et notamment pour les personnes en situation de handicap. Cette démarche s’inscrit notamment dans le cadre de la Grande Cause Nationale 2024 relative à la promotion de l’activité physique et sportive.
L’Agence régionale de santé se retrouve particulièrement mobilisée dans la préparation, l’organisation et la pérennisation des structures et solutions innovantes issues des JOP. Le plan Héritage est une opportunité pour donner une impulsion nouvelle à certaines actions de la compétence de l’Agence en capitalisant sur la dynamique olympique pour améliorer la santé des Franciliens et notamment :
Objectifs : capitaliser sur la dynamique olympique
Lutter contre la sédentarité et développer la pratique d’activité physique et sportive pour tous et pour les personnes qui en sont le plus éloignées (cf. fiche 6.6 « sport santé » et fiche 2.4 sur les personnes en situation de handicap)
Les grands événements sportifs, tels que les JOP 2024, ou encore la Coupe du monde de rugby 2023, permettent une accélération des actions portées par l’Agence sur diverses thématiques ; c’est pourquoi il est nécessaire de s’appuyer dessus dans la perspective d’une amélioration continue de l’offre de santé et d’une réduction des inégalités dans l’accès aux soins.
La pratique de l’activité physique et sportive est un déterminant des inégalités sociales et territoriales de santé ; elle permet de prévenir de nombreuses pathologies et de diminuer la prévalence de certaines maladies chroniques. S’appuyer sur la pratique physique et sportive, en ce sens, devra être bénéfique pour tous, compte tenu de la diversité des fins poursuivies (thérapeutique, ludique, compétitive et sociale). De surcroît, au-delà du gradient social de santé, l’enjeu autour de la santé des Franciliens éloignés du système de santé est réel : la dynamique olympique permet de renforcer la démarche d’aller-vers et ce, notamment vers les personnes en situation de handicap et/ou fragiles et les publics les plus éloignés de la pratique sportive.
Favoriser et soutenir la pratique sportive des personnes en situation de handicap
Sensibiliser aux enjeux de santé environnementale et renforcer les actions de prévention
Les JOP 2024 sont l’occasion d’investir les champs relatifs à la qualité de l’air. En effet, la pollution de l’air est l’un des déterminants de santé majeur en Île-de-France, 8 000 décès lui étant attribuables chaque année, et un facteur environnemental déclenchant ou aggravant de nombreuses pathologies respiratoires, cardio-vasculaires, métaboliques, cancers. Alors que les JOP 2024 ont vocation à constituer un événement exemplaire et ambitieux sur le volet environnemental, l’ARS Île-de-France souhaite développer de nouvelles actions en la matière, sur le volet Héritage, avec notamment l’intégration de ces problématiques à la planification et aux projets d’aménagement. Ceci va de pair avec d’autres préoccupations de santé environnementale, telles que la nécessaire prévention de risques comme la légionellose et les punaises de lit.
Capitaliser sur la préparation des grands événements sportifs (JOP 2024) pour le déploiement d’actions de prévention (cf. fiche 5.4)
Trois axes importants devront être actionnés ou renforcés en lien avec Santé publique France (SPF) : la modélisation prédictive, le suivi épidémiologique des pathologies et la diffusion de messages sanitaires permettant à tout un chacun d’avoir un véritable pouvoir de comprendre et d’agir. Ce dernier point est une des priorités du PRSE 4.
Démocratiser les sites de baignade en eaux naturelles
Sur ce plan et dans un contexte où le coût d’entretien et énergétique des piscines publiques augmente, la démocratisation de sites de baignade en eaux naturelles est un atout pour l’Île-de-France, tant du point de vue de la santé, en facilitant l’accès à la pratique d’une activité physique et sportive, que du point de vue de la transition écologique au sens des zones de rafraîchissement. De surcroît, ces lieux permettent un renforcement des liens sociaux et un détachement du quotidien, notamment pour les publics précaires, ou encore un rapprochement avec la nature. L’ouverture de nouveaux sites de baignade, de façon sécurisée, profitera à tous ; l’Agence participe à ces chantiers et accompagne les collectivités dans leur mise en place dans le cadre l’Héritage des JOP 2024.
Renforcer les partenariats autour du plan Héritage
Faire des Jeux olympiques et paralympiques 2024 (JOP 2024) un catalyseur de la planification sanitaire (cf. fiche 5.2)
Notamment pour les schémas de prise en charge d’un afflux massif de victimes somatiques et la prise en charge médico-psychologique.
Glossaire
AAC : Appel à candidatures
AAP : Appel à projets
ACI : Accord conventionnel interprofessionnel
ACT : Appartement de coordination thérapeutique
ADEME : Agence de l’environnement et de la maîtrise de l’énergie
ADEPAPE : Association départementale d’entraide des personnes accueillies en protection de l’enfance
AGEFIPH : Association de gestion du fonds pour l’insertion professionnelle des personnes handicapées
AHI : Dispositif d’accueil, d’hébergement et d’insertion
AJA : Adolescents et jeunes adultes
ALD : Affection de longue durée
AMI : Appel à manifestation d’intérêt
AMIF : Association des mairies d’Île-de-France
AMP : Assistance médicale à la procréation
ANAP : Agence nationale d’appui à la performance des établissements de santé et médico-sociaux
ANFH : Association nationale pour la formation permanente du personnel hospitalier
ANR : Agence nationale de la recherche
ANRU : Agence nationale pour la rénovation urbaine
ANSSI : Agence nationale de la sécurité des systèmes d’information
AORIF : L’Union sociale pour l’habitat d’Île-de-France [organisation professionnelle au service des organismes de logement social franciliens]
APA : Allocation personnalisée d’autonomie
APA : Activité physique adaptée
AP-HP : Assistance Publique - Hôpitaux de Paris
APS : Activité physique et sportive
ARS : Agence régionale de santé
ASE : Aide sociale à l’enfance
ASSURE : Amélioration des soins d’urgence en Ehpad et à domicile
ASV : Atelier santé ville
ATIH : Agence technique de l’information sur l’hospitalisation
AVC : Accident vasculaire cérébral
BCG : Bacille de Calmette et Guérin (vaccin contre la tuberculose)
BPCO : Bronchopneumopathie chronique obstructive
CAARUD : Centre d’accueil et d’accompagnement à la réduction des risques pour usagers de drogues
CAF : Caisses d’allocations familiales
CAMSP : Centres d’action médico-sociale précoce
CAQES : Contrat d’amélioration de la qualité et de l’efficience des soins
CARE : Cyber-accélération résilience des établissements
CARSIC : Cellules d’appui à la résolution des situations complexes
CCLIN : Centre de coordination de la lutte contre les infections nosocomiales
CCNE : Comité consultatif national d’éthique
CCPP : Commission de coordination des politiques publiques
CD : Conseil départemental
CDCA : Conseils départementaux de la citoyenneté et l’autonomie
CDS : Centre de santé
CDU : Commissions des usagers
CeGIDD : Centre gratuit d’information, de dépistage et de diagnostic
CépiDC : Centre d’épidémiologie sur les causes médicales de décès
CEREMA : Centre d’études et d’expertise sur les risques, l’environnement, la mobilité et l’aménagement
CERT Santé : Service d’appui à la gestion des cybermenaces
CESU : Centres d’enseignement des soins d’urgence
CH : Centre hospitalier
CHU : Centre hospitalier universitaire
CIRE : Cellule d’intervention en région
CJC : Consultations jeunes consommateurs
CLACT : Contrats locaux d’amélioration des conditions de travail
CLAN : Comités de liaison en alimentation et nutrition
CLAT : Centre de lutte contre la tuberculose
CLS : Contrats locaux de santé
CLSM : Conseils locaux de santé mentale
CME : Commission médicale d’établissement
CMEI : Conseiller médical en environnement intérieur
CMP : Centre médico-psychologique
CMPP : Centre médico-psycho-pédagogique
CNR : Conseil national de la refondation
COPIL : Comité de pilotage
COREVIH : Comité de coordination de la lutte contre les infections sexuellement transmissibles et le virus de l’immunodéficience humaine
CORPALIF : Coordination régionale des soins palliatifs d’Île-de-France
CPAM : Caisse primaire d’assurance maladie
CPEF : Centres de planification et d’éducation familiale
CPIAS : Centre d’appui pour la prévention des infections associées aux soins auprès des établissements de santé et médico-sociaux
CPOM : Contrats pluriannuels d’objectifs et de moyens
CPS : Compétences psychosociales
CPTS : Communauté professionnelle territoriale de santé
CRAtb : Centre régional en antibiothérapie
CRCDC : Centre régional de coordination des dépistages des cancers
CREAI : Centre régional d’études, d’actions et d’informations en faveur des personnes en situation de vulnérabilité
CRFTC : Centre ressource francilien du traumatisme crânien
CRIAVS : Centre ressources pour intervenants auprès d’auteurs de violences sexuelles
CRIPS : Centre régional d’information et de promotion de la santé
CRIS : Comité Régional Innovation en Santé
CRMR : Centres de référence maladies rares
CROUS : Centre régional des œuvres universitaires et scolaires
CRPV : Centre régional de pharmacovigilance
CRRA : Centre de réception et de régulation des appels
CRSA : Conférence régionale de la santé et de l’autonomie
CRT : Centres ressources territoriaux
CRTLA : Centres références des troubles du langage et des apprentissages
CSAPA : Centre de soins, d’accompagnement et de prévention en addictologie
CSDU : Commission spécialisée droits des usagers
CSO : Centres spécialisés de l’obésité
CSP : catégorie socio-professionnelle
CSS : Centres de santé sexuelle
CSU : Consultations semi urgentes
CTS : Conseil territorial de santé
CVS : Conseils de la vie sociale
DAC : Dispositif d’appui à la coordination
DCC : Dossier communiquant de cancérologie
DCGDR : Direction de la coordination de la gestion du risque de l’Assurance maladie
DD : Délégation départementale
DDT : Direction départementale des territoires
DIH : Dispositif intégré handicap
DISP : Direction interrégionale des services pénitentiaires
DMP : Dossier médical partagé
DO : Dépistage organisé
DRAJES : Direction régionale académique à la jeunesse, à l’engagement et aux sports
DRDFE : Direction régionale aux droits des femmes et à l’égalité
DREES : Direction de la recherche, des études, de l’évaluation et des statistiques
DRIEAT : Direction régionale de l’environnement, de l’aménagement et des transports
DRIEETS : Direction régionale interdépartementale de l’économie, de l’emploi, du travail et des solidarités
DRIHL : Direction régionale et interdépartementale de l’hébergement et du logement
DSR : Dispositifs spécifiques régionaux
DT1 : Diabète de type 1
DT2 : Diabète de type 2
EGES : Émissions de gaz à effet de serre
Ehpad : Établissement d’hébergement pour personnes agées dépendantes
EIG : Événement indésirable grave
EIS : Évaluation d’impact sur la santé
ELSA : Équipe de liaison et de soin en addictologie
EMSPT : Équipe mobile de soins palliatifs territoriale
EMTSP : Équipe mobile territoriale de soins palliatifs experte
EOH : Équipe opérationnelle d’hygiène
EPCI : Établissements publics de coopération intercommunale
EPS : Établissement public de santé
EPSNF : Établissement public de santé national
ERHR : Équipes relais handicaps rares
ES : Établissements de santé
ESAT : Établissement ou service d’aide par le travail
ESJ : Espaces santé jeunes
ESMS : Établissements et services et médico-sociaux
ETP : Éducation thérapeutique du patient
EVARS : Espaces vie affective, relationnelle et sexuelle
FALC : Facile à lire et à comprendre
FAM : Foyer d’accueil médicalisé
FDep : Indice de défavorisation sociale
FIOP : Fonds d’innovation organisationnelle en psychiatrie
FIPHFP : Fonds pour l’insertion des personnes handicapées dans la fonction publique
FSF : Femmes ayant des relations sexuelles avec des femmes
GCS : Groupement de coopération sanitaire
GEM : Groupe d’entraide mutuelle
GHT : Groupement hospitalier de territoire
GHU : Groupement hospitalier universitaire
GIP SESAN : Groupement d’intérêt public service numérique de santé en Île-de-France
GIRCI : Groupement interrégional pour la recherche clinique et l’innovation
GUP : Gestion urbaine de proximité
HAD : Hospitalisation à domicile
HAS : Haute autorité de santé
HDJ : Hôpital de jour
HPV : Papilloma virus humain
HSA : Hémorragie sous-arachnoïdienne
HSH : Hommes ayant des rapports sexuels avec des hommes
HT : Hébergement temporaire
HTSH : Hébergement temporaire en sorties d’hospitalisation
IA : Intelligence artificielle
ICC : Insuffisance cardiaque chronique
IDE : Infirmier diplômé d’état
IDEC : Infirmier diplômé d’état de coordination
IDF : Île-de-France
IDH / IDH2 : Indice de développement humain
IDM : Infarctus du myocarde
IFSI : Institut de formation en soins infirmiers
IFTS : Institut français de thérapie des schémas
IME : Institut médico-éducatif
INSEE : Institut national de la statistique et des études économiques
IPA : Infirmières en pratiques avancées
IPR : Institut Paris Région [Institut d’aménagement et d’urbanisme de la région Île-de-France]
IRAPS : Instance régionale d’amélioration de la pertinence des soins
IST : Infection sexuellement transmissible
ISTS : Inégalités sociales et territoriales de santé
IVG : Interruption volontaire de grossesse
JOP : Jeux olympiques et paralympiques
LAM : Lits d’accueil médicalisés
LAMPES : (Mission de) Liaison d’appui médico-psycho-éducatif et sociales
LAV : Lutte anti vectorielle
LFSS : Loi de financement de la sécurité sociale
LGBT : Lesbiennes, gays, transexuels et bisexuels…
LHSS : Lits halte soins santé
LISP : Lits identifiés soins palliatifs
Loi OTSS : Loi du 24 juillet 2019 relative à l’organisation et à la transformation du système de santé
MAS : Maison d’accueil spécialisée
MCO : Médecine chirurgie obstétrique
MDA : Maison des adolescents
MDPH : Maison départementale des personnes handicapées
MERM : Manipulateur en électroradiologie médicale
MILDECA : Mission interministérielle de lutte contre les drogues et les conduites addictives
MNA : Mineurs non accompagnés
MRTC : « Mission retrouve ton cap »
MSPP : Maison santé pluri professionnels
MSS : Maisons sport-santé
OMEDIT : Observatoire du médicament, des dispositifs médicaux et de l’innovation thérapeutique
OMS : Organisation mondiale de la santé
OPSSIES : Observatoire national dédié à la cyber
OQOS : Objectifs quantifiés de l’offre de soins
ORS : Observatoire régional de la santé
ORSAN : Organisation de la réponse du système de santé en situations sanitaires exceptionnelles
ORSEC : Organisation de la réponse de sécurité civile
OSCOUR : Réseau Organisation de la surveillance coordonnée des urgences
PA : Personnes âgées
PAEJ : Point accueil et écoute jeunes
PAPRAPS : Plan d’actions pluriannuel régional d’amélioration de la pertinence des soins
PASA : Pôles d’activités et de soins adaptés
PASS : Permanence d’accès aux soins de santé
PAT : Portails autonomie territoriaux
PCA : Plan de continuité de l’activité
PCO : Plateformes de coordination et d’orientation
PCPE : Pôles de compétences et de prestations externalisées
PDAP : Plateformes de Diagnostic Autisme de Proximité
PDS : Permanence des soins
PDSA : Permanence Des Soins Ambulatoires
PDSES : Permanence des Soins en Établissements de Santé
PFR : Plateforme d’accompagnement et de répit
PGTHSSE : plan de gestion des tensions hospitalières et situations sanitaires exceptionnelles
PH : Personnes handicapées
PHV : Personnes handicapées vieillissantes
PJJ : Protection judiciaire de la jeunesse
PMI : Protection maternelle et infantile
PMND : Plan maladies neuro-dégénérative
PMP : Projet médical partagé
PMSI : Programme de médicalisation des systèmes d’information
PMSP : projets médico-soignants partagés
PMT : Plateaux médico techniques
PNLT : Programme national de lutte contre le tabac
PNNS : Programme national nutrition santé
PPPI : Parc privé potentiellement indigne
PPS : Programme personnalisé de soins
PRA : Plan de reprise d’activité
PRAPS : Programme régional pour l’accès à la prévention et aux soins des plus démunis
PReP : Prophylaxie pré-exposition
PRIAC : Programme interdépartemental d’accompagnement des handicaps et de la perte d’autonomie
Programme FRIDA : Favoriser la réduction des inégalités d’accès à l’avortement
PROPIAS : Programme de prévention des infections associées aux soins
PRS : Projet régional de santé
PRSE : Plan régional santé environnement
PRST : Plan régional santé au travail
PSSM : Premiers secours en santé mentale
PTSM : Projet territorial de santé mentale
PUI : Pharmacie à usage intérieur
QPV : Quartier prioritaire de la politique de la ville
RAC : Réhabilitation améliorée après chirurgie
RCP : Réunion de coordination pluridisciplinaire
RDRD : Réduction des risques et des dommages
RéPPOP : Réseau pour la prise en charge et la prévention de l’obésité pédiatrique
RESAD : Réseaux d’aide aux adultes en difficulté
RGPD : Règlement général sur la protection des données
RH : Ressources humaines
RISP : Recherche-interventionnelle en santé des populations
ROR : Répertoire opérationnel des ressources
RPIB : Repérage précoce intervention brève
RPPS : Répertoire partagé des professionnels intervenants dans le système de santé
RPU : Résumé de passage aux urgences
RSSI : Responsable de la sécurité des systèmes d’information
SA : Semaines d’aménorrhée
SAMU : Service de l’aide médicale urgente
SAS : Service d’accès aux soins
SAU : Service d’accueil d’urgence
SAVS : Services d’accompagnement à la vie sociale
SCHS : Services communaux d’hygiène et de santé
SDC : Structures spécialisées de douleurs chroniques
SEC : Structures d’exercice coordonné
SEP : Sclérose en plaque
SER : Structure d’expertise et ressources
SESAN : Service numérique de santé (groupement régional d’appui au développement de l’e-Santé en Île-de-France)
SHS : Sciences humaines et sociales
SI : Système d’informations
SI SDO : Système d’information décisionnel de suivi des orientations de via trajectoire handicap
SIAO : Service intégré d’accueil et d’orientation
SI-VSS : Système d’information de veille et sécurité sanitaire
SMPR : Service médico-psychologique régional
SMR : Soins médicaux et réadaptation
SMUR : Service mobile d’urgence et de réanimation
SNDS : Système national des données de santé
SNP : Soins non programmés
SNS : Stratégie nationale de santé
SNSS : Stratégie nationale de santé sexuelle
SPF : Santé publique France
SPILF : Société de pathologie infectieuse de langue française
SRS : Schéma régional de santé
SSE : Situation sanitaire exceptionnelle
SSIAD : Services de soins infirmiers à domicile
STARAQS : Structure régionale d’appui à la qualité et à la sécurité des soins
SURSAUD : Système de surveillance sanitaire dit syndromique, basé sur la collecte de données non spécifiques
TCCL : Trauma cranio-cérébral léger
TND : Troubles du neuro développement
TROD : Test rapide d’orientation diagnostique
UAVV : Unités d’accès vasculaires veineux
UFS : Urbanisme favorable à la santé
UHSA : Unité hospitalière spécialement aménagée
UHSI : Unité hospitalière sécurisée interrégionale
UMI : Unités mobiles interdépartementales
URAT : Unités renforcées d’accueil de transition
URPS : Unions régionales des professionnels de santé
USIDATU : Unité sanitaire interdépartementale d’accueil temporaire d’urgence
USMP : Unités sanitaires en milieu pénitentiaire
USP : Unités de soins palliatifs
USPC : Unité de soins prolongés complexes
UV : Ultraviolet
VAS : Vie affective et sexuelle
VFF : Violences faites aux femmes
VHB : Virus de l’Hépatite B
VHC : Virus de l’Hépatite C
VIH : Virus de l’immunodéficience humain
PARTIE 2 Focus techniques
Volet 1 Activités de soins et équipements matériels lourds soumis à autorisation
Introduction
Le Code de la santé publique identifie 21 activités de soins pour lesquelles toute création, conversion ou regroupement de structures est soumis à l’autorisation préalable de l’ARS. Il identifie également trois types d’équipements matériels lourds (EML) dont l’installation est soumise à l’autorisation de l’ARS. Pour ces 21 activités de soins et trois types d’équipements matériels lourds, le projet régional de santé fixe pour chacun, dans une partie intitulée « schéma régional de santé – volet activités de soins et équipements matériels lourds soumis à autorisations », les objectifs quantitatifs de l’offre de soins (OQOS) associés aux objectifs qualitatifs.
Cette partie constitue ainsi un outil de prévision et d’impulsion. Elle est le document de référence pour la gestion des autorisations sanitaires sur la période de validité du SRS. Elle a un caractère réglementaire, est exhaustive et opposable.
Elle comprend pour chaque thématique concernée :
Les autorisations accordées par l’Agence devront être compatibles avec les objectifs susmentionnés. En effet, le SRS est opposable aux établissements de santé, aux autres titulaires d’autorisations d’activités de soins et d’EML ainsi qu’aux établissements et services qui sollicitent de telles autorisations.
L’ordonnance n° 2021-583 du 12 mai 2021 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds vise à renforcer les exigences de qualité des soins, à favoriser le développement des alternatives à l’hospitalisation et à simplifier les procédures de délivrance des autorisations.
Cette ordonnance conduit à une profonde évolution du corpus réglementaire régissant les activités de soins et les équipements matériels lourds engendrant une évolution sensible des conditions d’implantation et des conditions techniques de fonctionnement des 14 activités de soins et équipements matériels lourds suivants : chirurgie, neurochirurgie, chirurgie cardiaque, psychiatrie, médecine, imagerie diagnostique, radiologie interventionnelle, traitement du cancer, soins critiques, cardiologie interventionnelle, soins médicaux et de réadaptation, neuroradiologie interventionnelle, hospitalisation à domicile, médecine nucléaire.
Sur le fondement des textes applicables au 1er novembre 2023, pour ces 14 activités et EML, tous les opérateurs seront amenés à déposer une nouvelle demande d’autorisation, puisque les autorisations qu’ils détiennent ne sont plus conformes au nouveau cadre réglementaire.
Les principaux objectifs de ces évolutions sont d’affirmer le principe de gradation des soins, la continuité des prises en charge et la fluidification des parcours, l’accessibilité aux soins, notamment aux plans géographique et financier, la qualité et la sécurité des prises en charge et l’efficience de l’offre de soins.
L’un des principaux changements de la réglementation a conduit à clarifier les conditions d’implantation et conditions techniques de fonctionnement des activités dédiées à la prise en charge des enfants et adolescents, en particulier dans les champs suivants : médecine, chirurgie, soins médicaux et de réadaptation, psychiatrie, cardiologie interventionnelle, soins critiques, hospitalisation à domicile. Les spécificités pédiatriques, quand elles sont prévues dans la réglementation, seront présentées pour chaque activité. Pour les différentes activités de soins, les bornes d’âge de l’activité pédiatrique ont été définies.
Pour ces dernières, différentes selon les activités, les textes précisent :
ou – à l’inverse –
Bien que n’étant pas étanches, les bornes d’âge n’en demeurent pas moins un élément structurant qui va conduire à des évolutions dans les décisions d’implantations et les pratiques professionnelles.
Une autre modification importante de la réforme des autorisations a consisté à déterminer, au sein de chaque région, le découpage territorial pertinent pour chaque activité de soins. Les zones de répartition des activités correspondent aux territoires géographiques sur lesquels les objectifs quantitatifs de l’offre de soins sont exprimés en implantations dans le PRS, dans le périmètre des activités de soins et des EML soumis à autorisation, listés aux articles R. 6122-25 et R. 6122-26 du Code de la santé publique. C’est sur la base de ce découpage que seront publiés, sur le fondement du PRS 2023-2028, en amont de chaque fenêtre de dépôt des demandes d’autorisation, les bilans quantitatifs de l’offre de soins, documents opposables pour la recevabilité des dossiers, à l’aune des besoins identifiés.
Dans l’arrêté n° 2023-171 présenté en annexe, en cohérence avec l’esprit de la réforme des autorisations construite dans une logique de gradation des soins, l’ARS d’Île-de-France a identifié trois niveaux d’intervention :
Cette classification est définie selon la nature de l’activité ou selon les mentions qui la caractérisent.
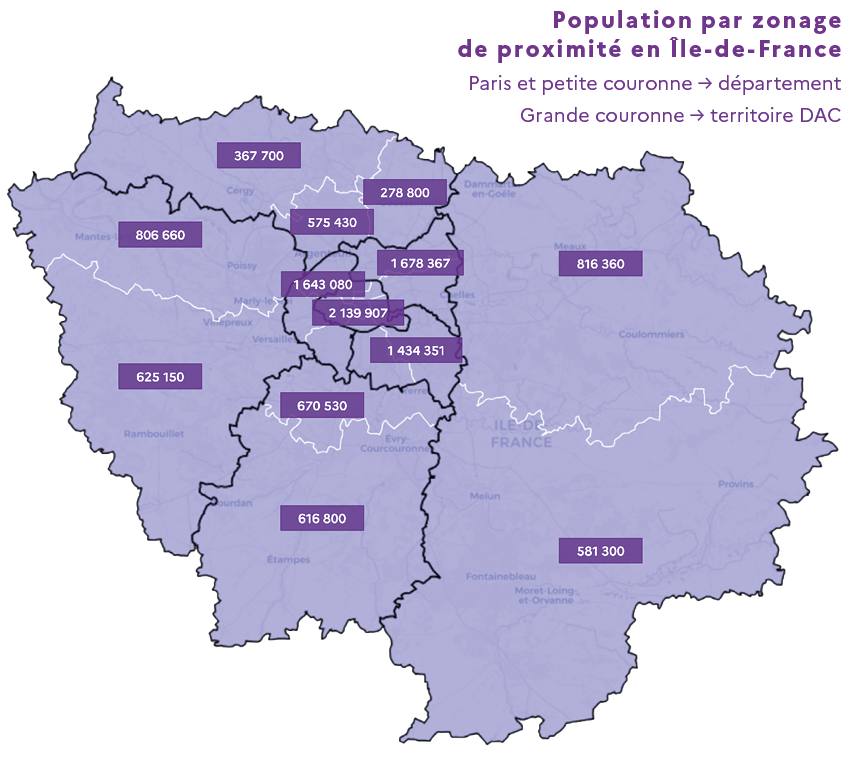
Le volet autorisations est un document évolutif qui devra être évalué et pourra être amendé durant le PRS. Ces évolutions seront construites avec l’ensemble des partenaires conformément aux engagements pris dans le contrat de méthode qui aura été établi avec la CRSA.
Ainsi, comme l’Agence s’y est engagée auprès de ses partenaires, le SRS dans sa partie autorisations fera l’objet d’une révision à mi-parcours afin d’intégrer le suivi de sa mise en œuvre et une première évaluation de l’offre autorisée selon la nouvelle réglementation. Ces éléments seront notamment étudiés dans le cadre des travaux menés dans les groupes de travail thématiques qui seront poursuivis pendant toute la durée de validité du PRS et régulièrement évoqués au sein de la Commission spécialisée de l’organisation des soins (CSOS) qui contribue à la définition et à la mise en œuvre de la politique régionale d’organisation des soins.
Une révision de la partie PDSES du PRS est programmée dès 2024-2025 dans le cadre de la démarche d’ores et déjà initiée à l’automne 2023. Par ailleurs, des décrets fixant le nouveau cadre applicable à l’activité de médecine d’urgence sont attendus prochainement. Cette évolution de la réglementation conduira, après concertation, à définir de nouveaux objectifs qualitatifs et quantitatifs pour cette thématique.
Remarques générales
Fiche 1.1 / Activité de médecine
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
Présentation générale de l’offre de médecine en Île-de-France
En octobre 2023, 209 établissements de santé sont autorisés à exercer l’activité de médecine dans la région : 187 (versus 186 fin 2018) détiennent l’autorisation d’exercer cette activité en hospitalisation complète (HC) et 181 (versus 167 fin 2018) en hôpital de jour (HDJ).
Au total, ce sont 159 établissements de santé qui sont autorisés à exercer l’activité de médecine selon les deux modalités HC et HDJ.
L’activité globale francilienne pour 2021 est de 1 715 680 séjours de médecine (y compris l’endoscopie), ce qui représente 57 % des séjours MCO, ce nombre étant inférieur à celui de 2019 (1 752 405), avant la crise du Covid-19 de 2020 au cours de laquelle une baisse de deux points d’activité a été observée.
Le virage ambulatoire, objectif majeur du PRS2, s’est traduit par une baisse de 11 % de séjours en HC entre 2017 et 2021 et une hausse de + 15 % d’HDJ sur cette même période. Cette évolution a été accentuée par la crise sanitaire du Covid-19 puisqu’il est observé :
L’offre d’hospitalisation de médecine connaît une répartition inégale selon les territoires franciliens, avec une offre globalement répartie selon un gradient de densité décroissant du centre vers la périphérie (cf. carte ci-après). Plus précisément, il est dénombré en moyenne 172 lits d’hospitalisation pour 100 000 habitants à l’échelle de la région, cet indicateur étant globalement plus bas dans les territoires de la grande couronne (et ce, de façon plus marquée – autour de 110 – dans les territoires 77 nord, 78 nord, 91 nord et 95 sud) et plus élevé dans les départements de Paris (295) et de petite couronne, à l’exception du 93 (130).
L’offre de médecine de l’enfant et de l’adolescent
en Île-de-France
Parmi les établissements disposant d’une autorisation de médecine, 45 ont structuré une activité de médecine pédiatrique.
Un établissement réalise exclusivement de l’hospitalisation complète et un établissement réalise exclusivement de l’activité ambulatoire.
En octobre 2023, 33 de ces établissements bénéficient d’une structure d’urgences pédiatriques.
Ces chiffres ne prennent pas en compte les établissements accueillant des enfants hospitalisés en service de médecine pour adultes sans structure individualisée.
L’offre est répartie dans :
L’offre pédiatrique d’hospitalisation est à ce jour très inégale selon les territoires franciliens, avec une moyenne de 30 lits d’hospitalisation conventionnelle pour 100 000 habitants de moins de 18 ans mais des extrêmes allant de 20 lits (départements 92 et 93) à 56 lits pour 100 000 habitants de moins de 18 ans (Paris). Cette disparité reflète aussi le rôle de recours de la région (et notamment des établissements pédiatriques centraux) pour certaines pathologies rares, graves ou complexes.
Tous les services de pédiatrie, y compris de périphérie, assurent une double mission de proximité et de recours :
L’activité globale francilienne en 2021 (enfants de moins de 16 ans) est quasi exclusivement réalisée dans le secteur public :
Jusqu’à la publication des décrets n° 2022-1046 et n° 2022-1047 du 25juillet 2022, aucun texte réglementaire ne fixait de conditions d’implantation et de fonctionnement à l’activité de médecine. L’autorisation de médecine ne distinguait pas la médecine adulte et la médecine pédiatrique.
Les récents décrets imposent aux établissements détenant une autorisation de médecine de disposer des modalités d’hospitalisation complète et d’hospitalisation de jour, sur site ou par convention avec un site situé à proximité.
Ils différencient la médecine adulte et la médecine de l’enfant et de l’adolescent, chaque modalité bénéficiant de conditions d’implantation et de fonctionnement propres.
Une borne d’âge est fixée par les textes : les services de pédiatrie accueillent par principe les enfants et adolescents. Une limite d’âge de 15 ans était jusque-là retenue dans un certain nombre de services, mais ceci sans fondement légal réel. Dorénavant, ces services devront prendre en charge également des adolescents de 16 et 17 ans. Les décrets autorisent cependant des exceptions à cette règle.
Les textes introduisent également une spécificité concernant le public des personnes âgées (notamment avec comorbidités ou en perte d’autonomie), avec l’exigence d’un accès sur site ou par convention à la compétence gériatrique.
Les décrets ne proposent pas de gradation des soins pour l’activité de médecine. En revanche, une gradation des soins existe de fait avec la labellisation d’hôpitaux de proximité et sera à structurer dans le cadre du PRS3.
|
Activité |
Activités |
Activités |
Activités |
|
Médecine |
Médecine (Médecine de l’adulte et médecine de l’enfant et l’adolescent) |
Médecine de l’adulte
Les objectifs (OQOS) doivent permettre d’assurer la prise en charge en milieu hospitalier des 9 167 885 adultes de plus de 18 ans (Insee 2021) qui représentent 70 % de la population francilienne.
En termes de besoins, le vieillissement de la population est à prendre en compte. En 2020, près de 1,9 million de Franciliens étaient âgés de 65 ans ou plus, ce qui représentait 15 % de la population totale. À l’horizon 2030, les plus de 65 ans représenteront 18 % de la population. Ce vieillissement conduit à une augmentation des maladies chroniques et, par conséquent, à des besoins accrus de prise en charge en ambulatoire mais également en milieu hospitalier (recours pour les maladies chroniques ou les états polypathologiques). Il implique de renforcer la coordination ville-hôpital.
Une autre dimension est à prendre en compte dans le cadre, notamment, de besoins territorialisés, à savoir la croissance de la population qui concerne tout particulièrement deux départements de la petite couronne (la Seine-Saint-Denis et, dans une moindre mesure, le Val-de-Marne) mais également trois départements de la grande couronne, la Seine-et-Marne, l’Essonne et, dans une moindre mesure, le Val-d’Oise.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Structurer une offre de soins complète et diversifiée
Fluidifier les prises en charge pour en améliorer la qualité
Maintenir une prise en charge de qualité pour la tranche d’âge des 16–17 ans qui devront dorénavant, sauf exception, être accueillis en services de médecine de l’enfant et de l’adolescent
Trois indicateurs de suivi sont proposés POUR LE PRS3 :
Déclinaison territoriale des objectifs qualitatifs
L’objectif est de maintenir le nombre des implantations de médecine adulte sur la région, l’offre y étant considérée comme globalement suffisante.
Toutefois, compte tenu des déséquilibres persistants de la répartition de l’offre de soins entre le département de Seine-Saint-Denis et les autres départements de la petite couronne, d’une part, et le centre de la région versus les territoires de la grande couronne, d’autre part, il est prévu une implantation supplémentaire, éventuellement par création ex nihilo, en Seine-Saint-Denis et dans chacun des territoires de proximité de la grande couronne.
Sur le territoire 91 nord, dans le cadre d’une opération récente de restructuration et de regroupement ont été autorisés un transfert d’activité de médecine d’un établissement vers un autre site et la fermeture d’une implantation de médecine. En parallèle, une implantation est prévue dans le cadre d’une création d’activité.
Médecine de l’enfant et de l’adolescent
Évolution de la répartition de la population de moins de 18 ans sur le territoire
Les prévisions d’évolution démographique sont celles d’un vieillissement de la population francilienne avec une stabilisation de la tranche des moins de 18 ans, mais montrent une grande disparité territoriale avec une augmentation du nombre d’enfants en périphérie.
Évolution épidémiologique et des comportements de soins
Une augmentation des maladies chroniques de l’enfant : asthme, diabète de type 1, drépanocytose, maladies neurologiques, entre autres avec des situations de décompensation. Le constat est fait d’un recours plus important et croissant aux soins critiques pédiatriques.
Les situations de souffrance psychique de l’enfant et l’adolescent sont en constante augmentation et obligent à une vigilance particulière sur les liens avec la filière de pédopsychiatrie.
Des épidémies hivernales marquées : la période couverte par le PRS2 a été marquée par la succession d’épidémies hivernales dont celle de bronchiolite qui, conjuguées aux difficultés en personnel médical et non médical, ont mis en tension toute la filière de soins pédiatriques. Les capacités de prise en charge ambulatoires et les capacités d’hospitalisation de la région ont ainsi été quasiment saturées à plusieurs reprises. Concernant la bronchiolite, un espoir thérapeutique (anticorps monoclonaux chez le nourrisson, vaccins chez la femme enceinte) pourrait réduire l’intensité de l’épidémie et les hospitalisations pour infection sévère de 75 %.
Une augmentation du recours aux structures d’urgence : 1 212 461 enfants de moins de 18 ans ont été accueillis dans les services d’urgence franciliens en 2022, soit une augmentation de 1,7 % depuis 2018 (les enfants de moins de 18 ans représentent 29 % des passages aux urgences).
Évolution de la démographie des professionnels de santé
La démographie des professionnels de la prise en charge de la santé de l’enfant est préoccupante. Le nombre de pédiatres augmente lentement mais leur répartition est très inégale, leur activité majoritairement salariée. Les enfants sont majoritairement vus par des médecins généralistes dont la densité est insuffisante dans la plupart des territoires (62,4 % du territoire francilien est placé en zone d’intervention prioritaire - ZIP), les effectifs des centres de protection maternelle et infantile (PMI) et de la santé scolaire ne sont pas meilleurs. Un poste de praticien hospitalier sur cinq est vacant en Île-de-France (27,4 % en périphérie) avec 15 % des postes occupés par des praticiens à diplôme hors Union européenne (36 % dans le 77, 91, 95). Le nombre d’internes formés en pédiatrie stagne depuis plusieurs années et ne permet pas de compenser l’augmentation des besoins et les départs en province. Les tensions en personnel médical sont très aiguës dans les services de pédiatrie en périphérie, mettant en danger leur pérennité.
Les tensions en personnel non médical sur toute la région majorent les difficultés à adapter l’offre de soins aux besoins de la population.
Évolution du cadre réglementaire qui conduit à augmenter significativement le nombre de personnes couvertes par des établissements de santé autorisés en médecine de l’enfant et de l’adolescent
L’offre pédiatrique doit permettre d’assurer les besoins de santé des 2 382 806 enfants de moins de 15 ans (ORS 2021), qui représentent 20 % de la population francilienne, et des 500 000 enfants supplémentaires âgés de 16 à 17 ans, tout en maintenant la qualité de la prise en charge en cohérence avec les ressources humaines disponibles. La population prise en charge dans les établissements autorisés en médecine de l’enfant et de l’adolescent va donc augmenter de plus de 20 %.
Une attention particulière est posée sur cette borne supérieure d’âge dans l’article R. 6123-151 du Code de la santé publique :
« Si la décision d’autorisation mentionne uniquement la prise en charge de patients adultes, le titulaire n’est pas autorisé à prendre en charge des patients enfants et adolescents. À l’inverse, si elle ne mentionne que la prise en charge de patients enfants et adolescents, le titulaire n’est pas autorisé à prendre en charge des patients adultes. »
« À titre exceptionnel, en fonction des besoins de prise en charge, le titulaire d’une autorisation permettant la prise en charge de patients adultes peut accueillir des patients mineurs âgés de 16 ans et plus. »
« À titre exceptionnel et transitoire, afin d’assurer la continuité des soins, le titulaire d’une autorisation permettant la prise en charge de patients enfants et adolescents peut continuer à les prendre en charge après leur majorité lorsque leur état de santé le justifie. »
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Construire une filière territoriale de soins pédiatriques
Chaque structure de soins devra adhérer à cette filière, et s’organiser dans une logique territoriale de prise en charge et de parcours en collaboration et/ou conventionnement sur tous les plans : ville-hôpital, CHU-hôpitaux généraux, GHT.
La filière de soins pédiatriques devra être clairement connectée au dispositif spécifique régional (DSR) soins critiques et au DSR chirurgie infantile.
L’offre hospitalière régionale doit maintenir, d’une part, une offre de recours pour les maladies rares et complexes à l’échelle régionale et, d’autre part, en proximité une offre de recours pour les maladies chroniques. Cette offre doit s’articuler avec les dispositifs spécifiques régionaux concernés (ex-réseaux) et, si besoin, avec les DAC. Les modalités de transition vers l’âge adulte devront être précisées. L’offre hospitalière de pédiatrie doit être clairement articulée avec la filière de pédopsychiatrie en amont et en aval.
Sur l’ensemble de la région, les soins non programmés doivent pouvoir continuer à être assurés dans la proximité, et l’offre pour l’enfant s’intégrer dans les dispositifs actuels ou prévus : offre ambulatoire, service d’accès aux soins (SAS), réforme des autorisations des structures d’urgence. Le choix d’un zonage calqué sur les territoires des DAC en grande couronne permet d’être vigilant sur l’offre à ce niveau territorial. Les consultations non programmées non urgentes devront être redirigées vers l’offre ambulatoire.
L’offre hospitalière doit rester suffisamment riche et diverse pour demeurer attractive, mais rester cohérente avec les difficultés en recrutement et les difficultés de l’environnement (exemple : ressources et compétences en radiopédiatrie, en pédopsychiatrie, en chirurgie infantile…) et être complémentaire de l’offre de soins ambulatoires.
Relever le défi de la prise en charge des adolescents se décline à plusieurs niveaux
Les indicateurs utiles à l’évaluation du PRS3 sont les suivants :
Déclinaison territoriale des objectifs qualitatifs
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur)
|
Médecine |
||
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
|
HC |
HJ |
|
|
Paris - petite couronne |
||
|
75 |
40 |
43 |
|
92 |
31 |
28 |
|
93 |
18 |
19 |
|
94 |
23 |
21 |
|
Grande couronne |
||
|
77 |
15 |
14 |
|
78 |
22 |
21 |
|
91 |
23 |
22 |
|
95 |
15 |
13 |
|
Total |
187* |
181* |
* les 187 autorisations en HC et 181 en HDJ sont réparties sur 209 sites géographiques.
Tableau 2 :
Implantations cibles (OQOS) pour le PRS3
|
Médecine |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
47 |
47 |
|
92 |
33 |
33 |
|
93 |
22 |
24 |
|
94 |
25 |
25 |
|
Grande couronne |
||
|
77 nord |
7 |
9 |
|
77 sud |
8 |
10 |
|
78 nord |
13 |
15 |
|
78 sud |
12 |
13 |
|
91 nord |
12 |
13 |
|
91 sud |
15 |
16 |
|
95 est |
2 |
3 |
|
95 ouest |
7 |
8 |
|
95 sud |
7 |
8 |
|
Total |
210 |
224 |
L’offre de médecine pédiatrique sera précisée dans les nouvelles décisions d’autorisations. Aussi, à titre indicatif, l’Agence a souhaité distinguer la répartition de l’offre souhaitée en Île-de-France entre médecine adulte et médecine de l’enfant et de l’adolescent.
Tableau 3 : À titre indicatif, implantations en médecine de l’adulte pour le PRS3
|
Médecine adulte |
||
|
Zones de répartition |
Orientations |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
45 |
45 |
|
92 |
33 |
33 |
|
93 |
22 |
24 |
|
94 |
25 |
25 |
|
Grande couronne |
||
|
77 nord |
7 |
9 |
|
77 sud |
8 |
10 |
|
78 nord |
13 |
15 |
|
78 sud |
12 |
13 |
|
91 nord |
12 |
13 |
|
91 sud |
15 |
16 |
|
95 est |
2 |
3 |
|
95 ouest |
7 |
8 |
|
95 sud |
7 |
8 |
|
Total |
208 |
222 |
Tableau 4 : À titre indicatif, implantations en médecine de l’enfant et de l’adolescent pour le PRS3
|
Médecine DE L’ENFANT |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
7* |
10 |
|
92 |
8 |
8 |
|
93 |
5 |
5 |
|
94 |
5 |
6 |
|
Grande couronne |
||
|
77 nord |
3 |
3 |
|
77 sud |
3 |
3 |
|
78 nord |
2 |
2 |
|
78 sud |
2 |
2 |
|
91 nord |
1 |
3 |
|
91 sud |
3 |
3 |
|
95 est |
1 |
2 |
|
95 ouest |
1 |
2 |
|
95 sud |
3 |
4 |
|
Total |
44 |
53 |
* dont 2 exclusifs pédiatriques
Fiche 1.2 / Activité de chirurgie adulte et pédiatrique
(hors chirurgie cardiaque, neurochirurgie et chirurgie des cancers)
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
Au 1er octobre 2023, en Île-de-France, 146 établissements sont autorisés à exercer l’activité de chirurgie : 96 établissements sont situés à Paris et en petite couronne, dont 10 ont une activité de chirurgie pédiatrique et 11 possèdent une unité péri-opératoire gériatrique (UPOG).
En grande couronne, 50 établissements de santé sont autorisés en chirurgie, avec une répartition assez homogène ; 8 établissements ont une activité de chirurgie pédiatrique, 9 ont une UPOG.
Ainsi, on peut conclure que l’offre chirurgicale est distribuée dans une logique territoriale optimisée, avec des GHT et des groupes privés couvrant l’intégralité de la région.
Les décrets n° 2022-1765 et n° 2022-1766 créent une nouvelle section dans le Code de la santé publique, dédiée à l’activité de chirurgie (l’activité de chirurgie cardiaque et l’activité de neurochirurgie sont traitées aux points 11 et 13 du présent PRS, la pratique thérapeutique de chirurgie des cancers, régie par un autre décret est traitée au point 19).
L’activité de chirurgie y est définie comme étant la prise en charge à visée diagnostique ou thérapeutique des patients nécessitant ou susceptibles de nécessiter :
Il est établi que l’activité de chirurgie peut être réalisée selon trois modalités : la chirurgie réalisée chez les patients adultes, la chirurgie pédiatrique ou la chirurgie bariatrique.
De manière générale, les décrets affirment la place centrale de la chirurgie ambulatoire dans la prise en charge chirurgicale. Ils rappellent par ailleurs que tout établissement autorisé en chirurgie organise la prise en charge chirurgicale des patients adressés par les structures de médecine d’urgence. Les nouvelles conditions d’implantation requises pour exercer l’activité de chirurgie imposent d’avoir accès à une unité de soins critiques sur site ou par convention. Elles créent enfin l’obligation pour les équipes chirurgicales de renseigner un registre des pratiques et de tenir compte d’indicateurs de vigilance.
Les nouveaux textes créent un cadre réglementaire pour la prise en charge des enfants et pour la chirurgie bariatrique.
Prise en charge chirurgicale des enfants
Les textes posent tout d’abord le principe selon lequel les établissements où sont opérés des enfants doivent disposer d’une autorisation de chirurgie pédiatrique. Néanmoins, de nombreuses exceptions sont prévues à cette règle, permettant à des établissements autorisés en chirurgie de l’adulte de prendre en charge des enfants, sous certaines conditions strictement définies. Le nouveau cadre réglementaire conduit à faire profondément évoluer la prise en charge chirurgicale programmée des enfants en dehors des urgences, dans les pratiques thérapeutiques suivantes : chirurgie orthopédique et traumatologique, chirurgie viscérale et digestive, chirurgie gynécologique et chirurgie urologique.
Chirurgie bariatrique
Les établissements qui exercent cette activité doivent notamment remplir les critères suivants :
Par ailleurs, ces établissements doivent également remplir des objectifs qualitatifs qui sont détaillées dans la fiche Obésité de l’axe 2 de ce PRS.
|
Activité |
Activités |
Activités |
Activités |
|
Chirurgie |
Chirurgie de l’adulte |
Chirurgie bariatrique Chirurgie pédiatrique |
Selon la population, le niveau socio-économique et l’âge
En Île-de-France, la population est à peu près similaire dans les différents départements de la région, à l’exception de Paris.
Selon l’Insee, la population francilienne va augmenter dans les années à venir, passant de 12,4 millions d’habitants en 2022 à 12,7 millions en 2032.
La proportion des personnes âgées de plus de 65 ans va augmenter de 3 points, passant de 15 % en 2020 à 18 % en 2030. Face à ce vieillissement de la population, il est primordial de mettre en place une organisation spécifique à la prise en charge des personnes âgées et composée d’une équipe pluridisciplinaire comprenant des gériatres.
Près de 25 % de la population francilienne est composée de personnes de moins de 19 ans, d’où la pertinence de la mise en place d’une prise en charge chirurgicale spécialisée pour cette tranche d’âge, impliquant des équipes pluridisciplinaires en pédiatrie : urgentiste, pédiatre, radiologue, anesthésiste et chirurgien.
Les personnes en situation de précarité sociale recourant davantage aux soins non programmés, et constituant une part importante de la population du Val-de-Marne, du Val-d’Oise et de la Seine-Saint-Denis, il convient de développer cet accès en proximité.
Selon l’évolution des pratiques
Dans les cinq années à venir, la chirurgie va poursuivre son évolution non pas en termes de volume, mais au niveau :
Ces éléments devraient conduire progressivement à une réduction théorique du nombre d’interventions chirurgicales, mais les actes interventionnels sont souvent pratiqués au bloc opératoire, notamment lorsqu’ils sont réalisés sous anesthésie générale, et le vieillissement de la population va conduire à une augmentation des interventions, d’où – comme indiqué en introduction – un volume d’interventions dans les blocs opératoires assez similaire.
Selon l’évolution des ressources humaines en nombre suffisant
La période 2012-2022 a donné lieu à une augmentation du nombre de chirurgiens et de médecins anesthésistes-réanimateurs dans la plupart des départements, mis à part dans les départements des Yvelines, de l’Essonne et de la Seine-et-Marne, où une baisse de respectivement 5, 7 et 4 % pour les chirurgiens et 56, 22 et 28 % pour les anesthésistes a été constatée.
En ce qui concerne les infirmiers de bloc opératoire diplômés d’État (IBODE), on note une baisse significative des effectifs depuis 2012 dans tous les départements. Cette diminution varie de 20 % dans le Val-de-Marne à 48 % dans les Yvelines.
Une prévision de ressources humaines à l’échéance de 2028 a mis en évidence une évolution positive du nombre des personnels médicaux de 15-20 %. Toutefois, cette évolution doit être relativisée du fait de la diminution du temps de travail des équipes, liée notamment à des évolutions sociétales.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Dans le cadre du PRS3, les objectifs qualitatifs en termes d’offre de soins en chirurgie sont les suivants :
Renforcer la performance et la qualité
Les facteurs qui contribuent à la performance, c’est-à-dire à de meilleurs résultats en termes de santé, sont multiples dans la pratique médicale, et notamment en chirurgie. Les éléments prioritaires sont les suivants :
Dans les cinq années à venir, il est attendu une augmentation du nombre de médecins (+ 20 %) et une augmentation modérée des personnels paramédicaux (+ 10-15 %). La performance nécessite des personnels médicaux répondant aux obligations de certification périodique, un travail en équipe, un accès à l’innovation et la prise en compte de la qualité de vie au travail.
Afin de diffuser les innovations, l’ARS continuera d’appuyer les établissements en accompagnant la diffusion des innovations (exemple : diffusion de guides méthodologiques à l’image de celui réalisé pour la chirurgie assistée par robot).
Le développement de la chirurgie ambulatoire demeure une priorité, mais nécessite un encadrement en termes de qualité. Ainsi, une réflexion de type « épisode de soins » pourrait permettre de valoriser une prise en charge péri-opératoire. Ce sujet est important et nécessite un programme permettant de créer des liens étroits avec la médecine de ville, faute de quoi la chirurgie ambulatoire va se développer avec une sécurité non optimale, notamment pour la chirurgie lourde.
Les blocs opératoires sont à l’origine de 25 % des gaz à effet de serre des établissements de santé, d’où la nécessité d’un changement des pratiques en démarrant avec une auto-évaluation. À horizon 2028, une sélection d’établissements sera labellisée « green bloc ».
Les usagers souhaitent et doivent avoir une place importante dans les critères d’évaluation de leur prise en charge chirurgicale. L’ARS continuera de soutenir le développement de ces outils.
Veiller à la pertinence des soins
Un soin pertinent est le juste soin (actes, prescriptions, prestations) au bon patient, au bon moment, compte tenu des connaissances scientifiques actuelles (recommandations de la Haute Autorité de santé (HAS), des sociétés savantes, etc.). Cela signifie observer et analyser les pratiques en chirurgie, puis accompagner les équipes si nécessaires.
Pour ce faire, l’ARS continuera de s’appuyer sur l’Observatoire régional de la chirurgie ambulatoire (ORCA). L’ORCA est un groupe professionnel missionné par l’ARS qui analyse les pratiques et diffuse une culture de la qualité et de l’innovation parmi les professionnels de la chirurgie en Île-de-France. L’ARS établit par ailleurs un plan d’actions pluriannuel régional d’amélioration de la pertinence des soins.
La production de tableaux de bord en chirurgie permet d’analyser la pertinence des actes, puis de proposer un programme d’amélioration. C’est une priorité en chirurgie ambulatoire, du fait des écarts de pratiques trop importants en Île-de-France (30 % à 80 %). D’où la question : comment réduire ces écarts de pratiques en chirurgie ambulatoire ? Ce sujet a été présenté à l’Instance régionale d’amélioration de la pertinence des soins (IRAPS) et sera abordé au sein d’un groupe de travail spécifique.
Équilibrer l’offre de soins en chirurgie sur les différents territoires
La pratique chirurgicale doit être équilibrée au niveau des territoires, avec plusieurs priorités :
Garantir à tous une offre de soins en chirurgie accessible
L’accès à des soins chirurgicaux de qualité et à l’innovation doit être garanti pour tous les patients, avec cinq publics prioritaires :
Plusieurs indicateurs permettront de suivre ces objectifs qualitatifs sur la période du PRS3 :
Déclinaison territoriale des objectifs qualitatifs
La répartition des établissements autorisés en chirurgie est équilibrée sur le territoire régional, excepté en chirurgie pédiatrique et en matière de prise en charge chirurgicale des personnes âgées (UPOG). En effet, en 2023, dans le département de Seine-et-Marne, un seul établissement de santé dispose d’une UPOG et dans le département du Val-d’Oise, un seul établissement a une activité de chirurgie pédiatrique.
La prise en charge chirurgicale des personnes en situation de handicap est une préoccupation complémentaire aussi bien pour les urgences, pour la chirurgie courante que pour la chirurgie spécialisée en rapport avec des complications directement liées à certains handicaps.
La recherche de qualité dans la prise en charge chirurgicale de la population en Île-de-France implique une meilleure répartition de l’offre de soins en chirurgie dans le territoire. Afin d’assurer cette meilleure répartition, il est primordial :
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023). Les autorisations en vigueur en octobre 2023 couvrent les futures mentions de chirurgie adulte, chirurgie pédiatrique et chirurgie bariatrique
|
Chirurgie adulte |
||
|
Zones de répartition des activités = |
Autorisations au 01/10/2023 selon la réglementation en vigueur jusqu’au |
|
|
HC |
HJ |
|
|
Paris - petite couronne |
||
|
75 |
39 |
45 |
|
92 |
21 |
21 |
|
93 |
15 |
15 |
|
94 |
15 |
15 |
|
Grande couronne |
||
|
77 nord |
6 |
6 |
|
77 sud |
6 |
6 |
|
78 nord |
8 |
9 |
|
78 sud |
5 |
5 |
|
91 nord |
5 |
6 |
|
91 sud |
6 |
7 |
|
95 est |
2 |
2 |
|
95 ouest |
3 |
4 |
|
95 sud |
4 |
5 |
|
Total |
135 |
146 |
Tableau 2 : Photographie de l’existant autorisé à octobre 2023. Les implantations couvrent les futures mentions de chirurgie adulte, chirurgie pédiatrique et chirurgie bariatrique
|
Chirurgie adulte |
|
|
Zones de répartition des activités = |
Implantations géographiques au 01/10/2023 existantes |
|
|
|
|
Paris - petite couronne |
|
|
75 |
45 |
|
92 |
21 |
|
93 |
15 |
|
94 |
15 |
|
Grande couronne |
|
|
77 nord |
6 |
|
77 sud |
6 |
|
78 nord |
9 |
|
78 sud |
5 |
|
91 nord |
6 |
|
91 sud |
7 |
|
95 est |
2 |
|
95 ouest |
4 |
|
95 sud |
5 |
|
Total |
146 |
Tableaux 3 : Implantations cibles (OQOS)
Mention chirurgie adulte
|
Chirurgie adulte |
||
|
Zones de répartition des activités = |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
43 |
44 |
|
92 |
21 |
21 |
|
93 |
15 |
16 |
|
94 |
15 |
15 |
|
Grande couronne |
||
|
77 nord |
6 |
6 |
|
77 sud |
5 |
6 |
|
78 nord |
9 |
9 |
|
78 sud |
5 |
5 |
|
91 nord |
6 |
6 |
|
91 sud |
6 |
7 |
|
95 est |
2 |
2 |
|
95 ouest |
4 |
4 |
|
95 sud |
5 |
5 |
|
Total |
142 |
146 |
Mention chirurgie pédiatrique
En chirurgie pédiatrique, les conditions sont contraignantes mais sécuritaires pour la prise en charge des enfants : unité spécifique, personnel spécialisé, accès à une unité de soins critiques, ainsi que la participation au dispositif spécifique régional de chirurgie pédiatrique.
Les besoins d’une chirurgie de proximité sont nécessaires en tenant compte de la gradation proposée antérieurement, d’où une augmentation de sept autorisations, principalement en grande couronne.
|
Chirurgie pédiatrique |
||
|
Zones de répartition des activités = |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
4 |
4 |
|
92 |
2 |
4 |
|
93 |
3 |
3 |
|
94 |
5 |
5 |
|
Grande couronne |
||
|
77 |
3 |
4 |
|
78 |
3 |
4 |
|
91 |
4 |
5 |
|
95 |
1 |
3 |
|
Total |
25 |
32 |
Mention chirurgie bariatrique
En chirurgie bariatrique, les conditions sont également plus contraignantes mais sécuritaires, avec deux critères : un seuil à 50 actes réalisés en 2022 et un accès (sur site ou par convention) à une réanimation et à un plateau technique (endoscopies interventionnelles et scanner) 24 h/7j adapté aux patients concernés. La borne basse correspond aux établissements au-dessus du seuil et avec une unité de réanimation ; la borne haute correspond aux établissements au-dessus du seuil dont une grande partie devrait pouvoir avoir un accès proche à une réanimation et un plateau technique 24 h/7j adapté.
|
Chirurgie bariatrique |
||
|
Zones de répartition des activités = |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
7 |
12 |
|
92 |
4 |
5 |
|
93 |
5 |
9 |
|
94 |
1 |
4 |
|
Grande couronne |
||
|
77 |
2 |
3 |
|
78 |
3 |
6 |
|
91 |
4 |
6 |
|
95 |
3 |
7 |
|
Total |
29 |
52 |
Fiche 1.3 / Activités de périnatalité
(gynécologie-obstétrique, néonatologie, réanimation néonatale)
Le contexte francilien
Le contexte francilien est marqué par des indicateurs plus dégradés en Île-de-France que la moyenne de France métropolitaine.
Proportion des femmes accouchant dans une commune faisant partie des 20 % les plus défavorisées d’après l’IDH-2
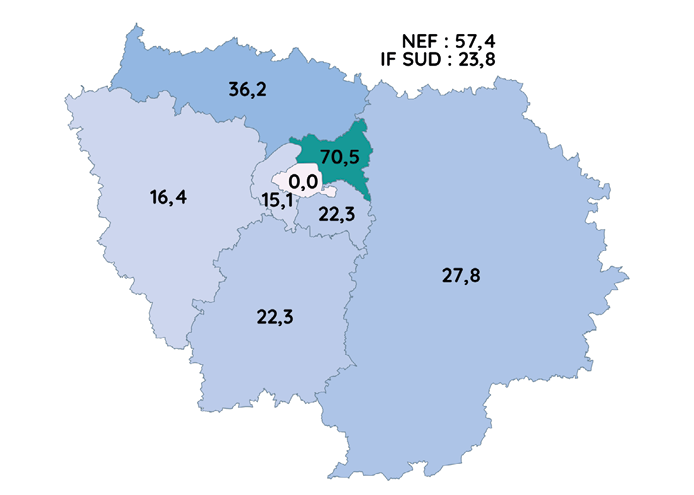
Sources : Insee et PMSI 2021 Périnat-ARS-IDF /SESAN
La répartition de l’offre régionale
En octobre 2023, l’offre hospitalière en périnatalité se répartit sur 75 centres périnatals, dont :
Il existe au moins un centre périnatal de chaque type par département. Il existe trois centres périnatals de type III avec chirurgie fœtale ou néonatale en recours régional et extra-régional, situés dans des hôpitaux pédiatriques à Paris, et un centre périnatal de type III fonctionnant avec un hôpital spécialisé en cardiologie interventionnelle à proximité.Les caractéristiques de l’offre doivent être mises en regard des caractéristiques du territoire, notamment :
Répartition de l’activité d’obstétrique par statut d’établissement et par volume annuel d’activité (2021)
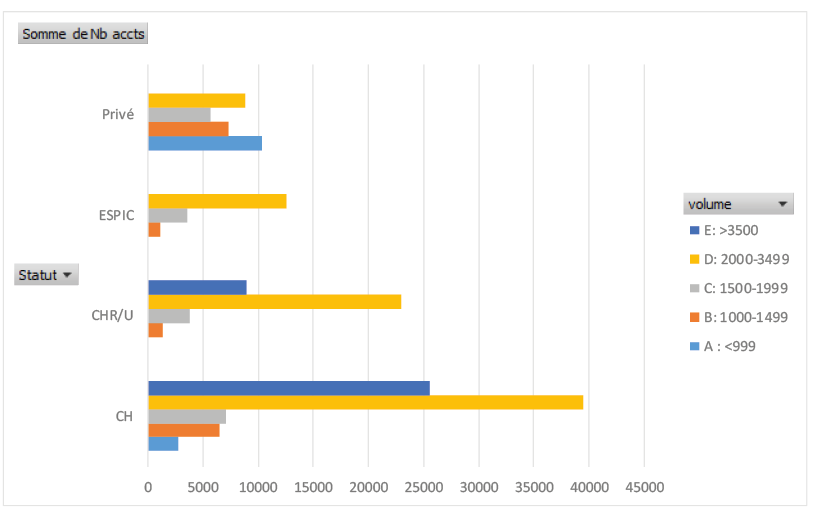
Source : PMSI 2021 Périnat-ARS-IDF / SESAN
À l’issue du PRS2, l’offre de soins régionale est fragilisée par des tensions majeures sur les ressources humaines en sages-femmes hospitalières et en infirmières puéricultrices diplômées d’État en service de néonatalogie. Cela se traduit par la fermeture de lits par manque de personnel, la limitation des inscriptions en maternité et l’arrêt d’activités diversifiées en établissement de santé (facteur d’attractivité) pour recentrer les professionnels sur les soins urgents non programmés.
Par ailleurs, la capacité de prise en charge de pathologie maternelle lourde n’est pas toujours cohérente avec la possibilité de prise en charge de nouveau-nés grands prématurés, surtout au centre de la région. Trois maternités de type III à forte activité sont situées dans des établissements pédiatriques (sans soins critiques maternels). Des maternités sont situées dans des établissements sans plateau technique de chirurgie générale ou sans soins critiques.
Enfin, l’expérimentation réalisée sur la période couverte dans le PRS2, autorisant des soins pédiatriques de niveau 2 en maternité de type I, a montré un bénéfice de confiance pour les parents et de confort pour les professionnels, mais ceci est soumis à une masse critique d’activité en nombre d’accouchements (3 000 accouchements/an).
Dans le cadre du plan 1 000 jours, les staffs médico-psychosociaux des maternités ont été renforcés ou développés pour 60 maternités, et couvrent en 2023 91 % des accouchements. Ces staffs constituent un des axes du plan régional de santé mentale périnatale (avec le soutien aux psychologues et assistants sociaux en maternité, le repérage de la dépression et les unités fonctionnelles de psychopathologie périnatale).
Présentation de l’offre de soins par département
La densité des professionnels de santé est très hétérogène selon les départements74Sources : Insee et PMSI 2021, Périnat-ARS-IDF / SESAN.
Tableau : Présentation de densité de professionnels
de la périnatalité (pôle RHS –DOS)
|
Département |
Gynécologue médical |
Sage-femme |
Pédiatre |
Gynécologue- |
Médecin anesthésiste |
|
pour 100 000 femmes en 2022 |
pour 100 000 femmes âgées |
sur |
pour 100 000 femmes en 2022 |
pour 100 000 habitants en 2022 |
|
|
Paris - petite couronne |
|||||
|
75 |
26,5 |
194,1 |
334,7 |
39 |
52,7 |
|
92 |
11,4 |
122,7 |
92,7 |
18,1 |
18,4 |
|
93 |
6,9 |
67,4 |
58,4 |
17,2 |
10,7 |
|
94 |
8,2 |
72,8 |
117,6 |
22 |
22,4 |
|
Grande couronne |
|||||
|
77 |
4,8 |
64,9 |
36,7 |
9,4 |
4,8 |
|
78 |
7,1 |
149 |
59,5 |
15,2 |
8,6 |
|
91 |
5,1 |
87,7 |
37,4 |
9,7 |
6,2 |
|
95 |
4,3 |
81,5 |
45,9 |
16 |
10,4 |
Paris et petite couronne
Grande couronne
Dans ce contexte, les établissements publics fonctionnent à l’échelle des territoires des GHT, au nord comme au sud.
Dans le sud du département, en raison de travaux, un établissement a fonctionné en période estivale 2021 en centre périnatal de proximité avec hébergement. Un autre établissement du sud a quant à lui, faute de ressources humaines en pédiatres en particulier, fermé temporairement son service de néonatologie à l’automne 2022, faisant transitoirement passer son activité de type IIA en type I jusqu’en septembre 2023. Ces deux établissements excentrés et fragiles accueillent des patientes domiciliées hors Île-de-France (23 % pour l’un et 11 % pour l’autre).
Les établissements signalent de grandes difficultés de recrutement en pédiatres et surtout en sages-femmes. Il est à souligner que l’organisation d’une filière physiologique est un facteur d’attractivité pour les patientes, les coparents et les professionnels.
L’offre en maternité n’a pas évolué au cours du PRS2 sur ce département.
La périnatalité, de la conception au premier anniversaire de l’enfant, concerne les activités de soins soumises à autorisation de gynécologie-
obstétrique, néonatalogie et réanimation néonatale :
Les textes en vigueur sont issus des décrets de Périnatalité. En Île-de-France, un indice de besoin régional a été établi de longue date : 3 lits de néonatalogie, 2 lits de soins intensifs de néonatalogie et 1,5 lit de réanimation néonatale pour 1 000 naissances.
En 2018, les sociétés savantes de la périnatalité (gynéco-obstétriciens, sages-femmes, anesthésistes-réanimateurs, pédiatres) ont élaboré ensemble des recommandations pour les ressources humaines nécessaires à la prise en charge des soins non programmés en gynécologie-obstétrique75https://cngof.fr/rpc/. Les représentants des usagers ont élaboré avec la société savante de néonatalogie la Charte du nouveau-né hospitalisé (en 2020). Le rapport de la commission des 1 000 premiers jours76https://sante.gouv.fr/IMG/pdf/rapport-1000-premiers-jours.pdf(2020) introduit une notion de « parcours à éclairer pour un accompagnement personnalisé adapté aux fragilités des futurs parents ».
|
Activité |
Activités |
Activités |
Activités |
|
Gynécologie- |
Gynécologie obstétrique Néonatalogie sans soins intensifs Néonatalogie avec soins intensifs Réanimation néonatale |
Risque de fermetures de maternité (sans intervention possible de l’ARS) à anticiper
Pendant le PRS2 : 6 maternités ont fermé dont 3 entre 2017 et 2021 et 3 entre 2021 et 2023, toutes de statut privé et réalisant moins de 1 000 accouchements par an. En 2023, parmi les 17 maternités réalisant moins de 1 000 accouchements par an (réalisant au total 13 100 accouchements), 13 sont privées (4 en petite couronne et 9 en grande couronne).
Évolutions démographiques de la population
Selon l’Insee, la population francilienne va augmenter dans les années à venir, passant de 12,4 millions d’habitants en 2022 à 12,7 millions en 2032.
Une baisse de la population en âge de procréer est prévue au centre de la région, tandis qu’elle augmentera en périphérie. L’évolution de l’indice conjoncturel de fertilité entre 2020 et 2022 est déjà le reflet de cette tendance, avec le plus bas à Paris (1,34) et le plus élevé dans le Val-d’Oise (2,22).
Évolution de la démographie des professionnels
Les perspectives démographiques des prochaines années sont défavorables : le nombre insuffisant d’inscriptions en filière maïeutique et des modifications des cycles d’études laissent craindre que le renouvellement des professionnels de la périnatalité ne soit difficilement assuré. Par ailleurs, une part non négligeable des professionnels, quel que soit le métier (anesthésistes-réanimateurs, gynéco-obstétriciens, pédiatres néonatalogistes, sages-femmes, infirmières puéricultrices diplômées d’État…), abandonne la partie du travail assujettie à la permanence des soins.
Évolution des modalités de prise en charge de la santé mentale
Des perspectives d’amélioration de la qualité de la prise en charge de la santé mentale en périnatalité sont attendues avec la création d’une nouvelle mention en psychiatrie périnatale (le suicide est la deuxième cause de mortalité maternelle).
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Structurer et renforcer l’offre de soins en répondant aux besoins populationnels, grâce à une gradation des soins adaptée
https://www.iledefrance.ars.sante.fr/pratiques-obstetricales-en-Île-de-France
Faciliter la coordination ville-hôpital
Décliner la stratégie d’attractivité des ressources humaines en santé (cf. axe 4 du PRS3) en tenant compte des spécificités de la périnatalité
Porter une attention particulière aux besoins et demandes des usagers
Appliquer le plan régional de santé mentale en périnatalité (cf. axe 6 du PRS3)
Préparer l’avenir dans le cadre du développement durable
Les indicateurs utiles AU SUIVI du PRS3 sont les suivants :
Déclinaison territoriale des objectifs qualitatifs
Paris et petite couronne
L’offre de Paris et des départements limitrophes devrait peu évoluer. Ainsi, une possibilité pour une maternité de solliciter une autorisation de prise en charge en néonatalogie (type IIA) est prévue afin de prendre en compte les conclusions de l’expérimentation réalisée durant le PRS2 pour une maternité qui respecte les conditions techniques de fonctionnement et conditions d’implantation avec une masse critique d’activité en nombre d’accouchements (3 000 accouchements/an).
Par ailleurs, des évolutions sont attendues en Seine-Saint-Denis où notamment une maternité de type I demeure dans une situation de fragilité et où une autre maternité de type I a fermé.
Grande couronne
|
Autorisation de réanimation néonatale |
|||||||
|
Existant - Répartition |
OQOS par nature d’autorisation |
||||||
|
TYPE I |
TYPE IIA |
TYPE IIB |
TYPE III |
CUMUL |
HC |
HJ |
|
|
Autorisations |
15 |
Autorisations |
|||||
|
Paris - petite couronne |
|||||||
|
75 |
4 |
4 |
4 |
4 |
|||
|
92 |
2 |
2 |
2 |
2 |
|||
|
93 |
2 |
2 |
2 |
2 |
|||
|
94 |
2 |
2 |
2 |
2 |
|||
|
Grande couronne |
|||||||
|
77 |
1 |
1 |
1 |
1 |
|||
|
78 |
1 |
1 |
1 |
1 |
|||
|
91 |
1 |
1 |
1 |
1 |
|||
|
95 |
2 |
2 |
2 |
2 |
|||
|
Autorisations de médecine néonatale avec soins intensifs |
|||||||
|
Existant - Répartition |
OQOS par nature d’autorisation |
||||||
|
TYPE I |
TYPE IIA |
TYPE IIB |
TYPE III |
CUMUL |
HC |
HJ |
|
|
Autorisations d’unités |
32 |
Autorisations d’unités |
|||||
|
Paris - petite couronne |
|||||||
|
75 |
2 |
4 |
6 |
6 |
6 |
||
|
92 |
2 |
2 |
4 |
4 |
4 |
||
|
93 |
4 |
2 |
6 |
6 |
6 |
||
|
94 |
1 |
2 |
3 |
3 |
3 |
||
|
Grande couronne |
|||||||
|
77 |
3 |
1 |
4 |
4 |
4 |
||
|
78 |
2 |
1 |
3 |
3 |
3 |
||
|
91 |
1 |
1 |
2 |
2 |
2 |
||
|
95 |
2 |
2 |
4 |
4 |
4 |
||
|
Autorisations de médecine néonatale SANS soins intensifs |
|||||||
|
Existant - Répartition |
OQOS par nature d’autorisation |
||||||
|
TYPE I |
TYPE IIA |
TYPE IIB |
TYPE III |
CUMUL |
HC |
HJ |
|
|
Autorisations d’unités |
58 |
Autorisations d’unités |
|||||
|
Paris - petite couronne |
|||||||
|
75 |
4 |
2 |
4 |
10 |
10 |
11 |
|
|
92 |
4 |
2 |
2 |
8 |
8 |
8 |
|
|
93 |
2 |
4 |
2 |
8 |
8 |
8 |
|
|
94 |
4 |
1 |
2 |
7 |
7 |
7 |
|
|
Grande couronne |
|||||||
|
77 |
2 |
3 |
1 |
6 |
6 |
6 |
|
|
78 |
4 |
2 |
1 |
7 |
7 |
7 |
|
|
91 |
3 |
1 |
1 |
5 |
5 |
6 |
|
|
95 |
3 |
2 |
2 |
7 |
7 |
7 |
|
|
Autorisations de gynécologie-obstétrique |
|||||||
|
Existant - Répartition |
OQOS par nature d’autorisation |
||||||
|
TYPE I |
TYPE IIA |
TYPE IIB |
TYPE III |
CUMUL |
HC |
HJ |
|
|
Autorisations d’unités |
75 |
Autorisations d’unités de gynécologie- |
|||||
|
Paris - petite couronne |
|||||||
|
75 |
5 |
4 |
2 |
4 |
15 |
15 |
15 |
|
92 |
2 |
4 |
2 |
2 |
10 |
10 |
10 |
|
93 |
1 |
2 |
4 |
2 |
9 |
9 |
9 |
|
94 |
1 |
4 |
1 |
2 |
8 |
8 |
8 |
|
Grande couronne |
|||||||
|
77 |
2 |
2 |
3 |
1 |
8 |
8 |
8 |
|
78 |
2 |
4 |
2 |
1 |
9 |
9 |
9 |
|
91 |
3 |
3 |
1 |
1 |
8 |
7 |
8 |
|
95 |
1 |
3 |
2 |
2 |
8 |
8 |
8 |
Synthèse du nombre d’implantations par département
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
15 |
15 |
15 |
|
92 |
10 |
10 |
10 |
|
93 |
9 |
9 |
9 |
|
94 |
8 |
8 |
8 |
|
Grande couronne |
|||
|
77 |
8 |
8 |
8 |
|
78 |
9 |
9 |
9 |
|
91 |
8 |
7 |
8 |
|
95 |
8 |
8 |
8 |
|
Total |
75 |
74 |
75 |
Fiche 1.4 / Activité de psychiatrie
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
En octobre 2023, l’Île-de-France compte, toutes modalités de prise en charge confondues, 373 implantations autorisées en psychiatre générale et 158 en psychiatrie infanto-juvénile. Près de 379 000 patients sont pris en charge en hospitalisation dans l’année dans la région, dont un tiers ont moins de 25 ans. Cela représente respectivement 89 000 et 56 000 séjours d’hospitalisation complète et partielle ; 3,7 millions d’actes ambulatoires sont réalisés dans l’année80Données 2021..
La période du troisième projet régional de santé est marquée par l’entrée en vigueur du nouveau régime d’autorisation de psychiatrie81Décret n° 2022-1264 du 28 septembre 2022 relatif aux conditions techniques de fonctionnement de l’activité de psychiatrie ; décret n° 2022-1263 du 28 septembre 2022 relatif aux conditions d’implantation de l’activité de psychiatrie ; arrêté du 28 septembre 2022 fixant les modes de prise en charge pouvant être déployés en dehors du site autorisé prévus à l’article R. 6123-174 du Code de la santé publique, et arrêté modificatif du 2 mars 2023 ; instruction n° DGOS/R4/2022/257 du 2 décembre 2022 relative à la mise en œuvre de la réforme des autorisations de l’activité de psychiatrie., qui concerne l’ensemble des établissements, quel que soit leur statut. Ce nouveau régime prévoit plusieurs évolutions importantes :
|
Activité |
Activités |
Activités |
Activités |
|
Psychiatrie |
Psychiatrie de l’adulte Psychiatrie de l’enfant et de l’adolescent Psychiatrie périnatale Soins sans consentement |
Les écarts constatés sont fortement corrélés à la disparité de l’offre entre les territoires, les territoires présentant un moindre recours aux soins étant également ceux ayant un taux d’équipement plus faible que la moyenne régionale.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Mention psychiatrie de l’adulte
Le schéma régional repose sur le principe général de stabilisation du nombre d’implantations, sauf justifiées par un objectif d’augmentation de l’offre dans des territoires sous-dotés en hospitalisation complète, soit par création nette, soit par transfert d’implantation entre territoires. Sont concernés par d’éventuelles nouvelles implantations les départements de la Seine-Saint-Denis et la Seine-et-Marne.
Cependant, dans le souci de proposer des prises en charge spécifiquement adaptées à la période de la transition de l’adolescence vers l’âge adulte, un certain nombre d’implantations supplémentaires en psychiatrie de l’adulte pourront être délivrées auprès de titulaires de la mention psychiatrie de l’enfant et de l’adolescent au titre des unités grands adolescents – jeunes adultes (GAJA).
Est poursuivi le développement des alternatives à l’hospitalisation complète, par l’autorisation d’activité d’hospitalisation partielle pour des établissements qui n’en disposeraient pas et par le renforcement des dispositifs ambulatoires (CMP, équipes mobiles…).
Le schéma intègre également des opérations de rapprochement des lieux d’hospitalisation vers les lieux de résidence des patients pris en charge.
Chaque département doit disposer d’une offre territoriale adaptée à la prise en charge des grands adolescents et jeunes adultes.
Le schéma prévoit également la finalisation des schémas d’organisation des urgences psychiatriques et d’accueil de la crise dans chaque territoire, incluant, en prévention, la prise en charge des situations de crise. La réponse à ces situations inclura, notamment, l’organisation d’une offre ambulatoire coordonnée et graduée et la possibilité d’unités d’hospitalisation de crise et de courte durée. Compte tenu de la structuration de l’offre et des acteurs actuellement en activité en psychiatrie, ces réponses devraient, le cas échéant, pouvoir être organisées à nombre d’implantations constant.
Mention psychiatrie de l’enfant et de l’adolescent
Le schéma poursuit l’objectif d’une pertinence renforcée des parcours, par la prévention du recours à l’hospitalisation complète à chaque fois que cela est possible, par l’organisation dans tous les territoires de dispositifs d’évaluation et d’orientation rapide, le développement de l’offre de post-urgence, de l’hospitalisation partielle en alternative à l’hospitalisation temps plein, de soins intensifs en ambulatoire et de soins à domicile.
Parallèlement, dans un contexte marqué par la dégradation de l’état de santé psychique des plus jeunes, par des inégalités territoriales persistantes d’équipement et de recours aux soins, et par la perspective de prises en charge des mineurs de moins de 18 ans en services de psychiatrie de l’enfant et de l’adolescent, le schéma vise à développer une offre d’hospitalisation dans la région pour cette population.
Les nouvelles implantations sont autorisées prioritairement dans les territoires sous-dotés par rapport à la moyenne régionale, dans une optique de proximité géographique ou d’activité sous forme de recours supra-départemental, accessible aux résidents des territoires sous-dotés.
Les tranches d’âge prioritaires sont les adolescents de 12 à 18 ans.
Chaque département doit disposer d’une offre territoriale adaptée à la prise en charge des grands adolescents et jeunes adultes. Le développement de cette offre ne doit toutefois pas s’effectuer au détriment de la prise en charge pédopsychiatrique des publics plus jeunes, et pourra s’intégrer dans une réflexion plus globale portant sur le redéploiement d’une partie de l’offre de la psychiatrie de l’adulte vers la psychiatrie de l’enfant et de l’adolescent.
En outre, le schéma vise à organiser une réponse aux besoins prioritaires suivants :
Mention psychiatrie périnatale
Le schéma régional s’inscrit dans le prolongement de la stratégie des 1 000 premiers jours et vise à renforcer l’accès et la qualité de l’offre périnatale dans la région.
Il passe par la stabilisation du nombre d’unités mère ou parent-bébé temps plein dans la région – chaque unité ayant vocation à avoir un positionnement interdépartemental – et privilégie le renforcement du maillage territorial en offre de prise en charge à temps partiel et ambulatoire, incluant le renforcement de la liaison et des dispositifs d’aller-vers (équipes mobiles). Pour le département de l’Essonne néanmoins, la période du schéma régional permettra d’étudier la faisabilité d’une offre spécialisée d’hospitalisation temps plein mère-bébé, conformément aux orientations du PTSM.
La structuration des soins devra se faire en cohérence avec les autres offreurs de soins hospitaliers, dans une optique de soins gradués et coordonnés, par un renforcement et une organisation des liens fonctionnels avec :
Mention soins sans consentement
La stratégie s’inscrit dans un objectif global de réduction du recours aux soins sans consentement, par l’organisation d’une meilleure prévention et prise en charge des urgences et des situations de crise.
En nombre d’implantations, le schéma s’inscrit ainsi dans une logique de stabilisation a minima de l’offre et du maillage existants. Il permet d’envisager de nouvelles implantations de manière limitée et ciblée, dans un objectif de proximité et de continuité des prises en charge. Les sites autorisés devront assurer une prise en charge adaptée, en conformité avec les exigences de respect des droits des personnes et de qualité et sécurité des soins.
Le schéma porte une attention particulière aux besoins spécifiques des mineurs, dont l’accès à une prise en charge adaptée doit être garanti dans chaque département.
Enfin, le schéma doit également permettre d’apporter un niveau de réponse régional :
Les indicateurs qui seront suivis durant le PRS3
sont les suivants :
Déclinaison territoriale des objectifs qualitatifs
Paris et petite couronne
Paris (75)
Seine-Saint-Denis (93)
Val-de-Marne (94)
Grande couronne
Seine-et-Marne (77)
Yvelines (78)
Essonne (91)
Val-d’Oise (95)
objectifs quantitatifs de l’offre de soins (OQOS)
L’existant est comptabilisé, de manière théorique, selon le nouveau régime d’autorisation en psychiatrie qui entrera en vigueur avec le présent PRS.
Mention psychiatrie de l’adulte
Tableau 1 : Nombre d’autorisations théoriques à octobre 2023 au format « nouveau régime par mention »
|
PSYCHIATRIE DE L’ADULTE |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
27 |
|
92 |
17 |
|
93 |
9 |
|
94 |
17 |
|
Grande couronne |
|
|
77 |
9 |
|
78 |
12 |
|
91 |
11 |
|
95 |
13 |
|
Total |
115 |
Tableau 2 :
Implantations cibles (OQOS)
|
PSYCHIATRIE DE L’ADULTE |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
25 |
31 |
|
92 |
17 |
21 |
|
93 |
9 |
17 |
|
94 |
17 |
17 |
|
Grande couronne |
||
|
75 |
9 |
10 |
|
92 |
12 |
12 |
|
93 |
10 |
12 |
|
94 |
12 |
13 |
|
Total |
111 |
133 |
Mention psychiatrie de l’enfant et de l’adolescent
Tableau 1 : Nombre d’autorisations théoriques à octobre 2023 au format « nouveau régime par mention »
|
PSYCHIATRIE DE L’ENFANT |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
19 |
|
92 |
7 |
|
93 |
9 |
|
94 |
7 |
|
Grande couronne |
|
|
77 |
5 |
|
78 |
11 |
|
91 |
4 |
|
95 |
7 |
|
Total |
69 |
Tableau 2 : Implantations cibles (OQOS)
|
PSYCHIATRIE DE L’ENFANT |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
18 |
24 |
|
92 |
7 |
11 |
|
93 |
9 |
14 |
|
94 |
7 |
10 |
|
Grande couronne |
||
|
75 |
5 |
8 |
|
92 |
11 |
12 |
|
93 |
4 |
6 |
|
94 |
7 |
9 |
|
Total |
68 |
94 |
Mention psychiatrie périnatale
Tableau 1 : Nombre d’autorisations théoriques à octobre 2023 au format « nouveau régime par mention »
|
PSYCHIATRIE PÉRINATALE |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
4 |
|
92 |
3 |
|
93 |
4 |
|
94 |
4 |
|
Grande couronne |
|
|
77 |
2 |
|
78 |
3 |
|
91 |
3 |
|
95 |
4 |
|
Total |
27 |
Tableau 2 : Implantations cibles (OQOS)
|
PSYCHIATRIE périnatale |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
4 |
4 |
|
92 |
3 |
4 |
|
93 |
4 |
5 |
|
94 |
4 |
4 |
|
Grande couronne |
||
|
75 |
2 |
3 |
|
92 |
3 |
4 |
|
93 |
3 |
4 |
|
94 |
4 |
5 |
|
Total |
27 |
33 |
Mention soins sans consentement
Tableau 1 : Nombre d’autorisations théoriques à octobre 2023 au format « nouveau régime par mention »
|
SOINS SANS CONSENTEMENT |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
7 |
|
92 |
7 |
|
93 |
8 |
|
94 |
7 |
|
Grande couronne |
|
|
77 |
6 |
|
78 |
8 |
|
91 |
6 |
|
95 |
7 |
|
Total |
56 |
Tableau 2 :
Implantations cibles (OQOS)
|
SOINS SANS CONSENTEMENT |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
7 |
8 |
|
92 |
7 |
7 |
|
93 |
8 |
10 |
|
94 |
7 |
8 |
|
Grande couronne |
||
|
75 |
6 |
7 |
|
92 |
8 |
9 |
|
93 |
6 |
7 |
|
94 |
6 |
7 |
|
Total |
55 |
63 |
Fiche 1.5 / Activité de soins médicaux et de réadaptation (SMR)
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
Le secteur des soins de suite et de réadaptation (SSR) a connu une évolution importante au fil des 20 dernières années. La réforme des SSR de 2008 a représenté un virage important, fusionnant les ex-« soins de suite » et les ex-« soins de rééducation-réadaptation » en secteur du SSR avec des mentions spécialisées.
Le secteur s’est considérablement développé du fait de plusieurs facteurs :
La réforme de 2022 vient médicaliser encore davantage le secteur, comme le démontre la nouvelle dénomination du secteur « soins médicaux et de réadaptation » (SMR). Dans la même perspective, est identifié un troisième niveau de prise en charge, au-delà des mentions spécialisées : les activités d’expertise (AE).
Le secteur SMR ne se résume pas à être « l’aval du secteur MCO ». Il a également vocation à être la face sanitaire de la prise en charge du handicap, proposant un processus global d’accompagnement, incluant des soins de rééducation et de réadaptation personnalisés dans un objectif fonctionnel, ainsi qu’un rôle d’appui à la réinsertion dans son environnement.
Ainsi, il s’inscrit dorénavant à la fois dans les parcours de santé en amont ou en aval d’une hospitalisation aiguë, mais aussi directement depuis la médecine de ville, afin de prévenir et répondre aux enjeux du maintien au domicile des personnes en situation de handicap ou âgées et du développement des maladies chroniques.
L’Île-de-France est la deuxième région métropolitaine (après PACA) en termes de densité d’offre en SSR/SMR (nombre de lits et places pour 100 000 habitants de plus de 50 ans). La région compte 219 établissements avec une autorisation SSR, dont 19 avec une autorisation en pédiatrie (enfants et adolescents).
La répartition de l’activité selon les statuts d’établissement est la suivante :
L’Île-de-France a historiquement conduit une politique de spécialisation du secteur. La gériatrie représente environ 40 % de l’ensemble. Les SSR locomoteur et neurologique représentent 28 % de l’activité en hospitalisation complète (HC) et 65 % de l’activité en hospitalisation de jour (HJ). Les SSR polyvalents, jusque-là considérés comme socles réglementaires au développement des mentions spécialisées, sont minoritaires dans la région et souvent servent de fondement aux reconnaissances contractuelles.
Données quantitatives d’activité : sur l’année 2021, l’activité SSR a été la suivante : 4 897 092 journées d’HC et 781 961 venues en HJ (soit un taux d’activité ambulatoire de 13,8 %). Ces chiffres doivent cependant être interprétés avec prudence, car ils reflètent encore les effets de la crise du Covid-19 qui a entraîné, en région comme sur tout le territoire national, une baisse marquée de l’activité SSR.
Globalement, le virage ambulatoire s’est traduit dans la région, depuis une dizaine d’années, par une augmentation régulière de la part de l’HJ par rapport à l’HC. Ainsi, par comparaison avec l’année 2012, on constate : une diminution de 12 % du nombre de journées d’HC, contrastant avec une augmentation de 46 % du nombre de venues en HJ. Ainsi, le taux d’activité ambulatoire est passé de 9,5 % en 2012 à 13,8 % en 2021 ; tendance qui devrait s’accentuer fortement dans les prochaines années au vu des éléments environnementaux précités.Présentation du cadre réglementaire de l’activité
La réforme des autorisations, dont les décrets n° 2022-24 et n° 2022-25 sont parus début 2022, transforme le champ des SSR en SMR (soins médicaux et de réadaptation), avec notamment deux évolutions importantes :
|
Activité |
Activités |
Activités |
Activités |
|
Soins médicaux et de réadaptation |
Mention polyvalent Mention gériatrie |
Mention locomoteur Mention système nerveux Mention cardio-vasculaire Mention pneumologie Mention système digestif, endocrinologie, diabétologie, nutrition Mention conduites addictives |
Mention brûlés |
|
Soins médicaux et de réadaptation Modalité pédiatrie |
Mention enfants et adolescents Mention jeunes enfants, enfants et adolescents |
||
|
Soins médicaux et de réadaptation Modalité cancers |
Mention oncologie |
Mention onco-hématologie |
Bilan du PRS2 et besoins pour les cinq prochaines années
Parmi les enjeux du PRS2, plusieurs objectifs ont été atteints
Besoins pour les cinq prochaines années
Il paraît essentiel de poursuivre et d’amplifier les actions menées au cours des cinq dernières années. En effet, le recours au secteur SMR, qui a montré son importance lors de la crise sanitaire liée au Covid-19, va devenir de plus en plus important pour plusieurs raisons.
Deux points d’alerte principaux doivent être indiqués.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
La priorité va consister à mettre en conformité l’offre avec la réforme des autorisations, transformant le champ SSR en SMR, notamment :
Par ailleurs, le soutien à certaines activités spécifiques non identifiées dans la réforme SMR mais répondant à un besoin devra être envisagé.
Plus globalement, la thématique des activités ambulatoires, au sens large, apparaît comme un sujet prioritaire (HJ sous ses diverses formes, équipes mobiles et EM-RR avec soins, soins externes et solutions tournées vers la ville, télésanté sous ses diverses possibilités, modalités de développement et coopération équilibrés pour l’HAD-R, solutions de transition entre la ville et l’hôpital…).
Le Comité consultatif d’allocation des ressources SMR aura un rôle à jouer dans le soutien à ces différentes nouvelles activités.
Par ailleurs, les objectifs du PRS2 doivent bien sûr être poursuivis, notamment :
Déclinaison territoriale des objectifs qualitatifs
Si, quantitativement, l’offre SMR régionale semble globalement satisfaisante, il apparaît que certains territoires sont relativement moins bien pourvus, ce qui entraîne une perte de chance pour les personnes habitant dans ces territoires, notamment pour les activités de proximité (SMR gériatrique et polyvalent).
Il faudra donc veiller, dans les années à venir à mieux répartir l’offre dans ces territoires (notamment la Seine-et-Marne, les parties sud des Yvelines et l’ouest du Val-d’Oise).
Pour les activités à vocation régionale : il est prévu trois nouvelles implantations de SMR mention onco-hématologie car l’offre actuelle (trois sites) est insuffisante, surtout depuis la fermeture d’un centre dans le Val-d’Oise.
Pour les activités territoriales : globalement, le développement des nouvelles implantations en SMR mention oncologie (nouvelle autorisation) s’appuiera sur les besoins des territoires et les compétences déjà existantes (SMR associé en cancérologie).
Pour les autres nouvelles autorisations
Pour les activités de proximité
objectifs quantitatifs de l’offre de soins (OQOS)
Dans le cadre réglementaire en vigueur durant le PRS2, les modalités SSR étaient relativement différentes, notamment avec des modalités pédiatriques distinctes et des autorisations en hospitalisation complète (HC) ou en hospitalisation de jour (HJ). Aussi, les tableaux 1, 3 et 5 présentent l’existant dans ce cadre, tandis que les tableaux 2, 4 et 6 présentent les implantations cibles selon la réglementation applicable au 1er juin 2023.
Mentions de ressort régional
Tableau 1 : Photographie
de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
SSR onco-hématologie |
||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
|||
|
Adultes |
Enfants |
|||
|
HC |
HJ |
HC |
HJ |
|
|
Paris - petite couronne |
||||
|
75 |
2 |
0 |
1 |
0 |
|
92 |
0 |
0 |
0 |
0 |
|
93 |
0 |
0 |
0 |
0 |
|
94 |
0 |
0 |
0 |
0 |
|
Grande couronne |
||||
|
77 |
0 |
0 |
0 |
0 |
|
78 |
0 |
0 |
1 |
0 |
|
91 |
1 |
0 |
0 |
0 |
|
95 |
0 |
0 |
1 |
1 |
|
Total |
3 |
0 |
3 |
1 |
Tableau 2 : Implantations cibles (OQOS)
|
SMR onco-hématologie |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
4 |
6 |
Tableau 1 : Photographie
de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
SSR brûlés |
||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
|||
|
Adultes |
Enfants |
|||
|
HC |
HJ |
HC |
HJ |
|
|
Paris - petite couronne |
||||
|
75 |
0 |
0 |
0 |
0 |
|
92 |
0 |
0 |
0 |
0 |
|
93 |
0 |
0 |
0 |
0 |
|
94 |
0 |
0 |
0 |
0 |
|
Grande couronne |
||||
|
77 |
1 |
1 |
0 |
0 |
|
78 |
0 |
0 |
1 |
0 |
|
91 |
0 |
0 |
0 |
0 |
|
95 |
0 |
0 |
0 |
0 |
|
Total |
1 |
1 |
1 |
0 |
Tableau 2 : Implantations cibles (OQOS)
|
SMR brûlés |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
1 |
1 |
Mentions de ressort territorial
Tableaux 3 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
SSR locomoteur |
||||
|
Zones de répartition |
Existant au 01/10/2023 |
|||
|
Adultes |
Enfants |
|||
|
HC |
HDJ |
HC |
HDJ |
|
|
Paris - petite couronne |
||||
|
75 |
8 |
12 |
1 |
1 |
|
92 |
7 |
7 |
1 |
1 |
|
93 |
8 |
9 |
1 |
1 |
|
94 |
5 |
5 |
2 |
2 |
|
Grande couronne |
||||
|
77 |
6 |
6 |
2 |
1 |
|
78 |
10 |
9 |
1 |
1 |
|
91 |
6 |
7 |
1 |
1 |
|
95 |
9 |
8 |
1 |
1 |
|
Total |
59 |
63 |
10 |
9 |
|
SSR respiratoire |
||||
|
Zones de répartition |
Existant au 01/10/2023 |
|||
|
Adultes |
Enfants |
|||
|
HC |
HDJ |
HC |
HDJ |
|
|
Paris - petite couronne |
||||
|
75 |
3 |
1 |
0 |
0 |
|
92 |
2 |
3 |
0 |
0 |
|
93 |
1 |
2 |
1 |
0 |
|
94 |
0 |
0 |
0 |
0 |
|
Grande couronne |
||||
|
77 |
1 |
2 |
0 |
0 |
|
78 |
1 |
1 |
2 |
0 |
|
91 |
1 |
1 |
0 |
0 |
|
95 |
3 |
3 |
1 |
1 |
|
Total |
12 |
13 |
4 |
1 |
|
SSR addictions |
||
|
Zones de répartition |
Existant au 01/10/2023 |
|
|
Adultes |
Enfants |
|
|
HC |
HDJ |
|
|
Paris - petite couronne |
||
|
75 |
1 |
4 |
|
92 |
2 |
2 |
|
93 |
2 |
2 |
|
94 |
3 |
2 |
|
Grande couronne |
||
|
77 |
2 |
1 |
|
78 |
2 |
2 |
|
91 |
1 |
1 |
|
95 |
3 |
4 |
|
Total |
16 |
18 |
|
SSR digestif |
||||
|
Zones de répartition |
Existant au 01/10/2023 |
|||
|
Adultes |
Enfants |
|||
|
HC |
HDJ |
HC |
HDJ |
|
|
Paris - petite couronne |
||||
|
75 |
1 |
3 |
1 |
1 |
|
92 |
4 |
2 |
0 |
0 |
|
93 |
2 |
2 |
0 |
0 |
|
94 |
1 |
0 |
0 |
0 |
|
Grande couronne |
||||
|
77 |
2 |
2 |
1 |
0 |
|
78 |
0 |
0 |
2 |
0 |
|
91 |
1 |
2 |
1 |
1 |
|
95 |
3 |
3 |
1 |
1 |
|
Total |
14 |
14 |
6 |
3 |
|
SSR nerveux |
||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
|||
|
Adultes |
Enfants |
|||
|
HC |
HDJ |
HC |
HDJ |
|
|
Paris - petite couronne |
||||
|
75 |
9 |
12 |
1 |
1 |
|
92 |
7 |
6 |
2 |
2 |
|
93 |
9 |
10 |
1 |
1 |
|
94 |
4 |
3 |
1 |
2 |
|
Grande couronne |
||||
|
77 |
9 |
9 |
3 |
2 |
|
78 |
10 |
9 |
1 |
1 |
|
91 |
6 |
6 |
1 |
1 |
|
95 |
9 |
8 |
2 |
1 |
|
Total |
63 |
63 |
12 |
11 |
|
SSR cardio-vasculaire |
||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
|||
|
Adultes |
Enfants |
|||
|
HC |
HDJ |
HC |
HDJ |
|
|
Paris - petite couronne |
||||
|
75 |
2 |
5 |
0 |
0 |
|
92 |
3 |
3 |
0 |
0 |
|
93 |
2 |
3 |
0 |
0 |
|
94 |
1 |
1 |
0 |
0 |
|
Grande couronne |
||||
|
77 |
1 |
2 |
0 |
0 |
|
78 |
3 |
3 |
1 |
0 |
|
91 |
3 |
4 |
0 |
0 |
|
95 |
2 |
3 |
0 |
0 |
|
Total |
17 |
24 |
1 |
0 |
Tableaux 4 :
Implantations cibles (OQOS)
|
SMR locomoteur |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
13 |
17 |
|
92 |
7 |
8 |
|
93 |
11 |
14 |
|
94 |
5 |
5 |
|
Grande couronne |
||
|
77 |
5 |
7 |
|
78 |
10 |
12 |
|
91 |
8 |
9 |
|
95 |
9 |
9 |
|
Total |
68 |
81 |
|
SMR respiratoire |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
4 |
5 |
|
92 |
3 |
3 |
|
93 |
2 |
3 |
|
94 |
0 |
1 |
|
Grande couronne |
||
77 |
2 |
2 |
78 |
1 |
2 |
91 |
1 |
2 |
95 |
2 |
3 |
|
Total |
15 |
21 |
|
SMR addictions |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
4 |
4 |
|
92 |
3 |
3 |
|
93 |
3 |
3 |
|
94 |
2 |
4 |
|
Grande couronne |
||
77 |
2 |
2 |
78 |
3 |
3 |
91 |
1 |
1 |
95 |
4 |
4 |
|
Total |
22 |
24 |
|
SMR digestif |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
3 |
3 |
|
92 |
4 |
5 |
|
93 |
2 |
3 |
|
94 |
1 |
2 |
|
Grande couronne |
||
77 |
2 |
2 |
78 |
0 |
1 |
91 |
2 |
2 |
95 |
3 |
3 |
|
Total |
17 |
21 |
|
SMR nerveux |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
12 |
13 |
|
92 |
7 |
7 |
|
93 |
10 |
10 |
|
94 |
4 |
6 |
|
Grande couronne |
||
77 |
9 |
9 |
78 |
10 |
13 |
91 |
6 |
9 |
95 |
9 |
11 |
|
Total |
67 |
78 |
|
SMR cardio-vasculaire |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
5 |
7 |
|
92 |
3 |
5 |
|
93 |
3 |
3 |
|
94 |
1 |
2 |
|
Grande couronne |
||
77 |
2 |
2 |
78 |
3 |
4 |
91 |
4 |
4 |
95 |
2 |
5 |
|
Total |
23 |
32 |
L’oncologie étant une nouvelle mention de l’activité SMR, elle n’existait pas précédemment dans le champ des autorisations.
|
SMR oncologie |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
5 |
5 |
|
92 |
7 |
7 |
|
93 |
3 |
4 |
|
94 |
5 |
6 |
|
Grande couronne |
||
77 |
4 |
7 |
78 |
3 |
4 |
91 |
7 |
9 |
95 |
4 |
5 |
|
Total |
38 |
47 |
La mention jeunes enfants, enfants ado n’existait pas précédemment dans le champ des autorisations.
|
SMR jeunes enfants, enfants, ados |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
1 |
2 |
|
92 |
3 |
3 |
|
93 |
1 |
1 |
|
94 |
0 |
0 |
|
Grande couronne |
||
77 |
1 |
1 |
78 |
3 |
3 |
91 |
0 |
0 |
95 |
2 |
2 |
|
Total |
11 |
12 |
La mention SMR enfants, ado n’existait pas précédemment dans le champ des autorisations.
|
SMR enfants, ados |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
2 |
3 |
|
92 |
3 |
3 |
|
93 |
1 |
1 |
|
94 |
3 |
4 |
|
Grande couronne |
||
77 |
3 |
3 |
78 |
3 |
3 |
91 |
1 |
1 |
95 |
3 |
3 |
|
Total |
19 |
21 |
Mentions de ressort de proximité
Tableaux 5 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
SSR indifférenciés |
||||
|
Zones de répartition |
Existant au 01/10/2023 |
|||
|
Adultes |
Enfants |
|||
|
HC |
HDJ |
HC |
HDJ |
|
|
Paris - petite couronne |
||||
|
75 |
28 |
38 |
2 |
2 |
|
92 |
29 |
24 |
3 |
3 |
|
93 |
24 |
23 |
1 |
1 |
|
94 |
21 |
16 |
2 |
3 |
|
Grande couronne |
||||
|
77 |
19 |
17 |
3 |
3 |
|
78 |
24 |
17 |
3 |
2 |
|
91 |
24 |
20 |
1 |
1 |
|
95 |
24 |
20 |
3 |
2 |
|
Total |
193 |
175 |
18 |
17 |
Tableaux 6 : Implantations cibles (OQOS)
|
SMR polyvalent |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
24 |
27 |
|
92 |
20 |
21 |
|
93 |
14 |
18 |
|
94 |
19 |
20 |
|
Grande couronne |
||
|
77 nord |
12 |
12 |
|
77 sud |
8 |
9 |
|
78 nord |
14 |
15 |
|
78 sud |
8 |
9 |
|
91 nord |
14 |
15 |
|
91 sud |
12 |
13 |
|
95 est |
2 |
3 |
|
95 ouest |
6 |
6 |
|
95 sud |
5 |
6 |
|
Total |
158 |
174 |
|
SSR personne âgée polypathologique, dépendante ou à risque de dépendance |
||
|
Zones de répartition |
Existant au 01/10/2023 |
|
|
Adultes |
Enfants |
|
|
HC |
HC |
|
|
Paris - petite couronne |
||
|
75 |
17 |
14 |
|
92 |
16 |
13 |
|
93 |
15 |
10 |
|
94 |
11 |
11 |
|
Grande couronne |
||
|
77 |
12 |
6 |
|
78 |
13 |
10 |
|
91 |
18 |
12 |
|
95 |
14 |
11 |
|
Total |
116 |
87 |
|
SMR gériatrique |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
22 |
26 |
|
92 |
18 |
19 |
|
93 |
15 |
17 |
|
94 |
13 |
14 |
|
Grande couronne |
||
|
77 nord |
5 |
5 |
|
77 sud |
7 |
7 |
|
78 nord |
9 |
10 |
|
78 sud |
6 |
8 |
|
91 nord |
11 |
13 |
|
91 sud |
10 |
11 |
|
95 est |
1 |
1 |
|
95 ouest |
7 |
7 |
|
95 sud |
6 |
7 |
|
Total |
130 |
145 |
Fiche 1.6 / Activité de médecine nucléaire
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
L’Île-de-France compte, fin 2022, 84 gamma-caméras autorisées, soit 6,8 par million d’habitants (7 en France), et 47 tomographes par émission de positons (TEP) autorisés, soit 4,11 par million d’habitants (3,4 en France).
Tous les départements disposent d’un accès à ces équipements, mais de manière inégale en termes de taux d’équipement, même si le PRS2 a permis un développement de l’offre sur l’ensemble du territoire. L’ensemble des OQOS d’implantations figurant au schéma régional de santé a été atteint, mais au mois d’octobre 2023, quelques équipements autorisés sont encore en attente de mise en service (2 caméras et 5 TEP).
L’offre régionale propose l’ensemble des actes diagnostiques, et un panel d’actes thérapeutiques jusqu’à présent identifiés au travers d’autorisations d’activité de traitement du cancer pour la modalité « irradiations en sources non scellées ». Au mois d’octobre 2023, l’Île-de-France compte 44 sites d’implantation de médecine nucléaire dont 15 disposent de cette autorisation relative au traitement du cancer.
Les dernières études et enquêtes réalisées par la Société française de médecine nucléaire (SFMN) montrent une évolution du nombre d’examens de TEP d’environ 10 % par an (plus de 124 000 examens en 2021), pour une stabilisation, voire une légère baisse, des examens de scintigraphie (plus de 157 000 examens en 2021). De nouveaux médicaments radio-pharmaceutiques font leur apparition dans les pratiques et vont venir compléter les possibilités d’examen, notamment en TEP.
L’activité de médecine nucléaire est définie par l’article R. 6123-134 du Code de la santé publique. Elle consiste en l’utilisation, dans un but diagnostique ou thérapeutique, d’un médicament radio-pharmaceutique ou d’un dispositif médical implantable actif, en sources non scellées, émetteur de rayonnements ionisants, administré au patient, incluant l’utilisation d’une caméra à tomographie d’émission mono-photonique ou à tomographie par émission de positons (TEP), intégrant le cas échéant d’autres systèmes d’imagerie.
La réforme des activités de soins apporte des modifications importantes au régime d’autorisation. Les textes de référence sont :
La médecine nucléaire est régulée en tant qu’activité de soins et non via les équipements médicaux lourds
Alors qu’elle était auparavant abordée via deux équipements matériels lourds (gamma-caméra et TEP), la médecine nucléaire est dorénavant considérée comme une activité de soins.
L’autorisation est accordée par site géographique
Une fois obtenue l’autorisation d’exercer l’activité de soins de médecine nucléaire sur le fondement des nouveaux décrets :
La création d’une gradation des soins
Les nouveaux décrets dissocient l’activité en deux mentions : A et B, en fonction des activités diagnostiques, thérapeutiques, en cancérologie ou non et selon les conditions de préparation des médicaments radio-pharmaceutiques. Les missions et responsabilités des radio-pharmaciens et radio-physiciens sont précisées par mention afin de garantir la sécurité liée aux médicaments et aux rayonnements.
L’autorisation de médecine nucléaire comporte l’une des mentions suivantes :
|
Activité |
Activités |
Activités |
Activités |
|
Activité de médecine nucléaire |
Médecine nucléaire Mention A |
Médecine nucléaire Mention B |
N. B. : Les titulaires d’une autorisation de mention B sont habilités à réaliser les actes de mention A.
Au cours des cinq prochaines années, la médecine nucléaire va évoluer, tout comme les besoins de la population francilienne. Selon l’Insee, cette dernière va augmenter dans les années à venir, passant de 12,4 millions en 2022 à 12,7 millions d’habitants en 2032. La proportion des personnes âgées de plus de 65 ans va augmenter de 3 points, passant de 15 % en 2020 à 18 % en 2030. La population jeune va rester assez stable aux alentours de 25 %. Compte tenu du vieillissement de la population et des conséquences de certains facteurs de risque de pathologies, il est attendu un impact sur le suivi des pathologies liées à l’âge et le suivi des patients atteints d’un cancer, et donc une augmentation du recours à l’imagerie nucléaire.
Les indications oncologiques concernent une grande majorité des indications des procédures diagnostiques en TEP et une minorité d’examens réalisés sur caméras. À un horizon de cinq ans, la croissance organique des examens de TEP à visée oncologique devrait se poursuivre. Par ailleurs, les indications dans le suivi thérapeutique des patients vont croître. Une progression de la prescription des examens « hors FDG94Le fluorodésoxyglucose ou FDG, est une molécule de glucose à laquelle est attaché un atome de fluor radioactif (18F). Ce produit est utilisé comme marqueur en médecine nucléaire. » est attendue avec une montée en puissance des procédures dédiées au cancer de la prostate (choline, et surtout PSMA fluoré depuis décembre 2022).
Il est à noter également une croissance constante des indications dans plusieurs disciplines :
Ces indications, ainsi que le suivi des enquêtes de la SFMN, permettent d’évaluer un potentiel d’évolution d’activité TEP d’environ 10 %.
L’usage de ces nombreux médicaments reste encore incertain, puisqu’ils sont toujours dans le champ de la recherche clinique et n’ont pas encore de modèle économique défini. Il est donc difficile d’évaluer leur usage pour les prochaines années.
Enfin, les indications en imagerie cardiaque sont en évolution et tendent vers un développement du coroscanner et de l’IRM cardiaque. Ces évolutions de prescriptions sont à prendre en compte dans le suivi de l’activité de scintigraphie cardiaque des sites de médecine nucléaire.
Au plan thérapeutique, l’activité s’organise de manière différente : les équipes sont pluridisciplinaires (médecins nucléaires, radiologues interventionnels, chirurgiens, etc.), et les procédés techniques de préparation et de réalisation des examens nécessitent une infrastructure plus complexe. Une progression de la prescription des examens est attendue, de nouveaux traitements et de nouvelles indications également. Cette partie de l’activité de médecine nucléaire représente cependant un volume faible, sa progression pourra s’intégrer aux organisations actuellement en place.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Le PRS2 a permis le développement et la création d’implantations supplémentaires en médecine nucléaire afin d’améliorer l’accessibilité à ces plateaux en Île-de-France. Les objectifs étaient de :
La plupart de ces objectifs seront poursuivis au cours du PRS3, en complément des objectifs détaillés ci-après, afin de s’adapter aux besoins en médecine nucléaire et aux évolutions attendues.
Concernant les activités thérapeutiques, les objectifs qualitatifs doivent également prendre en compte l’expertise des équipes et la pluridisciplinarité nécessaire, notamment dans la prise en charge du cancer.
Plusieurs facteurs sont à considérer dans la mise en œuvre des objectifs qualitatifs et quantitatifs de l’offre :
Les données suivies pour évaluer la mise en œuvre du PRS3 sont :
Déclinaison territoriale des objectifs qualitatifs
Les zones prioritaires pour de nouvelles implantations, en raison d’une offre insuffisante par rapport aux besoins de la population, sont localisées principalement en grande couronne.
L’ensemble de ces éléments et analyses prévoit donc une augmentation des demandes d’examens diagnostiques et thérapeutiques dans les prochaines années. Cependant, la mise en œuvre des décrets et la prise en compte de la problématique liée aux ressources humaines à court terme ne permettent pas de quantifier précisément l’offre à venir et les besoins à couvrir, c’est pourquoi il est envisagé de réévaluer les OQOS en cours de PRS.
Mention de ressort de proximité
Tableau 1 : Nombre d’autorisations théoriques à octobre 2023 au format « nouveau régime par mention »
|
Médecine nucléaire de mention A (hors mention B) |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
2 |
|
92 |
5 |
|
93 |
6 |
|
94 |
1 |
|
Grande couronne |
|
|
77 nord |
2 |
|
77 sud |
1 |
|
78 nord |
3 |
|
78 sud |
2 |
|
91 nord |
1 |
|
91 sud |
1 |
|
95 est |
2 |
|
95 ouest |
1 |
|
95 sud |
1 |
|
Total |
28 |
Tableau 2 :
Implantations cibles (OQOS)
|
Médecine nucléaire de mention A exclusive |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
2 |
2 |
|
92 |
4 |
5 |
|
93 |
5 |
6 |
|
94 |
1 |
1 |
|
Grande couronne |
||
|
77 nord |
1 |
2 |
|
77 sud |
1 |
1 |
|
78 nord |
2 |
3 |
|
78 sud |
1 |
1 |
|
91 nord |
1 |
1 |
|
91 sud |
1 |
1 |
|
95 est |
2 |
2 |
|
95 ouest |
0 |
0 |
|
95 sud |
1 |
1 |
|
Total |
22 |
26 |
Mention de ressort territorial
Tableau 3 : Nombre d’autorisations théoriques à octobre 2023 au format « nouveau régime par mention »
|
Médecine nucléaire de mention B |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
8 |
|
92 |
3 |
|
93 |
1 |
|
94 |
3 |
|
Grande couronne |
|
|
77 |
0 |
|
78 |
0 |
|
91 |
1 |
|
95 |
0 |
|
Total |
16 |
Tableau 4 : Implantations cibles (OQOS)
|
Médecine nucléaire de mention B |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
8 |
8 |
|
92 |
3 |
3 |
|
93 |
1 |
1 |
|
94 |
3 |
3 |
|
Grande couronne |
||
|
77 |
0 |
0 |
|
78 |
0 |
1 |
|
91 |
1 |
1 |
|
95 |
1 |
1 |
|
Total |
17 |
18 |
N. B. : Les autorisations anciennement délivrées au titre du traitement du cancer pour la modalité « irradiations en sources non scellées » et/ou radiothérapie interne vectorisée feront l’objet d’une reconnaissance contractuelle pour ces activités, dans le cadre de la délivrance des nouvelles autorisations.
Fiche 1.7 / Activité de soins de longue durée
Bien que les unités de soins de longue durée (USLD) soient en principe ouvertes à des patients de moins de 60 ans, cette population ne représente en réalité qu’à peine 3 %95DGOS, présentation des coupes « PATHOS » 2011. des patients qui y sont accueillis. La majeure partie des personnes prises en charge est d’un âge moyen comparable à celles accueillies en Ehpad (établissement d’hébergement pour personnes âgées dépendantes), soit plus de 85 ans.
Entre juin 2018 et décembre 2022, il est constaté que le nombre d’USLD est stable (53 vs 52). Cependant, la répartition des structures entre départements a évolué à la faveur de plusieurs opérations de recomposition de l’offre.
52 USLD autorisées sont dénombrées à l’issue des opérations suivantes :
En octobre 2023, les autorisations USLD des départements de Paris et des Yvelines sont inférieures à la borne basse des implantations cibles du PRS2, en raison de la caducité de deux USLD dans chacun de ces deux départements durant la période 2018-2022.
|
USLD |
Cible PRS2 borne basse |
Cible PRS2 |
USLD autorisées en octobre 2023 |
|
|
Paris - petite couronne |
||||
|
75 |
10 |
10 |
11 |
8 |
|
92 |
7 |
7 |
7 |
7 |
|
93 |
5 |
5 |
6 |
5 |
|
94 |
6 |
6 |
7 |
6 |
|
Grande couronne |
||||
|
77 |
4 |
4 |
7 |
7 |
|
78 |
9 |
8 |
10 |
7 |
|
91 |
6 |
6 |
7 |
6 |
|
95 |
6 |
6 |
6 |
6 |
|
Total |
53 |
52 |
61 |
52 |
En termes de capacitaire, on constate une baisse des capacités installées de 21,29 % sur l’ensemble de la région. Cette baisse concerne tous les départements à l’exception de la Seine-et-Marne.
Les principales raisons justifiant cette baisse sont les suivantes :
|
Capacité autorisée 2018 |
Capacité installée 2022 |
Écarts |
% d’évolution |
Nombre d’habitants de 75 ans et plus |
Taux d’équipement par hab. de plus de 75 ans en 202296Taux d’équipement en lits : nombre de lits pour 1 000 habitants de plus de 75 ans. |
|
|
Paris - petite couronne |
||||||
|
75 |
1 085 |
693 |
- 391 |
- 36 % |
179 297 |
3,86 |
|
92 |
579 |
463 |
- 116 |
- 20 % |
122 948 |
3,76 |
|
93 |
469 |
380 |
- 89 |
- 19 % |
86 494 |
4,39 |
|
94 |
895 |
647 |
- 248 |
- 27,7 % |
102 255 |
6,32 |
|
Grande couronne |
||||||
|
77 |
262 |
267 |
- 5 |
- 1,9 % |
98 333 |
2,7 |
|
78 |
474 |
360 |
- 114 |
- 24 % |
120 554 |
2,98 |
|
91 |
405 |
364 |
- 41 |
- 11,2 % |
96 579 |
3,76 |
|
95 |
474 |
460 |
- 14 |
- 3 % |
77 462 |
5,93 |
|
Total |
4 739 |
3 730 |
- 1 009 |
- 21,29 % |
883 922 |
4,22 |
Les USLD ont été définies par l’arrêté du 12 mai 2006 relatif au référentiel destiné à la réalisation de coupes transversales dans les unités de soins de longue durée. Les USLD relèvent de la sphère sanitaire.
Cette définition a été reprise dans la circulaire n° DHOS/O2/DGAS/2C/2006/212 du 15 mai 2006 et dans la circulaire DHOS/O2/F2/DGAS/DSS/CNSA n° 2007-193 du 10 mai 2007 relative à la mise en œuvre de l’article 46 de la loi de financement de la sécurité sociale pour 2006 modifiée concernant les unités de soins de longue durée.
Les unités de soins de longue durée (USLD) sont définies comme des « unités accueillant et prenant en charge des personnes présentant une pathologie organique chronique ou une polypathologie, soit active au long cours, soit susceptible d’épisodes répétés de décompensation, et pouvant entraîner ou aggraver une perte d’autonomie »97Arrêté du 12 mai 2006 relatif au référentiel destiné à la réalisation de coupes transversales dans les unités de soins de longue durée..
Les missions des USLD98Circulaire DHOS/O2/F2/DGAS/DSS/CNSA n° 2007-193 du 10 mai 2007 relative à la mise en œuvre de l’article 46 de la Loi de financement de la sécurité sociale pour 2006 modifiée concernant les unités de soins de longue durée. sont les suivantes :
Les USLD participent au fonctionnement des filières de soins gériatriques.
Les situations cliniques des personnes accueillies et prises en charge au sein des USLD requièrent un suivi médical rapproché, des actes médicaux itératifs, une permanence médicale, une présence infirmière continue et l’accès à un plateau technique minimum.
Les USLD prennent ainsi en charge des patients qui ont des besoins de soins et d’accompagnement soit à l’issue d’un séjour dans un établissement de santé ou dans un établissement médico-social, soit directement au domicile. Leur prise en charge requiert à la fois un projet de soins et un projet de vie.
|
Activité |
Activités |
Activités |
Activités |
|
Soins de longue durée |
|
Soins de longue durée |
Dans les cinq années à venir, les USLD évolueront au regard :
De l’évolution démographique et économique
La région Île-de-France va être confrontée, dans les années à venir, à un vieillissement de sa population.
En 2030, on estime que 2,3 millions de Franciliens seront âgés de plus de 65 ans, ce qui représentera 18 % de la population totale. Les gains d’espérance de vie marqués aux âges très élevés et l’avancée en âge des générations du baby-boom vont se répercuter sur l’évolution du nombre de personnes âgées de 75-84 ans entre 2020 et 2030, puis des 85 ans et plus entre 2030 et 2040. Le nombre de Franciliens de plus de 85 ans va presque doubler d’ici 2040. Cette hausse sera particulièrement marquée en grande couronne.
Face à ce constat, il importe de répondre aux besoins en santé et perte d’autonomie grandissants des personnes âgées dans un contexte de précarisation de leur situation économique, en prenant en compte les facteurs suivants :
Des évolutions attendues du cadre réglementaire
Le champ des USLD fait actuellement l’objet d’une réflexion au plan national.
Les orientations proposées reposent sur les constats suivants :
La feuille de route précitée indique par conséquent que ce double constat conduit à engager l’évolution de l’offre sanitaire, selon deux orientations principales :
Cependant, il convient parallèlement d’expertiser le besoin de conserver une offre d’USLD se différenciant d’une prise en charge en USPC ou en Ehpad.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Ces objectifs qualitatifs sont communs à l’ensemble des départements de la région.
Les indicateurs ci-après seront suivis au cours du PRS3 :
Déclinaison territoriale des objectifs qualitatifs
Compte tenu des évolutions capacitaires de 2018 à 2022 et des taux d’équipement constatés au sein des départements de la région Île-de-France, il est préconisé de maintenir pour certains d’entre eux des possibilités de nouvelles implantations.
La borne haute des implantations est ainsi fixée à 58, soit 6 implantations disponibles au regard du nombre actuel d’implantations autorisées (52) et qui se répartissent comme suit :
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Unités de soins de longue durée |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
8 |
|
92 |
7 |
|
93 |
5 |
|
94 |
6 |
|
Grande couronne |
|
|
77 |
7 |
|
78 |
7 |
|
91 |
6 |
|
95 |
6 |
|
Total |
52 |
Tableau 2 :
Implantations cibles (OQOS)
|
Unités de soins de longue durée |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
8 |
9 |
|
92 |
7 |
7 |
|
93 |
5 |
5 |
|
94 |
6 |
7 |
|
Grande couronne |
||
|
77 |
7 |
9 |
|
78 |
7 |
8 |
|
91 |
6 |
7 |
|
95 |
6 |
6 |
|
Total |
52 |
58 |
Fiche 1.8 / Activité de greffe d’organes et de greffes de cellules hématopoïétiques
(à l’exception des greffes exceptionnelles)
Le prélèvement et la greffe sont des activités de santé publique qui constituent, en vertu de l’article L. 2131-1 A du Code de la santé publique, « une priorité nationale ». L’Agence régionale de santé d’Île-de-France et l’Agence de la biomédecine (ABM) œuvrent donc conjointement pour le suivi et le développement de cette activité.
L’activité de greffe mentionnée au 8° de l’article R. 6122-25 associe la mise en place chirurgicale d’un organe, de plusieurs organes, d’une partie d’organe ou l’administration de cellules provenant d’un donneur vivant ou décédé, et un traitement immunosuppresseur du receveur.
Les activités de greffe d’organes et de cellules souches hématopoïétiques (CSH), répondant à des problématiques différentes et faisant l’objet de plans ministériels propres, font l’objet d’une présentation distincte.
Organes et tissus
L’Île-de-France regroupe un nombre important d’équipes avec une forte attractivité. La région répond à des besoins de santé bien au-delà de son bassin de population. C’est particulièrement le cas pour les greffes thoraciques (40 % des greffes au niveau national), mais généralisable à l’ensemble des organes (28 % de l’activité nationale de greffe).
L’Île-de-France compte aujourd’hui 11 sites autorisés à exercer l’activité de greffe adulte, répartis sur les départements de Paris, des Hauts-de-Seine et du Val-de-Marne. L’activité de greffe pédiatrique est réalisée sur 4 sites, répartis sur les mêmes départements que l’activité adulte.
L’activité de prélèvement d’organes et de tissus est organisée en Île-de-France grâce à 26 équipes de coordination hospitalière de prélèvement d’organes et/ou de tissus, dont 9 centres autorisés au prélèvement de type Maastricht III. Plus de 140 professionnels, pour environ 70 équivalents temps plein (dont 38 % des ETP exercent dans un site parisien), participent à cette activité.
Une baisse des taux franciliens de prélèvement s’observe depuis une vingtaine d’années par rapport à la moyenne nationale. La région Île-de-France est désormais l’une des régions avec le plus faible taux de prélèvement (sur donneur décédé). Le taux d’opposition brut, particulièrement élevé en Île-de-France, explique en partie ce taux de prélèvement bas. En effet, le taux d’opposition au don d’organes en Île-de-France s’est progressivement écarté des valeurs nationales pour atteindre une valeur de 42,1 % en 2019 (versus 30,2 % en moyenne en France). En 2022, ce taux était de 42,9 % versus 33 % en France entière, qui s’explique par plusieurs facteurs, notamment sociétaux.
L’autorisation de pratiquer l’activité de greffe d’organes ne peut être délivrée qu’à un établissement de santé remplissant les conditions prévues aux articles L. 1234-2 et L. 6122-2. Un tel établissement doit disposer :
L’autorisation prévue à l’article L. 6122-1 précise :
Les greffes simultanées de plusieurs organes sont réalisées sur un même site autorisé, avec l’association éventuellement d’autres équipes médicales d’établissements de santé autorisés pour les organes concernés.
Le plan ministériel 2022-2026 en cours pour le prélèvement et la greffe d’organes et de tissus définit un cadre général concernant les objectifs à identifier en Île-de-France. Ce plan comporte, au-delà des neuf axes de travail, des objectifs chiffrés avec, pour certains, des « couloirs de croissance ». Ces objectifs chiffrés seront déclinés pour la région Île-de-France.
L’évaluation des besoins en termes de prélèvements et de greffes se fonde sur plusieurs éléments :
Les besoins à venir concernent principalement le renforcement des équipes de greffe actuelles en termes de ressources humaines, l’accompagnement à la formation et l’organisation des équipes de greffe par territoire de santé (groupes/GHT, etc.).
Les équipes de prélèvements sont principalement situées dans le centre de la région, il y a donc des besoins à couvrir sur l’ensemble du territoire, en développant au moins une équipe opérationnelle de CRN101Circulation extracorporelle régionale normothermique : moyen de prélever et conserver les reins et le foie. mobile en Île-de-France et en autorisant au moins cinq nouveaux établissements au prélèvement de tissus hors Paris intramuros entre 2022 et 2026.
Les besoins, d’un point de vue organisation et logistique, démontrent la nécessité de disposer d’une astreinte régionale d’anatomopathologie régionale pour le prélèvement et la greffe. Sa mise en œuvre fera l’objet de travaux conjoints avec l’Agence de la biomédecine au cours du PRS3.
Il existe un besoin important en termes de sensibilisation et de formation des équipes, en complément des filières de réanimation et de soins critiques, afin d’améliorer le recensement et le taux de prélèvement : les filières de neurologie, de médecine et d’urgences adultes et pédiatriques ont un potentiel de recensement de patients, sous réserve d’un développement d’une culture et d’une connaissance du don par les équipes.
Enfin, tant pour la prise en charge du prélèvement que de la greffe, l’accès au bloc opératoire est indispensable et doit être considéré comme une urgence. Il est demandé aux équipes de préciser dans les chartes cette spécificité de l’activité afin d’en garantir l’accès.
Cellules souches hématopoïétiques
L’offre de soins est organisée via 7 sites inscrits dans l’accréditation JACIE102JACIE : Joint accréditation committee ISTC EBMT. et positionnés dans les départements de Paris, des Hauts-de-Seine et du Val-de-Marne (4 sites avec activité chez l’adulte, 1 site disposant des autorisations adulte et pédiatrie, 1 site avec des autorisations adulte et adolescents-jeunes adultes, 1 site pédiatrique). Pour les prélèvements de greffon de cellules souches hématopoïétiques (CSH), 19 sites sont autorisés pour un total de 43 autorisations.
Si le nombre de sites de greffe est suffisant, des tensions existent notamment dans le cadre des traitements des hémoglobinopathies. Les causes sont plurielles : en pédiatrie, c’est la conséquence de fermeture partielle de lits de soins intensifs d’hématologie (SIH) ; chez l’adulte et l’adolescent, outre les difficultés de personnel paramédical, c’est l’accès à l’irradiation corporelle totale (ICT) le facteur le plus limitant en raison des plages de traitements fermées par manque de manipulateurs en électroradiologie médicale (MERM).
En outre, il existe des difficultés d’accès au prélèvement de greffon, d’une part, de CSH périphérique, en cytaphérèse (voie veineuse) pour les donneurs non apparentés et, d’autre part, de la moelle osseuse, au bloc opératoire, pour les donneurs apparentés ou non apparentés. Ces difficultés sont liées au manque de ressources au bloc ou en cytaphérèse, limitant les plages de prélèvement, ainsi qu’à la disponibilité du préleveur.
Concernant les greffons de sang placentaire, les tensions de recrutement des sages-femmes sur les maternités engagées dans ce type de dons ne permettent pas d’atteindre le nombre de prélèvements attendus.
On observe également une difficulté de sanctuarisation du personnel nécessaire au suivi d’activité permettant l’évaluation du plan par l’ABM et ce, malgré les financements fléchés.
L’activité de greffe de cellules souches hématopoïétiques couvre l’activité allogénique (c’est-à-dire avec donneur) – les greffes autologues, quant à elles, ne sont pas soumises à ce dispositif mais sont identifiées au travers d’une reconnaissance contractuelle.
495 greffes ont été réalisées en Île-de-France en 2022 (donneurs apparentés et non apparentés).
Les sept orientations du plan greffe de cellules souches hématopoïétiques (CSH) 2022-2026 sont :
Les besoins en termes d’indication d’allogreffe de CSH sont stables, mais cette activité au plan organisationnel est réalisée sur les mêmes capacités de soins intensifs d’hématologie (SIH) dans lesquels sont accueillis les patients avec traitement de CAR-T cells. Les capacités actuelles de SIH en Île-de-France au sein des 14 établissements de santé représentent plus de 300 lits.
Ces nouveaux besoins pourront être couverts avec l’ouverture des lits fermés en rapport avec les difficultés RH, et avec les derniers centres identifiés pour administrer des CAR-T cells.
Le parcours greffe nécessite une coordination importante à tous les temps de prise en charge. De plus, les situations complexes requièrent un accès aux soins médicaux et de réadaptation (SMR) onco-hématologiques dont le nombre de places est actuellement insuffisant, avec des besoins croissants liés aux traitements par CAR-T cells.
Les besoins en irradiation corporelle totale (ICT) sont stables et inférieurs à 150 par an. Le PRS3 est l’occasion de réaffirmer les engagements afin de répondre à ce besoin spécifique et rare.
|
Activité |
Activités |
Activités |
Activités |
|
Greffes d’organes et greffes de cellules hématopoïétiques |
Greffes adultes Greffes pédiatriques |
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Activités organes et tissus
Le plan ministériel propose des objectifs qualitatifs et quantitatifs à atteindre qui sont intégrés au niveau du PRS.
Les objectifs chiffrés à atteindre en Île-de-France à l’horizon 2026
Les objectifs qualitatifs prévus par le plan ministériel et dans sa déclinaison régionale portent en partie sur l’activité de prélèvement qui a un impact fort sur l’activité de greffe
En complément des objectifs figurant au plan ministériel, un objectif régional d’optimisation du parcours en transversalité entre les activités est proposé, il s’agit de :
Cellules souches hématopoïétiques
Les objectifs et recommandations pour répondre aux attentes du plan greffe CSH dans sa déclinaison régionale portent sur quatre des sept axes du plan.
Les indicateurs ci-après seront suivis au cours du PRS3 :
Déclinaison territoriale des objectifs qualitatifs
L’Île-de-France compte, comme vu précédemment, plusieurs équipes de prélèvement et de greffe d’organes. Les priorités pour la région sont essentiellement une amélioration du recensement des donneurs et du prélèvement d’organes.
Les objectifs quantitatifs de l’offre de soins sont revus à la hausse pour la greffe rein-pancréas adulte et enfant et de pancréas adulte, afin de permettre la création de nouvelles implantations sur la région dans les cinq prochaines années. Ces possibilités permettront en partie d’accompagner l’un des objectifs du plan ministériel qui est d’augmenter le nombre de greffes. Les projets de création d’équipe de greffe seront instruits par l’ARS et analysés avec l’Agence de la biomédecine.
|
Zones de répartition |
Mentions |
Existaant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|||
|
Adultes |
Greffe Rein |
6 |
6 |
6 |
|
Greffe Foie |
3 |
3 |
3 |
|
|
Greffe Cœur |
4 |
4 |
4 |
|
|
Greffe Poumon |
3 |
3 |
3 |
|
|
Greffe Cœur-poumons |
3 |
3 |
3 |
|
|
Greffe Pancréas |
2 |
2 |
3 |
|
|
Greffe Intestin |
1 |
1 |
1 |
|
|
Greffe Reins-pancréas |
2 |
2 |
3 |
|
|
Greffe de cellules souches hématopoïétiques |
6 |
6 |
6 |
|
|
Pédiatrie |
Greffe Rein |
2 |
2 |
2 |
|
Greffe Foie |
2 |
2 |
2 |
|
|
Greffe Cœur |
2 |
2 |
2 |
|
|
Greffe Poumon |
2 |
2 |
2 |
|
|
Greffe Cœur-poumons |
2 |
2 |
2 |
|
|
Greffe Pancréas |
1 |
1 |
1 |
|
|
Greffe Intestin |
1 |
1 |
1 |
|
|
Greffe Reins-pancréas |
0 |
0 |
1 |
|
|
Greffe de cellules souches hématopoïétiques |
3 |
2 |
3 |
|
Fiche 1.9 / Activité de traitement des grands brûlés
L’offre autorisée est stable en Île-de-France.
L’activité de traitement des grands brûlés mentionnée au 9° de l’article R. 6122-25 du Code de la santé publique consiste à prendre en charge les patients atteints de brûlures graves par leur étendue, leur profondeur ou leur localisation.
L’activité de soins de traitement des grands brûlés est une activité spécialisée qui est régie par les décrets du 20 août 2007.
Articles R. 6123-112 à R. 6123-117
L’autorisation de pratiquer l’activité de traitement des grands brûlés mentionne si le titulaire de l’autorisation prend en charge le traitement des adultes, des enfants ou à la fois des adultes et des enfants.
L’établissement autorisé à pratiquer l’activité de traitement des grands brûlés dispose, sur le même site, de moyens coordonnés permettant d’accueillir et de dispenser des soins à tout moment :
Ces moyens coordonnés constituent la structure de traitement des grands brûlés.
L’établissement autorisé organise la coordination de la prise en charge des patients nécessitant l’intervention d’autres professionnels ou moyens techniques.
La structure de traitement des grands brûlés apporte en permanence son concours aux établissements autorisés à pratiquer l’activité de soins de médecine d’urgence mentionnée à l’article R. 6123-1, en vue d’établir le diagnostic relatif aux patients atteints de brûlures pris en charge en urgence et d’organiser, le cas échéant, leur orientation vers une structure de traitement des grands brûlés.
Le titulaire de l’autorisation de traitement des grands brûlés et les établissements autorisés à pratiquer les activités de soins de médecine d’urgence prévues à l’article R. 6123-1 concluent la convention prévue à l’article R. 6123-32-2 afin d’organiser la prise en charge directe et immédiate des grands brûlés qui le nécessitent dans la structure de traitement des grands brûlés.
À la sortie du patient de la structure de traitement des grands brûlés, le titulaire de l’autorisation organise la continuité des soins et, le cas échéant, le transfert du patient vers une autre unité d’hospitalisation.
Afin de permettre la prise en charge des patients dont l’état de santé nécessite des soins médicaux et de réadaptation (SMR), le titulaire de l’autorisation conclut une convention avec un ou plusieurs établissements autorisés à pratiquer une activité de soins médicaux et de réadaptation mentionnées au 5° de l’article R. 6122-25 disposant des moyens de prise en charge des patients brûlés adultes et des patients brûlés enfants – lorsque la structure de traitement des grands brûlés accueille des enfants.
Le titulaire de l’autorisation assure une activité de conseil et d’expertise auprès des établissements de santé prenant en charge des patients atteints de brûlures.
Il participe aux actions de prévention et recueille, à cet effet, les données sur les causes des brûlures qu’il est amené à prendre en charge.
|
Activité |
Activités |
Activités |
Activités |
|
Traitement des grands brûlés |
Traitement des grands brûlés |
En termes d’implantations, l’offre centrée sur la prise en charge des grands brûlés paraît à ce jour suffisante, mais il convient de la consolider et de la pérenniser.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Le PRS3 reprend les axes du plan précédent. Les objectifs propres à l’activité de soins des grands brûlés sont, pour les années à venir :
La recherche de qualité des soins de traitement des grands brûlés est d’autant plus motivée par la fragilité des patients pris en charge. Elle est dépendante de la cohésion de l’équipe de soins. Cette qualité sera conditionnée par :
Cette prise en charge doit être adaptée à l’âge des patients, et notamment des enfants.
Des indicateurs pour l’activité de traitement des grands brûlés pourront être suivis sur la période
du PRS3 :
Déclinaison territoriale des objectifs qualitatifs
Le PRS3 ne prévoit pas d’évolution de l’offre concernant cette activité de recours régional avec le maintien des sites actuels (adulte et pédiatrique).
Traitement des grands brûlés - Adultes
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
1 |
1 |
1 |
Traitement des grands brûlés - Enfants
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
1 |
1 |
1 |
Fiche 1.10 / La cardiologie hospitalière
La cardiologie hospitalière soumise à autorisation et reconnaissance contractuelle comprend plusieurs activités.
En Île-de-France, la cardiologie hospitalière adulte est organisée en centres « intégrés », selon une gradation médicale, interventionnelle et chirurgicale, pour assurer sur une même unité de lieu l’ensemble des prises en charge cardiologiques : parmi les 47 établissements disposant d’une reconnaissance contractuelle d’USIC, 35 ont une autorisation de cardiologie interventionnelle coronaire (type 3), dont 20 ont une autorisation de rythmologie interventionnelle (type 1), dont 10 ont une autorisation de chirurgie cardiaque, parmi lesquels 4 ont une autorisation de transplantation cardiaque.
En cardiologie hospitalière, la réforme des autorisations de soins impacte les activités de soins critiques (USIC), la chirurgie cardiaque et la cardiologie interventionnelle (sauf pour trois actes de cardiologie interventionnelle structurelle : TAVI104TAVI : bioprothèses valvulaires aortiques par voie transcathéter (DBLF 001)., MITRACLIP105MITRACLIP : rétrécissement de l’orifice atrioventriculaire gauche par dispositif par voie veineuse transcutanée et voie transseptale (DBBF 198)., FAG106FAG : fermeture de l’appendice auriculaire gauche par voie transcutanée (DASF 074). et pour un acte de rythmologie interventionnelle : PM sans sonde107PM sans sonde : implantation intraventriculaire droit d’un stimulateur cardiaque (pace-maker) définitif simple chambre, par voie veineuse transcathéter, sans pose de sonde (DELF 223)., qui restent encadrés par des arrêtés spécifiques).
Les activités sont traitées dans les chapitres suivants :
|
Chapitre |
Page |
|
|
USIC |
Soins critiques |
586 |
|
Cardiologie interventionnelle (CI) |
Cardiologie interventionnelle |
524 |
|
Chirurgie cardiaque |
Chirurgie cardiaque |
529 |
|
Transplantation cardiaque |
Greffes |
511 |
Fiche 1.11 / Activité de chirurgie cardiaque
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
Dix services de chirurgie cardiaque adulte et deux services de chirurgie cardiaque pédiatrique sont autorisés en Île-de-France (un établissement traitant les adultes et les enfants).
L’offre de chirurgie cardiaque se répartit de la façon suivante en Île-de-France :
Cinq services sont portés par l’AP-HP (dont un pédiatrique), deux par des établissements privés à but non lucratif (ESPIC) (dont un qui traite les enfants et les adultes) et quatre par des établissements privés lucratifs. Il n’y a pas d’offre de chirurgie cardiaque ni dans les établissements publics hors AP-HP, ni dans les HIA108Hôpital d’instruction des armées..
L’activité de chirurgie cardiaque est régie par les articles R. 6123-69 à R. 6123-74 du Code de la santé publique (conditions d’implantation) et par les articles D. 6124-121 à D. 6124-130 (conditions techniques de fonctionnement). Ces articles ont été modifiés dans le cadre de la réforme des autorisations d’activités de soins, par les :
L’arrêté du 24 janvier 2006 « fixant l’activité minimale des établissements exerçant les activités de soins de chirurgie cardiaque prévues à l’article R. 6123-74 du Code de la santé publique » reste applicable.
L’activité de chirurgie cardiaque mentionnée au 10° de l’article R. 6122-25 comprend toutes les interventions chirurgicales intrathoraciques portant sur l’appareil cardio-vasculaire : le cœur, le péricarde, les artères coronaires, les veines afférentes, les gros vaisseaux afférents et efférents, que ces interventions nécessitent ou non une circulation sanguine extracorporelle.
Les nouveaux décrets contiennent des conditions d’implantation et conditions techniques de fonctionnement, et notamment :
|
Activité |
Activités |
Activités |
Activités |
|
Chirurgie cardiaque |
Chirurgie cardiaque adulte Chirurgie cardiaque pédiatrique |
En 2019, le PMSI dénombrait en Île-de-France 10 677 séjours en chirurgie cardiaque. Ce nombre de séjours a diminué de 4 % depuis 2016. Les séjours de chirurgie cardiaque représentent 1 % du nombre total de séjours de chirurgie ; 32 % des séjours concernent le traitement chirurgical des valvulopathies avec une DMS109DMS : durée moyenne de séjour. de 19 jours, une mortalité hospitalière de 6 %, un passage en réanimation systématique et 3 % d’admission par les urgences ; 30 % des séjours concernent le traitement chirurgical des coronaropathies avec une DMS de 15 jours, une mortalité hospitalière de 2 %, un passage en réanimation systématique et 3 % d’admission par les urgences. Le recensement de l’activité par le PMSI semble sous-estimé par rapport à celui issu du registre EPICARD.
Par le registre EPICARD, on note une baisse de l’activité de chirurgie cardiaque de 2 % de 2013 à 2019 et une baisse de 14 % de l’activité de chirurgie valvulaire isolée, compensée par une augmentation des PAC110Pontage aorto-coronarien. et autres chirurgies cardiaques. Avec le développement des valvuloplasties percutanées, on constate que les pathologies des valves aortiques sont traitées à 46 % en chirurgie cardiaque et à 56 % en cardiologie interventionnelle, et que les pathologies des valves mitrales sont traitées à 81 % en chirurgie cardiaque et à 19 % en cardiologie interventionnelle. Les valvuloplasties percutanées sont réalisées en premier opérateur par des cardiologues interventionnels dans la majorité des cas, et les chirurgiens cardiaques font ces actes en premier opérateur dans environ 20 % des cas.
Cette évolution des pratiques devrait se poursuivre dans les années qui viennent.
Les experts de la Société française de chirurgie thoracique et cardio-vasculaire (SFCTCV) plaident pour le maintien de l’offre existante en Île-de-France, tant pour la chirurgie cardiaque adulte que pédiatrique.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Déclinaison territoriale des objectifs qualitatifs
Compte tenu des contraintes liées à la démographie des professionnels et du nombre d’actes réalisés au niveau régional, le PRS maintient l’offre actuelle de chirurgie cardiaque adulte et pédiatrique.
objectifs quantitatifs de l’offre de soins (OQOS)
Mentions de ressort régional
Chirurgie cardiaque adulte
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Chirurgie cardiaque adulte |
|
|
Zones de répartition |
Autorisation au 01/10/2023 |
|
Île-de-France |
10 |
Tableau 2 : Implantations cibles (OQOS)
|
Chirurgie cardiaque adulte |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
10 |
10 |
Chirurgie cardiaque pédiatrique
Tableau 3 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Chirurgie cardiaque PÉDIATRIQUE |
|
|
Zones de répartition |
Autorisation au 01/10/2023 |
|
Île-de-France |
2 |
Tableau 4 : Implantations cibles (OQOS)
|
Chirurgie cardiaque PÉDIATRIQUE |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
2 |
2 |
Fiche 1.12 / Activités interventionnelles sous imagerie médicale, par voie endovasculaire, en cardiologie (cardiologie interventionnelle)
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
L’offre de cardiologie interventionnelle (CI) de la région (sans compter l’offre des HIA qui n’est pas soumise à autorisation de l’ARS) a évolué de la manière suivante dans le PRS2 :
L’offre se répartit de la façon suivante :
Pour la cardiologie interventionnelle (CI) type 3, 7 services sont portés par l’AP-HP, 12 par des établissements publics, 4 par des établissements privés à but non lucratif (ESPIC), 12 par des établissements privés lucratifs et 1 par un HIA.
Pour la CI type 1, 4 sont portés par l’AP-HP, 6 par des établissements publics, 2 par des établissements privés à but non lucratif (ESPIC), 8 par des établissements privés lucratifs et 1 par un HIA.
La cardiologie interventionnelle type 2 (traitement des cardiopathies congénitales) est portée par deux établissements de santé :
La réforme des autorisations de cardiologie interventionnelle apporte des modifications, notamment :
Textes réglementaires de la réforme
des autorisations de cardiologie interventionnelle
Les actes de cardiologie interventionnelle structurelle, non inclus dans la réforme des autorisations de cardiologie interventionnelle mais encadrés par des arrêtés spécifiques, sont les TAVI112TAVI : bioprothèses valvulaires aortiques par voie transcathéter (DBLF 001). , MITRACLIP113MITRACLIP : rétrécissement de l’orifice atrioventriculaire gauche par dispositif par voie veineuse transcutanée et voie transseptale (DBBF 198)., FAG114FAG : fermeture de l’appendice auriculaire gauche par voie transcutanée (DASF 074). et PM sans sonde.
Les établissements qui réalisent les TAVI, MITRACLIP et FAG doivent être titulaires d’une autorisation de chirurgie cardiaque et d’une autorisation de modalité « Cardiopathie ischémique et structurelle de l’adulte ». Les établissements qui réalisent des PM sans sonde doivent être titulaires d’une autorisation de chirurgie cardiaque et d’une autorisation de modalité « Rythmologie interventionnelle – mention D ». Les seuils annuels sont de 100 TAVI associés à 200 actes de chirurgie valvulaire, 24 MITRACLIP, 25 FAG et 24 PM sans sonde.
Arrêtés spécifiques aux actes de cardiologie interventionnelle structurelle
Les modalités de cardiologie interventionnelle par mention correspondent aux zonages suivants :
|
Activité |
Activités |
Activités |
Activités |
|
Activité interventionnelle sous imagerie médicale en cardiologie |
Modalité Cardiopathies ischémiques et structurelles de l’adulte |
Modalité Rythmologie interventionnelle Mention A |
Modalité Rythmologie interventionnelle Mention B Modalité Rythmologie interventionnelle Mention C Modalité Rythmologie interventionnelle Mention D Modalité Cardiopathies congénitales hors rythmologie Mention A Modalité Cardiopathies congénitales hors rythmologie Mention B Les actes de cardiologie interventionnelle non soumis à la réforme des autorisations |
Rythmologie
Les maladies rythmiques sont responsables en Île-de-France de 34 648 séjours MCO, ce qui représente 16 % des séjours de cardiologie médicale et une augmentation de 8 % depuis 2015. Les actes CCAM115CCAM : classification Commune des Actes Médicaux. d’implantation de prothèses cardiaques rythmologiques sont stables avec 7 909 PM mono et double chambre et 2 521 PM triple chambre et DAI116DAI : défibrillateurs automatiques implantables. implantés en 2019. En revanche, depuis 2013, les ablations simples ont augmenté de 30 % avec 5 280 actes en 2019, et les ablations complexes ont augmenté de 65 % avec 5 461 actes en 2019 (source PMSI). Ainsi, dans les prochaines années, du fait du vieillissement de la population et des recommandations de l’ESC117ESC : European Society of Cardiology. de 2021, les actes d’ablations complexes devraient augmenter tandis que les autres activités de rythmologie interventionnelle devraient rester stables.
L’enjeu est donc d’adapter l’offre aux besoins dans un contexte double. D’une part, les ressources humaines en santé sont devenues insuffisantes et les seuils des mentions B et C (étude d’impact) ne sont atteints que pour un peu plus de 50 % des centres en 2019 en France (source PMSI - Livre Blanc CNCH118CNCH : Collège national des cardiologues des hôpitaux. 2022). D’autre part, l’évolution des techniques permet de diminuer les durées des ablations complexes, le développement de l’ambulatoire permet d’accélérer les prises en charge, les salles de rythmologie interventionnelle pourraient absorber une augmentation d’activité et le développement de la télésurveillance des prothèses rythmiques permet d’optimiser le suivi des patients.
Dans ce contexte, les experts de la SFC2222SFC : Société française de cardiologie. estiment que l’augmentation de l’offre actuelle, pour répondre à l’augmentation de l’activité, devra être très prudente du fait de la fragilité actuelle des ressources humaines en santé, avec l’objectif d’optimiser l’activité des centres existants dans un premier temps.
Cardiopathies congénitales
L’incidence des cardiopathies congénitales (CC) est stable depuis dix ans avec environ 8 enfants sur 1 000 qui naissent avec une malformation cardiaque congénitale, dont un tiers aura besoin de soins lourds (chirurgie cardiaque ou cardiologie interventionnelle). Il y a en Île-de-France 2 300 séjours MCO de patients de moins de 18 ans ayant une CC complexe et ce nombre est stable depuis 2013. Actuellement, 97 % des enfants vivent au-delà de l’âge adulte et 75 % après 50 ans. Ainsi, la prévalence des adultes ayant une CC est en constante augmentation depuis 30 ans (actuellement, 215 000 adultes auraient une CC en France). En Île-de-France, en 2021, on comptabilisait 364 actes de rythmologie chez des enfants sans CC complexe et 49 actes de rythmologie chez des patients avec CC complexe, dont 18 enfants. Il y avait 1 138 actes de CC hors rythmologie de mention A, dont 376 chez des enfants (33 %), et 975 actes de mention B dont 229 (23 %) chez des enfants. Par ailleurs, 33 % des enfants de France ayant une CC complexe sont pris en charge dans les établissements franciliens (sources : PMSI, registre CC-EPICARD, bibliographie internationale).
L’enjeu est donc d’adapter l’offre aux besoins qui sont stables chez l’enfant mais qui augmentent progressivement chez l’adulte, dans un contexte particulier où :
Dans ce contexte, les experts de la SFC et des centres de référence M3C estiment que l’offre actuelle en Île-de-France (modalité « Cardiopathie congénitale hors rythmologie » - mention B) permet de répondre à l’augmentation de l’activité.
Les cardiopathies ischémiques et structurelles de l’adulte
La prévalence standardisée121Standardisée : pour 100 000 habitants. de la cardiopathie ischémique chronique122Code I25 de l’ALD13 : affection longue durée pour la « maladie coronaire ». est de 1 463 en 2021 et a augmenté de 23 % en dix ans ; la population est composée de 72 % d’hommes, a 73 ans d’âge moyen et une mortalité de 5 %. La prévalence standardisée de l’infarctus du myocarde est de 425 en 2021 et a augmenté de 50 % en dix ans (source ameli.fr). Le registre e-MUST dénombre 2 535 IDM aigus en Île-de-France en 2019, dont 78 % en primaire et 22 % en secondaire123e-MUST : registre d’Île-de-France qui recense tous les infarctus du myocarde aigus (SCA ST+) pris en charge par les SAMU/SMUR et la BSPP (Brigade des sapeurs-pompiers de Paris) en primaire (sans prise en charge médicale hospitalière préalable) et en secondaire (à la demande d’un établissement de santé).. Ces chiffres sont stables depuis des années. En outre, 92 % des primaires sont adressés directement en salle de cardiologie interventionnelle et 7 % passent d’abord en USIC. Pour les primaires, le délai médian entre l’appel des secours et l’arrivée à l’hôpital est de 75 minutes, et ce délai est stable depuis des années.
En Île-de-France, il y a 57 520 séjours MCO pour coronaropathies, ce qui représente 27 % des séjours de cardiologie médicale et une augmentation de 15 % depuis 2015. On note que 24 % de ces séjours sont réalisés en ambulatoire et en HC124HC : hospitalisation complète., la DMS125DMS : durée moyenne de séjour. est de six jours ; 15 % des patients passent par les urgences, 31 % font un passage en USIC, l’âge moyen est de 71 ans et la mortalité hospitalière est de 1 % (source PMSI – année 2019). En Île-de-France, par le PMSI 2019, on dénombre 45 569 coronarographies (stabilité par rapport à 2018) et 33 672 actes d’angioplasties coronaires (stabilité par rapport à 2018 et mêmes constats par le registre CARDIO-ARSIF126CARDIO-ARSIF : registre d’Île-de-France qui recense toutes les coronarographies et angioplasties coronaires réalisées dans les 36 salles de cardiologie interventionnelle coronaire.), 860 fermetures de septum (augmentation de 63 % en neuf ans), 2 937 TAVI (augmentation de 218 % en neuf ans), 255 MITRACLIP (augmentation de 152 % en cinq ans), 488 FAG (augmentation de 72 % en cinq ans), 2 699 actes de chirurgie valvulaire (diminution de 34 % en neuf ans). Ainsi, dans les prochaines années, du fait du vieillissement de la population, la prévalence des coronaropathies et des valvulopathies va augmenter. Plusieurs éléments sont à prendre en compte :
Les angioplasties, même si elles sont plus pertinentes, et les valvuloplasties percutanées devraient augmenter tandis que les coronarographies devraient rester stables voire diminuer. L’enjeu est donc d’adapter l’offre aux besoins dans un contexte double. D’une part, les ressources humaines en santé sont devenues insuffisantes et le seuil de la modalité « Cardiopathie ischémique et structurelle » de la réforme est augmenté à hauteur de 400 angioplasties par an. D’autre part, l’évolution des techniques permet de diminuer les coronarographies et d’améliorer la pertinence des angioplasties coronaires, et le développement de l’ambulatoire permet d’accélérer les prises en charge.
Dans ce contexte, les experts du GACI128GACI : Groupe athérome et cardiologie interventionnelle. de la SFC estiment que l’offre actuelle permet de répondre à l’augmentation de l’activité attendue et qu’il faut préserver les ressources humaines en santé avec l’objectif d’optimiser l’activité des centres existants.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Ainsi, ce maillage et cette organisation territoriale sont à co-construire avec les établissements du territoire et la ville, en s’appuyant sur une équipe territoriale de cardiologie.
Déclinaison territoriale des objectifs qualitatifs
Tableaux 1 : Photographies de l’existant autorisé en octobre 2023
Cardiologie
interventionnelle de type I
|
Zones de répartition |
Autorisations |
|
Paris - petite couronne |
|
|
75 |
6 |
|
92 |
2 |
|
93 |
2 |
|
94 |
1 |
|
Grande couronne |
|
|
77 |
2 |
|
78 |
2 |
|
91 |
3 |
|
95 |
2 |
|
Total |
20 |
Cardiologie
interventionnelle de type II
|
Zones de répartition |
Autorisations |
|
Paris - petite couronne |
|
|
75 |
1 |
|
92 |
1 |
|
93 |
0 |
|
94 |
0 |
|
Grande couronne |
|
|
77 |
0 |
|
78 |
0 |
|
91 |
0 |
|
95 |
0 |
|
Total |
2 |
Cardiologie
interventionnelle de type III
|
Zones de répartition |
Autorisations |
|
Paris - petite couronne |
|
|
75 |
9 |
|
92 |
6 |
|
93 |
5 |
|
94 |
2 |
|
Grande couronne |
|
|
77 |
2 |
|
78 |
4 |
|
91 |
3 |
|
95 |
4 |
|
Total |
35 |
Tableaux 2 : Implantations cibles (OQOS)
|
Rythmologie interventionnelle mention B |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
2 |
3 |
|
Rythmologie interventionnelle mention C |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
8 |
11 |
|
Rythmologie interventionnelle mention D |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
10 |
10 |
|
Cardiopathies congénitales hors rythmologie mention A ADULTE |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
0 |
1 |
|
Cardiopathies congénitales hors rythmologie mention B ADULTE |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
2 |
2 |
|
Cardiopathies congénitales hors rythmologie mention B pédiatrique |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
2 |
2 |
|
Rythmologie |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
3 |
4 |
|
92 |
2 |
4 |
|
93 |
2 |
4 |
|
94 |
3 |
5 |
|
Grande couronne |
||
|
77 |
0 |
0 |
|
78 |
0 |
2 |
|
91 |
3 |
3 |
|
95 |
1 |
1 |
|
Total |
14 |
23 |
|
Cardiopathies ischémiques et structurelles de l’adulte |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
8 |
9 |
|
92 |
6 |
6 |
|
93 |
5 |
6 |
|
94 |
2 |
2 |
|
Grande couronne |
||
|
77 nord |
1 |
1 |
|
77 sud |
1 |
1 |
|
78 nord |
2 |
2 |
|
78 sud |
2 |
2 |
|
91 nord |
2 |
2 |
|
91 sud |
1 |
1 |
|
95 est |
1 |
1 |
|
95 ouest |
1 |
1 |
|
95 sud |
2 |
2 |
|
Total |
34 |
36 |
Fiche 1.13 / Activité de neurochirurgie
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
L’activité de neurochirurgie soumise à autorisation est réalisée actuellement dans dix établissements de santé franciliens. L’offre a été stable au cours du PRS2. Sur les dix sites autorisés, un établissement est à vocation pédiatrique exclusive et un établissement a une offre mixte (adulte et pédiatrique). Un établissement bénéficie également d’une autorisation dérogatoire pour la mention de neurochirurgie pédiatrique, exclusivement dédiée à la prise en charge de l’épilepsie de l’enfant de plus de 12 ans.
Par ailleurs, un hôpital d’instruction des armées (HIA) exerce cette activité.
Toute l’offre de neurochirurgie est située à Paris et en petite couronne :
L’activité de soins de neurochirurgie comprend la prise en charge des patients présentant une pathologie portant sur l’encéphale, la moelle épinière, les nerfs périphériques, leurs enveloppes (crâne, colonne vertébro-discale, méninges) et leurs vaisseaux, et nécessitant ou susceptibles de nécessiter un acte neurochirurgical ou radiochirurgical en conditions stéréotaxiques.
Un cadre règlementaire rénové s’applique pour cette activité de soins, dans le contexte de la suppression des schémas inter-régionaux de l’offre sanitaire (SIOS) qui intégraient auparavant cette activité, et de la parution récente de décrets relatifs à la chirurgie, la chirurgie cardiaque et la neurochirurgie fixant de nouvelles conditions techniques de fonctionnement et d’implantation. Ces décrets (n° 2022-1765 et n° 2022-1766) modifient peu les conditions d’implantation et les conditions techniques de fonctionnement de l’activité de neurochirurgie. Cependant, ils introduisent une nouveauté, à savoir la nécessité pour les équipes chirurgicales de renseigner un registre dans une finalité d’amélioration des pratiques et de gestion des risques. En outre, les nouvelles conditions liées à l’activité de chirurgie doivent également être respectées.
Deux modalités sont prévues par les textes :
L’autorisation de pratiquer l’activité de neurochirurgie n’est pas exigée si l’activité se limite aux lésions des nerfs périphériques et aux lésions de la colonne vertébro-discale et intradurale, à l’exclusion de la moelle épinière, et que l’établissement est autorisé à pratiquer l’activité de soins de chirurgie. Par contre, la neurochirurgie fonctionnelle cérébrale, la radiochirurgie intracrânienne et extracrânienne en conditions stéréotaxiques et la neurochirurgie pédiatrique sont des pratiques thérapeutiques qui ne peuvent être mises en œuvre que si les décisions d’autorisation les mentionnent expressément.
Pour le traitement neurochirurgical des lésions cancéreuses, l’établissement doit être titulaire de l’autorisation de traitement du cancer.
Sauf contexte d’urgence où la prise en charge peut être réalisée dans une unité pour adultes, l’activité de soins de neurochirurgie pédiatrique doit être pratiquée dans une unité dédiée, avec un environnement pédiatrique et des moyens permettant la présence des parents.
L’activité de neurochirurgie pour la prise en charge des adultes est soumise à seuil.
Ainsi, l’activité minimale annuelle, par site, est fixée à 100 interventions portant sur la sphère crânio-encéphalique (arrêté du 19 mars 2007). Aucune activité minimale n’est fixée pour la neurochirurgie pédiatrique.
L’activité de neurochirurgie est soumise au découpage de niveau régional.
|
Activité |
Activités |
Activités |
Activités |
|
Neurochirurgie |
Neurochirurgie adulte et pédiatrique |
Activité
Le nombre d’actes de neurochirurgie pour les adultes a peu augmenté entre 2016 et 2021, passant de 16 246 à 16 661 actes (+ 2,5 %).
Si l’activité globale reste relativement stable, les prises en charge ont évolué, avec :
Ces tendances sont prévues à la hausse dans les prochaines années, que ce soit en rapport avec le vieillissement de la population mais aussi l’évolution des techniques (diminution de l’invasivité, notamment) et des parcours (développement des hôtels hospitaliers, par exemple).
Démographie des professionnels
Le nombre de neurochirurgiens apparaît stable dans la région, avec une densité pour 100 000 habitants légèrement supérieure à la moyenne nationale : 1,1 versus 0,9. On note cependant une fragilité dans la profession, avec :
En ce qui concerne les personnels non médicaux, le nombre d’infirmiers de bloc opératoire (IBODE) a baissé au cours des dernières années. L’activité de neurochirurgie nécessite un personnel formé et dédié.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Plusieurs objectifs qualitatifs ont été identifiés.
Déclinaison territoriale des objectifs qualitatifs
Compte tenu des contraintes liées à la démographie des professionnels et du nombre d’actes réalisés au niveau régional, le schéma inscrit une perspective de stabilisation sur Paris et la petite couronne.
Activité de neurochirurgie : ressort régional
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Neurochirurgie adulte |
|
|
Zone de répartition des activités= région |
Autorisations au 01/10/2023 |
|
Île-de-France |
9 |
Tableau 2 : Implantations cibles (OQOS)
|
Neurochirurgie adulte |
||
|
Zone de répartition des activités= région |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
8 |
9 |
|
Neurochirurgie |
|
|
Zone de répartition des activités= région |
Autorisations au 01/10/2023 |
|
Île-de-France |
8 |
|
Neurochirurgie |
||
|
Zone de répartition des activités= région |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
8 |
8 |
|
Neurochirurgie - |
|
|
Zone de répartition des activités= région |
Autorisations au 01/10/2023 |
|
Île-de-France |
4 |
|
Neurochirurgie - |
||
|
Zone de répartition des activités= région |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
4 |
4 |
|
Neurochirurgie PÉDIATRIQUE |
|
|
Zone de répartition des activités= région |
Autorisations au 01/10/2023 |
|
Île-de-France |
2 |
|
Neurochirurgie PÉDIATRIQUE |
||
|
Zone de répartition des activités= région |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
2 |
3 |
Fiche 1.14 / Activité interventionnelle sous imagerie médicale en neuroradiologie (NRI)
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
Actuellement, 7 centres sont autorisés pour l’activité interventionnelle sous imagerie médicale en neuroradiologie (NRI) sur la région :
Deux de ces établissements ont une activité mixte adulte et pédiatrique. Une autorisation dérogatoire est également accordée à un établissement pour exercer cette activité en secteur pédiatrique.
Les autorisations d’activité ont été délivrées en 2011, sur le fondement du décret n° 2007-367 du 19 mars 2007 et selon la circulaire d’application de la DHOS/04 n° 2007-389 du 29 octobre 2007.
L’activité interventionnelle sous imagerie médicale en neuroradiologie (NRI) porte sur la région cervico-céphalique et médullo-rachidienne. Elle traite des maladies vasculaires touchant le système nerveux, principalement les anévrismes intracrâniens, les malformations vasculaires au sens large, les sténoses carotides et les accidents vasculaires cérébraux (AVC), avec notamment le développement de l’activité de thrombectomie mécanique ces dernières années à la phase aiguë des AVC.
Les récents décrets publiés en 2022 dans le cadre de la réforme des autorisations134Décret n° 2022-21 du 10 janvier 2022 relatif aux conditions d’implantation de l’activité interventionnelle sous imagerie médicale en neuroradiologie et décret n° 2022-22 du 10 janvier 2022 relatif aux conditions techniques de fonctionnement de l’activité interventionnelle sous imagerie médicale en neuroradiologie. mettent en place une gradation des soins pour prendre en compte les spécificités de la thrombectomie mécanique :
La gradation des soins est assortie d’une convention reliant toute structure de mention A à une structure de mention B.
La réalisation des activités suivantes est nouvellement soumise à autorisation de NRI :
Les angioplasties carotidiennes et les embolisations des carotides externes peuvent être réalisées dans le cadre d’une autorisation de NRI, mais également dans celui d’une autorisation de chirurgie (vasculaire ou endovasculaire) ou d’une autorisation d’imagerie interventionnelle.
Pour le traitement en NRI des lésions cancéreuses, l’établissement doit également être titulaire de l’autorisation de traitement du cancer (18° de l’article R. 6122-25 du Code de la santé publique).
L’autorisation de NRI ne peut être délivrée à un établissement que s’il dispose sur un même site d’une unité de soins intensifs avec une expertise neurovasculaire, d’une réanimation et d’un accès au scanner et à un appareil d’IRM 24 h/24. Une autorisation de neurochirurgie est également nécessaire, sur site pour les établissements de mention B, le cas échéant par convention pour les établissements de mention A.
Cette activité est soumise à seuil135Arrêté du 10 janvier 2022 fixant le nombre minimal annuel d’actes pour l’activité interventionnelle sous imagerie médicale en neuroradiologie prévu à l’article R. 6123-110 du Code de la santé publique.. L’activité minimale annuelle est fixée par site :
L’activité de NRI est soumise au découpage de niveau territorial pour la mention A et régional pour la mention B.
|
Activité |
Activités |
Activités |
Activités |
|
Activité interventionnelle sous imagerie médicale en neuroradiologie |
|
NRI mention A « Réalisation de la thrombectomie mécanique et les actes diagnostiques associés dans le cadre de l’AVC ischémique » |
NRI mention B Intègre la mention A « Ensemble des activités interventionnelles en neuroradiologie » |
Activité
Le nombre d’actes de neuroradiologie interventionnelle pour les adultes a peu augmenté entre 2016 et 2021 (+ 3 %). Cette évolution est liée essentiellement à l’activité de thrombectomie mécanique des AVC (TM). L’augmentation du nombre de TM (5-10 % par an) est prévisible ces prochaines années, avec d’une part une augmentation du nombre d’AVC d’au moins 30 %, due principalement au vieillissement de la population, et d’autre part du fait de l’évolution probable des techniques et des indications.
Démographie des professionnels
Ces dernières années ont été marquées, outre la crise du Covid-19, par des tensions importantes sur les ressources humaines dans la filière AVC. La démographie des médecins impliqués dans cette filière est fragile et le recrutement de professionnels non médicaux (PNM) est difficile, s’agissant autant des infirmiers diplômés d’État (IDE) pour le fonctionnement des unités neuro-vasculaires (UNV) que des manipulateurs en électroradiologie médicale (MERM), indispensables à la réalisation des gestes de TM.
Enjeux pour le développement des centres NRI de mention A
L’enjeu majeur est de permettre l’accès à la TM à l’ensemble de la population de la région, en particulier aux Franciliens qui sont le plus éloignés des centres NRI existants. En effet, la TM doit être réalisée le plus rapidement possible après l’installation de symptômes, chaque minute entraînant une perte de chance pour la récupération neurologique.
L’ouverture de centres NRI de mention A implique la formation de nouveaux praticiens, nécessairement réalisée avec le concours et la coopération des centres NRI déjà existants. Ces centres doivent parallèlement pouvoir maintenir leur activité (la réalisation de tous les gestes de NRI dont la thrombectomie) dans de bonnes conditions. Cette activité de TM dans les centres de mention A est fortement consommatrice de temps médical, nécessitant une permanence des soins (PDS) 24 h/24 7 J/7, mais également une séniorisation de la permanence des soins dans l’UNV du site.
Assurer la qualité des soins est indispensable : si un nombre minimal d’actes de thrombectomie par site est défini, il est faible par opérateur et la formation continue apparaît indispensable pour ceux qui vont réaliser ce geste. Cette formation continue est donc à considérer dans le cadre de la convention obligatoire entre futurs centres de mention A et centres historiques de mention B.
Cette coopération entre centres de NRI mention B et mention A est une priorité dans le développement du maillage territorial de l’offre de TM, et doit s’inscrire dans une logique de proximité géographique.
Une attention particulière doit être portée aux transferts inter-hospitaliers des patients nécessitant la TM, pour les UNV sans centre de NRI sur site ; si la distance kilométrique est un des éléments à prendre en considération pour estimer le temps de transport, celui relatif à l’organisation du transfert doit être optimisé.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Plusieurs objectifs qualitatifs ont été identifiés.
Dans la logique d’amélioration du service rendu à l’ensemble des Franciliens, certains critères permettront d’arbitrer en faveur de la reconnaissance de ces futurs centres : taille critique suffisante de la structure, besoins avérés et conséquents d’un territoire, absence de proximité d’un autre site de NRI mention A ou mention B, maturité de la filière AVC (illustrée notamment par le taux de prise en charge des AVC dans l’USINV), équipe sur site structurée et formée (nombre suffisant pour assurer la PDS), pertinence des pratiques et des liens opérationnels, notamment formation continue, avec un site mention B, en proximité géographique, nécessitant un véritable binôme entre centre de NRI mention A et centre de NRI mention B.
Une révision du PRS est envisagée à mi-parcours du PRS3, après une évaluation des premiers centres autorisés et du nombre de professionnels formés, afin d’intégrer le cas échéant la possibilité d’ouverture de centres de NRI de mention A supplémentaires, en fonction des résultats desdites évaluations et évolutions.
Les indicateurs ci-après seront suivis au cours du PRS3 :
Déclinaison territoriale des objectifs qualitatifs
Sites de NRI mention B, activité régionale
Compte tenu des contraintes liées à la démographie des professionnels et du nombre d’actes réalisés au niveau régional, le schéma inscrit une perspective de stabilisation pour les sites de NRI mention B, soit sept implantations régionales correspondant aux centres NRI déjà existants.
Sites de NRI mention A, activité territoriale (activité de recours départemental)
L’activité de thrombectomie mécanique est réalisée par les sites de mention B, donc est déjà réalisée dans :
Afin d’améliorer la couverture territoriale de l’ensemble de la région, l’ouverture des centres de NRI mention A est priorisée dans les départements ne possédant pas de site de NRI mention B pouvant assurer cette offre.
Dans le contexte de ressources humaines (RH) contraintes, de la nécessité de formation des praticiens, de la nécessité de la PDS qui ne doit pas conduire à déstabiliser l’offre existante, un développement progressif de cette nouvelle offre est retenu avec une ouverture de centres de NRI mention A circonscrite, dans le premier temps du PRS, aux départements de grande couronne (77, 78, 91 et 95) ainsi que dans le 93, seul département de petite couronne n’offrant pas la possibilité d’accès à ce geste (absence de centre de NRI mention B dans ce département). L’implantation des centres de NRI mention B étant dans le centre de la région (Paris et petite couronne), l’ouverture des centres de mention A sera préférentiellement localisée en périphérie des départements de grande couronne (en particulier dans les infra-territoires 78 nord et 95 nord).
objectifs quantitatifs de l’offre de soins (OQOS)
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Zone de répartition = région |
Autorisations au 01/10/2023 |
|
Île-de-France |
7 |
Tableau 2 : Implantations cibles (OQOS)
|
NRI mention A exclusive |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
0 |
0 |
|
92 |
0 |
0 |
|
93 |
1 |
1 |
|
94 |
0 |
0 |
|
Grande couronne |
||
|
77 |
1 |
1 |
|
78 |
1 |
1 |
|
91 |
1 |
1 |
|
95 |
1 |
1 |
|
Total |
5 |
5 |
|
NRI mention B |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
7 |
7 |
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Nombre total d’implantations A exclusives |
5 |
5 |
|
Nombre total d’implantations B |
7 |
7 |
|
Nombre total d’implantations A+B |
12 |
12 |
Fiche 1.15 / Activité de médecine d’urgence
Dans le paysage francilien, les structures d’urgence occupent une place importante et constituent un élément central dans l’organisation de l’offre de soins non programmée entre permanence des soins ambulatoire (PDSA), offre ambulatoire et permanence des soins en établissement de santé (PDSES).
Les services d’urgence adultes et pédiatriques jouent souvent un rôle hybride, oscillant au gré de facteurs extrinsèques, des spécificités territoriales et des évolutions du système de soins : entre centres de diagnostic rapide se substituant parfois aux hôpitaux de jour ou à la médecine de ville, centres d’accès à la médecine spécialisée ou à l’hospitalisation, centres d’excellence et polyvalents de prise en charge de l’urgence vitale ou ressentie comme telle, centres d’accueil des parcours de soins fragmentés ou d’errance.
La médecine d’urgence s’appuie sur un ensemble cohérent : la régulation médicale comme outil d’orientation et d’efficience (SAMU), la proximité au plus près des patients (SMUR), et des services d’accueil polyvalents conformément aux textes réglementaires (SU et SUP).
La région Île-de-France dispose d’un réseau de recours aux soins urgents hospitaliers cohérent, qui permet d’assurer pour la quasi-totalité des Franciliens une couverture en moins de 30 minutes, conformément aux orientations nationales.
L’offre francilienne totalise en octobre 2023 :
Cette offre, en 2023, n’est plus optimale. Cette cohérence est régulièrement déstabilisée par les fermetures plus ou moins programmées de certaines structures d’urgences ou lignes de SMUR. Plusieurs services et lignes de SMUR ont fermé totalement ou partiellement faute de personnel. Les services d’urgence sont souvent saturés faute de lits d’aval. Des délestages se mettent en place de façon récurrente et pour des durées de plus en plus longues.
L’accueil des enfants et adolescents dans les services d’urgence
Pour les urgences pédiatriques, 1 212 461 enfants de moins de 18 ans ont été accueillis dans les services d’urgence franciliens en 2022 (+ 1,7 % depuis 2018). Ils sont pris en charge au sein de :
Certains services autorisés en médecine d’urgence ont individualisé un parcours pédiatrique spécifique. Parmi ces services, plusieurs sont situés dans des établissements privés, dont trois ont une activité très significative (11 000 passages par an dans chacun de ces trois établissements).
À cette diversité de modes d’accueil s’ajoute une hétérogénéité organisationnelle, en particulier pour l’accueil de la traumatologie et des adolescents.
Pour les SMUR pédiatriques, une régulation régionale des transports secondaires pédiatriques a pu être mise en place dans le courant du PRS2.
Sur les dernières années du PRS2, les structures d’urgences pédiatriques et toute la filière d’aval ont été mises en grande difficulté, notamment à l’occasion des épidémies automno-hivernales, mais aussi par un afflux d’enfants et d’adolescents présentant des signes de souffrance psychique.
Une grande particularité des structures de médecine d’urgence pédiatrique (en dehors des trois SUP) est leur intégration au service de pédiatrie du site. Une gouvernance commune et une mutualisation possible des équipes facilitent par exemple la fluidité d’aval des urgences, mais fragilisent les équipes hospitalières. La pression sur les urgences pédiatriques est la principale cause de la fuite des praticiens de l’hôpital public. Ces difficultés ont été responsables de la fermeture d’un site d’urgence pédiatrique dans les Hauts-de-Seine et, durant l’hiver 2022-2023, de la mise en place d’un accès régulé aux urgences durant six mois avec délestage dans un site des Yvelines.
Conformément aux articles R. 6123-1 et R. 6123-4, R. 6123-5, R. 6123-8 et R. 6123-9 du Code de la santé publique, les modalités d’exercice de la médecine d’urgence sont soumises à autorisation et se distinguent en Île-de-France selon les modalités suivantes :
|
Activité |
Activités |
Activités |
Activités |
|
Médecine d’urgence |
Structure des urgences (SU) Structure des urgences pédiatriques (SUP) Structure mobile d’urgence et de réanimation (SMUR) adulte |
Services d’aide médicale urgente (SAMU adulte et SAMU pédiatrique) SMUR pédiatrique |
L’Île-de-France se distingue par une densité importante de structures d’urgence à haut volume d’activité. Cette spécificité constitue un défi dans les capacités d’évolution et d’adaptation du réseau francilien.
Une progression tendancielle de l’activité
Malgré les différentes mesures mises en place depuis 2018, comme le SAS137SAS : service d’accès aux soins. ou la mesure 5 du pacte de refondation des urgences visant à diminuer le passage des patients de plus de 75 ans, l’activité dans les structures d’urgences continue de progresser, atteignant 4 105 824 passages en 2022 versus 3 982 476 passages en 2018 (+ 3 %), intégration faite de la forte diminution d’activité pendant la crise du Covid-19.
Pour l’activité pré-hospitalière, le nombre de dossiers de régulation médicale (DRM) est passé de 1 679 341 en 2019 à 2 097 619 en 2022 (+ 19,94 %), alors que le nombre de sorties SMUR (primaires, secondaires et TIIH) a diminué, passant de 112 806 en 2019 à 101 559 en 2022 (- 11,07 %).
Des évolutions liées aux modifications du cadre réglementaire
L’activité de médecine d’urgence sera impactée par la réforme des autorisations. Les modifications induites par les futurs décrets spécifiques à l’activité d’urgence seront prises en compte à l’occasion d’une révision du PRS3.
Le nouveau cadre réglementaire régissant les services d’aval des urgences va avoir un impact sur leur fonctionnement. En particulier, la clarification des bornes d’âge supérieures pour la médecine de l’enfant et de l’adolescent, ainsi que pour les soins critiques pédiatriques (limite supérieure à 18 ans et non plus 15 ans), aura un impact sur les équipes d’urgences pédiatriques et leur charge de travail.
Des difficultés persistantes des ressources humaines
Au vu de ces évolutions d’activité et de l’accroissement du déficit en ressources humaines sur notre territoire, le maintien de l’offre et une répartition des moyens sont à prévoir.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Optimiser l’articulation entre l’hôpital et la ville
Le déploiement du SAS et des CPTS va améliorer tant l’amont que l’aval des structures d’urgences.
Optimiser les organisations territoriales
En matière de régulation, réaffirmer l’autorité du SAMU et organiser l’orientation selon trois axes :
Le transfert infirmier inter-hospitalier (TIIH) va être développé sur l’ensemble du territoire.
Dans l’objectif d’optimisation des organisations, la réforme des transports sanitaires urgents (TSU) prévoit la formalisation d’une convention tripartite entre le SAMU, l’ATSU138ATSU : Association départementale de transports sanitaires d’urgence. et le SDIS139SDIS : service départemental d’incendie et de secours.. Cette convention a pour but de définir les modalités de coopérations entre les acteurs, afin d’optimiser l’organisation des moyens ambulanciers pour s’adapter aux besoins de la population.
Améliorer l’aval des urgences
Pour la gestion des lits, des cellules devront être mises en place dans tous les établissements de santé. Celles-ci seront animées et coordonnées par une cellule régionale.
Les actions menées au titre de la mesure 5 du pacte de refondation des urgences doivent continuer de se développer.
Une attention particulière sera portée à la psychiatrie et à l’aval de ces patients.
Mieux anticiper les périodes de tension des structures d’urgence pour organiser l’offre de soins lors de ces périodes
Trois plans sont identifiés :
Mieux connaître et mieux mesurer l’activité des urgences et des soins non programmés
Le travail d’analyse des données se poursuit, il y a un enjeu financier important à fiabiliser les RPU140RPU : résumés de passage aux urgences. qui sont la base du financement des urgences, que ce soit en termes de qualité, d’actes ou de dotation populationnelle. Un appui auprès des éditeurs de logiciels doit être envisagé. Les outils de prédiction et de surveillance des tensions doivent être améliorés, notamment l’indicateur « lits brancards » qui doit être développé. Le développement du SI SMUR (système d’informatisation des SMUR) permettra de mieux évaluer les besoins en SMUR de notre territoire.
Améliorer l’attractivité de la spécialité et des structures
Les infirmiers en pratique avancée doivent contribuer à l’accueil des urgences. Des expérimentations devront être menées pour définir précisément leur positionnement dans l’organisation des services d’urgence.
Une attention particulière sera portée aux conditions matérielles d’exercice (logistique) et aux modalités d’accompagnement apportées aux professionnels en cas de litige.
L’activité attirant le plus reste le SMUR, les conditions de travail à la régulation et au sein du SU étant considérées comme plus pénibles par les professionnels. Les postes à temps partagés et la mutualisation doivent être progressivement généralisés sur la région.
Les données suivies pour évaluer la mise en œuvre du PRS3 sont :
SMUR
Hauts-de-Seine : nouvelle implantation pour couvrir le nord du territoire, en prévision de la fermeture prévue d’un site hospitalier dans le nord du département.
SU
Des réorganisations sont à prévoir dans tous les départements pour maintenir l’offre.
Dans le cadre d’une opération de recomposition dans le nord de l’Essonne, le nombre d’implantations a récemment évolué pour les services d’urgences.
objectifs quantitatifs de l’offre de soins (OQOS)
|
Services d’aide médicale URGENTE (SAMU) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
1 |
1 |
1 |
|
92 |
1 |
1 |
1 |
|
93 |
1 |
1 |
1 |
|
94 |
1 |
1 |
1 |
|
Grande couronne |
|||
|
77 |
1 |
1 |
1 |
|
78 |
1 |
1 |
1 |
|
91 |
1 |
1 |
1 |
|
95 |
1 |
1 |
1 |
|
Total |
8 |
8 |
8 |
|
Services mobiles d’urgence et de réanimation (SMUR) adulte |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
4 |
4 |
4 |
|
92 |
2 |
2 |
3 |
|
93 |
4 |
4 |
4 |
|
94 |
2 |
2 |
2 |
|
Grande couronne |
|||
|
77 nord |
3 |
3 |
3 |
|
77 sud |
5 |
5 |
5 |
|
78 nord |
2 |
2 |
2 |
|
78 sud |
2 |
2 |
2 |
|
91 nord |
3 |
3 |
3 |
|
91 sud |
3 |
3 |
3 |
|
95 est |
1 |
1 |
1 |
|
95 ouest |
2 |
2 |
2 |
|
95 sud |
2 |
2 |
2 |
|
Total |
35 |
35 |
36 |
|
Services mobiles d’urgence et de réanimation (SMUR) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
2 |
2 |
2 |
|
92 |
1 |
1 |
1 |
|
93 |
1 |
1 |
1 |
|
94 |
0 |
0 |
0 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
0 |
|
78 |
0 |
0 |
0 |
|
91 |
0 |
0 |
0 |
|
95 |
1 |
1 |
1 |
|
Total |
5 |
5 |
5 |
|
Structures des urgences (SU) adulte |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
13 |
13 |
13 |
|
92 |
11 |
11 |
11 |
|
93 |
12 |
12 |
12 |
|
94 |
9 |
9 |
9 |
|
Grande couronne |
|||
|
77 nord |
5 |
5 |
5 |
|
77 sud |
6 |
6 |
6 |
|
78 nord |
6 |
6 |
6 |
|
78 sud |
5 |
5 |
5 |
|
91 nord |
5 |
5 |
5 |
|
91 sud |
5 |
5 |
5 |
|
95 est |
2 |
2 |
2 |
|
95 ouest |
4 |
4 |
4 |
|
95 sud |
3 |
3 |
3 |
|
Total |
86 |
86 |
86 |
|
Structures des urgences (SU) pédiatriques |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
3 |
3 |
3 |
|
92 |
4 |
4 |
4 |
|
93 |
5 |
5 |
5 |
|
94 |
4 |
4 |
4 |
|
Grande couronne |
|||
|
77 nord |
3 |
3 |
3 |
|
77 sud |
3 |
3 |
3 |
|
78 nord |
2 |
2 |
2 |
|
78 sud |
2 |
2 |
2 |
|
91 nord |
1 |
1 |
1 |
|
91 sud |
2 |
2 |
2 |
|
95 est |
1 |
1 |
1 |
|
95 ouest |
1 |
1 |
1 |
|
95 sud |
2 |
2 |
2 |
|
Total |
33 |
33 |
33 |
Fiche 1.16 / Activité de soins critiques
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
La notion de soins critiques est une notion qui apparaît pour la première fois, au sens juridique du terme, avec la réforme des autorisations des activités de soins, et plus particulièrement dans les décrets n° 2022-690 et n° 2022-694 du 26 avril 2022.
Avant la réforme, trois types d’activités de soins étaient reconnus :
Pour la modalité Adultes
L’organisation des soins reposait sur une architecture à trois niveaux dans laquelle seule l’activité de réanimation était soumise à autorisation. Les activités de soins intensifs et de surveillance continue bénéficiaient d’une reconnaissance contractuelle. Pour les activités de soins critiques adultes, cette régulation partielle a conduit à la multiplication des unités de surveillance continue isolées, caractérisées par une grande hétérogénéité de fonctionnement.
Le principal enjeu de cette réforme des autorisations est de construire un système de soins critiques suffisamment fluide pour faire face à l’augmentation attendue des besoins, notamment liée au vieillissement de la population et aux situations sanitaires exceptionnelles.
Pour ce faire, la réforme des autorisations soumet désormais à autorisation les activités de réanimation et les activités de soins intensifs. Elle met en place une architecture à cinq mentions dont trois dédiées spécifiquement aux soins intensifs de spécialité (unités de soins intensifs cardiologiques, unités de soins intensifs de neurologie vasculaire et unités de soins intensifs d’hématologie). Dans cette nouvelle architecture, les actuelles unités de surveillance continue ont vocation à se répartir en différents types d’unités :
Pour la modalité Enfant
L’ancien cadre réglementaire prévoyait une architecture à quatre mentions (réanimation spécialisée, réanimation, soins intensifs, surveillance continue), dans laquelle seuls les services de réanimation étaient soumis à autorisation. Le nouveau cadre réglementaire prévoit également une architecture à quatre mentions, mais les contours n’en sont pas les mêmes.
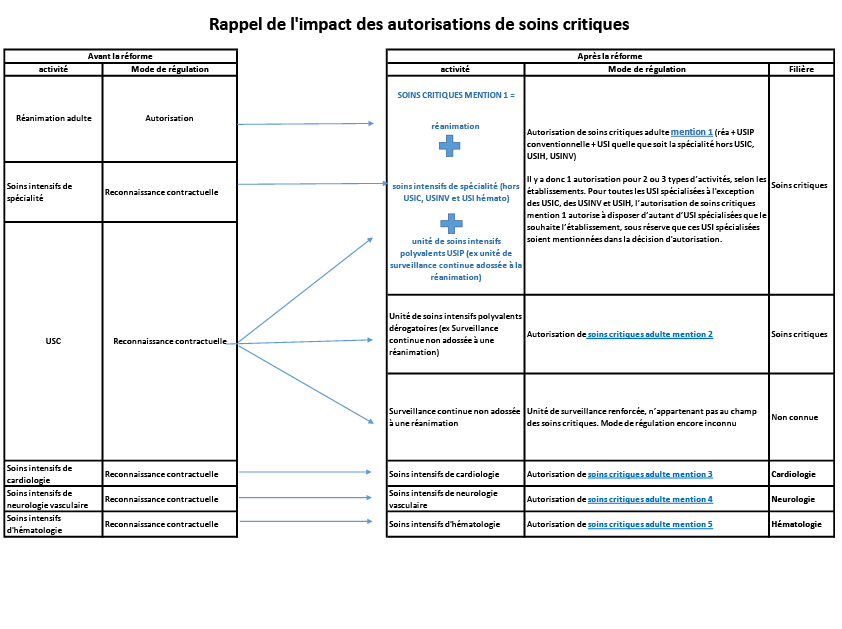
Pour toutes les modalités et mentions de soins critiques
La réforme des autorisations précise, pour chaque mention, le capacitaire minimum des unités de soins, les équipements biomédicaux requis, les ratios d’effectifs non médicaux et les grands principes des organisations médicales. Certaines de ces règles sont communes. Toute unité de soins critiques doit :
|
MODALITÉ ADULTES • Réanimation et soins intensifs polyvalents, • Soins intensifs polyvalents dérogatoires |
|
|
MODALITÉ PÉDIATRIQUE • Réanimation de recours et soins intensifs pédiatriques polyvalents, et de spécialité • Réanimation et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant • Soins intensifs pédiatriques polyvalents dérogatoires |
|
|
MODALITÉ ADULTES • Soins intensifs de cardiologie |
|
|
MODALITÉ ADULTES • Soins intensifs de neurologie vasculaire |
|
|
MODALITÉ ADULTES et PÉDIATRIQUE • Soins intensifs d’hématologie et soins intensifs pédiatriques d’hématologie |
Modalité Adultes
Réanimation et soins intensifs polyvalents, et de spécialité le cas échéant, et soins intensifs polyvalents dérogatoires
L’Île-de-France comporte 66 établissements autorisés pour l’activité de réanimation dont 44 établissements publics, 15 établissements privés, 8 établissements de santé privés d’intérêt collectif (ESPIC), 1 établissement privé non lucratif. À cette liste s’ajoutent 2 établissements du service de santé des armées (SSA). Au total, on dénombre 95 services de réanimation répartis sur l’ensemble du territoire, incluant des services de réanimation des grands brûlés et des services de réanimation de chirurgie cardiaque.
À côté de cette activité de réanimation, l’offre de surveillance continue est plus complexe. Selon les textes et recommandations en vigueur, et jusqu’au 1er juin 2023 (date de mise en application des nouveaux décrets encadrant l’activité de soins critiques), chaque établissement disposant d’une activité de réanimation doit aussi disposer d’une activité de surveillance continue (soumise jusqu’alors à un dispositif réglementaire de reconnaissance contractuelle).
À date, 56 établissements disposent d’une reconnaissance contractuelle d’unité de surveillance continue (USC) sans autorisation de réanimation (USC isolées), dont le rôle est d’assurer des prises en charge de patients à risque de développer des défaillances d’organes dans les suites d’une admission directe ou lors d’un parcours de soins identifié (ex. prise en charge post-opératoire).
Le capacitaire régional autorisé pour l’activité de réanimation est de 1 144 lits autorisés (selon la base ARHGOS recensant le nombre de lits contractualisés au CPOM des établissements).
Le capacitaire reconnu de la totalité des lits d’USC est de 1 322 lits (source ARHGOS, 2021), dont 418 lits répartis au sein des USC isolées.
Au niveau régional, la densité moyenne du nombre de lits est de 9,36 lits de réanimation pour 100 000 habitants, plaçant l’Île-de-France parmi les trois régions françaises les plus dotées en lits de réanimation (avec les régions Provence-Alpes-Côte d’Azur et Grand-Est).
La répartition du capacitaire de lits de réanimation comme celui d’USC est hétérogène, avec une concentration à Paris et en petite couronne concordante avec la répartition de l’offre hospitalière francilienne.
Les cartes ci-dessous montrent la répartition des implantations de réanimation, d’USC et d’USC isolées sur le territoire francilien en 2023. Les proportions de lits sont calculées par rapport au nombre de lits de la région. Les densités en lits sont exprimées en nombre de lits pour 100 000 habitants, à l’échelle départementale.
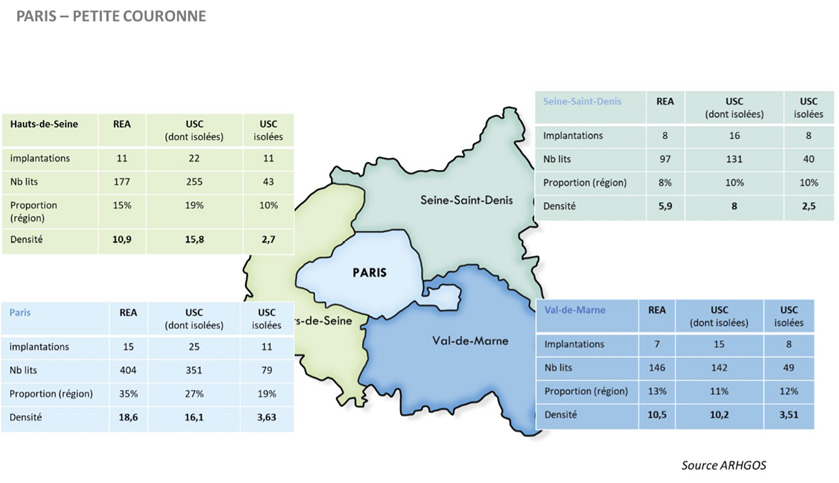
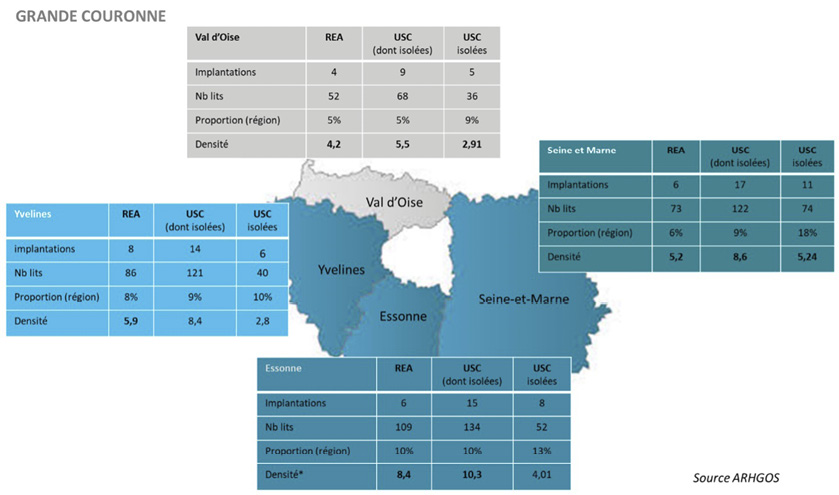
En raison de la pandémie de Covid-19, les années 2020 et 2021 ont fortement impacté et perturbé l’activité de soins critiques, sans pour autant qu’il y ait eu un retentissement significatif sur le nombre de séjours enregistrés dans les services de réanimation, notamment en raison des stratégies de déprogrammation.
Hors situation sanitaire exceptionnelle, à l’échelle régionale, on estime à 30 % la proportion de lits de réanimation occupés par des patients issus de soins programmés.
Données d’activités de réanimation (hors réanimation grands brûlés), données PMSI
|
2019 |
2020 |
2021 |
|
|
Nombre de séjours |
62 911 |
63 515 |
60 130 |
|
Provenance (en pourcentage) des séjours de réanimation réalisés |
|||
|
Chirurgie |
45,4 |
38 |
38,3 |
|
Médecine |
53,9 |
61,4 |
60,7 |
|
Obstétrique |
0,7 |
0,7 |
0,3 |
|
Durée moyenne de séjour (en jours) |
5,9 |
7 |
7,5 |
|
IGS 2 |
41 |
40 |
39 |
|
Âge moyen (en années) |
62,7 |
62,4 |
61,4 |
|
Mortalité en réanimation (en pourcentage des séjours de réanimation) |
13,2 |
15,5 |
15,2 |
Pour la réanimation et les soins intensifs polyvalents, les objectifs de la réforme des autorisations de soins critiques sont :
En conséquence, le décret fixant les conditions d’implantation prévoit, pour tout titulaire d’une autorisation de soins critiques : des obligations renforcées (art. D. 6124-27-2), issues de l’expérience liée à la crise sanitaire due à la pandémie de Covid-19, concernant la dotation d’outils informatisés pour la gestion des lits (interconnectés avec les outils de régulation territoriale), pour les activités de télésanté et pour la gestion du dossier médical, ainsi que l’existence d’un plan de flexibilité du capacitaire fonctionnel (associé à un plan de formation en ressources humaines adéquates) en vue d’anticiper un surcroît d’activité en réanimation.
Les conditions d’implantation précisent, notamment, que les titulaires de l’autorisation d’unités de soins intensifs polyvalents (USIP) dérogatoires devront disposer sur site de moyens d’hospitalisation de chirurgie adaptés à l’âge ainsi que d’un secteur opératoire.
En complément de conditions d’implantation renforcées, les décrets apportent des précisions sur les modalités d’organisation de la permanence des soins dans chacune des mentions, ainsi que sur les seuils de capacitaires minimaux requis.
|
Activité |
Activités |
Activités |
Activités |
|
Soins critiques adultes |
Réanimation et soins intensifs polyvalents, et de spécialité le cas échéant Soins intensifs polyvalents dérogatoires |
Les objectifs du PRS2, résumés dans le tableau qui suit, sont globalement atteints en dehors du taux de prélèvements d’organes. L’offre de soins critiques est suffisante en réanimation et des reconnaissances contractuelles d’USC ont été accordées durant le PRS2. La crise sanitaire liée au Covid-19 a permis l’identification et la cartographie des conventionnements entre établissements dotés d’USC isolées avec les établissements de proximité dotés de réanimation. La modularité de l’offre a été testée lors de cette même crise sanitaire, permettant d’absorber quasiment trois fois plus de patients requérant des soins de réanimation que le capacitaire théorique installé. Même si des progrès indéniables d’interopérabilité restent à faire, les systèmes d’information, notamment en ce qui concerne la gestion des lits en temps réel, ont été renforcés. L’activité des USC isolées reste difficilement caractérisable, justifiant en partie de bien délimiter le champ des soins critiques au travers de l’application des nouveaux décrets et de la future mention USIP dérogatoire.
|
Consolider l’offre de soins critiques en Île-de-France |
|
|
Territorialiser |
|
|
Encadrement des USC isolées |
|
|
Télémédecine |
|
|
Moduler l’offre / saisonnalité |
|
|
Renforcer les systèmes d’information |
|
|
Améliorer le taux de prélèvements d’organes |
|
|
Maîtriser l’émergence des BMR (bactéries multi-résistantes) |
|
|
Monitorer l’activité |
|
Le rapport IGAS sur les soins critiques de juillet 2021 a préconisé certains points, notamment :
Les relevés réguliers d’activité montrent que l’Île-de-France est bien dotée en lits de réanimation et dispose de reconnaissances contractuelles pour un capacitaire très conséquent en lits d’USC. Hors situation sanitaire exceptionnelle, le capacitaire de réanimation est suffisant pour couvrir les besoins populationnels, que ce soit en activité générale comme en activité de recours (chirurgie cardiaque, neurochirurgie, réanimations médicales et chirurgicales spécialisées). Néanmoins, dans le cadre d’augmentations ciblées d’implantations et/ou de capacitaire en lits de réanimation, celles-ci doivent se faire au profit de la grande couronne et/ou de territoires aux conditions socio-démographiques défavorables.
Pour faire face aux situations sanitaires exceptionnelles et aux variations saisonnières d’activité, une meilleure élasticité des capacités de réanimation est essentielle. À cet égard, au sein d’un plateau de soins critiques, les lits d’USIP doivent pouvoir se transformer en lits de réanimation. Cette élasticité passe également par une meilleure allocation des ressources humaines et par la capacité des établissements à rapidement mobiliser des renforts. La fidélisation du personnel paramédical est essentielle, d’autant que l’Île-de-France fait face à un turnover important.
Par ailleurs, le décret n° 2022-690 du 26 avril 2022 relatif aux conditions d’implantation de l’activité de soins critiques vise notamment à limiter le nombre d’USC dites « isolées », c’est-à-dire sans unité de réanimation à proximité. Ainsi, certaines des actuelles USC dites isolées vont devenir des USIP dérogatoires, tandis que d’autres vont conserver leur reconnaissance contractuelle de façon temporaire. À ce jour, compte tenu de l’absence de critères formels permettant de distinguer les actuelles USC en capacité de devenir USIP, c’est sur la base du nombre des récentes autorisations dérogatoires de réanimation accordées au cours de la pandémie de Covid-19 qu’a été établi l’objectif quantitatif d’offre de soins d’USIP. Une révision du PRS3 avant son échéance est envisagée et permettra d’ajuster l’offre à l’aune du futur cadre national.
La démographie des professions de santé dans le secteur concerné est un point de vigilance, avec un déficit marqué en personnel paramédical ayant conduit, selon un registre déclaratif, à la non-fonctionnalité d’environ 15 % des lits de soins critiques durant les années 2021-2022. Un effort d’attractivité pour les professions paramédicales est essentiel afin de garantir la fonctionnalité complète des lits autorisés et installés. Concernant les ressources médicales, les futures compétences requises sont celles issues des filières de médecine intensive-réanimation (MIR) et/ou de médecine anesthésie-réanimation (MAR). La filière de soins critiques exigeant des impératifs forts de permanence des soins, la robustesse de celle-ci doit être soutenue.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Les objectifs qualitatifs identifiés sont les suivants :
Cet aspect nécessitera la mise en place d’un réseau permanent d’animateurs de filières sous la responsabilité du dispositif spécifique régional (DSR), tel que prévu dans l’article D. 6124-28-6.
Trois points spécifiques sont à mettre en exergue :
Recueil des indicateurs de pilotage pour la réanimation et les unités de soins intensifs polyvalents
(conformément à l’instruction n° DGOS/R3/2023/47 du 6 avril 2023 relative à la mise en œuvre de la réforme des autorisations de l’activité de soins critiques), au moyen du dispositif spécifique régional (DSR) de soins critiques, notamment :
Activités de soins critiques
Refus d’admission
État du capacitaire
Ressources humaines
Déclinaison territoriale des objectifs qualitatifs
Paris et petite couronne
À l’exception de la Seine-Saint-Denis, il n’a pas été identifié de besoins capacitaires supplémentaires en lits de réanimation. Pour ce département, la densité de lits de réanimation et d’USIP doit se rapprocher de la moyenne de la petite couronne.
Grande couronne
Les densités de lits de réanimation comme ceux de lits de surveillance continue sont inférieures à la moyenne régionale.
Le département du Val-d’Oise est sous-doté en lits de soins critiques par rapport au reste de la grande couronne.
Dans l’Essonne, un regroupement d’établissements récemment autorisé se traduira, lors de la mise en œuvre de l’opération courant 2024, par une légère augmentation du capacitaire, tout en maintenant le nombre d’implantations de réanimation.
Deux établissements de santé assurant la prise en charge de patients atteints de pathologies respiratoires lourdes, dans les départements de l’Essonne et de la Seine-et-Marne, pourraient obtenir, en fonction de leur projet d’établissement et de leur capacité à répondre aux exigences des décrets, soit une autorisation de réanimation, soit une autorisation de soins intensifs polyvalents dérogatoires.
Dans les Yvelines, deux restructurations de l’offre de soins critiques sont envisagées.
Dans tout le territoire régional, pour la mention USIP dérogatoire, la borne basse est fixée à 0, car cette activité n’existe pas dans l’offre de soins en octobre 2023. Le cadre réglementaire des « unités de soins renforcés » n’est pas publié et de nombreuses incertitudes demeurent, notamment en ce qui concerne les modalités de tarification de ces activités.
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
réanimation |
|
|
Zones de répartition |
Autorisations |
|
Paris - petite couronne |
|
|
75 |
15 |
|
92 |
11 |
|
93 |
9 |
|
94 |
7 |
|
Grande couronne |
|
|
77 |
6 |
|
78 |
8 |
|
91 |
6 |
|
95 |
4 |
|
Total |
66 |
Tableau 2 : Implantations cibles (OQOS)
|
Soins critiques Mention 1 : réanimation et soins intensifs polyvalents, et de spécialités le cas échéant |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
15 |
15 |
|
92 |
11 |
11 |
|
93 |
9 |
9 |
|
94 |
7 |
7 |
|
Grande couronne |
||
|
77 |
6 |
7 |
|
78 |
7 |
8 |
|
91 |
6 |
7 |
|
95 |
4 |
5 |
|
Total |
65 |
69 |
L’activité de soins intensifs polyvalents dérogatoires n’existait pas précédemment dans le champ des autorisations.
|
Soins critiques Mention 2 : unité de soins intensifs polyvalents dérogatoires |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
0 |
3 |
|
92 |
0 |
2 |
|
93 |
0 |
3 |
|
94 |
0 |
3 |
|
Grande couronne |
||
|
77 |
0 |
6 |
|
78 |
0 |
2 |
|
91 |
0 |
5 |
|
95 |
0 |
2 |
|
Total |
0 |
26 |
Modalité Pédiatrique
Réanimation de recours et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant - Réanimation et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant - Soins intensifs pédiatriques polyvalents dérogatoires
En octobre 2023, 6 réanimations pédiatriques sont autorisées et en activité en Île-de-France (1 unité de réanimation pédiatrique a fermé par regroupement durant la période du PRS2) :
Deux de ces unités de réanimation sont mixtes, pédiatriques et néonatales. Le nombre de lits total autorisés en réanimation pédiatrique est de 78 (source ARHGOS).
Hors établissements avec réanimation pédiatrique, 20 établissements disposent de la reconnaissance contractuelle d’unités de surveillance continue (USC « isolées » : 18 unités de 4 lits, 1 unité de 2 lits dédiés à la neurochirurgie et 1 unité de 8 lits). Les USC isolées sont réparties de manière homogène sur le territoire (2 à 4 USC par département de la petite et de la grande couronne).
Dans les trois établissements pédiatriques parisiens disposant par ailleurs d’une unité de réanimation, plusieurs types d’unités de soins critiques sont identifiées : des USC polyvalentes à proximité ou non de l’unité de réanimation, des unités de soins intensifs (USI) spécialisées non contiguës à l’unité de réanimation (USI hématologiques, USI cardiologiques, USI néphrologiques/hépatogastro-entérologiques/hématologiques), une USI neurovasculaire contiguë, des USI chirurgicales. Le nombre de lits d’USC reconnu est de 294 (source ARHGOS).
L’activité globale francilienne en réanimation pédiatrique en 2021 est majoritairement réalisée dans les établissements de l’AP-HP avec 4 700 séjours, les 833 autres séjours sont réalisés dans un ESPIC. Sur l’ensemble de ces 5 533 séjours, 93 % ont donné lieu à un supplément réanimation et 67 % ont concerné des enfants de 0 à 4 ans. Le taux d’occupation en réanimation lissé sur l’année était de 105,5 %.
L’activité globale francilienne en unités de surveillance continue en 2021, soit 21 820 séjours, est répartie entre les hôpitaux de l’AP-HP (11 731 séjours) et les hôpitaux publics hors AP-HP ou ESPIC (10 289). Le taux d’occupation lissé sur l’année est de 78 % ; 83 % des séjours ont donné lieu à un supplément USC et 56 % des séjours ont concerné des enfants de 0 à 4 ans. Un acte de ventilation ou de ventilation non invasive était codé dans 38 % des séjours.
L’offre de soins critiques pédiatriques est marquée par des tensions majeures en personnel soignant, dans les professions suivantes : pédiatres, infirmiers, infirmiers puériculteurs, cadres de santé. Ces tensions ont un impact sur la continuité des soins. Certains établissements disposant de reconnaissances contractuelles ne les ont pas mises en œuvre faute de moyens humains.
Les textes relatifs aux soins critiques pédiatriques ne s’appliquent pas aux soins critiques néonataux, ceux-ci sont régis par les textes relatifs aux activités de périnatalité.
La définition des bornes d’âge
Suite au décret n° 2022-690 du 26 avril 2022 relatif aux conditions d’implantation de l’activité de soins critiques, les bornes d’âge de prise en charge sont modifiées : les unités de soins critiques pédiatriques devront prendre en charge tous les patients de moins de 18 ans (mention « Soins critiques pédiatriques »). Les besoins en soins critiques de cette tranche d’âge devront être pris en charge par les pédiatres. À titre exceptionnel et de manière temporaire, en l’absence de lits disponibles en soins critiques pédiatriques, les patients de moins de 18 ans pourront être pris en charge en soins critiques adultes sur site ou par convention (article R. 6123-34-4 - I).
Toutefois, dans le cadre d’une filière de soins pédiatriques, les enfants de plus de 15 ans pourront être pris en charge en soins critiques adultes sur site ou par convention (article R. 6123-34-4 - II).
Des conditions d’implantation et des conditions techniques de fonctionnement renforcées
Les exigences réglementaires régissant les autorisations sont plus contraignantes qu’auparavant, notamment pour ce qui concerne l’encadrement soignant, l’environnement et les conditions d’hospitalisation. La notion de ratio évolue : le nombre de soignants par lit ouvert remplace celui de soignants par patient. En outre, l’équipe comprend au moins un infirmier diplômé d’État de puériculture sur quatre infirmiers diplômés d’État. Ces ratios seront exigés dans un délai de cinq ans à compter de la notification de l’autorisation.
Un plan de formation est exigé, prévoyant que tous les infirmiers soient formés à la réanimation. Pour les infirmiers affectés en réanimation, une période de formation de huit semaines est exigée, sauf expérience antérieure en réanimation.
|
Activité |
Activités |
Activités |
Activités |
|
Soins critiques pédiatriques |
Soins intensifs pédiatriques polyvalents dérogatoires |
Réanimation de recours et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant Réanimation et soins intensifs polyvalents pédiatriques, et de spécialité le cas échéant |
Besoins en réanimation pédiatrique
Les données d’activités et les projections populationnelles suggèrent de maintenir le nombre actuel de sites de réanimation, sous réserve de la possibilité d’ouverture de la totalité des capacités en période de pic d’activité, et imposent de renforcer les structures d’aval pour une meilleure fluidité des parcours et une sortie facilitée des services de réanimation. Près d’un tiers des patients hospitalisés en réanimation pédiatrique en Île-de-France sont domiciliés hors région, ce qui impose de maintenir des capacités d’hospitalisation de recours spécialisés suffisantes (mention 1 et mention 2).
Besoins dans les autres activités de soins critiques pédiatriques (soins intensifs spécialisés hors soins intensifs d’hématologie pédiatrique, soins intensifs polyvalents)
Les données d’activité, les projections populationnelles, l’augmentation du recours aux soins critiques pour les pathologies hivernales et l’augmentation des maladies chroniques de l’enfant (à risque de complications), conjuguées au besoin impératif de fluidifier l’aval des services de réanimation, poussent à maintenir des capacités de soins intensifs suffisantes. Ces capacités doivent être maintenues à la fois en établissement avec réanimation et pour les soins intensifs polyvalents en établissement sans réanimation en proximité. Les profils de patients sont sensiblement différents dans ces divers types d’unités.
Le rapport « flash » de l’IGAS sur les réanimations pédiatriques de 2019 préconisait déjà de poursuivre le déploiement des unités de soins critiques « isolées » dans les territoires. L’objectif est donc de maintenir le même nombre de structures et de valider la transformation des USC isolées en USI polyvalentes dérogatoires chaque fois que les conditions le permettront (conditions techniques de fonctionnement et conditions d’implantation réglementaires). Dans le cas contraire, la sortie de ces unités de la filière de soins critiques pourrait être envisagée.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
L’offre de soins critiques pédiatriques doit être consolidée et doit intégrer le concept de plateau de soins critiques associant, pour les mentions 1 et 2, une unité de réanimation et une unité de soins intensifs contiguë. Une attention particulière est portée sur la fluidité de l’amont et de l’aval de ce plateau de soins critiques.
L’application de la réforme des autorisations va permettre une meilleure visibilité de cette offre de soins avec une description plus précise des unités de soins intensifs spécialisés, de leurs conditions d’implantation et de fonctionnement, avec un focus sur la permanence des soins médicale et non médicale.
En réanimation, il convient de vérifier le respect des seuils des deux types d’activités (400 patients pour la mention 1 et 200 pour la mention 2).
Pour les USI spécialisées, régies par une autorisation de soins critiques pédiatriques de mention 1 ou 2, il convient de disposer d’une organisation médicale et non médicale formalisée.
Dans les unités de soins intensifs pédiatriques polyvalents dérogatoires, une capacité minimale de 4 lits est exigée. Cette capacité pourra être augmentée à 8 lits si le besoin s’en fait sentir sur le territoire.
Les coopérations territoriales, et notamment intra-GHT, seront favorisées.
Le titulaire de l’autorisation de soins critiques doit faire partie de la filière territoriale de soins critiques pédiatriques (dispositif spécifique régional) et participer à la filière territoriale de soins pédiatriques.
Les unités de soins continus isolées (établissements sans réanimation) qui bénéficiaient de reconnaissances contractuelles devront évoluer soit vers une unité de soins intensifs polyvalents dérogatoires, et rester dans la filière de soins critiques, soit réintégrer la filière médicale. La présence de ces unités en proximité, a fortiori en petite et grande couronne, améliore la qualité et la sécurité des soins.
L’ARS, s’appuyant sur le dispositif spécifique régional soins critiques et sur la filière territoriale de soins pédiatriques, s’assurera :
La restructuration des soins critiques repose sur le regroupement des capacités. Ce regroupement permet une sécurisation des prises en charge ainsi que l’optimisation des moyens.
Devant les difficultés croissantes à assurer les besoins en cas de surcroît d’activité, un plan de flexibilité de l’organisation du capacitaire et des ressources humaines comprenant un plan de formation est demandé à chaque dépositaire d’un dossier d’autorisation. L’activité pédiatrique encore très saisonnière implique en effet un nombre de lits plus important l’hiver, même si l’augmentation des pathologies chroniques et de leurs complications a pour conséquence un besoin de base soutenu le reste de l’année.
Les indicateurs retenus pour le suivi du PRS3 sont les suivants :
Déclinaison territoriale des objectifs qualitatifs
Le nombre d’implantations portant une activité de réanimation pédiatrique (de recours ou polyvalente) est maintenu à l’identique.
Deux établissements de santé autorisés pour la mention réanimation polyvalente pédiatrique pourraient obtenir, en fonction de leur projet d’établissement et de leur capacité à répondre aux exigences des textes, soit une autorisation de réanimation polyvalente, soit une autorisation de réanimation de recours.
Pour les activités de soins intensifs polyvalents dérogatoires, compte tenu des contraintes liées à la démographie des professionnels de santé, le PRS régularise les unités de surveillance continue existantes, lorsqu’elles remplissent les conditions réglementaires dans le cadre de la réforme.
Néanmoins, quelques implantations pourraient être ajoutées dans des territoires spécifiques :
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Réanimation pédiatrique spécialisée |
|
|
Zone de répartition = |
Autorisations au 01/10/2023 |
|
Île-de-France |
4 |
Tableau 2 : Implantations cibles (OQOS)
|
Réanimation de recours et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant |
||
|
Zone de répartition = |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
4 |
6 |
Tableau 3 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Réanimation pédiatrique |
|
|
Zone de répartition = |
Autorisations au 01/10/2023 |
|
Île-de-France |
2 |
Tableau 4 : Implantations cibles (OQOS)
|
Réanimation et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant |
||
|
Zone de répartition = |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
0 |
2 |
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Soins intensifs pédiatriques (USC) |
|
|
Zones de répartition |
Reconnaissances contractuelles au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
1 |
|
92 |
2 |
|
93 |
3 |
|
94 |
3 |
|
Grande couronne |
|
|
77 nord |
2 |
|
77 sud |
1 |
|
78 nord |
2 |
|
78 sud |
1 |
|
91 nord |
2 |
|
91 sud |
0 |
|
95 est |
1 |
|
95 ouest |
1 |
|
95 sud |
1 |
|
Total |
20 |
Tableau 2 :
Implantations cibles (OQOS)
|
Soins critiques mention 3 : Soins intensifs pédiatriques polyvalents dérogatoires (USIP dérogatoires) |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
1 |
1 |
|
92 |
2 |
3 |
|
93 |
3 |
4 |
|
94 |
3 |
3 |
|
Grande couronne |
||
|
77 nord |
2 |
2 |
|
77 sud |
1 |
2 |
|
78 nord |
2 |
2 |
|
78 sud |
1 |
1 |
|
91 nord |
2 |
2 |
|
91 sud |
0 |
0 |
|
95 est |
1 |
1 |
|
95 ouest |
1 |
1 |
|
95 sud |
1 |
1 |
|
Total |
20 |
23 |
Soins intensifs de cardiologie
La région compte 48 établissements disposant d’une reconnaissance contractuelle pour des unités de soins intensifs de cardiologie (USIC), dont 47 en fonctionnement ; 35 USIC sont adossées à une salle de cardiologie interventionnelle coronaire et 12 sont dites « isolées ». L’offre en USIC compte en plus 2 USIC dans des HIA, une « adossée » dans le 92 et une « isolée » dans le 94.
L’offre s’est modifiée au cours du PRS2 avec la transformation d’une USIC en unité de soins continus dans le 78, la fermeture d’une USIC dans le 92 et l’ouverture d’une USIC dans le 94. Ainsi, l’offre est passée de 48 USIC à 47 pendant le PRS2.
L’offre se répartit désormais de la façon suivante (47 USIC) :
Parmi ces USIC, 10 sont portées par l’AP-HP, 16 par des établissements publics, 5 par des établissements privés à but non lucratif (ESPIC), 16 par des établissements privés lucratifs et 2 par des HIA.
Au total, 535 lits d’USIC sont actuellement reconnus par l’ARS dont 433 dans des USIC adossées à une salle de cardiologie interventionnelle coronaire (80 %).
Les deux établissements de santé pédiatriques autorisés pour le traitement des cardiopathies congénitales par cardiologie interventionnelle et/ou par chirurgie cardiaque (dans le 75 et le 92) disposent de réanimations pédiatriques.
Les USIC étaient jusque-là soumises à reconnaissance contractuelle. Elles seront maintenant soumises à autorisation dans le cadre de la réforme des autorisations de soins critiques, dont les textes règlementaires sont :
L’unité de soins intensifs de cardiologie assure la prise en charge des patients qui présentent ou sont susceptibles de présenter une défaillance aiguë liée à une pathologie cardiovasculaire, mettant directement en jeu leur pronostic vital ou fonctionnel, imposant des traitements spécifiques cardiologiques et pouvant impliquer le recours à une méthode de suppléance.
Les nouveaux décrets comportent des CI144CI : conditions d’implantation. et des CTF145CTF : conditions techniques de fonctionnement. pour le fonctionnement des USIC, et notamment :
Les USIC correspondent au zonage de proximité.
|
Activité |
Activités |
Activités |
Activités |
|
Soins critiques |
Soins intensifs de cardiologie |
Par le PMSI, on dénombrait 52 748 séjours en USIC en 2019. Ce nombre est globalement stable depuis 2014. La DMS146DMS : durée moyenne de séjour. est de 3,22 jours, l’âge moyen est de 69 ans et la mortalité pendant le séjour est de 1,49 %. Les motifs d’admission en USIC sont à 35 % des coronaropathies, à 19 % des rythmopathies et à 19 % de l’insuffisance cardiaque ; 55 % des patients sont admis directement du domicile et 35 % après passage aux urgences ; 56 % des patients sortent de l’USIC vers un autre service hospitalier et 34 % sortent directement au domicile. Les infarctus du myocarde aigus ne sont pas pris en charge dans les USIC « isolées ».
Du fait du vieillissement de la population, la prévalence de toutes ces pathologies cardiaques va augmenter et le nombre de lits d’USIC doit au moins rester stable (cf. fiche OQOS « cardiologie interventionnelle » et fiche « parcours ICC »147Insuffisance cardiaque chronique.).
Selon l’ancien cadre réglementaire, la permanence des soins devait être assurée par un cardiologue de garde sur place. Du fait de la fragilité de la démographie des cardiologues, la liste de garde des cardiologues des USIC pouvait être difficile à établir, ce qui a pu poser la question du maintien des USIC « isolées » dans les PRS précédents. Dans la nouvelle règlementation, la permanence des soins évolue : « La permanence médicale de l’USIC est assurée, en dehors des services de jour, par au moins :
Cette modification majeure permet de maintenir les USIC « isolées », avec une expertise cardiologique au moins par téléphone ou téléexpertise, dans 47 établissements de la région, pour la prise en charge des patients en USIC, bien sûr, mais aussi aux urgences. Probablement, bon nombre d’USIC maintiendront la présence sur place d’un cardiologue de garde.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
En amont de l’USIC
En aval de l’USIC
Déclinaison territoriale des objectifs qualitatifs
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Unité de soins intensifs de cardiologie |
|
|
Zones de répartition |
Reconnaissances contractuelles au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
10 |
|
92 |
7 |
|
93 |
8 |
|
94 |
5 |
|
Grande couronne |
|
|
77 |
3 |
|
78 |
6 |
|
91 |
4 |
|
95 |
4 |
|
Total |
47 |
Tableau 2 : Implantations cibles (OQOS)
|
Unité de soins intensifs de cardiologie |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
10 |
10 |
|
92 |
7 |
7 |
|
93 |
8 |
8 |
|
94 |
5 |
5 |
|
Grande couronne |
||
|
77 nord |
2 |
2 |
|
77 sud |
1 |
1 |
|
78 nord |
3 |
4 |
|
78 sud |
2 |
2 |
|
91 nord |
3 |
3 |
|
91 sud |
1 |
1 |
|
95 est |
1 |
1 |
|
95 ouest |
1 |
1 |
|
95 sud |
2 |
2 |
|
Total |
46 |
47 |
Soins intensifs neuro-vasculaires
Jusque-là, cette activité n’était pas soumise à autorisation mais faisait l’objet d’une reconnaissance contractuelle, qui concernait les unités neuro-vasculaires (UNV) regroupant les lits de soins intensifs neuro-vasculaires (USINV) et les lits de soins non intensifs (UNV non SI), les lits non SI constituant l’aval immédiat des lits SI.
À l’automne 2023, la région compte 20 établissements avec USINV. L’offre s’est modifiée au cours du PRS2 avec le regroupement de deux USINV dans le sud-est de Paris et l’ouverture d’une nouvelle UNV dans les Hauts-de-Seine.
L’offre est repartie de la façon suivante :
Parmi elles, 6 sont portées par l’AP-HP, 11 par des établissements publics et 3 par des établissements privés à but non lucratif (ESPIC). Il n’y a pas d’offre dans le secteur privé lucratif.
Au total, 177 lits d’USINV sont actuellement reconnus par l’ARS, ainsi que 414 lits d’UNV non SI.
Un établissement porte l’USINV pédiatrique régionale et est situé dans le Val-de-Marne (AP-HP). Cette USINV comporte 2 lits, reconnus par l’Agence.
Le plan national AVC149AVC : accident vasculaire cérébral. 2010-2014 a largement contribué au développement des UNV, mais surtout à leur inscription dans un parcours coordonné par une animation de filière, englobant toute la chaîne de soins, de la prévention à la vie post-accident vasculaire cérébral, avec par exemple le développement de consultations pluriprofessionnelles post-AVC permettant d’évaluer des patients qui n’ont pas été pris en charge en UNV à la phase aiguë de l’AVC et d’équipes mobiles de réinsertion-réadaptation intervenant à domicile.
Avec la réforme des autorisations, l’activité de soins intensifs neuro-vasculaires devient une activité soumise à autorisation. Cette activité s’inscrit dans le cadre des soins critiques avec la publication, le 26 avril 2022, des décrets n° 2022-690 et n° 2022-694 qui précisent les nouvelles conditions d’implantations et conditions techniques de fonctionnement relatives à cette activité.
Ces unités sont dédiées à la prise en charge des patients qui présentent ou sont susceptibles de présenter une défaillance aiguë liée à une pathologie neuro-vasculaire (AVC) mettant directement en jeu leur pronostic vital ou fonctionnel, et imposant des traitements spécifiques neuro-vasculaires, de prévention et de rééducation neurologique et cognitive.
Cette autorisation ne concerne pas les lits d’unité neuro-vasculaire (UNV) qui ne sont pas des soins intensifs (SI), jusqu’à présent inclus dans la reconnaissance contractuelle des UNV, lits d’aval immédiats pour les USINV, maillon néanmoins indispensable pour le bon fonctionnement de la filière AVC et la fluidité de la filière.
Les nouveaux décrets apportent dorénavant des obligations sur le fonctionnement des USINV, notamment :
|
Activité |
Activités |
Activités |
Activités |
|
Soins critiques |
Mention « Soins intensifs neuro-vasculaires » |
La prise en charge précoce et spécialisée des AVC en UNV a démontré son efficacité sur la survie sans dépendance des patients qui en sont victimes. Il s’agit de la prise en charge qui apporte le bénéfice le plus important à l’échelle de la population, avant les traitements de reperfusion cérébrale. Selon les recommandations des sociétés savantes, un accès priorisé aux UNV à un maximum de patients victimes d’AVC est ainsi un des enjeux majeurs de ces prochaines années, d’autant plus qu’une augmentation du nombre d’AVC est attendue, augmentation liée principalement au vieillissement de la population.
En Île-de-France, 20 000 patients sont hospitalisés chaque année pour un AVC. En 2021, 64 des AVC ont été pris en charge en UNV. Si le maillage territorial en UNV mis en place en Île-de-France depuis le plan national AVC est relativement assuré, des inégalités de prise en charge persistent selon les territoires (le taux des séjours AVC en UNV varie de 42 % à 77 % selon les départements) ou selon l’âge (seulement 39 % des plus de 85 ans ont accès à l’UNV en 2021).
En outre, ceci s’inscrit dans un contexte de tensions en ressources humaines, particulièrement marqué en Île-de-France pour le personnel paramédical, fragilisant la filière AVC avec la fermeture temporaire de lits d’USINV mais également de lits d’UNV non SI au décours de la crise du Covid-19 en 2021 et 2022. Des tensions existent également pour les manipulateurs en électroradiologie (MERM), pouvant rendre difficile l’accès à l’imagerie en urgence, indispensable pour la prise en charge des AVC.
La fluidification des lits d’aval des USINV apparaît donc comme particulièrement indispensable dans une situation où la tension sur les ressources humaines rend l’ouverture de nouvelles UNV difficile et l’augmentation du capacitaire limitée.
Ainsi, l’inscription des USINV dans la filière AVC demeure un des éléments indispensables à la fluidité de ce parcours.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Les objectifs qualitatifs identifiés sont les suivants :
Déclinaison territoriale des objectifs qualitatifs
Compte tenu des contraintes liées à la démographie des professionnels, le PRS3 inscrit une perspective de stabilisation des implantations par rapport aux reconnaissances contractuelles d’USINV existant actuellement, soit 20 implantations dans la région.
Une attention particulière est cependant portée sur la Seine-et-Marne qui ne compte qu’une seule UNV dans le nord de la région. Actuellement, la prise en charge des patients AVC de la partie sud de ce territoire est assurée par les UNV environnantes, en particulier celle située dans l’est de l’Essonne, grâce notamment au déploiement de la télémédecine. Une nouvelle implantation pourrait être proposée dans le sud de la Seine-et-Marne. En l’absence de proposition, une attention particulière sera portée à l’augmentation du capacitaire des UNV environnantes.
Tableau 1 : Photographie de l’existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Soins intensifs |
|
|
Zones de répartition |
Reconnaissances contractuelles au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
6 |
|
92 |
2 |
|
93 |
2 |
|
94 |
2* |
|
Grande couronne |
|
|
77 |
1 |
|
78 |
3 |
|
91 |
2 |
|
95 |
2 |
|
Total |
20 |
* dont un établissement ayant une activité adulte et pédiatrique.
Tableau 2 :
Implantations cibles (OQOS)
|
Soins intensifs |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
6 |
6 |
|
92 |
2 |
2 |
|
93 |
2 |
2 |
|
94 |
2 |
2 |
|
Grande couronne |
||
|
77 |
1 |
2 |
|
78 |
3 |
3 |
|
91 |
2 |
2 |
|
95 |
2 |
2 |
|
Total |
20 |
21 |
Soins intensifs d’hématologie
L’offre de soins en octobre 2023
Les unités de soins intensifs d’hématologie (USIH) sont soumises à autorisation dans le cadre de la réforme des autorisations d’activités de soins et d’équipements matériels lourds. Jusqu’à présent, ces unités sont identifiées au travers de reconnaissances contractuelles ; 15 établissements de santé bénéficient de cette reconnaissance chez l’adulte et 5 en pédiatrie.
Elles sont le lieu de prise en charge des patients qui présentent ou sont susceptibles de présenter une défaillance aiguë liée à une pathologie hématologique mettant directement en jeu leur pronostic vital ou fonctionnel, et imposant des traitements spécifiques hématologiques nécessitant un ou des séjours en secteur stérile.
Les principales situations conduisant en USIH sont :
Les compétences dans les USIH sont renforcées dans ce deuxième cas avec la présence d’hématologues ayant une expérience de l’allogreffe de CSH.
Les USIH sont régies par les décrets soins critiques n° 2022-690 et n° 2022-694 du 26 avril 2022.Zonage
|
Activité |
Activités |
Activités |
Activités |
|
Soins critiques |
Soins intensifs d’hématologie adulte |
Soins intensifs pédiatriques d’hématologie |
Les besoins à cinq ans sont évalués en croissance avec le développement, notamment, des CAR-T cells chez l’adulte et des indications d’allogreffe dans le cadre des hémoglobinopathies chez l’enfant. Ces nouveaux besoins pourront être absorbés par les sites existants avec l’ouverture complète des capacités. Les capacités d’accueil sont en effet partiellement fermées en raison du manque de personnel paramédical.
Objectifs qualitatifs de l’offre de soins
L’organisation à venir dans le cadre du PRS3 s’inscrit dans la continuité de l’organisation existante, tout en veillant à la mise en œuvre des nouvelles exigences telles que les taux d’encadrement au lit du patient et la permanence des soins.
Les indicateurs de réalisation qui seront suivis au cours du PRS3 sont les suivants :
Déclinaison territoriale des objectifs qualitatifs
Compte tenu des contraintes liées à la démographie des professionnels, le PRS3 inscrit une perspective de stabilisation des implantations par rapport aux reconnaissances contractuelles actuelles.
|
Soins intensifs pédiatriques d’hématologie |
|||
|
Zones de répartition |
Reconnaissances contractuelles au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
5 |
5 |
5 |
|
Soins intensifs d’hématologie adulte |
|||
|
Zones de répartition |
Reconnaissances contractuelles au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
6 |
4 |
5 |
|
92 |
1 |
1 |
1 |
|
93 |
1 |
1 |
1 |
|
94 |
2 |
2 |
2 |
|
Grande couronne |
|||
|
77 |
1 |
1 |
1 |
|
78 |
1 |
1 |
1 |
|
91 |
1 |
1 |
1 |
|
95 |
2 |
2 |
2 |
|
Total |
15 |
13 |
14 |
Fiche 1.17 / Activité de traitement de l’insuffisance rénale chronique par épuration extrarénale
Comme défini dans l’article R. 6123-54 du Code de la santé publique, il existe deux types de dialyse : l’hémodialyse (HD) et la dialyse péritonéale (DP). En fonction de l’état du patient et de son autonomie, l’hémodialyse peut être réalisée en centre, en unité de dialyse médicalisée (UDM), en autodialyse (AD) ou à domicile (DAD). La DP est réalisée à domicile de manière autonome ou de manière assistée par un proche ou un infirmier diplômé d’État (IDE).
Une diversification territoriale de l’offre vers la dialyse autonome (AD et DAD par HD et DP) a été opérée sur la période 2018-2023 :
La répartition de l’offre de dialyse par département et par statut juridique est détaillée en annexe.
L’insuffisance rénale chronique (IRC) est l’incapacité pour le rein d’assurer son rôle de filtre permettant, d’une part, d’éliminer les déchets sanguins de l’organisme par les urines et, d’autre part, de maintenir les concentrations sanguines constantes en eau, sels minéraux et protéines. L’IRC est la conséquence de maladies rénales chroniques (MRC).
Les principales causes de la MRC sont le diabète et l’HTA152HTA : hypertension artérielle.. La MRC est classée en cinq stades en fonction du débit de filtration glomérulaire (DFG) : du stade 1 = MRC avec filtration normale/augmentée au stade 5 = IRC terminale ou évoluée. La MRC peut s’aggraver progressivement et irréversiblement, et au stade 5 d’IRC terminale, les reins ne pouvant plus assurer leur rôle de filtre, il est impératif de recourir à une technique de suppléance médicale (la dialyse) ou chirurgicale (la greffe ou transplantation rénale) ou, de manière alternative, d’être à même de discuter et de proposer, notamment chez les patients les plus âgés ou les plus comorbides, un accompagnement par l’équipe de néphrologie privilégiant le maintien de la qualité de vie sans recourir à la dialyse ni à la greffe.
Dès le stade 5 de la MRC, le traitement préférentiel est la greffe rénale pour éviter la dialyse (greffe préemptive) ou pour en sortir.
La dialyse est un élément du parcours MRC qu’il faut considérer dans sa globalité.
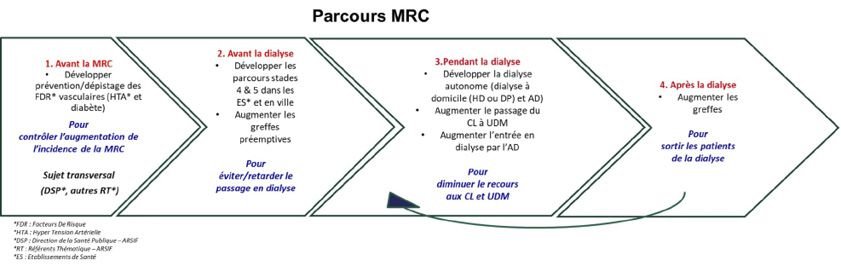
La réglementation de la dialyse n’étant pas réformée, elle s’appuie toujours sur les textes suivants :
La dialyse étant un traitement médical de suppléance à renouveler plusieurs fois par semaine, les centres de dialyse doivent être implantés au plus près du domicile du patient et sont donc répartis dans les 13 zones de proximité pour couvrir l’Île-de-France :
|
Activité |
Activités |
Activités |
Activités |
|
Traitement de l’insuffisance rénale chronique par épuration rénale (IRC) |
Dialyse à domicile (hémodialyse et dialyse péritonéale) Autodialyse simple ou assistée dans des lieux dédiés (UAD) Unités de dialyse médicalisée (UDM) Hémodialyse (HD) en centre |
On estime qu’environ 7 à 10 % de la population française présente une atteinte rénale. Une infime partie va évoluer vers une maladie rénale nécessitant un traitement de suppléance (dialyse ou greffe).
En 2018, 11 343 patients ont débuté une suppléance, dont 4 % par une greffe rénale préemptive (sans passer par la dialyse) et 96 % par dialyse. Au 31 décembre 2018, 89 692 patients étaient traités : 45 % étaient porteurs d’un greffon rénal et 55 % étaient dialysés. Durant l’année 2018, 6 % des patients dialysés ont reçu une greffe rénale, 3 % des greffons ont arrêté de fonctionner (nécessitant un retour en dialyse ou une nouvelle greffe), 10 % des patients dialysés ou greffés sont décédés (source REIN153REIN : Réseau épidémiologique et information en néphrologie.).
Le taux de prévalence standardisé (pour 100 000 habitants) de l’ALD 19154ALD 19 : affection longue durée « Néphropathie chronique grave et syndrome néphrotique primitif ». est passé de 214 en 2012 à 335 en 2021 en France (soit une augmentation de 57 % en dix ans). En 2021, l’IRC touchait 54 % d’hommes, l’âge moyen était de 67 ans et le taux de mortalité s’élevait à 6,5 % (source ameli.fr). Les départements d’Île-de-France où la prévalence standardisée est la plus forte en 2021 sont l’Essonne, la Seine-Saint-Denis et le Val-de-Marne.
Du fait du vieillissement de la population et de l’augmentation de la prévalence du diabète, la prévalence de l’IRC va augmenter dans les années à venir (source ameli.fr) dans un écosystème de santé fragile.
En effet, les ressources humaines en santé (RHS) sont devenues insuffisantes, tant sur le plan des médecins (généralistes et néphrologues) que des infirmiers diplômés d’État (IDE), par désaffection, manque d’attractivité, déficit de formation… Les centres de dialyse sont saturés du fait d’une baisse de leur capacitaire liée au déficit de PNM155PNM : personnel non médical. ou par sous-utilisation des machines sur les séries du soir pour préserver la qualité de vie au travail et fidéliser les PNM. La ville est en train de s’organiser avec la mise en place des CPTS156CPTS : communauté professionnelle territoriale de santé., SEC157SEC : structure d’exercice coordonné., DAC158DAC : dispositif d’appui à la coordination., ESS159ESS : équipe de soins spécialisés.… Les établissements de santé et la ville sont encore trop cloisonnés, avec une difficulté de coordination territoriale. Il manque des organisations territoriales pour améliorer la prise en charge des maladies chroniques. Les systèmes d’information partagés sont encore balbutiants. Enfin, l’Île-de-France comporte des inégalités socio-territoriales importantes.
Dans ce contexte, l’enjeu de l’amélioration du parcours MRC, comme pour toute maladie chronique, est d’adapter le système de santé à la réalité des besoins des patients dans une logique à la fois préventive et thérapeutique, afin d’améliorer la qualité de vie et diminuer la mortalité des patients.
La MRC figure parmi les priorités du programme Ma santé 2022 du ministère de la Santé et de la Prévention, et l’amélioration du parcours des patients MRC est une priorité de santé publique pour l’ARS Île-de-France et l’Assurance maladie.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
L’activité de traitement de l’insuffisance rénale chronique par épuration extrarénale s’inscrit plus largement dans un parcours de la maladie rénale chronique (MRC), ce qui amène à définir les objectifs stratégiques et opérationnels exposés ci-après.
Objectifs stratégiques
Objectifs opérationnels
Pour poursuivre ce processus d’amélioration du parcours de santé des MRC, il est indispensable de :
Déclinaison territoriale des objectifs qualitatifs
L’augmentation du recours à la dialyse autonome (AD, DAD en HD et en DP, en particulier) est une priorité, du fait de la fragilité des RHS et pour améliorer la qualité de vie des patients, en tenant compte de la transition épidémiologique avec des patients de plus en plus âgés et présentant de plus en plus de comorbidités. Pour cela, il est proposé de :
Aussi, une régulation de l’offre des centres de dialyse est prévue.
En parallèle, une régulation du capacitaire des centres existants va également être opérée sur la région : lors de l’examen des demandes d’augmentation du capacitaire, une attention particulière sera portée sur l’adéquation aux besoins de la population et l’inscription du projet de l’opérateur dans le parcours MRC, en prenant en compte tous les éléments de ce parcours global.
L’offre de dialyse va être renforcée dans les Hauts-de-Seine et le Val-d’Oise, car un déficit est constaté dans ces territoires.
De plus, la modernisation des locaux de dialyse sera soutenue en veillant à l’amélioration de la prise en charge du parcours global MRC (notamment dans les Yvelines).
|
Traitement de l’insuffisance rénale chronique par épuration extra rénale (IRC) Hémodialyse en centre (adulte et PÉDIATRIQUE) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
15* |
15 |
15 |
|
92 |
8 |
8 |
8 |
|
93 |
7 |
7 |
7 |
|
94 |
8 |
8 |
8 |
|
Grande couronne |
|||
|
77 nord |
3 |
3 |
3 |
|
77 sud |
2 |
2 |
2 |
|
78 nord |
5 |
5 |
5 |
|
78 sud |
2 |
2 |
2 |
|
91 nord |
3 |
3 |
3 |
|
91 sud |
4 |
4 |
4 |
|
95 est |
1 |
1 |
1 |
|
95 ouest |
1 |
1 |
1 |
|
95 sud |
2 |
2 |
2 |
|
Total |
61 |
61 |
61 |
* dont un centre adulte et pédiatrique.
L’offre d’hémodialyse en centre pédiatrique sera précisée dans les nouvelles décisions d’autorisation. Aussi, à titre indicatif, l’Agence a souhaité distinguer la répartition de l’offre souhaitée en Île-de-France entre hémodialyse en centre adulte et hémodialyse en centre pédiatrique.
|
Traitement de l’insuffisance rénale chronique par épuration extra rénale (IRC) Hémodialyse en centre adulte |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Orientations PRS3 |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
13* |
13 |
13 |
|
92 |
8 |
8 |
8 |
|
93 |
7 |
7 |
7 |
|
94 |
8 |
8 |
8 |
|
Grande couronne |
|||
|
77 nord |
3 |
3 |
3 |
|
77 sud |
2 |
2 |
2 |
|
78 nord |
5 |
5 |
5 |
|
78 sud |
2 |
2 |
2 |
|
91 nord |
3 |
3 |
3 |
|
91 sud |
4 |
4 |
4 |
|
95 est |
1 |
1 |
1 |
|
95 ouest |
1 |
1 |
1 |
|
95 sud |
2 |
2 |
2 |
|
Total |
59 |
59 |
59 |
* dont un centre adulte et pédiatrique.
|
Traitement de l’insuffisance rénale chronique par épuration extra rénale (IRC) Hémodialyse en centre pédiatrique |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Orientations PRS3 |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
3* |
3 |
3 |
|
92 |
0 |
0 |
0 |
|
93 |
0 |
0 |
0 |
|
94 |
0 |
0 |
0 |
|
Grande couronne |
|||
|
77 nord |
0 |
0 |
0 |
|
77 sud |
0 |
0 |
0 |
|
78 nord |
0 |
0 |
0 |
|
78 sud |
0 |
0 |
0 |
|
91 nord |
0 |
0 |
0 |
|
91 sud |
0 |
0 |
0 |
|
95 est |
0 |
0 |
0 |
|
95 ouest |
0 |
0 |
0 |
|
95 sud |
0 |
0 |
0 |
|
Total |
3 |
3 |
3 |
* dont un centre adulte et pédiatrique.
|
Traitement de l’insuffisance rénale chronique par épuration extra rénale (IRC) Hémodialyse en unité de dialyse médicalisée (UDM) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
12 |
12 |
13 |
|
92 |
8 |
8 |
8 |
|
93 |
9 |
9 |
9 |
|
94 |
8 |
8 |
8 |
|
Grande couronne |
|||
|
77 nord |
3 |
3 |
3 |
|
77 sud |
3 |
3 |
3 |
|
78 nord |
5 |
5 |
5 |
|
78 sud |
2 |
2 |
2 |
|
91 nord |
3 |
3 |
3 |
|
91 sud |
4 |
4 |
5 |
|
95 est |
1 |
1 |
1 |
|
95 ouest |
1 |
1 |
1 |
|
95 sud |
2 |
2 |
2 |
|
Total |
61 |
61 |
63 |
|
Traitement de l’insuffisance rénale chronique par épuration extra rénale (IRC) Hémodialyse en unité d’autodialyse simple ou assistée |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
8 |
8 |
9 |
|
92 |
7 |
7 |
9 |
|
93 |
11 |
11 |
12 |
|
94 |
7 |
7 |
7 |
|
Grande couronne |
|||
|
77 nord |
6 |
6 |
6 |
|
77 sud |
3 |
3 |
3 |
|
78 nord |
4 |
4 |
5 |
|
78 sud |
4 |
4 |
5 |
|
91 nord |
3 |
3 |
4 |
|
91 sud |
4 |
4 |
4 |
|
95 est |
1 |
1 |
1 |
|
95 ouest |
1 |
1 |
1 |
|
95 sud |
4 |
4 |
4 |
|
Total |
63 |
63 |
70 |
|
Traitement de l’insuffisance rénale chronique par épuration extra rénale (IRC) Dialyse à domicile par hémodialyse |
||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Le PRS ne prévoit pas d’implantation opposable pour l’activité d’hémodialyse à domicile par territoire de santé. Il est considéré que toute structure réalisant une activité de traitement de l’IRC doit pouvoir développer une activité d’hémodialyse à domicile et solliciter l’autorisation de cette modalité de prise en charge. |
|
Paris - petite couronne |
||
|
75 |
7 |
|
|
92 |
3 |
|
|
93 |
7 |
|
|
94 |
3 |
|
|
Grande couronne |
||
|
77 nord |
1 |
|
|
77 sud |
2 |
|
|
78 nord |
3 |
|
|
78 sud |
1 |
|
|
91 nord |
2 |
|
|
91 sud |
3 |
|
|
95 est |
0 |
|
|
95 ouest |
0 |
|
|
95 sud |
0 |
|
|
Total |
32 |
|
|
Traitement de l’insuffisance rénale chronique par épuration extra rénale (IRC) Dialyse à domicile par dialyse péritonéale |
||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Le PRS ne prévoit pas d’implantation opposable pour l’activité de dialyse à domicile par dialyse péritonéalepar territoire de santé. Il est considéré que toute structure réalisant une activité de traitement de l’IRC doit pouvoir développer une activité de dialyse à domicile par dialyse péritonéale et solliciter l’autorisation de cette modalité de prise en charge. |
|
Paris - petite couronne |
||
|
75 |
10 |
|
|
92 |
4 |
|
|
93 |
6 |
|
|
94 |
2 |
|
|
Grande couronne |
||
|
77 nord |
2 |
|
|
77 sud |
1 |
|
|
78 nord |
2 |
|
|
78 sud |
1 |
|
|
91 nord |
2 |
|
|
91 sud |
1 |
|
|
95 est |
0 |
|
|
95 ouest |
1 |
|
|
95 sud |
1 |
|
|
Total |
33 |
|
Annexes : Tableaux détaillés de l’existant par statut juridique, par département et par modalité de dialyse
|
Hémodialyse en centre adulte (dont 1 centre adulte et pédiatrique) |
|||||
|
AP-HP |
Public hors AP-HP |
ESPIC |
Privé non lucratif |
Privé lucratif |
|
|
75 |
6 |
- |
4 |
- |
3 |
|
77 |
- |
2 |
- |
- |
3 |
|
78 |
- |
2 |
1 |
- |
4 |
|
91 |
- |
1 |
1 |
- |
5 |
|
92 |
1 |
1 |
1 |
1 |
4 |
|
93 |
- |
1 |
- |
- |
6 |
|
94 |
2 |
1 |
- |
- |
5 |
|
95 |
- |
1 |
- |
- |
3 |
|
IDF |
9 |
9 |
7 |
1 |
33 |
|
Hémodialyse en centre pédiatrique |
|||||
|
AP-HP |
Public hors AP-HP |
ESPIC |
Privé non lucratif |
Privé lucratif |
|
|
75 |
3 |
- |
- |
- |
- |
|
IDF |
3 |
- |
- |
- |
- |
|
Unité de dialyse médicalisée |
|||||
|
AP-HP |
Public hors AP-HP |
ESPIC |
Privé non lucratif |
Privé lucratif |
|
|
75 |
- |
- |
5 |
1 |
6 |
|
77 |
- |
2 |
- |
1 |
3 |
|
78 |
- |
2 |
1 |
- |
4 |
|
91 |
- |
- |
1 |
- |
6 |
|
92 |
- |
1 |
1 |
1 |
5 |
|
93 |
- |
1 |
1 |
- |
7 |
|
94 |
- |
1 |
- |
- |
7 |
|
95 |
- |
- |
1 |
- |
3 |
|
IDF |
0 |
7 |
10 |
3 |
41 |
|
Hémodialyse en unité d’autodialyse simple ou assistée |
|||||
|
AP-HP |
Public hors AP-HP |
ESPIC |
Privé non lucratif |
Privé lucratif |
|
|
75 |
- |
- |
1 |
1 |
6 |
|
77 |
- |
- |
2 |
1 |
6 |
|
78 |
- |
- |
1 |
4 |
3 |
|
91 |
- |
- |
1 |
- |
6 |
|
92 |
- |
- |
1 |
- |
6 |
|
93 |
- |
- |
2 |
- |
9 |
|
94 |
- |
1 |
- |
- |
6 |
|
95 |
- |
- |
1 |
- |
5 |
|
IDF |
0 |
1 |
9 |
6 |
47 |
|
Dialyse à domicile par hémodialyse |
|||||
|
AP-HP |
Public hors AP-HP |
ESPIC |
Privé non lucratif |
Privé lucratif |
|
|
75 |
2 |
- |
2 |
1 |
2 |
|
77 |
- |
1 |
- |
- |
2 |
|
78 |
- |
- |
1 |
1 |
2 |
|
91 |
- |
1 |
1 |
- |
3 |
|
92 |
1 |
- |
2 |
- |
- |
|
93 |
- |
1 |
1 |
- |
5 |
|
94 |
- |
1 |
- |
- |
2 |
|
95 |
- |
- |
- |
- |
- |
|
IDF |
3 |
4 |
7 |
2 |
16 |
|
Dialyse à domicile par dialyse péritonéale |
|||||
|
AP-HP |
Public hors AP-HP |
ESPIC |
Privé non lucratif |
Privé lucratif |
|
|
75 |
7 |
- |
1 |
1 |
1 |
|
77 |
- |
2 |
- |
- |
1 |
|
78 |
- |
1 |
1 |
- |
1 |
|
91 |
- |
1 |
- |
- |
2 |
|
92 |
1 |
1 |
1 |
- |
1 |
|
93 |
- |
1 |
- |
- |
5 |
|
94 |
1 |
1 |
- |
- |
- |
|
95 |
- |
1 |
- |
- |
1 |
|
IDF |
9 |
8 |
3 |
1 |
12 |
Fiche 1.18 / Activités cliniques et biologiques d’assistance médicale à la procréation et activités biologiques de diagnostic prénatal
Activités cliniques et biologiques d’assistance médicale à la procréation (AMP)
Activité soumise aux dispositions de la loi n° 2021-1017 du 2 août 2021 relative à la bioéthique (LBE).
Les autorisations concernent six modalités cliniques et huit modalités biologiques. Elles sont associées dans 23 centres d’AMP assurant la prise en charge complète (fécondation in vitro avec ou sans micromanipulation des gamètes et insémination artificielle) de l’infertilité au sein d’établissements de santé. Deux autres établissements assurent l’activité biologique d’AMP par insémination artificielle seule.
Les départements les plus pourvus sont Paris (7 centres), les Hauts-de-Seine (5 centres), la Seine-Saint-Denis (4 centres) puis les Yvelines (2 centres), le Val-de-Marne (2 centres) et le Val-d’Oise (3 centres). L’Essonne et la Seine-et-Marne disposent chacun d’un centre d’AMP. Celui de l’Essonne a débuté son activité en février 2021.
Cette offre d’AMP structurée en centres clinico-biologiques est complétée par des médecins gynécologues libéraux et 10 sites de LBM (laboratoires de biologie médicale) privés à but lucratif effectuant la préparation et la conservation du sperme en vue d’inséminations artificielles (IA).
Parmi tous ces centres, 8 sont autorisés pour la conservation autologue des gamètes et des tissus germinaux pour raison médicale telle que le cancer ; 7 sont autorisés pour le prélèvement et la conservation d’ovocytes en vue d’un don ; 5 pour le prélèvement et la conservation du sperme en vue d’un don et 3 pour l’accueil d’embryon correspondant au don d’embryons.
L’offre a été renforcée depuis la publication de la loi 2021-1017 du 2 août 2021 relative à la bioéthique.
Depuis le 1er janvier 2022, conformément au décret n° 2021-1933 du 30 décembre 2021, 7 centres situés au sein d’établissements de santé publics ou privés non lucratifs habilités à assurer le service public hospitalier sont, par dérogation transitoire, réputés autorisés à pratiquer l’autoconservation, pour raison non médicale, des spermatozoïdes ou des ovocytes. Ils sont situés à Paris, dans les Hauts-de-Seine, en Seine-Saint-Denis et dans les Yvelines.
L’offre d’AMP clinique peut être publique ou ESPIC, et la partie biologique assurée par une structure privée à but lucratif. C’est le cas de 5 centres d’AMP.
En outre, 6 autorisations supplémentaires selon la procédure de besoins exceptionnels, prévue par l’article L. 6122-9 du Code de la santé publique, ont concerné 5 centres afin de renforcer l’offre d’AMP, avant l’entrée en vigueur du PRS 2023-2028. Parmi eux, 3 établissements ont ainsi pu être également réputés autorisés à exercer de façon transitoire l’autoconservation pour raison non médicale à l’été 2023.
La loi n° 2021-1017 du 2 août 2021 relative à la bioéthique (LBE) introduit plusieurs évolutions majeures telles que l’autoconservation des gamètes pour raison non médicale, l’accès à l’assistance médicale à la procréation (AMP) des couples de femmes ou des femmes non mariées, et l’accès aux origines pour l’enfant né du don.
Ainsi, à compter du 1er juin 2023, une modalité clinique et une modalité biologique sont créées, en application de l’article L. 2141-12 du Code de la santé publique, pour l’autoconservation sociétale des gamètes, accordée aux femmes âgées de 29 à 36 ans révolus et aux hommes âgés de 29 à 44 ans révolus :
Cette nouvelle activité est réservée aux seuls établissements de santé (ES) publics ou assurant le service public hospitalier. Elle n’est pas permise dans le cadre de leur activité libérale.Si aucun établissement de santé public ou ESPIC n’assure cette activité dans un département, la Directrice générale de l’ARS peut autoriser, par dérogation, un établissement de santé privé à but lucratif à la pratiquer sous conditions d’implantation disponible dans le PRS3 et d’absence de dépassements tarifaires.
Le décret n° 2021-1933 du 30 décembre 2021 fixe les modalités d’autorisation à pratiquer l’autoconservation non médicale des gamètes. Son article 7 prévoit les dispositions transitoires permettant aux établissements de santé publics et assurant le service public hospitalier d’être réputés autorisés à pratiquer cette autoconservation des gamètes, dans l’attente de la mise en œuvre du PRS3.
En effet, sur le fondement des dispositions de l’article 7 du décret du 30 décembre 2021, les établissements de santé titulaires d’une autorisation accordée pour l’activité de prélèvement d’ovocytes en vue de don sont réputés autorisés à exercer les activités de prélèvement d’ovocytes en vue d’une autoconservation sociétale (modalité clinique).
Les établissements autorisés à l’activité de conservation à usage autologue des gamètes et de préparation et conservation à usage autologue des tissus germinaux (préservation de la fertilité), et ayant le statut d’établissements publics de santé ou d’ESPIC, sont réputés autorisés à pratiquer les activités d’autoconservation sociétale des gamètes (modalité biologique).
Les établissements autorisés à l’activité de recueil, de préparation, de conservation et de mise à disposition du sperme en vue d’un don sont réputés autorisés à exercer, en outre, les activités de recueil, de préparation, de conservation et de mise à disposition du sperme en vue d’une autoconservation.
La seconde évolution majeure de la loi relative à la bioéthique est l’accès à l’AMP des couples de femmes ou des femmes non mariées. Ces nouveaux bénéficiaires s’inscrivent dans des parcours d’AMP avec don de spermatozoïdes et, pour des femmes plus âgées, au double don de spermatozoïdes et d’ovocytes. Ainsi, l’article L. 2141-2 du CSP énonce que l’AMP est destinée à répondre à un projet parental pour tout couple formé d’un homme et d’une femme ou de deux femmes ou pour toute femme non mariée. Cet accès à l’AMP ne peut faire l’objet d’aucune différence de traitement, notamment au regard du statut matrimonial ou de l’orientation sexuelle des demandeurs.
Concernant l’AMP avec tiers donneur, le donneur doit consentir à l’accès aux origines pour l’enfant. Notamment, il n’est plus soumis à l’obligation, d’une part, d’avoir procréé préalablement au don ni, d’autre part, de recueillir le consentement du conjoint.
|
Activité |
Activités |
Activités |
Activités |
|
Activités cliniques et biologiques d’assistance médicale à la procréation (AMP) AMP activité biologique |
Préparation et conservation du sperme en vue d’insémination artificielle Activités relatives à la fécondation in vitro sans ou avec micromanipulation Conservation des embryons en vue de projet parental Conservation des embryons en vue de leur accueil et mise en œuvre de celui-ci Conservation à usage autologue des gamètes et tissus germinaux Conservation des gamètes en vue de la réalisation ultérieure d’une AMP |
Recueil, préparation, conservation et mise à disposition du sperme en vue d’un don Préparation, conservation et mise à disposition d’ovocytes en vue d’un don |
|
|
Activités cliniques et biologiques d’assistance médicale à la procréation (AMP) AMP activité clinique |
Prélèvement d’ovocytes en vue d’une AMP Prélèvement de spermatozoïdes Transfert des embryons en vue de leur implantation Mise en œuvre de l’accueil des embryons Prélèvement d’ovocytes en vue de leur conservation pour la réalisation ultérieure d’une AMP |
Prélèvement d’ovocytes en vue d’un don |
Tout d’abord, la population parisienne et des Hauts-de-Seine comporte une plus grande part de femmes et d’hommes répondant aux conditions d’âge pour bénéficier de l’autoconservation de leurs gamètes ainsi que les taux les plus élevés (> 35 %) de femmes ayant au moins 35 ans à l’accouchement. Dans ces deux départements, sont donc domiciliées les personnes les plus à risque d’infertilité et susceptibles de demander d’auto-conserver leurs gamètes. En outre, les projections montrent une augmentation de la population en âge de procréer, en périphérie de la région.
L’évolution de la demande sociétale, notamment des femmes, très supérieure aux prévisions conduit à augmenter l’offre de façon importante en sollicitant tous les centres ayant des compétences dans le prélèvement des ovocytes et leur vitrification, afin de soulager les sept centres d’AMP concernés. Les demandes plus nombreuses dans la région se traduisent par des délais d’attente supérieurs en Île-de-France atteignant 17 mois, au 30 décembre 2022, versus 7 mois au niveau national.
Concernant le parcours d’AMP avec don de spermatozoïdes, il est relevé une augmentation du nombre des donneurs par rapport à 2021, en dépit de la nécessité de consentir à l’accès aux origines. Ce parcours est à renforcer pour anticiper une augmentation importante des tentatives d’AMP chez les femmes non mariées ou en couple.
Concernant le parcours d’AMP avec don d’ovocytes, il est constaté une dynamique positive des dons d’ovocytes et un délai de prise en charge des personnes receveuses moins dégradé qu’au niveau national au 30 décembre 2022 (17 mois versus 23 mois). Ce parcours continue de concerner principalement les couples hétérosexuels.
Dans le contexte de croissance de l’âge des femmes s’engageant dans un parcours d’AMP, il est attendu une demande en hausse du double don.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Toute activité d’AMP doit suivre le référentiel de bonnes pratiques (arrêté du 5 octobre 2023). Pour toute activité d’AMP, quel qu’en soit le motif (infertilité ou préservation de la fertilité), il est nécessaire d’organiser des réunions de concertation pluridisciplinaire et de prendre en charge un volume minimum d’activité pour le maintien des compétences et des performances. La coordination étroite entre le clinicien, le biologiste médical et les autres professionnels de santé intervenant est indispensable, notamment concernant l’indication et le choix de la technique, afin d’améliorer la pertinence des actes.
Il n’est pas retenu la mise en œuvre de centres dédiés à la réalisation d’AMP non médicale. En conséquence, il importe que tous les centres s’engagent sur un pourcentage d’activité non médicale afin de répartir équitablement cette activité. De plus, celle-ci ne devrait pas être pratiquée au détriment des autres parcours d’AMP. Cependant, il faut souligner que les chances de grossesse sont liées au nombre d’ovocytes vitrifiés et, par conséquent, au nombre de cycles de stimulation effectués. Au surplus, il conviendrait que le centre prévoie des dispositions concernant la prise en charge des femmes âgées de 35 à 36 ans, proches de la limite d’âge pour la réalisation des AMP non médicales.
Par ailleurs, afin d’éviter toute discrimination, un contrôle de l’absence de reste à charge pour les usagers, à toutes les étapes de leur parcours, est à prévoir.
Enfin, le plan ministériel 2022–2026 pour la procréation, l’embryologie et la génétique humaines prend en compte les nouvelles dispositions introduites par la LBE, qui appellent une vigilance pour :
Ce plan se développe sur les cinq axes suivants :
Les indicateurs de suivi et d’évaluation retenus
pour la période du PRS3 sont :
Déclinaison territoriale des objectifs qualitatifs
Les objectifs précités doivent s’appliquer sur tous les territoires.
Une amélioration de la couverture régionale en centres clinico-biologiques d’AMP sur les cinq ans est ciblée, tout en devant satisfaire de façon urgente à une demande augmentée de façon brutale depuis la fin de l’année 2021. Cette double condition conduit à privilégier des structures existantes, répondant déjà aux nouvelles demandes ou en capacité d’y répondre à brève échéance.
C’est pourquoi les objectifs quantifiés du PRS prévoient de pouvoir autoriser le maximum de structures candidates satisfaisant aux conditions légales et réglementaires.
Notamment dans le Val-d’Oise, deux établissements de santé publics sont volontaires pour créer un centre d’AMP :
Aussi, à la date de publication du PRS3, ce département sera l’unique territoire ne comportant pas de centre d’AMP en capacité de pratiquer la conservation sociétale des gamètes. À défaut d’une autorisation détenue par un établissement public ou ESPIC sur ce territoire, la Directrice générale de l’ARS pourra, par conséquent, autoriser un établissement privé à but lucratif à pratiquer l’activité, sous réserve de la garantie de l’absence de dépassements tarifaires. À cet effet, les implantations supplémentaires prennent en compte cette possibilité.
Également pour faire face aux demandes prévues croissantes, d’une part de la préservation de la fertilité pour raison médicale, et d’autre part de don de gamètes, des implantations supplémentaires sont prévues à l’échelle de la région. En permettant ainsi aux centres d’AMP de disposer d’une offre plus complète, les personnes auront un accès à l’AMP facilité sur le même lieu géographique.
objectifs quantitatifs de l’offre de soins (OQOS)
|
Recueil, préparation, conservation et mise à disposition du sperme en vue d’un don (AMP biologique) |
|||
|
Zones |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
5 |
5 |
6 |
|
Préparation, conservation et mise à disposition d’ovocytes en vue d’un don (AMP biologique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
7 |
7 |
8 |
|
Prélèvement d’ovocytes en vue d’un don (AMP clinique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
7 |
7 |
8 |
|
Recueil, préparation et conservation du sperme en vue |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
13 |
12 |
14 |
|
92 |
7 |
7 |
7 |
|
93 |
4 |
4 |
4 |
|
94 |
4 |
4 |
4 |
|
Grande couronne |
|||
|
77 |
2 |
2 |
2 |
|
78 |
2 |
2 |
2 |
|
91 |
1 |
1 |
1 |
|
95 |
3 |
3 |
4 |
|
Total |
36 |
35 |
38 |
|
Activités relatives à la FIV sans ou avec micromanipulation (AMP biologique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
7 |
7 |
7 |
|
92 |
5 |
5 |
5 |
|
93 |
4 |
4 |
4 |
|
94 |
2 |
2 |
2 |
|
Grande couronne |
|||
|
77 |
1 |
1 |
1 |
|
78 |
2 |
2 |
2 |
|
91 |
1 |
1 |
1 |
|
95 |
1 |
1 |
4 |
|
Total |
23 |
23 |
26 |
|
Conservation des embryons en vue de projet parental (AMP biologique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
7 |
7 |
7 |
|
92 |
5 |
5 |
5 |
|
93 |
4 |
4 |
4 |
|
94 |
2 |
2 |
2 |
|
Grande couronne |
|||
|
77 |
1 |
1 |
1 |
|
78 |
2 |
2 |
2 |
|
91 |
1 |
1 |
1 |
|
95 |
1 |
1 |
4 |
|
Total |
23 |
23 |
26 |
|
Conservation des embryons en vue de leur accueil et mise en œuvre de celui-ci (AMP biologique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
2 |
2 |
2 |
|
92 |
1 |
1 |
1 |
|
93 |
0 |
0 |
0 |
|
94 |
0 |
0 |
0 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
0 |
|
78 |
0 |
0 |
0 |
|
91 |
0 |
0 |
0 |
|
95 |
0 |
0 |
0 |
|
Total |
3 |
3 |
3 |
|
Conservation à usage autologue des gamètes et tissus germinaux (pour raison médicale - AMP biologique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
3 |
3 |
5 |
|
92 |
2 |
2 |
4 |
|
93 |
1 |
1 |
1 |
|
94 |
0 |
1 |
1 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
1 |
|
78 |
1 |
1 |
1 |
|
91 |
1 |
1 |
1 |
|
95 |
0 |
0 |
1 |
|
Total |
8 |
9 |
15 |
|
Prélèvement d’ovocytes en vue d’une AMP (AMP clinique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
7 |
7 |
7 |
|
92 |
5 |
5 |
5 |
|
93 |
4 |
4 |
4 |
|
94 |
2 |
2 |
2 |
|
Grande couronne |
|||
|
77 |
1 |
1 |
1 |
|
78 |
2 |
2 |
2 |
|
91 |
1 |
1 |
1 |
|
95 |
1 |
1 |
4 |
|
Total |
23 |
23 |
26 |
|
Prélèvement de spermatozoïdes (AMP clinique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
6 |
6 |
6 |
|
92 |
4 |
4 |
5 |
|
93 |
4 |
4 |
4 |
|
94 |
1 |
1 |
1 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
1 |
|
78 |
1 |
1 |
1 |
|
91 |
1 |
1 |
1 |
|
95 |
0 |
0 |
1 |
|
Total |
17 |
17 |
20 |
|
Transfert des embryons en vue de leur implantation |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
7 |
7 |
7 |
|
92 |
5 |
5 |
5 |
|
93 |
4 |
4 |
4 |
|
94 |
2 |
2 |
2 |
|
Grande couronne |
|||
|
77 |
1 |
1 |
1 |
|
78 |
2 |
2 |
2 |
|
91 |
1 |
1 |
1 |
|
95 |
1 |
1 |
4 |
|
Total |
23 |
23 |
26 |
|
Mise en œuvre de l’accueil des embryons (AMP clinique) |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
2 |
2 |
2 |
|
92 |
1 |
1 |
1 |
|
93 |
0 |
0 |
0 |
|
94 |
0 |
0 |
0 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
0 |
|
78 |
0 |
0 |
0 |
|
91 |
0 |
0 |
0 |
|
95 |
0 |
0 |
0 |
|
Total |
3 |
3 |
3 |
|
Activités relatives à la conservation des gamètes |
|||
|
Zones de répartition |
Établissements réputés autorisés au 01/10/2023 pendant la période transitoire |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
4 |
4 |
6 |
|
92 |
3 |
3 |
3 |
|
93 |
1 |
1 |
1 |
|
94 |
0 |
1 |
1 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
1 |
|
78 |
1 |
1 |
1 |
|
91 |
1 |
1 |
1 |
|
95 |
0 |
1 |
2 |
|
Total |
10 |
12 |
16 |
|
Prélèvement d’ovocytes en vue de leur conservation |
|||
|
Zones de répartition |
Établissements réputés autorisés au 01/10/2023 pendant la période transitoire |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
3 |
4 |
6 |
|
92 |
2 |
3 |
3 |
|
93 |
1 |
1 |
1 |
|
94 |
0 |
1 |
1 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
1 |
|
78 |
1 |
1 |
1 |
|
91 |
0 |
1 |
1 |
|
95 |
0 |
1 |
2 |
|
Total |
7 |
12 |
16 |
Activités de dépistage et diagnostic prénatals
Activité soumise aux dispositions de la loi n° 2021-1017 du 2 août 2021 relative à la bioéthique (LBE).
En octobre 2023, la région dispose en dépistage de :
À visée de diagnostic, la région dispose de :
Cette offre de dépistage et diagnostic prénatals se répartit entre 15 LBM d’établissements de santé publics, 2 LBM privés à but non lucratif, 1 LBM public et 6 LBM privés à but lucratif. Les biologistes médicaux communiquent le résultat obtenu interprété aux prescripteurs, médecin, sage-femme ou conseiller en génétique. Le LBM transmetteur en est informé.
Tableau DPN : Nombre de prélèvements étudiés par type d’activité dans la région Île-de-France et en France en 2021
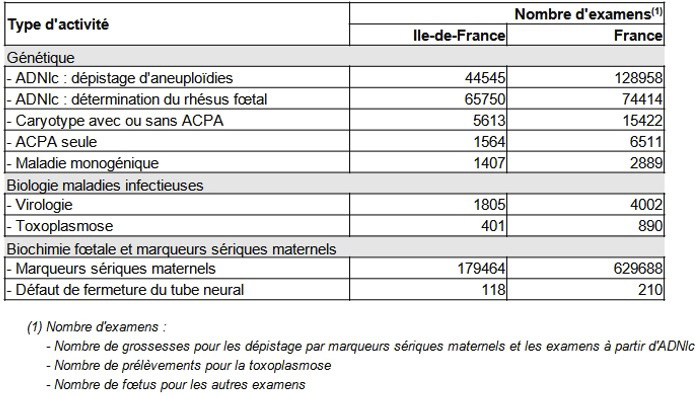
De plus, la région est dotée de 10 centres pluridisciplinaires de diagnostic prénatal (CPDPN) autorisés par l’Agence de la biomédecine (ABM), dont 6 à l’AP-HP, pour un total de 48 au niveau national, qui aident les équipes médicales et les personnes concernées avec un projet parental dans la prise de décision et le suivi de la grossesse.
L’article L. 2131-1 du Code de la santé publique précise que la médecine fœtale s’entend des pratiques médicales, notamment cliniques, biologiques et d’imagerie, ayant pour but le diagnostic et l’évaluation pronostique ainsi que le traitement d’une affection grave ou susceptible d’avoir un impact sur le devenir du fœtus ou de l’enfant à naître. Toute femme enceinte reçoit, lors d’une consultation médicale, une information loyale, claire et adaptée à sa situation sur la possibilité de recourir, à sa demande, à des examens de biologie médicale et d’imagerie permettant d’évaluer le risque que l’embryon ou le fœtus présente une affection susceptible de modifier le déroulement ou le suivi de sa grossesse. En cas de risque avéré, des examens de biologie médicale et d’imagerie à visée diagnostique peuvent être proposés par un médecin, le cas échéant membre d’un centre pluridisciplinaire de diagnostic prénatal (CPDPN).
Les examens de dépistage et de diagnostic prénatals sont listés à l’article R. 2131-1 du Code de la santé publique. Pour le dépistage, les examens de biologie médicale ou d’imagerie permettant d’évaluer le risque que l’embryon ou le fœtus présente une affection susceptible de modifier le déroulement ou le suivi de la grossesse comprennent :
Pour le diagnostic, les examens de biologie médicale et d’imagerie comprennent :
Seules les six modalités biologiques précitées sont soumises au régime des autorisations. Le dépistage de la trisomie 21 par les marqueurs sériques maternels est l’examen concernant le plus grand nombre de femmes enceintes (179 464 prélèvements pour 168 609 naissances vivantes enregistrées en 2021).
La loi n° 2021-1017 du 2 août 2021 relative à la bioéthique a introduit des modifications concernant les modalités d’information de la femme enceinte, afin notamment de prévoir :
La loi prévoit également la prescription d’examens par le conseiller en génétique, sous la responsabilité du médecin.
|
Activité |
Activités |
Activités |
Activités |
|
Diagnostic prénatal (DPN) |
Examens de biochimie portant sur les marqueurs sériques maternels |
Examens de cytogénétique, y compris les examens moléculaires appliqués à la cytogénétique Examens de génétique moléculaire Examens en vue du diagnostic de maladies infectieuses Examens de biochimie fœtale à visée diagnostique Examens de génétique portant sur l’ADN fœtal libre circulant dans le sang maternel |
La biologie prénatale évolue vers un recours plus important, d’une part des examens non invasifs sur prélèvements du sang maternel à partir duquel l’ADN fœtal peut être extrait, et d’autre part de technologies ayant une résolution diagnostique plus précise comme l’ACPA (analyse chromosomique sur puce à ADN) ou le séquençage à très haut débit de l’exome ou du génome entier fœtal.
De plus, si l’examen de l’ADN fœtal libre circulant dans le sang maternel (ADNlc) est principalement un examen de dépistage des aneuploïdies, ces examens se sont développés ces dernières années et peuvent également être réalisés à visée diagnostique dans des indications de détermination du rhésus fœtal D et de détermination du sexe fœtal ou de diagnostic de certaines maladies monogéniques.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Les LBM, autorisés par l’ARS, sont accrédités par le Cofrac (Comité français d’accréditation) selon la norme NF EN ISO 15 189. Les biologistes médicaux doivent être en mesure de prouver leurs compétences.
L’amélioration du recours au DPN de toutes les femmes enceintes, dans un contexte de croissance de l’âge à la première maternité exposant le fœtus aux risques d’affections, constitue l’objectif cible principal.
Le plan ministériel 2022-2026 pour l’embryologie prend en compte les nouvelles technologies en génétique médicale et en médecine fœtale, qu’il convient d’adapter dans une pratique quotidienne et sécurisée. Ce plan se développe sur les cinq axes suivants :
Les indicateurs de suivi et d’évaluation retenus pour la période du PRS3 sont :
Déclinaison territoriale des objectifs qualitatifs
Des disparités territoriales de santé sont persistantes dans la région, avec des indicateurs moins bons en Seine-Saint-Denis (grossesses déclarées plus tardivement). L’âge croissant de la femme au premier accouchement contribue à exposer davantage le fœtus aux risques d’affections. Aussi, des implantations supplémentaires sont prévues dans la région pour le dosage des marqueurs sériques maternels et les examens de cytogénétique.
Compte tenu de la réalisation, par deux laboratoires de biologie médicale privés lucratifs, des deux tiers des examens de génétique portant sur l’ADNlc dans le sang maternel à visée de dépistage de la trisomie 21 (examens de biochimie portant sur les marqueurs sériques maternels) sur l’ensemble du territoire national, pour limiter les risques d’atteinte à la continuité de l’offre de cet examen, trois implantations supplémentaires sont proposées.
objectifs quantitatifs de l’offre de soins (OQOS)
|
Examens de biochimie portant sur les marqueurs sériques maternels (dépistage) – Activité territoriale |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
5 |
7 |
7 |
|
92 |
2 |
2 |
2 |
|
93 |
1 |
1 |
2 |
|
94 |
0 |
1 |
1 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
1 |
|
78 |
1 |
1 |
1 |
|
91 |
0 |
0 |
0 |
|
95 |
2 |
2 |
2 |
|
Total |
11 |
14 |
16 |
|
Examens de cytogénétique, y compris les examens moléculaires appliqués à la cytogénétique – |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
11 |
11 |
13 |
|
Examens de génétique moléculaire – Activité régionale |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
17 |
17 |
17 |
|
Examens en vue du diagnostic de maladies infectieuses – Activité régionale |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
7 |
7 |
7 |
|
Examens de biochimie fœtale à visée diagnostique – |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
5 |
5 |
5 |
|
Examens de génétique portant sur l’ADN fœtal libre circulant dans le sang maternel (dépistage) – |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
3 |
4 |
6 |
Fiche 1.19 /Activité de traitement du cancer
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
Contexte
L’activité de traitement des cancers est fortement soutenue au plan national depuis plus de 20 ans, avec des progrès notables en termes d’amélioration et structuration de l’organisation des soins, soutien à la recherche, politiques de prévention et dépistages.
Sur la même période, on observe une amélioration de la survie et une diminution des taux d’incidence pour la grande majorité des cancers. Des cancers de mauvais pronostic avec une survie à cinq ans inférieure à 30 % font désormais l’objet de nouveaux efforts au travers de la stratégie décennale nationale 2021-2030.
La structuration de l’offre de soins a fortement amélioré les possibilités diagnostiques et la qualité des prises en charge. La coordination ville-
hôpital se développe au travers de dispositifs hospitaliers et d’expérimentation notamment dans le cadre du suivi des thérapies orales. La coordination des parcours des patients en situation complexe est assurée par la couverture de toute l’Île-de-France par des dispositifs d’appui à la coordination (DAC). Cependant, tout particulièrement en Île-de-France, le dispositif demeure fragile du fait, d’une part, d’une organisation très asymétrique (convergence sur le centre de la région de très gros opérateurs versus de toutes petites activités) et, d’autre part, de tensions en ressources humaines, notamment paramédicales, venant accentuer ces difficultés et les organisations en place avec, pour exemple, des tensions sur les manipulateurs en électroradiologie médicale en radiothérapie externe (avec régulièrement 20 % des plages de traitement non utilisées en 2022165Données établissements.), sur les anesthésistes, IADE166IADE : infirmier anesthésiste diplômé d’État., IBODE167IBODE : infirmier de bloc opératoire diplômé d’État. et sur les infirmiers assurant des missions transversales (coordination, dispositif d’annonce, programme personnalisé de soins).
Chez l’enfant
L’organisation de la prise en charge est structurée au travers de quatre centres de référence, des services de chirurgie spécialisée et des hôpitaux généraux au titre d’établissements associés. Les prises en charge peuvent être relayées vers des services de soins médicaux et de réadaptation d’hémato-cancérologie et vers l’hospitalisation à domicile. Cette organisation garantit un accès à l’expertise tout en permettant une prise en charge de proximité lors de certaines étapes du traitement. L’organisation interrégionale en oncopédiatrie de coordination inter-hospitalière (CANPEDIF) organise et garantit la concertation pluridisciplinaire. Cette organisation graduée en Île-de-France s’appuie sur les actions de coordination et de formation des acteurs du réseau de cancérologie pédiatrique RIFHOP168RIFHOP : Réseau d’hématologie et d’oncologie pédiatrique d’Île-de-France..
Des unités adolescents-jeunes adultes ont été identifiées. Elles doivent s’organiser pour assurer une coordination régionale. Des programmes de suivi à l’âge adulte de patients traités pour une pathologie tumorale dans l’enfance se mettent en place.
Chez l’adulte
La prise en charge repose sur quelques grands centres ayant une offre en cancérologie diversifiée et un niveau d’activité élevé, ainsi que sur un nombre plus important de centres de taille moindre offrant moins de modalités de traitement.
En octobre 2023, 133 structures sont autorisées pour l’activité de traitement du cancer, comprenant 2 centres de lutte contre le cancer (CLCC), l’AP-HP sur 19 sites, 28 établissements généraux, 9 ESPIC et 75 établissements privés lucratifs et cabinets de radiothérapie.
Au total, 424 modalités différentes sont autorisées :
Les patients, dans le cadre de la prise en charge initiale, des comorbidités ou lors de l’évolution de leur maladie, peuvent être orientés vers des services de soins médicaux et de réadaptation ou disposer d’une prise en charge via des structures d’hospitalisation à domicile. Cette organisation facilite la prise en charge de proximité et ces établissements viennent compléter le dispositif au titre d’établissement associé en cancérologie. Les soins palliatifs, avec un double objectif d’accompagnement précoce et d’ouverture vers le domicile, sont délivrés notamment au sein des unités de soins palliatifs (USP), des lits identifiés de soins palliatifs (LISP) et des services d’oncologie et de spécialité avec l’intervention des équipes mobiles de soins palliatifs (EMSP).
Cinq unités de coordination en oncogériatrie (UCOG) déploient leurs actions au niveau territorial pour améliorer la prise en compte des spécificités liées au vieillissement. Certes peu nombreux, des établissements s’inscrivent dans l’accréditation européenne OECI169OECI : Organisation of European Cancer Institutes..
La structuration de l’organisation repose également sur le soutien de dispositifs régionaux en place : le CRCDC (centre régional de coordination des dépistages des cancers) avec une antenne par département ; ONCORIF170ONCORIF : dispositif spécifique régional du cancer en Île-de-France., dispositif spécifique régional du cancer pour coordonner les différents dispositifs et veiller à l’information et à la formation ainsi qu’à la diffusion des bonnes pratiques ; le Cancéropôle Île-de-France sur le segment de la recherche fondamentale et industrielle.
Au sens de l’article R. 6123-86 du Code de la santé publique, l’activité de soins de traitement du cancer consiste à traiter les tumeurs solides malignes ou les hémopathies malignes. Ce traitement est médical, chirurgical, ou réalisé par radiothérapie externe ou par curiethérapie. Cette activité est soumise à la réforme des autorisations de soins.
Une réforme restructurante
Les décrets171Décrets n° 2022-689 et n° 2022-693 du 26 avril 2022 relatifs aux conditions d’implantation et techniques de fonctionnement de l’activité de soins de traitement du cancer.publiés en avril 2022 réaffirment les exigences déjà introduites par les précédents textes172Décrets n° 2007-388 et n° 2007-389 du 21 mars 2007., telles que la réunion de concertation pluridisciplinaire (RCP), le dispositif d’annonce, le programme personnalisé de soins (PPS) et de l’après-cancer (PPAC), les soins de support, l’accès aux essais cliniques et à l’innovation. En outre, ce nouveau cadre induit une remise à plat du dispositif et la nécessité d’y intégrer la gradation des soins et le renforcement des seuils d’activité.
L’identification de la gradation des soins
Les décrets de 2022 induisent une remise à plat du dispositif et la nécessité d’y intégrer une gradation des soins au travers d’objectifs quantitatifs de l’offre de soins de mentions A et B. La mention C, quant à elle, permet d’identifier les activités pédiatriques.
a) Traitements médicamenteux systémiques du cancer – TMSC
Ceux-ci regroupent la chimiothérapie, les thérapies ciblées, l’immunothérapie et les médicaments de thérapie innovante, quelles que soient les voies d’administration.
Les sites mention A assurent « les traitements médicamenteux systémiques du cancer chez l’adulte, hors chimiothérapies intensives citées en mention B ».
Les sites mention B assurent, « en sus des traitements médicamenteux systémiques du cancer chez l’adulte, les chimiothérapies intensives entraînant une aplasie prévisible de plus de huit jours et la prise en charge de cette aplasie prévisible ». Ils correspondent aux sites disposant de soins intensifs d’hématologie (SIH).
Les sites mention C assurent « les traitements médicamenteux systémiques du cancer chez l’enfant et l’adolescent de moins de 18 ans, y compris les traitements médicamenteux intensifs entraînant une aplasie prévisible de plus de huit jours ».
b) Radiothérapie
Les sites de mention A assurent les traitements de radiothérapie externe chez l’adulte.
Les sites de mention B assurent les traitements de curiethérapie chez l’adulte.
Les sites de mention C assurent, en sus des traitements de radiothérapie externe ou de curiethérapie chez l’adulte, les mêmes traitements chez l’enfant et l’adolescent de moins de 18 ans.
N. B. : L’irradiation en sources non scellées, pratique thérapeutique autorisée avant la réforme des autorisations dans le périmètre de l’activité de traitement du cancer, est, dans le cadre de la réforme, autorisée au titre de l’activité de médecine nucléaire.
c) Chirurgie oncologique
Les sites mention A assurent « la chirurgie oncologique chez l’adulte pour l’une ou plusieurs des sept localisations de tumeurs, et hors chirurgie complexe citée en mention B ».
Les sites mention B assurent, « en sus de la chirurgie oncologique chez l’adulte autorisée en mention A, une mission de recours ainsi que la chirurgie complexe multiviscérale ou multidisciplinaire ou de la récidive des tumeurs malignes chez l’adulte ou la chirurgie oncologique en zone irradiée ».
L’établissement demandeur d’une mention B doit disposer d’une organisation lui permettant :
En outre, la réforme prévoit, dans le cadre de la mention B, la possibilité de demander à réaliser des pratiques thérapeutiques spécifiques (PTS). Celles-ci ciblent, notamment, des cancers de mauvais pronostic ou pour lesquels l’impact chirurgical est déterminant :
Les sites mention C assurent la chirurgie oncologique chez les moins de 18 ans.
Tableau : Modalités et leurs différentes mentions faisant l’objet d’OQOS
|
Mention A |
Mention B |
Mention C |
|
|
Chirurgie oncologique viscérale et digestive adulte |
A1 |
B1 |
|
|
Chirurgie oncologique thoracique adulte |
A2 |
B2 |
|
|
Chirurgie oncologique ORL-MF adulte |
A3 |
B3 |
|
|
Chirurgie oncologique urologique adulte |
A4 |
B4 |
|
|
Chirurgie oncologique gynécologique adulte |
A5 |
B5 |
|
|
Chirurgie oncologique mammaire adulte |
A6 |
||
|
Chirurgie oncologique indifférenciée adulte |
A7 |
||
|
Chirurgie oncologique pédiatrique |
C |
||
|
Traitements médicamenteux systémiques du cancer - TMSC |
A |
B |
C |
|
Radiothérapie externe |
A |
C (a) |
|
|
Radiothérapie-curiethérapie |
B |
C (b) |
Le renforcement de certains seuils d’activité
La réforme des autorisations prévoit, pour les chirurgies oncologiques soumises à seuil, une modification de la méthode de calcul des seuils qui est centrée sur la chirurgie d’exérèse. La réforme introduit des pratiques thérapeutiques spécifiques (PTS) également soumises à seuil pour les chirurgies oncologiques digestives et gynécologiques. Les autorisations sont délivrées par site géographique et le seuil est applicable annuellement.
Tableau : Les activités soumises à seuil – Évolution des seuils entre les arrêtés de 2007 et 2022
|
Modalités |
Seuil arrêté 20072222Arrêté 2007. |
Seuil arrêté 20222222Arrêté du 26 avril 2022 portant modification de l’arrêté du 29 mars 2007 fixant les seuils d’activité minimale annuelle applicables à l’activité de soins de traitement du cancer 2022 – Il s’agit de séjours avec actes de la liste INCa. |
Chirurgie complexe – Pratiques thérapeutiques spécifiques – arrêté 2022 |
|
Chir. Sein |
30 séjours |
70 actes |
|
|
Chir. Digestive |
30 séjours |
30 actes |
Rectum, foie, œsophage, pancréas, estomac : au minimum 5 actes/organe |
|
Chir. Urologique |
30 séjours |
30 actes |
|
|
Chir. Thorax |
30 séjours |
40 actes |
|
|
Chir. Gynécologique |
20 séjours |
20 actes |
Ovaire : 20 actes |
|
Chir. ORL-MF |
20 séjours |
20 actes |
Les sites adultes autorisés en Île-de-France – Les tendances depuis 2009
Les exigences réglementaires qualitatives et quantitatives ont eu des impacts majeurs, et chaque procédure de renouvellement s’est accompagnée de retraits ou de caducités d’autorisations avec passage de 541 à 424 modalités autorisées entre 2009 et 2022 (cf. tableau).
Tableau : bilan de la mise en œuvre des décrets cancer de 2007, évolution 2009-2022
|
Autorisations – nombres de sites |
Évolution en % |
||||
|
Modalités autorisées |
2009 |
2018 |
2022 |
2009-2022 |
2018-2022 |
|
Chir. Sein |
89 |
74 |
68 |
- 23,6 |
- 8,1 |
|
Chir. Digestive |
109 |
96 |
87 |
- 20,2 |
- 9,4 |
|
Chir. Urologique |
85 |
67 |
64 |
- 24,7 |
- 4,5 |
|
Chir. Thorax |
22 |
19 |
17 |
- 22,7 |
- 10,5 |
|
Chir. |
63 |
51 |
47 |
- 25,4 |
- 8 |
|
Chir. ORL-MF |
52 |
39 |
32 |
- 38,5 |
- 17,9 |
|
Chimiothérapie |
93 |
84 |
83 |
-10,7 |
- 1 |
|
Radiothérapie externe |
28 |
26 |
26 |
- 7,1 |
|
|
Total |
541 |
456 |
424 |
- 21,6 |
- 7 |
Conséquences de la réforme
En prenant en compte les évolutions réglementaires, en 2022, 95 autorisations (22 %) sont inférieures au seuil (cf tableau). Sur les activités chirurgicales, ce sont 28 % des autorisations qui sont inférieures au seuil (soit 91 autorisations, 64 ES concernés sur 105 autorisés pour au moins une localisation de chirurgie du cancer soumise à seuil).
La situation ne s’améliore pas à distance de la crise du Covid-19 avec déjà, en 2021, 20 % (86 autorisations) des modalités qui étaient inférieures au seuil.
L’impact de la réforme porte essentiellement, chez l’adulte, sur la chirurgie oncologique :
Tableau : Part des établissements autorisés en mai 2023 au regard de l’atteinte des seuils (PMSI 2022)
|
Établissements de santé ayant une autorisation au 15/05/2023 |
|||||
|
Modalités autorisées |
Total |
< seuil |
1 à 2 fois le seuil |
≥ 2 fois le seuil |
|
|
Chir. Sein |
68 |
25 |
36 % |
18 |
25 |
|
Chir. Digestive |
87 |
34 |
39 % |
32 |
21 |
|
Chir. Urologique |
64 |
8 |
12 % |
22 |
34 |
|
Chir. Thorax |
17 |
4 |
23 % |
1 |
12 |
|
Chir. |
47 |
15 |
31 % |
15 |
17 |
|
Chir. ORL-MF |
32 |
5 |
15 % |
10 |
17 |
|
Traitements médicamenteux systémiques du cancer (TMSC) |
83 |
3 |
4 % |
14 |
66 |
|
Radiothérapie externe |
26 |
1 |
4 % |
13 |
12 |
|
Total |
424 |
95 |
22 % |
125 |
204 |
|
Activité |
Activités de |
Activités |
Activités |
|
Modalité Chirurgie des cancers |
Modalité Chirurgie oncologique adulte mention A1 et B1_ chirurgie oncologique viscérale et digestive A3 et B3_ chirurgie oncologique de la sphère oro-rhino-laryngée, cervico-faciale et maxillo-faciale, dont la chirurgie du cancer de la thyroïde A4_ chirurgie oncologie urologique A5 et B5_ chirurgie oncologique gynécologique A6_ chirurgie oncologique mammaire A7_ chirurgie oncologique indifférenciée |
Modalité Chirurgie oncologique adulte mention A2 et B2_ chirurgie oncologique thoracique B4_ chirurgie oncologique urologique complexe, comprenant les pratiques de chirurgie des cancers avec atteinte vasculaire ou lombo-aortique Modalité Chirurgie |
|
|
Modalité Radiothérapie externe, curiethérapie |
Mention A Radiothérapie externe chez l’adulte |
Mention B_ curiethérapie chez l’adulte Mention C_ radiothérapie externe, curiethérapie adulte et pédiatrie |
|
|
Modalité Traitements médicamenteux systémiques du cancer |
Mention A Traitements médicamenteux systémiques du cancer chez l’adulte hors chimiothérapies intensives Mention B Traitements médicamenteux systémiques du cancer chez l’adulte |
Mention C assurant les traitements médicamenteux systémiques du cancer chez l’enfant et l’adolescent de moins de 18 ans |
Une amélioration de la survie et une diminution des taux d’incidence sont observées en France pour la grande majorité des cancers. Cependant, il demeure des cancers de mauvais pronostics avec une survie à cinq ans inférieure à 30 %. En Île-de-France et par rapport à la France hexagonale, les marqueurs épidémiologiques sont favorables chez les hommes alors qu’une légère surmortalité est observée chez les femmes pour les cancers du sein et du poumon.
Dans ce contexte épidémiologique favorable, les besoins augmentent en rapport avec l’accroissement de la population, son vieillissement, la diffusion des dépistages et les progrès thérapeutiques conduisant à une augmentation de la survie sous traitement. Ainsi, le nombre de patients en radiothérapie externe et en TMSC augmente de plus de 1 % par an en moyenne alors qu’en chirurgie, l’activité apparaît plus stable.
En outre, les modalités de prise en charge évoluent afin de répondre à la pluralité des situations, nécessitant plus d’expertise et de spécialisation, et rendant l’exercice en équipe pluridisciplinaire essentiel. L’accès à la biologie moléculaire et à l’étude génétique devient essentiel. Les alternatives thérapeutiques se multiplient et doivent être discutées au sein de la RCP ayant le quorum requis. Les prises en charge doivent être en cohérence avec le plateau médico-technique et la continuité des soins.
La place de la chirurgie varie en fonction des localisations et de l’évolution des schémas thérapeutiques. Dans certaines indications, le développement des traitements néoadjuvants et les innovations technologiques permettent des chirurgies conservatrices et/ou moins morbides. En raison des progrès thérapeutiques, les prises en charge chirurgicales des récidives, qui peuvent être complexes, sont plus fréquentes. Le parcours chirurgical devient global avec le développement de la réhabilitation améliorée après chirurgie et des soins oncologiques de support.
Concernant la radiothérapie externe, les indications augmentent en rapport avec le développement de nouvelles techniques (stéréotaxie, radiothérapie adaptative), et notamment la possibilité de réirradiation. Le développement de l’hypofractionnement, validé dans plusieurs indications, a pour impact une augmentation du temps de préparation en radiophysique avec une diminution du temps machine, ce qui permet d’amortir dans une certaine mesure les difficultés en ressources humaines en santé. La protonthérapie s’inscrit dans une organisation coordonnée avec les deux autres centres au plan national et porte sur des indications pédiatriques, en cours d’évaluation pour les autres indications. Les besoins en irradiation corporelle totale augmenteront modérément dans un contexte de difficulté d’accès à cette technique.
Pour les traitements médicamenteux systémiques du cancer, les thérapies ciblées et l’immunothérapie poursuivent leur développement, rendant incontournable la médecine personnalisée et l’accès aux analyses moléculaires. En hématologie, les indications de greffe augmentent pour les hémoglobinopathies, de même que les indications de CAR-T cells dans les indications malignes. Les besoins de coordination et de surveillance augmentent avec la gestion des toxicités des nouvelles thérapeutiques et des parcours de plus en plus ambulatoires.
En pédiatrie, l’incidence des cancers de l’enfant dont les causes sont inconnues augmente légèrement avec une stabilité de la mortalité. Les taux de survie progressent. Les besoins à cinq et dix ans peuvent être considérés comme stables, voire en augmentation, du fait de l’allongement de la durée de vie sous traitement. Les soins palliatifs doivent être renforcés et l’offre complétée par une structure régionale de répit à valence pédiatrique.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
L’objectif est d’améliorer la qualité et la sécurité des soins en intégrant les nouvelles exigences réglementaires.
Dans ce contexte, il convient de rappeler le lien entre niveau d’activité et qualité de la prise en charge induisant, de fait, la nécessité de prendre en compte les nouvelles exigences, avec une contrainte persistante s’agissant des ressources humaines.
Dès publication du PRS, la mise en œuvre des différents dispositifs se traduira par une remise à plat des autorisations. Au vu des caractéristiques de l’offre francilienne, ce travail aura pour conséquence la diminution du nombre d’implantations engendrant une recomposition marquée, particulièrement au sein des GHT et des groupes privés.
Cette dynamique représente une opportunité de :
Objectifs transversaux
Objectifs par modalité thérapeutique – Adulte
Traitements médicamenteux systémiques du cancer
Il est précisé que les sites de mention A prenant en charge certains types d’hémopathies seront identifiés par voie de reconnaissance contractuelle, afin de faciliter la lisibilité des organisations. La mention B correspond aux sites équipés de soins intensifs d’hématologie, à ce jour identifiés au travers des reconnaissances autorisant le traitement de tous types d’hémopathies et couvrant les huit départements. Le nombre de lits de soins intensifs d’hématologie en Île-de-France est conséquent et leur ouverture complète devrait permettre de répondre aux besoins.
Chirurgie oncologique
Dans ce cadre, les sites mention B devront organiser les réunions de concertation pluridisciplinaire de recours de chirurgie oncologique complexe, organiser et protocoliser une coopération multidisciplinaire autour des parcours de soins chirurgicaux oncologiques complexes, assurer une mission de recours et d’expertise auprès de titulaires de chirurgie oncologique avec la mention A.
La déclinaison présentera des spécificités en fonction des modalités.
Chirurgie oncologique viscérale et digestive : au regard de la fréquence des activités relevant de la mention B, accompagner des structures afin de favoriser la localisation de sites mention B dans l’ensemble des départements. Le nombre de sites pour une ou des pratiques thérapeutiques spécifiques (PTS) prendra en compte l’incidence de la pathologie et la technicité de la prise en charge.
Chirurgie oncologique thoracique : pérenniser l’organisation existante pour les établissements répondant aux exigences réglementaires, tout en veillant à la meilleure couverture possible des territoires. L’activité étant concentrée sur un nombre restreint d’opérateurs à forte expertise, positionner en mention B les sites répondant aux exigences et ayant une activité clairement supérieure au seuil. Renforcer la collaboration entre les équipes chirurgicales et oncologiques, les traitements systémiques du cancer demeurant le socle thérapeutique. Des modalités de dépistage du cancer bronchique sont en cours d’élaboration, qu’il conviendra d’intégrer dans le parcours.
Chirurgie oncologique de la sphère oro-rhino-laryngée, cervico-faciale et maxillo-faciale, dont la chirurgie du cancer de la thyroïde : garantir une discussion du projet thérapeutique intégrant les alternatives en RCP. Faciliter l’accès à la reconstruction dans le même temps opératoire que la chirurgie d’exérèse.
Chirurgie oncologique urologique : consolider l’organisation existante en intégrant l’accès à une information claire et loyale concernant les différentes options de traitement des formes localisées et leurs effets secondaires, les modalités d’accès à la prostatectomie par voie coelioscopique robot-assistée et l’accès aux traitements innovants. Est attendue une stratégie de dépistage en matière de diagnostic précoce du cancer de la prostate.
Chirurgie oncologique gynécologique : garantir l’expertise requise pour les prises en charge complexes ou de recours. Il est à noter que les exigences sur la chirurgie oncologique ovarienne rejoignent celles de la labellisation européenne ESGO175ESGO : L’European Society of Gynaecological Oncology est une association européenne de professionnels de la santé et de chercheurs spécialisés dans l’étude, la prévention, le traitement et le soin des cancers gynécologiques. quant au volume d’actes exigé et à la pluridisciplinarité. Les centres mention A5 assureront la chirurgie oncologique des cancers pelviens hors ovaires et non complexes. Les centres mention B5 assureront, en sus du périmètre A5, la chirurgie complexe hors ovaire et, le cas échéant et sur demande, toute la chirurgie ovarienne au titre de la pratique thérapeutique spécifique. Cinq sites bénéficient actuellement de la labellisation européenne ESGO et seront recours pour les avis hyperspécialisés et, le cas échéant, les chirurgies les plus complexes.
Chirurgie oncologique mammaire : garantir, dans l’organisation, l’accès à la reconstruction mammaire. Poursuivre le développement de la chirurgie ambulatoire.
Chirurgie indifférenciée : les activités relevant d’une mention A7 (cancers os et tissus mous, cancers cutanés, cancers de l’œil, cancers de la thyroïde, tumeurs malignes du système nerveux central, autres) ont vocation à être intégrées dans les filières de prise en charge cancérologiques, et feront l’objet d’une identification au travers de critères qui seront déterminés au cours de la mise en œuvre du PRS3. La décision d’autorisation précisera les organes traités.
Radiothérapie - Pérenniser l’organisation actuelle
En curiethérapie, faciliter l’accès et pérenniser l’organisation existante.
Objectifs par modalité thérapeutique – Enfant
Tous les sites détenant, en octobre 2023, une autorisation d’activité de traitement du cancer pédiatrique réalisent une activité composant ainsi une offre de soins en cohérence avec les besoins de la population. Il s’agira de reconduire l’organisation existante avec la mise en œuvre des nouvelles exigences réglementaires.
À souligner, les RCPPI176RCPPI : réunion de concertation pluridisciplinaire pédiatrique interrégionale. sont organisées par CANPEDIF.
Chirurgie oncologique pédiatrique
Les autorisations de chirurgie des cancers pédiatriques sont conditionnées par les autorisations de traitements médicamenteux systémiques du cancer pédiatriques
Les décrets de 2022 (article R. 6123-92-1 du Code de la santé publique) introduisent le principe selon lequel un établissement doit disposer d’une autorisation de traitements médicamenteux systémiques du cancer pédiatrique pour disposer d’une autorisation de chirurgie des cancers pédiatriques. Des dérogations à ce principe sont autorisées, quand elles sont prévues dans le schéma régional de santé (article R. 6123-92-1 alinéa 2 du Code de la santé publique).
En Île-de-France, en octobre 2023, quatre sites autorisés en chirurgie oncologique pédiatrique ne remplissent pas la condition précitée. L’offre de soins est néanmoins nécessaire. Par conséquent, pour trois sites, une autorisation de chirurgie des cancers pédiatriques sera accordée, même s’ils ne disposent pas d’une autorisation de traitements médicamenteux systémiques du cancer pédiatrique. Pour le quatrième site, l’activité pédiatrique concernera les 16-17 ans, après orientation de la RCPPI, et sera organisée sous couvert d’une autorisation adulte.
Le PRS3 prévoit d’identifier des spécialités chirurgicales de cancérologie pédiatrique
Afin de mettre en lisibilité l’organisation régionale des soins, les établissements disposant d’une autorisation de chirurgie des cancers pédiatriques bénéficieront de reconnaissances contractuelles visant à identifier les différentes spécialités chirurgicales de cancérologie pédiatrique réalisées dans l’établissement.
Traitements médicamenteux systémiques du cancer
L’organisation graduée mise en place dans le cadre des décrets de 2007 a vocation à être reconduite. Elle repose sur quatre sites autorisés en lien avec des établissements associés à la prise en charge dans les huit départements et l’intervention du RIFHOP. Un cinquième site dispose d’une autorisation au titre des conditionnements de greffes.
Radiothérapie
Les traitements pédiatriques sont assurés par les deux CLCC et, pour les adolescents et jeunes adultes, par un site de l’AP-HP. Les engagements pour l’accès à l’ICT sont réaffirmés (cf. partie adulte).
Les indicateurs retenus pour le suivi du PRS3 sont les suivants :
Déclinaison territoriale des objectifs qualitatifs
L’ensemble des enjeux précités, tout autant que les objectifs qui en découlent, devront être déclinés au regard des exigences réglementaires, pour certaines récentes. Dès lors, la mise en œuvre du PRS3 induit des collaborations, coopérations, recompositions qui permettront, notamment, de diminuer les asymétries d’offre entre les différents départements. Au regard de l’augmentation des exigences, durant la période du PRS3, une diminution des OQOS interviendra dans tous les départements. La remise à plat de l’organisation appellera une vigilance particulière afin de maintenir des activités dans les territoires moins dotés et qui répondront à l’ensemble des exigences.
Au regard de la faiblesse des activités dans certains GHT ou groupes d’établissements privés, les autorisations multiples pour une même modalité seront limitées aux territoires très distants et présentant des spécificités de recrutement. Étant donné le nombre d’autorisations actuelles non conformes aux exigences des nouveaux décrets, et notamment des seuils d’activité, les projets de développement d’activité ne feront pas l’objet d’implantations supplémentaires et pourront se déployer dans le cadre de recompositions.L’ensemble de ces caractéristiques, dont les fragilités territoriales, se traduit, en termes d’implantations, en borne basse et borne haute pouvant générer, dans quelques situations, des fortes amplitudes. Concernant les mentions B, les bornes prévoient la possibilité d’activité de recours, si les conditions sont remplies, pour la plupart des activités et des territoires.
Les départements de Paris, des Hauts-de-Seine et du Val-de-Marne ont une offre dense. Outre la prise en compte de l’impact des seuils et des exigences qualitatives, les développements d’activité s’intégreront dans le cadre d’une recomposition de l’offre.
Le département de la Seine-Saint-Denis présente une offre parmi les plus denses d’Île-de-France, mais aussi celle présentant le plus d’écarts aux exigences réglementaires. C’est pourquoi il sera attendu une dynamique de recomposition, tant dans le public que le privé, pour améliorer l’attractivité.
S’agissant des départements de la Seine-et-Marne, des Yvelines, de l’Essonne et du Val-d’Oise, l’offre est nettement moins importante puisqu’on constate un nombre d’offreurs inférieur, pour des territoires plus vastes mais aussi moins denses. Il convient d’encourager les coopérations et les recompositions afin de pérenniser une offre garante de l’accès diagnostique et thérapeutique, la qualité, la continuité et la sécurité des prises en charge.
Les OQOS sont présentés par modalité et identifient le nombre total d’implantations, dont un nombre d’implantations possible en mention B. Le nombre d’implantations de mention A est défini par soustraction du nombre d’implantations de mention B au nombre total d’implantations.
Nombre d’implantations de mention A =
nombre total d’implantations – nombre d’implantations de mention B.
Adulte
Modalité Chirurgie oncologique
|
Chirurgie viscérale et digestive |
|||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
Total |
Dont B1 |
||
|
Implantations cibles |
Implantations cibles |
||||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||||
|
75 |
15 |
11 |
13 |
9 |
11 |
|
92 |
13 |
9 |
11 |
5 |
8 |
|
93 |
11 |
5 |
9 |
1 |
2 |
|
94 |
12 |
8 |
10 |
4 |
5 |
|
Grande couronne |
|||||
|
77 |
9 |
5 |
7 |
1 |
2 |
|
78 |
11 |
6 |
8 |
2 |
4 |
|
91 |
8 |
5 |
6 |
1 |
2 |
|
95 |
8 |
5 |
8 |
2 |
4 |
|
Total |
87 |
54 |
72 |
25 |
38 |
|
Chirurgie oncologique thoracique |
|||||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
Zone de répartition |
Total |
Dont B2 |
|||
|
Implantations cibles |
Implantations cibles |
||||||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||||
|
Paris - petite couronne |
Île-de-France |
12 |
16 |
11 |
15 |
||
|
75 |
5 |
||||||
|
92 |
5 |
||||||
|
93 |
1 |
||||||
|
94 |
0 |
||||||
|
Grande couronne |
|||||||
|
77 |
1 |
||||||
|
78 |
1 |
||||||
|
91 |
1 |
||||||
|
95 |
3 |
||||||
|
Total |
17 |
||||||
|
Chirurgie oncologique de la sphère oto-rhino-laryngée, cervico-faciale et maxillo-faciale, dont la chirurgie du cancer de la thyroïde |
|||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
Total |
Dont B3 |
||
|
Implantations cibles |
Implantations cibles |
||||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||||
|
75 |
9 |
8 |
9 |
7 |
8 |
|
92 |
6 |
4 |
5 |
3 |
4 |
|
93 |
5 |
2 |
3 |
0 |
1 |
|
94 |
3 |
2 |
3 |
2 |
2 |
|
Grande couronne |
|||||
|
77 |
1 |
1 |
1 |
0 |
1 |
|
78 |
4 |
2 |
3 |
0 |
1 |
|
91 |
2 |
1 |
2 |
0 |
1 |
|
95 |
2 |
2 |
2 |
0 |
1 |
|
Total |
32 |
22 |
28 |
12 |
19 |
|
Chirurgie oncologique urologique |
||||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
Total |
Dont B4 |
|||
|
Implantations cibles |
Implantations cibles |
|||||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
|||
|
Paris - petite couronne |
||||||
|
75 |
14 |
12 |
14 |
|||
|
92 |
7 |
6 |
7 |
|||
|
93 |
7 |
4 |
7 |
|||
|
94 |
9 |
7 |
9 |
|||
|
Grande couronne |
||||||
|
77 |
7 |
6 |
7 |
|||
|
78 |
5 |
4 |
5 |
|||
|
91 |
7 |
5 |
6 |
|||
|
95 |
7 |
5 |
7 |
|||
|
Total |
63 |
49 |
62 |
10 |
15 |
|
|
Chirurgie oncologique gynécologique |
|||||
|
Zones de répartition |
Autorisations au 01/10/2023 |
Total |
Dont B5 |
||
|
Implantations cibles |
Implantations cibles |
||||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||||
|
75 |
14 |
11 |
13 |
9 |
10 |
|
92 |
8 |
4 |
5 |
1 |
2 |
|
93 |
3 |
1 |
3 |
0 |
1 |
|
94 |
4 |
3 |
4 |
2 |
2 |
|
Grande couronne |
|||||
|
77 |
4 |
2 |
3 |
0 |
1 |
|
78 |
5 |
3 |
5 |
0 |
2 |
|
91 |
4 |
2 |
2 |
0 |
1 |
|
95 |
5 |
3 |
3 |
0 |
2 |
|
Total |
47 |
29 |
38 |
12 |
21 |
|
Chirurgie oncologique mammaire |
|||
|
Zones de répartition |
Autorisations au 01/10/2023 |
A6 |
|
|
Implantations cibles |
|||
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
17 |
12 |
13 |
|
92 |
9 |
6 |
7 |
|
93 |
7 |
4 |
7 |
|
94 |
7 |
5 |
6 |
|
Grande couronne |
|||
|
77 |
6 |
4 |
5 |
|
78 |
7 |
5 |
7 |
|
91 |
7 |
4 |
5 |
|
95 |
7 |
5 |
7 |
|
Total |
67 |
45 |
57 |
|
Chirurgie oncologique INDIFFÉRENCIÉE |
|||
|
Zones de répartition |
Autorisations au 01/10/2023 |
A7 |
|
|
Implantations cibles |
|||
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
30 |
22 |
25 |
|
92 |
15 |
12 |
14 |
|
93 |
13 |
9 |
11 |
|
94 |
14 |
10 |
12 |
|
Grande couronne |
|||
|
77 |
11 |
7 |
9 |
|
78 |
13 |
9 |
11 |
|
91 |
10 |
7 |
9 |
|
95 |
8 |
7 |
8 |
|
Total |
114 |
83 |
99 |
Modalité radiothérapie externe, curiethérapie
|
Zones de répartition |
RTE |
RTE |
Curiethérapie adulte |
Curiethérapie pédiatrique |
|
Autorisations au 01/10/2023 |
||||
|
Paris - petite couronne |
||||
|
75 |
6 |
2 |
5 |
1 |
|
92 |
4 |
3 |
||
|
93 |
2 |
|
|
|
|
94 |
4 |
1 |
1 |
1 |
|
Grande couronne |
||||
|
77 |
3 |
|
|
|
|
78 |
2 |
|
|
|
|
91 |
2 |
1 |
|
|
|
95 |
3 |
2 |
||
|
Total |
26 |
4 |
11 |
2 |
Dans le PRS3, suite aux décrets de 2022, les établissements autorisés dans le PRS2 à la radiothérapie adulte (26) sont répartis dans deux modalités : RTE adulte d’une part (22), et RTE adulte et pédiatrie (4) d’autre part.
|
Zones de répartition |
A |
B |
Ca |
Cb |
||||
|
Implantations cibles |
||||||||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
Borne basse |
Borne haute |
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
9 |
9 |
3 |
4 |
2 |
2 |
||
|
75 |
4 |
4 |
||||||
|
92 |
4 |
4 |
||||||
|
93 |
2 |
2 |
||||||
|
94 |
3 |
3 |
||||||
|
Grande couronne |
||||||||
|
77 |
3 |
3 |
||||||
|
78 |
2 |
2 |
||||||
|
91 |
1 |
1 |
||||||
|
95 |
3 |
3 |
||||||
|
Total |
22 |
22 |
||||||
Modalité traitements médicamenteux systémiques du cancer
|
Zones de répartition |
Autorisations au 01/10/2023 |
Total |
Dont B |
||
|
Implantations cibles |
Implantations cibles |
||||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||||
|
75 |
16 |
14 |
16 |
4 |
5 |
|
92 |
13 |
12 |
13 |
1 |
1 |
|
93 |
9 |
7 |
9 |
1 |
1 |
|
94 |
11 |
7 |
10 |
2 |
2 |
|
Grande couronne |
|||||
|
77 |
11 |
8 |
11 |
1 |
1 |
|
78 |
8 |
7 |
8 |
1 |
1 |
|
91 |
8 |
6 |
8 |
1 |
1 |
|
95 |
7 |
6 |
7 |
2 |
2 |
|
Total |
83 |
67 |
82 |
13 |
14 |
Enfant
Modalité chirurgie oncologique pédiatrique
|
Zones de répartition |
Autorisations au 01/10/2023 |
Zone de répartition |
Total |
||
|
Implantations cibles |
|||||
|
Borne basse |
Borne haute |
||||
|
Paris - petite couronne |
Île-de-France |
6 |
7 |
||
|
75 |
6 |
||||
|
92 |
0 |
||||
|
93 |
0 |
||||
|
94 |
2 |
||||
|
Grande couronne |
|||||
|
77 |
0 |
||||
|
78 |
0 |
||||
|
91 |
0 |
||||
|
95 |
0 |
||||
|
Total |
8 |
||||
Modalité traitements médicamenteux systémiques du cancer pédiatrique
|
Zones de répartition |
Autorisations au 01/10/2023 |
Zone de répartition |
Total |
||
|
Implantations cibles |
|||||
|
Borne basse |
Borne haute |
||||
|
Paris - petite couronne |
Île-de-France |
5 |
6 |
||
|
75 |
5 |
||||
|
92 |
0 |
||||
|
93 |
0 |
||||
|
94 |
1 |
||||
|
Grande couronne |
|||||
|
77 |
0 |
||||
|
78 |
0 |
||||
|
91 |
0 |
||||
|
95 |
0 |
||||
|
Total |
6 |
||||
Modalité radiothérapie et curiethérapie pédiatrique
Confère ci-dessus modalité « radiothérapie externe-curiethérapie mention C ».
Fiche 1.20 / Activité de génétique constitutionnelle (examen des caractéristiques génétiques d’une personne ou identification d’une personne par empreintes génétiques à des fins médicales)
À l’automne 2023, l’Île-de-France compte 44 autorisations, dont 14 pour la cytogénétique et 30 pour la génétique moléculaire, octroyées à 32 sites géographiques répartis comme suit :
Les progrès réalisés en génétique humaine, notamment le séquençage à très haut débit de panels de gènes, d’exomes et de génomes entiers, ouvrent des perspectives vers une médecine de précision, à la fois prédictive, personnalisée, préventive et participative.
Dans ce contexte d’innovation technologique, la France a déployé, depuis plusieurs années, le plan France médecine génomique 2025 (PFMG 2025) conjugué au plan national maladies rares 3 (PNMR3) et à la stratégie décennale de lutte contre le cancer, afin que chaque patient atteint de maladie rare (80 % des maladies rares sont d’origine génétique) ou de prédisposition génétique au cancer puisse avoir accès, dans un délai maximal d’un an, à un diagnostic sur l’ensemble du territoire et à un traitement, le cas échéant, tel que la thérapie génique, ainsi qu’aux mesures de prévention.
En effet, la lutte contre l’impasse diagnostique est l’une des priorités du PNMR3 et du PFMG 2025. Dans cette perspective, la juste prescription des examens de génétique constitutionnelle est un enjeu de santé publique majeur, devant s’appuyer sur des réunions de concertation pluridisciplinaire (RCP) d’amont et d’aval afin d’adapter les mesures de prévention, de conseil génétique ou de soins.
À cette fin, la loi n° 2021-1017 du 2 août 2021 relative à la bioéthique introduit plusieurs modifications :
Deux modalités des examens de biologie médicale portant sur les caractéristiques génétiques d’une personne ou sur son identification par empreintes génétiques font l’objet d’une autorisation d’activités de soins selon les techniques utilisées :
|
Activité |
Activités |
Activités |
Activités |
|
Examen des caractéristiques génétiques d’une personne ou identification d’une personne par empreintes génétiques à des fins médicales |
Cytogénétique, Génétique moléculaire |
Concernant les examens de biologie médicale portant sur le séquençage du génome entier, en génétique moléculaire, les diagnostics en cancérologie sont, à ce jour, restreints aux prélèvements tumoraux congelés, ce qui limite leur accès. Des travaux de validation de la méthode sur prélèvements fixés en paraffine sont actuellement conduits afin de permettre leur mise en œuvre sur ces prélèvements.
Concernant l’amélioration de la qualité de la prescription des examens de génétique, les outils d’intelligence artificielle sont appelés à aider le prescripteur à choisir les meilleurs termes pour améliorer la probabilité de poser un diagnostic.
Concernant la validation et l’interprétation des résultats, seuls les biologistes médicaux agréés par l’Agence de la biomédecine (ABM) signent les comptes rendus des examens de génétique constitutionnelle, conformément aux dispositions des articles L. 6213-1 et suivants, D. 6211-3 et R. 1131-6 du CSP.
Les examens de génétique constitutionnelle sont des examens de biologie médicale. À ce titre, seule la phase analytique intégrant le séquençage génomique et l’analyse bio-informatique ainsi que l’interprétation des résultats peuvent être sous-traitées auprès d’un autre LBM dûment autorisé par l’ARS, en vertu des dispositions des articles L. 6211-1, L. 6211-6, L. 6211-19 et L. 6212-1 du CSP. Des coopérations entre établissements gérant un LBM peuvent pertinemment permettre la mutualisation des moyens et compétences, notamment bio-informatiques.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Les laboratoires de biologie médicale autorisés par l’ARS sont accrédités par le Cofrac selon la norme NF EN ISO 15 189. Les biologistes médicaux doivent être agréés par l’ABM.
Le plan ministériel 2022-2026 pour la génétique humaine prend en compte les nouvelles technologies en génétique médicale et en médecine fœtale, qu’il convient d’adapter dans une pratique quotidienne et sécurisée. Ce plan se développe selon les cinq axes suivants :
Les indicateurs de suivi et d’évaluation retenus sur la période du PRS3 sont :
Déclinaison territoriale des objectifs qualitatifs
Les implantations cibles détaillées ci-après sont similaires aux objectifs quantitatifs de l’offre de soins définis dans le PRS 2018-2022, à l’exception de deux nouvelles implantations de cytogénétique dans le Val-de-Marne.
En effet, celles-ci sont liées, d’une part, à une nouvelle répartition des techniques au sein de deux établissements du même groupe et, d’autre part, au transfert complet d’un laboratoire parisien.
Par ailleurs, il est à noter qu’un seul laboratoire de biologie médicale pratique le séquençage du génome complet pour la partie nord de notre territoire national (en respect de la politique nationale).
Mentions de ressort territorial
|
Cytogénétique, y compris cytogénétique moléculaire |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
5 |
3 |
6 |
|
92 |
2 |
1 |
2 |
|
93 |
2 |
1 |
2 |
|
94 |
2 |
2 |
3 |
|
Grande couronne |
|||
|
77 |
0 |
0 |
0 |
|
78 |
2 |
1 |
2 |
|
91 |
0 |
0 |
0 |
|
95 |
1 |
1 |
1 |
|
Total |
14 |
9 |
16 |
|
Génétique moléculaire |
|||
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||
|
75 |
14 |
6 |
14 |
|
92 |
2 |
1 |
2 |
|
93 |
4 |
2 |
4 |
|
94 |
4 |
2 |
4 |
|
Grande couronne |
|||
|
77 |
1 |
1 |
1 |
|
78 |
2 |
1 |
2 |
|
91 |
1 |
1 |
1 |
|
95 |
2 |
1 |
2 |
|
Total |
30 |
15 |
30 |
Fiche 1.21 / Activité d’hospitalisation à domicile (HAD)
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
Le taux de recours régional à l’HAD en Île-de-France est satisfaisant avec 28,1 patients pris en charge en HAD pour 100 000 habitants en 2021. Ce taux est légèrement supérieur au taux national global (27,7 %) et au taux national hors Île-de-France (27,6 %) pour un objectif national fixé à 30. Ce chiffre positionne la région au 5e rang des régions métropolitaines après la Corse (59 %), la Nouvelle-Aquitaine (32,4 %), les Hauts-de-France (31,4 %) et la Bretagne (29,5 %).
Ce taux moyen cache une forte hétérogénéité infrarégionale avec un recours faible à Paris (24,4 %) versus un taux de recours élevé en Seine-et-Marne (35,3 %). Au-delà des explications mathématiques liées à la densité de la population parisienne, l’HAD apparaît comme une activité plus facile à déployer en zone rurale qu’en zone urbaine compte tenu, notamment, d’une densité d’offre de soins différente sur ces territoires et des difficultés de circulation et de stationnement en zone urbaine.
En octobre 2023, 14 opérateurs disposent d’une autorisation d’HAD en Île-de-France :
En complément, 7 établissements de SSR mettent en œuvre une activité d’HAD de réadaptation (HAD-R), sans autorisation d’HAD portée en propre mais dans le cadre d’un partenariat avec une HAD polyvalente. Il s’agit d’un partenariat mis en place de façon expérimentale en Île-de-France.
Au total, 3 471 patients par jour, représentant 1 267 062 journées et 65 838 séjours, ont été pris en charge en HAD en Île-de-France en 2021.
L’activité d’HAD francilienne se caractérise par une spécialisation relativement atypique avec, pour trois modes de prise en charge principaux (MPP), les pansements complexes (26 % des journées), les soins palliatifs (19 % des journées) et la cancérologie (chimiothérapie anti-cancéreuse, surveillance post-chimio et post-radiothérapie 14 %). En France entière, les soins palliatifs (27 %), les pansements complexes (25 %) et les soins de nursing lourds (8 %) correspondent aux MPP les plus fréquents.
La réforme du régime des autorisations vient ériger l’HAD177Décrets n°2021-1954 du 31 décembre 2021 et n°2022-102 du 31 janvier 2022 qui définissent les conditions d’implantation et de fonctionnement et ordonnance du 12 mai 2021., qui était auparavant considérée comme une modalité d’exercice d’une autre activité de soins (notamment médecine, réadaptation ou périnatalité), en activité de soins autonome.
Les textes définissent une nouvelle gradation et spécialisation des soins en HAD, avec une mention socle et les mentions spécialisées suivantes :
Pour chacune des mentions sont définies des conditions d’implantation et des conditions techniques de fonctionnement opposables (en termes de ressources humaines, notamment). Pour exercer une mention de spécialité, le titulaire de l’autorisation doit détenir une autorisation pour la mention socle. Cependant, les établissements disposant d’autorisation de soins de suite et de réadaptation, d’obstétrique ou de néonatalogie sous forme d’HAD au 1er janvier 2022, peuvent bénéficier d’une dérogation de la mention socle, sous réserve de conventionner avec un établissement titulaire de la mention socle. Ils sont ainsi dispensés, pour leur première demande d’autorisation, de disposer d’une mention socle. Cette dérogation a pour objectif de préserver l’offre spécialisée existante sur le territoire et de ne pas imposer à ces établissements de se projeter à court terme dans un projet médical qui n’est pas en lien avec leur activité initiale. Cette dérogation est toutefois limitée à une durée de sept ans.
Le dossier de demande d’autorisation inclut la liste des communes couvertes, en sachant que la zone d’intervention peut différer selon la mention pour laquelle un même opérateur obtient une autorisation.
On constate une spécificité francilienne concernant les futures mentions (HAD-R, pré et post-partum et enfants de moins de 3 ans) puisque l’activité actuellement réalisée en Île-de-France représente respectivement 40 %, 45 % et 47 % de l’activité France entière, l’Île-de-France ayant été précurseur avec la Bretagne du développement de la rééducation-réadaptation à domicile.
La spécificité de l’HAD réside dans le fait que les OQOS doivent être définis au niveau du siège d’implantation des structures, alors que par définition l’activité est réalisée au domicile des patients.
Parallèlement, chaque autorisation d’HAD doit mentionner, pour chaque opérateur et pour chaque mention socle et spécialisée, la liste des communes d’intervention.
En Île-de-France, les zones d’intervention se superposent compte tenu, notamment, de l’existence de trois opérateurs régionaux. Pour plus de clarté et de précision, les OQOS sont donc présentés par siège et par zone d’intervention en fonction du zonage défini ci-après :
|
Activité |
Activités |
Activités |
Activités |
|
Hospitalisation à domicile (HAD) |
HAD socle |
HAD réadaptation HAD ante et post-partum |
HAD enfants de moins 3 ans |
L’activité d’hospitalisation à domicile polyvalente (mention socle) est considérée comme une activité de soins de proximité. Le découpage géographique s’appliquant à l’activité d’HAD polyvalente correspond :
Les activités d’hospitalisation à domicile de réadaptation (HAD-R) et de pré et post-partum sont considérées comme des activités de recours territorial. Le découpage géographique s’appliquant à ces activités spécialisées à domicile est le département.
L’activité d’hospitalisation à domicile pour les enfants de moins de trois ans est considérée comme une activité à organiser au niveau régional.
Une aspiration grandissante de la population à une prise en charge majoritairement ambulatoire ou en milieu de vie ordinaire, l’évolution des techniques et méthodes de prise en charge ainsi que la recherche d’efficience conduisent à une nécessaire diversification de l’offre de soins hospitalière au travers du développement d’alternatives à l’hospitalisation, dont l’hospitalisation à domicile.
En conséquence, l’HAD doit être proposée comme mode d’hospitalisation chaque fois qu’elle apparaît opportune, à la suite d’un séjour d’hospitalisation conventionnelle de MCO ou de SSR, mais également directement depuis la ville et/ou des ESMS (Ehpad, établissements pour personnes handicapés ou établissements d’hébergements sociaux) afin d’éviter un séjour hospitalier classique.
Par ailleurs, en lien avec des feuilles de route nationales spécifiques, l’hospitalisation à domicile est à développer pour améliorer les soins palliatifs et pour favoriser la prise en charge en cancérologie, notamment via l’augmentation des chimiothérapies à domicile. Une attention particulière sera également portée à l’amélioration de la prise en charge des patients atteints de maladies neurodégénératives (cf. feuille de route relative aux maladies neuro-dégénératives).
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
Déclinaison territoriale des objectifs qualitatifs
Pour le PRS3, l’objectif de développement de l’HAD passera davantage par une action sur la demande que sur l’offre. Cela se traduit par le maintien du nombre d’implantations ainsi que par la stabilisation et la sécurisation des opérateurs existants.
La réforme des autorisations se traduit néanmoins par la définition de nouvelles mentions de spécialités à mettre en œuvre par les opérateurs, qui devront garantir une couverture territoriale pour les trois mentions spécialisées afin de donner la possibilité du choix d’une hospitalisation à domicile partout sur l’ensemble du territoire francilien.
Une attention particulière sera portée aux zones de chevauchement entre territoires d’intervention, qui doivent être limitées et objectivées. Il est attendu des promoteurs qu’ils listent dans leur projet les communes d’intervention ; et, pour les promoteurs précédemment autorisés, l’activité effective des établissements d’HAD sera également prise en compte.
Plusieurs indicateurs permettront de suivre ces objectifs qualitatifs sur la période du PRS3 :
Comme indiqué plus haut, d’un point de vue juridique, les OQOS se comptabilisent au niveau des sièges des établissements d’HAD. En Île-de-France, cette règle ne permet pas une vision réelle de l’offre et des zones d’intervention des établissements d’HAD.
Aussi, les OQOS sont doublement présentés pour chacune des mentions (socle et spécialités) avec, d’une part, des objectifs quantifiés fondés sur les sièges (partie réglementaire) et, d’autre part, des OQOS prenant en compte les zones d’intervention (partie explicative).
Tableau 1 : Existant autorisé à octobre 2023 (réglementation en vigueur jusqu’en juin 2023)
|
Mention : Médecine |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
2 |
|
92 |
1 |
|
93 |
1 |
|
94 |
0 |
|
Grande couronne |
|
|
77 |
4 |
|
78 |
2 |
|
91 |
0 |
|
95 |
1 |
|
Total |
11 |
|
Mention : SSR |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
0 |
|
92 |
0 |
|
93 |
1 |
|
94 |
0 |
|
Grande couronne |
|
|
77 |
1 |
|
78 |
0 |
|
91 |
0 |
|
95 |
0 |
|
Total |
2 |
|
Mention : |
|
|
Zones de répartition |
Autorisations au 01/10/2023 |
|
Paris - petite couronne |
|
|
75 |
0 |
|
92 |
1 |
|
93 |
0 |
|
94 |
0 |
|
Grande couronne |
|
|
77 |
0 |
|
78 |
0 |
|
91 |
0 |
|
95 |
0 |
|
Total |
1 |
Tableau 2 : Implantations cibles (OQOS)
Mentions de ressort régional
|
HAD enfants de moins 3 ans |
|||||
|
Zones de répartition |
Implantations cibles (OQOS) |
Implantation par |
|||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||
|
Île-de-France |
3 |
3 |
3 |
3 |
|
Mentions de ressort territorial
|
HAD DE Réadaptation |
|||||
|
Zones de répartition |
Implantations cibles (OQOS) |
Implantation par |
|||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||||
|
75 |
2 |
2 |
3 |
3 |
|
|
92 |
1 |
1 |
3 |
4 |
|
|
93 |
1 |
1 |
4 |
4 |
|
|
94 |
0 |
0 |
3 |
4 |
|
|
Grande couronne |
|||||
|
77 |
4 |
4 |
5 |
6 |
|
|
78 |
1 |
1 |
2 |
3 |
|
|
91 |
0 |
1 |
4 |
6 |
|
|
95 |
1 |
1 |
2 |
3 |
|
|
Total |
10 |
11 |
|||
|
HAD PRÉ et post-partum |
|||||
|
Zones de répartition |
Implantations cibles (OQOS) |
Implantation par |
|||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||||
|
75 |
2 |
2 |
3 |
3 |
|
|
92 |
1 |
1 |
3 |
3 |
|
|
93 |
0 |
0 |
3 |
3 |
|
|
94 |
0 |
0 |
3 |
3 |
|
|
Grande couronne |
|||||
|
77 |
0 |
0 |
2 |
3 |
|
|
78 |
0 |
0 |
1 |
3 |
|
|
91 |
0 |
0 |
2 |
3 |
|
|
95 |
0 |
0 |
3 |
3 |
|
|
Total |
3 |
3 |
|||
Mention de proximité
|
HAD SOCLE |
|||||
|
Zones de répartition |
Implantations cibles (OQOS) |
Implantation par |
|||
|
Borne basse |
Borne haute |
Borne basse |
Borne haute |
||
|
Paris - petite couronne |
|||||
|
75 |
2 |
2 |
3 |
3 |
|
|
92 |
1 |
1 |
3 |
3 |
|
|
93 |
1 |
1 |
4 |
4 |
|
|
94 |
0 |
0 |
4 |
4 |
|
|
Grande couronne |
|||||
|
77 nord |
2 |
2 |
6 |
8 |
|
|
77 sud |
3 |
3 |
6 |
7 |
|
|
78 nord |
1 |
1 |
5 |
5 |
|
|
78 sud |
1 |
1 |
5 |
5 |
|
|
91 nord |
1 |
1 |
6 |
6 |
|
|
91 sud |
0 |
0 |
5 |
7 |
|
|
95 est |
0 |
0 |
2 |
3 |
|
|
95 ouest |
0 |
0 |
1 |
3 |
|
|
95 sud |
1 |
1 |
4 |
4 |
|
|
Total |
13 |
13 |
|||
Fiche 1.22 / Activité de radiologie interventionnelle
Activité soumise à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
En 2021, une requête PMSI basée sur plus de 490 actes a permis d’évaluer à plus de 150 000 le nombre d’actes de radiologie interventionnelle en Île-de-France. Cette activité, encore impactée par la crise sanitaire, est en hausse d’année en année grâce à l’évolution des technologies biomédicales, des techniques standards de prises en charge et des indications médicales.
Plus de 40 % de la radiologie interventionnelle est réalisée sur Paris, 16 % dans les Hauts-de-Seine, environ 10 % en Seine-Saint-Denis et 10 % dans le Val-de-Marne.
Cette spécialité se développe de façon significative, notamment dans le traitement du cancer, à côté de la chirurgie, de la chimiothérapie et de la radiothérapie (Inca 2018). Chaque année, les technologies en imagerie et dans le domaine des dispositifs médicaux évoluent, permettant de nouvelles perspectives dans cette spécialité. La radiologie interventionnelle est ainsi de plus en plus utilisée pour traiter de nombreuses pathologies, notamment oncologiques, cardio-vasculaires, neurologiques et fonctionnelles, mais également les urgences (accidents vasculaires cérébraux, urgences hémorragiques, maladies thromboemboliques). Les indications thérapeutiques curatives ou fonctionnelles (un exemple récent : les embolisations178Une embolisation est une intervention dont le but est de boucher les vaisseaux sanguins qui constituent une malformation ou qui nourrissent une lésion. musculo-squelettiques dans la maladie arthrosique) se développent également. Les nouveaux outils d’intelligence artificielle vont permettre une meilleure sélection des patients, ainsi qu’une amélioration de la performance des traitements réalisés sous imagerie afin de garantir qualité, sécurité et efficience des prises en charge.
Le nouveau régime juridique prévoit que cette activité soit désormais soumise à autorisation. L’inventaire et la cartographie par mention vont s’affiner avec la mise en œuvre des récents décrets et la publication du PRS3.
La radiologie interventionnelle (RI) est une spécialité médicale qui consiste à utiliser des images radiologiques pour guider des gestes mini-invasifs. L’article R. 6122-25 du Code de la santé publique précise que l’activité concerne l’ensemble des actes médicaux à but diagnostique ou thérapeutique :
Seuls les équipements matériels lourds dédiés à l’activité de RI (scanners ou IRM interventionnels) étaient autorisés par l’ARS jusqu’à la publication des décrets n° 2022-1237 du 16 septembre 2022 (relatif aux conditions d’implantation des équipements matériels lourds d’imagerie et de l’activité de soins de radiologie interventionnelle) et n° 2022-1238 du 16 septembre 2022 (relatif aux conditions de fonctionnement des équipements matériels lourds d’imagerie et de l’activité de soins de radiologie interventionnelle) qui introduisent un nouveau régime d’autorisation.
Ces décrets dissocient l’activité de soins en quatre mentions selon le types d’actes réalisés, le matériel, les ressources à disposition et les conditions d’accès aux structures nécessaires. Ainsi, la radiologie interventionnelle ne repose plus sur le simple usage d’équipements lourds, mais devient une activité de soins à part entière. Les mentions sont les suivantes :
Cette gradation prend en compte les conditions de réalisation et la technicité de l’acte. Selon cette gradation, sont définies des conditions d’implantation et de fonctionnement garantissant la sécurité de réalisation de ces actes mini-invasifs et celle des patients.
|
Activité |
Activités |
Activités |
Activités |
|
Radiologie interventionnelle |
Mention A |
Mention B (intègre la mention A) Mention C (intègre les mentions A et B) Mention D (intègre les mentions A, B et C) |
Des études européennes montrent un taux d’augmentation des procédures interventionnelles de l’ordre de 10 à 20 % par an. Ce taux s’explique par le vieillissement de la population ainsi que par l’augmentation des maladies chroniques et de l’incidence des multipathologies de plus en plus prises en charge en radiologie interventionnelle.
Le développement de cette spécialité dans les cinq prochaines années (activités et plateaux techniques) ne sera possible qu’avec un nombre suffisant de radiologues formés à la spécialité et de manipulateurs en électroradiologie médicale.
Objectifs qualitatifs de l’offre de soins fixés
pour la durée de validité du PRS
Les décrets précisent les conditions techniques de fonctionnement et les conditions d’implantation. L’ensemble de ces critères sera analysé et pris en compte afin de pouvoir délivrer une autorisation d’activité de radiologie interventionnelle.
En complément de l’ensemble de ces obligations, une attention particulière sera portée lors de l’instruction des dossiers à plusieurs éléments détaillés ci-après :
Déclinaison territoriale des objectifs qualitatifs
En raison des différents calendriers de rédaction du PRS et des instructions des décrets, et considérant que la radiologie interventionnelle est une nouvelle activité autorisée, il est proposé d’instruire les dossiers selon l’ensemble des exigences des décrets et des objectifs qualitatifs définis.
Les OQOS sont établis selon une analyse des données PMSI de 2021 et 2022 des actes proposés par la DGOS (liste non opposable à la date de publication du PRS). Une analyse complémentaire a été faite en vérifiant l’ensemble des conditions d’implantation et techniques de fonctionnement des décrets pour proposer les OQOS suivants.
Mention de ressort territorial
|
Radiologie interventionnelle de mention A (par définition, les établissements exerçant l’activité |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
1 |
20 |
|
92 |
1 |
10 |
|
93 |
1 |
10 |
|
94 |
1 |
10 |
|
Grande couronne |
||
|
77 |
1 |
8 |
|
78 |
1 |
8 |
|
91 |
1 |
8 |
|
95 |
1 |
8 |
|
Total |
8 |
82 |
|
Radiologie interventionnelle de mention B (par définition, les établissements exerçant l’activité |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
8 |
100 |
|
Radiologie interventionnelle de mention C (par définition, les établissements exerçant l’activité |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
2 |
8 |
|
Radiologie interventionnelle de mention D (par définition, les établissements exerçant l’activité |
||
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Île-de-France |
2 |
16 |
Fiche 1.23 / Équipements d’imagerie en coupe Appareils d’imagerie par résonance magnétique nucléaire à utilisation médicale - scanographes à utilisation médicale
Équipements soumis à la réforme des autorisations des activités de soins issue de l’ordonnance n° 2021-583 portant modification du régime des autorisations d’activités de soins et des équipements matériels lourds.
En octobre 2023 l’Île-de-France compte 278 sites d’implantation d’imagerie diagnostique.
Au total, 372 IRM, soit 30 par million d’habitants (21,47 en France), et 316 scanners, soit 25,5 par million d’habitants (22,89 en France), sont autorisés sur la région.
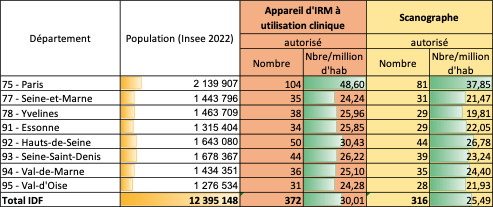
L’ensemble des départements dispose d’un accès à ces équipements, mais de manière inégale en termes de taux d’équipement, notamment en scanner, même si le PRS2 a permis un développement significatif de l’offre sur l’ensemble du territoire afin de se rapprocher et de dépasser les taux nationaux.
L’ensemble des cibles d’implantations prévues au PRS2 ont été atteintes. En l’absence de la révision qui était envisagée à mi-parcours du PRS du fait de la crise sanitaire, pour apporter la meilleure réponse possible aux besoins en imagerie médicale constatés sur le territoire, l’Agence régionale de santé a procédé, avec l’avis favorable de ses partenaires, à l’ouverture de nouvelles autorisations d’équipement matériel lourd, en utilisant la procédure exceptionnelle prévue par le Code de la santé publique (L. 6122-9 du CSP). Deux ouvertures de besoins exceptionnels ont ainsi conduit à l’augmentation du nombre d’appareils et d’implantations en 2020 et en 2022.
De nombreux équipements autorisés dans ce cadre sont encore en attente de mise en service.
L’imagerie diagnostique est réalisée par un radiologue en centre libéral ou en établissement de santé public, privé ou mixte. Les demandes d’actes d’imagerie sont évaluées et adaptées par les radiologues afin de garantir la pertinence de ces examens et la maîtrise de l’offre. Un outil gratuit est disponible en ligne (Aide à la demande d’examens de radiologie et imagerie médicale, ADERIM - https://aderim.radiologie.fr/home) à l’attention des médecins généralistes, afin de les guider dans le choix des examens d’imagerie en fonction de la situation clinique. Cet outil a été conçu par la Société française de radiologie (SFR), en collaboration avec le Collège de la médecine générale (CMG) et avec la participation de la Société française de médecine nucléaire (SFMN), dans le but d’optimiser la pertinence des demandes d’examens d’imagerie.
L’activité d’imagerie diagnostique a été réformée par les décrets n° 2022-1237 et n° 2022-1238 du 16 septembre 2022 relatifs aux conditions d’implantation et conditions techniques de fonctionnement des équipements matériels lourds d’imagerie et de l’activité de soins de radiologie interventionnelle.
Dans le nouveau régime, restent soumis à autorisation les équipements d’imagerie en coupes mentionnés au 2° de l’article R. 6122-26 du Code de la santé publique, à l’exclusion de ceux exclusivement dédiés aux activités de médecine nucléaire, de cardiologie interventionnelle, de neuro-radiologie interventionnelle et de radiologie interventionnelle. Il s’agit :
Les principales évolutions issues de cette réforme sont les suivantes :
L’autorisation est accordée par site géographique
Une fois obtenue l’autorisation d’équipement(s) matériel(s) lourd(s) sur le fondement des nouveaux décrets à l’issue de la publication du PRS3 :
Concernant les sites autorisés par les précédents PRS, où plusieurs entités juridiques sont organisées sur un même site, l’ARS Île-de-France prévoit de délivrer une autorisation par entité.
Le seuil de trois EML s’appliquera cependant au site (et non par titulaire), et donc à l’ensemble de ces entités. Pour toute demande d’installation supplémentaire (sous le seuil des trois et au-delà), il sera demandé de fournir un document attestant d’une organisation et demande communes ou de l’accord de l’ensemble des opérateurs du site. Cette décision permettra un renouvellement des autorisations et une réorganisation progressive des groupes exerçant sur un même site.
Les nouveaux décrets formalisent la participation des détenteurs d’autorisation d’équipement matériel lourd à l’activité non programmée.
Ils formalisent la possibilité pour un détenteur d’une autorisation d’imagerie diagnostique de participer à la permanence des soins.
En fonction des besoins identifiés dans la zone concernée, l’Agence régionale de santé demande au titulaire de l’autorisation de participer à la permanence des soins. L’organisation territoriale de cette permanence peut s’appuyer sur le recours à des moyens de téléradiologie. La permanence peut être commune à plusieurs sites autorisés.
Les nouveaux décrets fixent des délais de rendu de résultats
Dès lors que le titulaire dispose d’au moins trois équipements d’imagerie en coupe sur le même site, il garantit, à la demande de l’Agence régionale de santé, la possibilité de réaliser des examens et d’en interpréter les résultats sur au moins un appareil d’imagerie par résonance magnétique nucléaire, pour des prises en charge urgentes et non programmées sur des plages de 12 heures les jours ouvrables.
Le nouveau décret relatif aux conditions d’implantation précise que le titulaire de l’autorisation dispose d’une procédure d’urgence formalisée, permettant la prise en charge du patient dans des délais compatibles avec l’impératif de sécurité.
|
Activité |
Activités |
Activités |
Activités |
|
Imagerie diagnostique |
Imagerie diagnostique (scanner, IRM) |
Le PRS2 et les deux procédures de besoins exceptionnels ont permis d’augmenter le taux d’équipement par million d’habitants dans les départements qui étaient encore sous-dotés en Île-de-France. Fin 2022, et malgré ces possibilités, il reste des zones moins bien pourvues en imagerie, principalement en grande couronne, dans les villes bénéficiant de médecine de recours (médecins généralistes ou spécialistes, maisons de santé pluriprofessionnelles (MSP), laboratoires) mais ne disposant pas d’offre d’imagerie en coupe. Les besoins sont principalement orientés sur ces zones.
Depuis 2020, les tensions démographiques sur le métier de manipulateurs en électroradiologie médicale (MERM) se sont intensifiées avec un nombre insuffisant de diplômés et de jeunes en formation. Les besoins sur cinq ans en ressources humaines vont croître puisque la réforme du régime d’autorisations va permettre le déploiement d’équipements supplémentaires qui nécessiteront le recrutement de manipulateurs en électroradiologie médicale. À noter que le recrutement en nombre suffisant de manipulateurs en électroradiologie médicale est gage de qualité et de sécurité dans la prise en charge des patients.
Les radiologues sont désormais souvent surspécialisés dans de nombreux domaines (imagerie de la femme, musculo-squelettique, neurologique, oncologique, etc.). Les besoins et les demandes d’examens évoluent également vers une imagerie d’expertise, et notamment pour les dépistages. Les plateaux d’imagerie devront ainsi permettre une prise en charge polyvalente et spécialisée. Les outils numériques, la téléexpertise et les logiciels d’intelligence artificielle doivent se développer pour permettre à tous les patients de bénéficier de ces compétences.
Une évolution des indications est attendue en imagerie cardiaque et dans le cadre des dépistages organisés des cancers. L’offre et le dimensionnement des plateaux d’imagerie devront permettre d’accompagner ces évolutions, notamment en s’adaptant aux nouvelles technologies (réalisation de score calcique, coroscanner, scanners à double énergie, basse dose, à comptage photonique, IRM cardiaque, outils d’intelligence artificielle, etc.) et en ayant accès aux formations nécessaires à ces pratiques.
Objectifs qualitatifs de l’offre de soins fixés
pour la durée de validité du PRS
Au-delà des conditions réglementaires décrites dans les décrets, des objectifs qualitatifs sont précisés afin de veiller à garantir une offre de soins de qualité et une prise en charge optimale des patients.
Les données suivies pour évaluer la mise en œuvre du PRS3 sont :
Déclinaison territoriale des objectifs qualitatifs
Le Val-de-Marne, bien que disposant d’un taux d’équipement au-dessus de la moyenne nationale en IRM et en scanner, a deux zones d’intervention prioritaire (ZIP) et une zone d’action complémentaire (ZAC) non pourvues en imagerie diagnostique, qui pourront faire l’objet d’une priorisation pour l’implantation de cette activité.
La Seine-et-Marne est identifiée comme une zone à pourvoir davantage en imagerie, afin de garantir un meilleur accès aux habitants et éviter les déplacements sur la petite couronne et Paris.
Les territoires sud et est du Val-d’Oise sont également des zones à prioriser pour les nouvelles implantations en raison de leur faible taux d’équipements par million d’habitants.
Quelques nouvelles implantations sont ouvertes sur les départements de Paris et des Hauts-de-Seine, afin de favoriser la continuité de l’offre de soins dans ces territoires et d’accompagner le développement des plateaux techniques : l’émergence de quelques nouveaux centres d’imagerie médicale sur des lieux de consultations multidisciplinaires et/ou des zones disposant d’une offre médicale potentiellement demandeuse d’examens contribuera à la prise en charge rapide des patients. Ces implantations doivent permettre d’assurer une offre de soins primaires complète et localisée afin de répondre aux besoins de la population.
objectifs quantitatifs de l’offre de soins (OQOS)
Activité de ressort de proximité
Tableau 1 : Photographie de l’existant autorisé à octobre 2023
|
Zones de répartition |
Type d’équipement |
Autorisations au 01/10/2023 |
Implantations au 01/10/2023 au sens des nouveaux décrets |
|
|
Appareils |
Implantations |
|||
|
Paris - petite couronne |
||||
|
75 |
scanner |
80 |
58 |
70 |
|
IRM |
104 |
58 |
||
|
92 |
scanner |
44 |
32 |
41 |
|
IRM |
50 |
38 |
||
|
93 |
scanner |
39 |
29 |
30 |
|
IRM |
44 |
28 |
||
|
94 |
scanner |
32 |
22 |
27 |
|
IRM |
36 |
21 |
||
|
Grande couronne |
||||
|
77 nord |
scanner |
19 |
15 |
17 |
|
IRM |
21 |
15 |
||
|
77 sud |
scanner |
12 |
9 |
14 |
|
IRM |
14 |
11 |
||
|
78 nord |
scanner |
14 |
11 |
14 |
|
IRM |
17 |
13 |
||
|
78 sud |
scanner |
15 |
11 |
14 |
|
IRM |
21 |
14 |
||
|
91 nord |
scanner |
16 |
13 |
13 |
|
IRM |
19 |
12 |
||
|
91 sud |
scanner |
13 |
11 |
15 |
|
IRM |
15 |
12 |
||
|
95 est |
scanner |
6 |
4 |
5 |
|
IRM |
6 |
4 |
||
|
95 ouest |
scanner |
8 |
6 |
8 |
|
IRM |
11 |
7 |
||
|
95 sud |
scanner |
14 |
10 |
10 |
|
IRM |
14 |
8 |
||
|
Total |
278 |
|||
Tableau 2 : Implantations cibles (OQOS)
|
Zones de répartition |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
|
|
Paris - petite couronne |
||
|
75 |
60 |
73 |
|
92 |
38 |
42 |
|
93 |
28 |
31 |
|
94 |
27 |
30 |
|
Grande couronne |
||
|
77 nord |
17 |
18 |
|
77 sud |
14 |
14 |
|
78 nord |
13 |
15 |
|
78 sud |
13 |
14 |
|
91 nord |
13 |
14 |
|
91 sud |
15 |
16 |
|
95 est |
5 |
6 |
|
95 ouest |
8 |
9 |
|
95 sud |
10 |
11 |
|
Total |
260 |
293 |
Fiche 1.24 / Caisson hyperbare
Une réduction significative de l’offre régionale de caissons d’oxygénothérapie hyperbare (OHB) s’est produite ces dernières décennies, avec la suppression de plusieurs équipements. Il ne subsiste actuellement qu’une seule installation monochambre en Île-de-France (installation ancienne dans les Hauts-de-Seine). Ce type d’équipement à vocation régionale doit être implanté dans des établissements aisément accessibles par voie routière et/ou aérienne (héliport), et disposant notamment d’une réanimation adulte et pédiatrique et de capacités mobiles d’urgence et de réanimation. La haute technicité et la nécessité de ressources humaines dûment formées ainsi que la garantie d’une permanence de soins dédiée sont des prérequis à la pratique de cette activité, a fortiori pour les indictions d’urgence.
Compte tenu d’une activité relativement faible vis-à-vis des autres régions françaises, une réflexion doit cependant être menée sur l’opportunité de développer cette offre.
|
Activité |
Activités |
Activités |
Activités |
|
Caisson hyperbare |
Caisson hyperbare |
Pendant la durée du PRS3, avant que ne soient menés des travaux concertés pour la juste évaluation des besoins, le nombre d’implantations (sites) n’a pas vocation à augmenter mais le nombre de caissons sur le site déjà doté pourrait se développer, notamment pour absorber un surplus d’activité potentielle liée à l’élargissement des séances afin de traiter des pathologies chroniques listées par les recommandations en vigueur, mais aussi pour garantir la continuité de l’offre en cas de maintenance et/ou dysfonctionnement de l’unique caisson existant.
En complément de l’analyse précise des données d’activités et du besoin en Île-de-France, la possibilité d’autoriser d’éventuels nouveaux sites reste à évaluer en fonction des capacités structurelles et en ressources humaines des opérateurs qui se porteraient offreurs de cette activité.
Caisson hyperbare d’oxygénothérapie
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
1 |
1 |
1 |
|
Zones de répartition |
Existant autorisé au 01/10/2023 |
Appareils cibles |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
1 |
1 |
2 |
Fiche 1.25 / Cyclotron à utilisation médicale
La radiothérapie est délivrée selon trois modalités : curiethérapie, irradiation en sources non scellées, radiothérapie externe.
La radiothérapie externe utilise différents types de particules ionisantes :
La protonthérapie est une technique de radiothérapie externe qui permet une irradiation très précise (pic de Bragg). Ainsi, elle limite les effets secondaires en réduisant l’irradiation autour du volume cible et permet d’augmenter la dose à la cible. Les protons sont générés par un cyclotron.
L’organisation est nationale avec trois sites en activité à Caen, Nice et Orsay :
|
Début activité de soins |
Source |
Salles de traitement |
|
|
Curie – Orsay |
1991 |
Haute énergie |
Y1 haute énergie ou basse énergie |
|
Y2 haute énergie |
|||
|
Gantry haute énergie |
|||
|
Lacassagne – Nice |
1991 |
Basse énergie |
1 salle |
|
2016 |
Haute énergie |
1 salle |
|
|
Baclesse – Caen |
Juillet 2018 |
Haute énergie |
1 salle |
Le modèle médico-économique fait l’objet de travaux au plan national (valorisation de l’anesthésie, de la pédiatrie et de certaines indications multipliant le temps d’utilisation de la salle).
Une réunion de concertation pluridisciplinaire (RCP) nationale de protonthérapie pour les indications pédiatriques est mise en place ainsi que des modalités de coordination entre les trois centres, dans l’objectif d’une meilleure couverture territoriale des besoins.
L’autorisation d’un cyclotron est directement liée à l’activité de traitement du cancer pour la modalité radiothérapie (autorisation de radiothérapie externe adulte et pédiatrique selon la réglementation précédente). Les décrets179Décrets n° 2022-689 et n° 2022-693 du 26 avril 2022 relatifs aux conditions d’implantation et techniques de fonctionnement de l’activité de soins de traitement du cancer. publiés en avril 2022 précisent les modalités d’organisation avec des spécificités pour la protonthérapie :
« Art. R. 6123-93-5. – I. – Lorsque le titulaire d’une autorisation de radiothérapie externe réalise des traitements avec la technique de protonthérapie, il dispose également sur le même site d’une autorisation de détenir un équipement matériel lourd de cyclotron à utilisation médicale…
I. – Lorsque le titulaire de radiothérapie externe réalise des traitements avec la technique de protonthérapie, il dispose également sur le même site d’une autorisation d’anesthésie ambulatoire prévue à l’article R. 6121-4.
Art. R. 6123-93-6. – I. – Par dérogation à l’article R. 6123-93, lorsque le titulaire de l’autorisation de radiothérapie oriente un patient vers un titulaire pratiquant la technique de protonthérapie, il peut contribuer, conjointement avec le titulaire pratiquant la protonthérapie, à la préparation du traitement de protonthérapie et à la coordination du suivi post-traitement de protonthérapie du patient dans le cadre d’une convention. Cette prise en charge partagée est mentionnée dans le dossier médical du patient. Elle est comptabilisée dans l’activité de traitement de radiothérapie des deux titulaires d’autorisation de radiothérapie externe concernés.
II. – Par dérogation à l’article R. 6123-91-4, lorsque le titulaire de l’autorisation de radiothérapie organise par voie de convention le déplacement de membres de son équipe de radiothérapie aux fins d’une co-utilisation de la technique de protonthérapie pour la prise en charge des patients qu’il traite, cette prise en charge est comptabilisée dans l’activité de traitement de radiothérapie des deux titulaires d’autorisation de radiothérapie externe concernés.
III. – Les conventions visées aux I et II du présent article prévoient les modalités de formation des équipes des deux titulaires à la prise en charge conjointe du patient en protonthérapie ou à la co-utilisation de l’équipement à la technique de protonthérapie… »Le site Curie d’Orsay est le premier site de protonthérapie en France. Il traite la majorité de la file active nationale, a des capacités de développement et porte des activités de recherche. Il n’y a pas à ce jour de projet de développer les techniques avec le carbone. Le plateau nécessite des évolutions avec un changement de cyclotron à anticiper.
|
Activité |
Activités |
Activités |
Activités |
|
Cyclotron à utilisation médicale |
Cyclotron |
La radiothérapie externe est utilisée chez 60 % des patients ayant un cancer, dont environ 1 % par protonthérapie180https://www.e-cancer.fr/Expertises-et-publications/Les-expertises-et-avis/Les-reponses-aux-saisines/2016.
Suivi d’activité
|
Orsay |
Nice |
Caen |
||||||
|
Hors opht |
Opht |
Total |
Hors opht |
Opht |
Total |
Hors opht |
Total |
|
|
Nb de patients 2018 |
330 |
381 |
711 |
80 |
222 |
302 |
29 |
1 042 |
|
Nb de séances |
9 940 |
1 780 |
11 720 |
2 460 |
1 706 |
4 166 |
730 |
16 616 |
|
Nb de patients 2019 |
321 |
359 |
680 |
|||||
|
Nb de séances |
8 717 |
2 229 |
10 946 |
|||||
|
Nb de patients 2020 |
303 |
311 |
614 |
|||||
|
Nb de séances |
8 038 |
1 910 |
9 948 |
|||||
|
Nb de patients 2021 |
341 |
320 |
661 |
|||||
|
Nb de séances |
9 002 |
2 141 |
11 143 |
|||||
|
Nb de patients 2022 |
324 |
429 |
753 |
|||||
|
Nb de séances |
9 109 |
2 773 |
11 882 |
|||||
Focus 2022
|
Orsay |
|||
|
Hors opht |
Opht |
Total |
|
|
Nb de patients 2022 |
324 |
429 |
753 |
|
Dont étrangers |
24 |
17 |
41 |
|
Dont enfants < 18 ans |
136 |
2 |
138 |
|
Dont anesthésie générale |
47 |
0 |
47 |
|
Nb de séances 2022 |
91 009 |
2 773 |
11 882 |
|
Dont étrangers |
613 |
174 |
787 |
|
Dont enfants < 18 ans |
3 521 |
8 |
3 529 |
|
Dont anesthésie générale |
979 |
0 |
979 |
Le rapport de l’INCa de juin 2016 « Protonthérapie, indications et capacité de traitement » précise les besoins, avec une estimation d’environ 2 000 patients par an en France.
Les indications dans le cadre de traitements de tumeurs bénignes ou malignes sont à ce jour restreintes et se situent chez l’enfant d’une part, pour protéger les organes à risque et plus globalement l’exposition aux rayonnements ionisants et leurs conséquences à long terme, et chez l’adulte d’autre part, pour des tumeurs situées en grande proximité d’organes à risque (œil, base du crâne, spinale…).
L’extension des indications est actuellement explorée dans le cadre d’études cliniques, soit en raison des avantages dosimétriques des protons et de la réduction de la toxicité, soit pour évaluer une escalade de la dose.
La protonthérapie est confrontée aux évolutions et progrès réalisés par les possibilités d’irradiation par photons. Cependant, le développement technologique de la protonthérapie (irradiation par balayage fin, techniques stéréotaxiques, microfaisceaux, etc.) fait que les avantages physiques des protons se maintiennent vis-à-vis des photons, à technique similaire.
Au total, il n’y a pas d’élargissement majeur à court terme du périmètre des indications. Les avantages physiques des protons se maintiendront vis-à-vis des photons, à technique similaire. L’augmentation d’activité porte sur une meilleure prise en compte des indications actuelles chez l’enfant et le jeune adulte ainsi que des tumeurs bénignes situées au sein ou à proximité d’organes critiques. Les besoins peuvent être considérés comme couverts avec les centres en place en France.
Objectifs qualitatifs de l’offre de soins fixés pour la durée de validité du PRS
L’organisation fédérant les trois centres français doit être encouragée afin de garantir la meilleure couverture des besoins et assurer, le cas échéant, l’augmentation des besoins.
Indicateur de suivi du PRS3 :
Les indications de traitement ne vont pas fortement augmenter dans les cinq ans à venir. Si une augmentation de capacité de traitement devait être discutée, au regard d’efforts de formation et d’investissement, il conviendrait de privilégier l’augmentation de capacité sur le centre existant.
Cyclotron à utilisation médicale
|
Zones de répartition |
Autorisations |
Implantations cibles (OQOS) |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
1 |
1 |
1 |
|
Zones de répartition |
Autorisations |
Appareils cibles |
|
|
Borne basse |
Borne haute |
||
|
Île-de-France |
1 |
1 |
1 |
Annexe – Arrêté de zonage
Arrêté n° 2023-171 portant délimitation des zones donnant lieu à la répartition des activités de soins et des équipements matériels lourds.
La directrice générale de l’agence régionale de santé d’Île-de-France
VU le Code de la santé publique et notamment les articles L. 1434-9 à L. 1434-11, R. 1434-30, R. 1434-31 et R. 1434-32 ;
VU le décret du 31 juillet 2021 portant nomination de Madame Amélie VERDIER Directrice générale de l’Agence régionale de santé d’Île-de-France à compter du 9 août 2021 ;
VU les propositions transmises par l’Agence régionale de santé d’Île-de-France en vue de recueillir les avis réglementaires requis ;
VU l’avis de la Commission spécialisée de l’organisation des soins (CSOS) de la Conférence régionale de la santé et de l’autonomie (CRSA) d’Île-de-France en date du 1er décembre 2022 ;
VU l’avis du Préfet de la Région d’Île-de-France en date du 23 janvier 2023 ;
CONSIDÉRANT que dans le cadre des travaux préparatoires du Projet régional de santé de 3e génération, l’Agence régionale de santé d’Île-de-France a proposé un nouveau découpage des zones de répartition des activités de soins et des équipements matériels lourds soumis à autorisation pour l’Île-de-France ;
que le découpage retenu tient compte d’une logique de gradation des soins conforme à l’esprit de la réforme des autorisations initiée par l’ordonnance n° 2021-583 du 12 mai 2021 ; qu’ont ainsi été définis trois niveaux de recours possibles – proximité, territorial et régional – pour les activités de soins et équipements matériels lourds soumis à autorisation, en fonction des besoins des patients et de la complexité des actes et des plateaux techniques ;
qu’à chaque niveau de recours correspond une zone de répartition des autorisations concernées ;
que les territoires d’intervention des dispositifs d’appui à la coordination (DAC) permettent de tenir compte des contraintes liées aux distances géographiques dans les départements de Seine-et-Marne, Yvelines, Essonne et Val-d’Oise, favorisant ainsi la cohérence des parcours de soins de proximité ;
CONSIDÉRANT que le découpage effectué retient :
- la reconnaissance de la région comme zone d’autorisation pour les activités de soins de recours régional et inter-régional ;
- le maintien du département comme unité de découpage géographique pour l’ensemble des activités de soins et équipements matériels lourds soumis à autorisation classés en niveau territorial ;
- l’apparition, uniquement pour les départements de Seine-et-Marne, Yvelines, Essonne et Val-d’Oise, d’infra-territoires calqués sur les territoires d’intervention des dispositifs d’appui à la coordination (DAC) pour les activités de soins classées en proximité, ces mêmes activités restant soumises à un découpage par département pour Paris et la proche couronne.
CONSIDÉRANT que cette proposition a fait l’objet d’échanges et de débats approfondis avec les membres de la Commission spécialisée de l’organisation des soins ;
que sur la base du principe de gradation en trois niveaux et du découpage présenté, a été défini, pour chaque activité de soins soumise à autorisation et pour les modalités de prises en charge associées, le niveau de recours le plus adapté ;
CONSIDÉRANT que la Commission spécialisée de l’organisation des soins réunie en séance le 1er décembre 2022 a émis un avis favorable au découpage présenté ;
que le Préfet de la Région d’Île-de-France a émis un avis favorable par courrier du 23 janvier 2023.
DÉCIDE
ARTICLE 1er : Les zones du schéma régional de santé donnant lieu à la répartition des activités de soins et des équipements matériels lourds visées au a) du 2° de l’article L. 1434-9 du Code de la santé publique sont :
Les listes des communes composant chaque zone de proximité de la grande couronne sont annexées au présent arrêté.
ARTICLE 2 : La répartition des activités de soins et équipements matériels lourds soumis à autorisation en activité régionale, territoriale ou de proximité est fixée dans le tableau annexé au présent arrêté.
ARTICLE 3 : Le présent arrêté sera opposable à la date d’entrée en vigueur du Projet régional de santé 2023-2028.
ARTICLE 4 : Un recours contre le présent arrêté peut être formé devant le tribunal administratif compétent dans les deux mois suivant sa publication.
ARTICLE 5 : Les Directeurs de l’Agence régionale de santé d’Île-de-France sont chargés, chacun en ce qui le concerne, de l’exécution de la présente décision, qui sera publiée au recueil des actes administratifs de la préfecture de région Île-de-France.
Fait à Saint-Denis, le 27 juin 2023
La Directrice générale de l’Agence
régionale de santé Île-de-France
Amélie VERDIER
ANNEXE 1 – Déclinaison du zonage par activité de soins et équipement matériel lourd autorisé
|
Activité |
Activités |
Activités |
Activités |
|
Imagerie diagnostique |
Imagerie diagnostique (scanner, IRM) |
||
|
Médecine |
Médecine adulte Médecine enfants et adolescents |
||
|
Chirurgie |
Chirurgie de l’adulte |
Chirurgie bariatrique Chirurgie pédiatrique |
Chirurgie cardiaque adulte Neurochirurgie adulte Chirurgie cardiaque pédiatrique Neurochirurgie pédiatrique |
|
Gynécologie-obstétrique-néonatalogie-réanimation néonatale |
Gynécologie-obstétrique (type I) Néonatalogie sans soins intensifs (type II a) Néonatalogie avec soins intensifs (type II b) Réanimation néonatale (type III) |
||
|
Psychiatrie |
|
Psychiatrie adulte Psychiatrie enfants et adolescents Psychiatrie périnatale |
|
|
Soins médicaux et de réadaptation |
Mention polyvalent Mention gériatrie |
Mention locomoteur Mention système nerveux Mention cardio-vasculaire Mention pneumologie Mention système digestif, endocrinologie, diabétologie, nutrition Mention conduites addictives |
Mention brûlés |
|
Soins médicaux et de réadaptation Modalité pédiatrie |
Mention enfants et adolescents Mention jeunes enfants, enfants et adolescents |
||
|
Soins médicaux et de réadaptation Modalité cancers |
Mention oncologie |
Mention onco-hématologie |
|
|
Activité de médecine nucléaire |
Médecine nucléaire Mention A |
Médecine nucléaire Mention B |
|
|
Soins de longue durée |
|
Soins de longue durée |
|
|
Greffe d’organe et greffe de cellules hématopoïétiques |
|
Greffe adulte Greffe pédiatrique |
|
|
Traitement des grands brûlés |
|
|
Traitement des grands brûlés |
|
Activité interventionnelle sous imagerie médicale en cardiologie |
Modalité Cardiopathies ischémiques et structurelles de l’adulte |
Modalité Rythmologie interventionnelle Mention A |
Modalité Rythmologie interventionnelle Mention B Modalité Rythmologie interventionnelle Mention C Modalité Rythmologie interventionnelle Mention D Modalité Cardiopathies congénitales hors rythmologie Mention A Modalité Cardiopathies congénitales hors rythmologie Mention B |
|
Activité interventionnelle sous imagerie médicale en neuroradiologie |
|
Activité interventionnelle sous imagerie médicale en neuroradiologie Mention A |
Activité interventionnelle sous imagerie médicale en neuroradiologie Mention B |
|
Médecine d’urgence |
Service d’accueil des urgences adultes Service d’accueil des urgences pédiatriques Structure mobile d’urgence et de réanimation (SMUR) adulte |
Services d’aide médicale urgente (SAMU adulte et SAMU pédiatrique) SMUR pédiatrique |
|
|
Soins critiques adultes |
Soins intensifs de cardiologie |
Réanimation et soins intensifs polyvalents, et de spécialité le cas échéant Soins intensifs polyvalents dérogatoires Soins intensifs de neurologie vasculaire Soins intensifs d’hématologie |
|
|
Soins critiques pédiatriques |
Soins intensifs pédiatriques polyvalents dérogatoires |
Réanimation de recours et soins intensifs pédiatriques polyvalents, et de spécialité le cas échéant Réanimation et soins intensifs polyvalents pédiatriques, et de spécialité le cas échéant Soins intensifs pédiatriques d’hématologie |
|
|
Traitement de l’insuffisance rénale chronique par épuration rénale (IRC) |
Dialyse à domicile (hémodialyse et dialyse péritonéale) Autodialyse simple ou assistée dans des lieux dédiés (UAD) Unités de dialyse médicalisée (UDM) Hémodialyse (HD) en centre |
||
|
Activités cliniques et biologique d’assistance médicale à la procréation (AMP) AMP activité biologique |
Préparation et conservation du sperme en vue d’insémination artificielle Activités relatives à la fécondation in vitro sans ou avec micromanipulation Conservation des embryons en vue de projet parental Conservation des embryons en vue de leur accueil et mise en œuvre de celui-ci Conservation à usage autologue des gamètes et tissus germinaux Conservation des gamètes en vue de la réalisation ultérieure d’une AMP |
Recueil, préparation, conservation et mise à disposition du sperme en vue Préparation, conservation et mise à disposition d’ovocytes en vue d’un don |
|
|
AMP activité clinique |
Prélèvement d’ovocytes en vue d’une AMP Prélèvement de spermatozoïdes Transfert des embryons en vue de leur implantation Mise en œuvre de l’accueil des embryons Prélèvement d’ovocytes en vue de leur conservation pour la réalisation ultérieure d’une AMP |
Prélèvement d’ovocytes en vue d’un don |
|
|
Diagnostic prénatal (DPN) |
Examens de biochimie portant sur les marqueurs sériques maternels |
Examens de cytogénétique, y compris les examens moléculaires appliqués à la cytogénétique Examens de génétique moléculaire Examens en vue du diagnostic de maladies infectieuses Examens de biochimie fœtale à visée diagnostique Examens de génétique portant sur l’ADN fœtal libre circulant dans le sang maternel |
|
|
Soins de traitement du cancer |
Modalité Chirurgie oncologique adulte |
Modalité Chirurgie oncologique adulte |
|
|
Modalité Chirurgie des cancers |
Mentions A1 et B1_ chirurgie oncologique viscérale et digestive |
Mentions A2 et B2_ chirurgie oncologique thoracique |
|
|
Soins de traitement du cancer Modalité Chirurgie des cancers |
Mentions A3 et B3_ chirurgie oncologique de la sphère oro-rhino-laryngée, cervico-faciale et maxillo-faciale, dont la chirurgie du cancer de la thyroïde Mention A4_ chirurgie oncologie urologique Mentions A5 et B5_ chirurgie oncologique gynécologique Mention A6_ chirurgie oncologique mammaire Mention A7_chirurgie oncologique indifférenciée |
Mention B4_ chirurgie oncologique urologique complexe, comprenant les pratiques de chirurgie des cancers avec atteinte vasculaire ou lombo-aortique Modalité Chirurgie oncologique Mention C Enfants et adolescents de moins de 18 ans |
|
|
Soins de traitement du cancer Modalité Radiothérapie externe, curiethérapie |
Mention A Radiothérapie externe chez |
Mention B Curiethérapie chez l’adulte Mention C Radiothérapie externe, curiethérapie |
|
|
Soins de traitement du cancer Modalité Traitements médicamenteux systémiques du cancer |
Mention A Traitements médicamenteux systémiques du cancer chez l’adulte hors chimiothérapies intensives Mention B Traitements médicamenteux systémiques du cancer chez l’adulte |
Mention C assurant les traitements médicamenteux systémiques du cancer chez l’enfant et l’adolescent de moins de 18 ans |
|
|
Examen des caractéristiques génétiques d’une personne ou identification d’une personne par empreintes génétiques à des fins médicales |
Cytogénétique, Génétique moléculaire |
||
|
Hospitalisation à domicile (HAD) |
HAD socle |
HAD de réadaptation HAD ante et post-partum |
HAD enfants de moins de 3 ans |
|
Radiologie interventionnelle |
Radiologie interventionnelle Mention A |
Radiologie interventionnelle Mention B Radiologie interventionnelle Mention C Radiologie interventionnelle Mention D |
|
|
Imagerie diagnostique |
Appareils d’imagerie par résonance magnétique nucléaire à utilisation médicale (IRM) Scanographes à utilisation médicale |
||
|
Caisson hyperbare |
|
|
Caisson hyperbare |
|
Cyclotron à utilisation médicale |
|
|
Cyclotron |
|
Permanence des soins en établissement de santé (PDSES) |
Permanence des soins en établissement de santé. Toutefois, pour la permanence des soins dans certaines activités, la couverture du besoin pourra être évaluée à l’échelle de la région |
ANNEXE 2 - Zones de proximité - Grande couronne : référencement par département, par zone de proximité et par commune
|
DÉPARTEMENT PAR NUMÉRO |
DÉPARTEMENT PAR NOM |
CODE |
COMMUNE |
DÉNOMINATION DU TERRITOIRE DE PROXIMITÉ |
|
77 |
SEINE-ET-MARNE |
77002 |
Amillis |
77 nord |
|
77 |
SEINE-ET-MARNE |
77005 |
Annet-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77008 |
Armentières-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77013 |
Aulnoy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77018 |
Bailly-Romainvilliers |
77 nord |
|
77 |
SEINE-ET-MARNE |
77023 |
Barcy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77024 |
Bassevelle |
77 nord |
|
77 |
SEINE-ET-MARNE |
77030 |
Bellot |
77 nord |
|
77 |
SEINE-ET-MARNE |
77031 |
Bernay-Vilbert |
77 nord |
|
77 |
SEINE-ET-MARNE |
77032 |
Beton-Bazoches |
77 nord |
|
77 |
SEINE-ET-MARNE |
77042 |
Boissy-le-Châtel |
77 nord |
|
77 |
SEINE-ET-MARNE |
77043 |
Boitron |
77 nord |
|
77 |
SEINE-ET-MARNE |
77047 |
Bouleurs |
77 nord |
|
77 |
SEINE-ET-MARNE |
77049 |
Boutigny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77055 |
Brou-sur-Chantereine |
77 nord |
|
77 |
SEINE-ET-MARNE |
77057 |
Bussières |
77 nord |
|
77 |
SEINE-ET-MARNE |
77058 |
Bussy-Saint-Georges |
77 nord |
|
77 |
SEINE-ET-MARNE |
77059 |
Bussy-Saint-Martin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77062 |
Carnetin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77070 |
Chailly-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77075 |
Chalifert |
77 nord |
|
77 |
SEINE-ET-MARNE |
77077 |
Chambry |
77 nord |
|
77 |
SEINE-ET-MARNE |
77078 |
Chamigny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77083 |
Champs-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77084 |
Changis-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77085 |
Chanteloup-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77094 |
Charmentray |
77 nord |
|
77 |
SEINE-ET-MARNE |
77095 |
Charny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77097 |
Chartronges |
77 nord |
|
77 |
SEINE-ET-MARNE |
77104 |
Châtres |
77 nord |
|
77 |
SEINE-ET-MARNE |
77335 |
Chauconin-Neufmontiers |
77 nord |
|
77 |
SEINE-ET-MARNE |
77106 |
Chauffry |
77 nord |
|
77 |
SEINE-ET-MARNE |
77107 |
Chaumes-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77108 |
Chelles |
77 nord |
|
77 |
SEINE-ET-MARNE |
77111 |
Chessy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77113 |
Chevru |
77 nord |
|
77 |
SEINE-ET-MARNE |
77114 |
Chevry-Cossigny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77116 |
Choisy-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77117 |
Citry |
77 nord |
|
77 |
SEINE-ET-MARNE |
77118 |
Claye-Souilly |
77 nord |
|
77 |
SEINE-ET-MARNE |
77120 |
Cocherel |
77 nord |
|
77 |
SEINE-ET-MARNE |
77121 |
Collégien |
77 nord |
|
77 |
SEINE-ET-MARNE |
77123 |
Compans |
77 nord |
|
77 |
SEINE-ET-MARNE |
77124 |
Conches-sur-Gondoire |
77 nord |
|
77 |
SEINE-ET-MARNE |
77125 |
Condé-Sainte-Libiaire |
77 nord |
|
77 |
SEINE-ET-MARNE |
77126 |
Congis-sur-Thérouanne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77128 |
Couilly-Pont-aux-Dames |
77 nord |
|
77 |
SEINE-ET-MARNE |
77129 |
Coulombs-en-Valois |
77 nord |
|
77 |
SEINE-ET-MARNE |
77130 |
Coulommes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77131 |
Coulommiers |
77 nord |
|
77 |
SEINE-ET-MARNE |
77132 |
Coupvray |
77 nord |
|
77 |
SEINE-ET-MARNE |
77135 |
Courpalay |
77 nord |
|
77 |
SEINE-ET-MARNE |
77136 |
Courquetaine |
77 nord |
|
77 |
SEINE-ET-MARNE |
77139 |
Courtry |
77 nord |
|
77 |
SEINE-ET-MARNE |
77141 |
Coutevroult |
77 nord |
|
77 |
SEINE-ET-MARNE |
77142 |
Crécy-la-Chapelle |
77 nord |
|
77 |
SEINE-ET-MARNE |
77143 |
Crégy-lès-Meaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77144 |
Crèvecœur-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77146 |
Croissy-Beaubourg |
77 nord |
|
77 |
SEINE-ET-MARNE |
77148 |
Crouy-sur-Ourcq |
77 nord |
|
77 |
SEINE-ET-MARNE |
77150 |
Cuisy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77151 |
Dagny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77153 |
Dammartin-en-Goële |
77 nord |
|
77 |
SEINE-ET-MARNE |
77154 |
Dammartin-sur-Tigeaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77155 |
Dampmart |
77 nord |
|
77 |
SEINE-ET-MARNE |
77157 |
Dhuisy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77162 |
Doue |
77 nord |
|
77 |
SEINE-ET-MARNE |
77163 |
Douy-la-Ramée |
77 nord |
|
77 |
SEINE-ET-MARNE |
77169 |
Émerainville |
77 nord |
|
77 |
SEINE-ET-MARNE |
77171 |
Esbly |
77 nord |
|
77 |
SEINE-ET-MARNE |
77173 |
Étrépilly |
77 nord |
|
77 |
SEINE-ET-MARNE |
77176 |
Faremoutiers |
77 nord |
|
77 |
SEINE-ET-MARNE |
77177 |
Favières |
77 nord |
|
77 |
SEINE-ET-MARNE |
77180 |
Férolles-Attilly |
77 nord |
|
77 |
SEINE-ET-MARNE |
77181 |
Ferrières-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77192 |
Fontenay-Trésigny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77193 |
Forfry |
77 nord |
|
77 |
SEINE-ET-MARNE |
77196 |
Fresnes-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77199 |
Fublaines |
77 nord |
|
77 |
SEINE-ET-MARNE |
77203 |
Germigny-l’Évêque |
77 nord |
|
77 |
SEINE-ET-MARNE |
77204 |
Germigny-sous-Coulombs |
77 nord |
|
77 |
SEINE-ET-MARNE |
77205 |
Gesvres-le-Chapitre |
77 nord |
|
77 |
SEINE-ET-MARNE |
77206 |
Giremoutiers |
77 nord |
|
77 |
SEINE-ET-MARNE |
77209 |
Gouvernes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77214 |
Gressy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77215 |
Gretz-Armainvilliers |
77 nord |
|
77 |
SEINE-ET-MARNE |
77219 |
Guérard |
77 nord |
|
77 |
SEINE-ET-MARNE |
77221 |
Guermantes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77224 |
Hautefeuille |
77 nord |
|
77 |
SEINE-ET-MARNE |
77228 |
Hondevilliers |
77 nord |
|
77 |
SEINE-ET-MARNE |
77231 |
Isles-les-Meldeuses |
77 nord |
|
77 |
SEINE-ET-MARNE |
77232 |
Isles-lès-Villenoy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77233 |
Iverny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77234 |
Jablines |
77 nord |
|
77 |
SEINE-ET-MARNE |
77235 |
Jaignes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77237 |
Jossigny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77238 |
Jouarre |
77 nord |
|
77 |
SEINE-ET-MARNE |
77240 |
Jouy-sur-Morin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77241 |
Juilly |
77 nord |
|
77 |
SEINE-ET-MARNE |
77063 |
La Celle-sur-Morin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77087 |
La Chapelle-Iger |
77 nord |
|
77 |
SEINE-ET-MARNE |
77093 |
La Chapelle-Moutils |
77 nord |
|
77 |
SEINE-ET-MARNE |
77182 |
La Ferté-Gaucher |
77 nord |
|
77 |
SEINE-ET-MARNE |
77183 |
La Ferté-sous-Jouarre |
77 nord |
|
77 |
SEINE-ET-MARNE |
77225 |
La Haute-Maison |
77 nord |
|
77 |
SEINE-ET-MARNE |
77229 |
La Houssaye-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77472 |
La Trétoire |
77 nord |
|
77 |
SEINE-ET-MARNE |
77243 |
Lagny-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77291 |
Le Mesnil-Amelot |
77 nord |
|
77 |
SEINE-ET-MARNE |
77363 |
Le Pin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77364 |
Le Plessis-aux-Bois |
77 nord |
|
77 |
SEINE-ET-MARNE |
77365 |
Le Plessis-Feu-Aussoux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77366 |
Le Plessis-l’Évêque |
77 nord |
|
77 |
SEINE-ET-MARNE |
77367 |
Le Plessis-Placy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77091 |
Les Chapelles-Bourbon |
77 nord |
|
77 |
SEINE-ET-MARNE |
77247 |
Lescherolles |
77 nord |
|
77 |
SEINE-ET-MARNE |
77248 |
Lesches |
77 nord |
|
77 |
SEINE-ET-MARNE |
77249 |
Lésigny |
77 nord |
|
77 |
SEINE-ET-MARNE |
77250 |
Leudon-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77254 |
Liverdy-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77257 |
Lizy-sur-Ourcq |
77 nord |
|
77 |
SEINE-ET-MARNE |
77258 |
Lognes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77259 |
Longperrier |
77 nord |
|
77 |
SEINE-ET-MARNE |
77264 |
Lumigny-Nesles-Ormeaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77265 |
Luzancy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77268 |
Magny-le-Hongre |
77 nord |
|
77 |
SEINE-ET-MARNE |
77270 |
Maisoncelles-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77273 |
Marchémoret |
77 nord |
|
77 |
SEINE-ET-MARNE |
77274 |
Marcilly |
77 nord |
|
77 |
SEINE-ET-MARNE |
77276 |
Mareuil-lès-Meaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77277 |
Marles-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77278 |
Marolles-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77280 |
Mary-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77281 |
Mauperthuis |
77 nord |
|
77 |
SEINE-ET-MARNE |
77282 |
Mauregard |
77 nord |
|
77 |
SEINE-ET-MARNE |
77283 |
May-en-Multien |
77 nord |
|
77 |
SEINE-ET-MARNE |
77284 |
Meaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77287 |
Meilleray |
77 nord |
|
77 |
SEINE-ET-MARNE |
77290 |
Méry-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77292 |
Messy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77294 |
Mitry-Mory |
77 nord |
|
77 |
SEINE-ET-MARNE |
77300 |
Montceaux-lès-Meaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77303 |
Montdauphin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77304 |
Montenils |
77 nord |
|
77 |
SEINE-ET-MARNE |
77307 |
Montévrain |
77 nord |
|
77 |
SEINE-ET-MARNE |
77308 |
Montgé-en-Goële |
77 nord |
|
77 |
SEINE-ET-MARNE |
77309 |
Monthyon |
77 nord |
|
77 |
SEINE-ET-MARNE |
77314 |
Montolivet |
77 nord |
|
77 |
SEINE-ET-MARNE |
77315 |
Montry |
77 nord |
|
77 |
SEINE-ET-MARNE |
77318 |
Mortcerf |
77 nord |
|
77 |
SEINE-ET-MARNE |
77320 |
Mouroux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77322 |
Moussy-le-Neuf |
77 nord |
|
77 |
SEINE-ET-MARNE |
77323 |
Moussy-le-Vieux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77330 |
Nanteuil-lès-Meaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77331 |
Nanteuil-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77332 |
Nantouillet |
77 nord |
|
77 |
SEINE-ET-MARNE |
77336 |
Neufmoutiers-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77337 |
Noisiel |
77 nord |
|
77 |
SEINE-ET-MARNE |
77343 |
Ocquerre |
77 nord |
|
77 |
SEINE-ET-MARNE |
77344 |
Oissery |
77 nord |
|
77 |
SEINE-ET-MARNE |
77345 |
Orly-sur-Morin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77349 |
Othis |
77 nord |
|
77 |
SEINE-ET-MARNE |
77350 |
Ozoir-la-Ferrière |
77 nord |
|
77 |
SEINE-ET-MARNE |
77358 |
Penchard |
77 nord |
|
77 |
SEINE-ET-MARNE |
77360 |
Pézarches |
77 nord |
|
77 |
SEINE-ET-MARNE |
77361 |
Pierre-Levée |
77 nord |
|
77 |
SEINE-ET-MARNE |
77369 |
Poincy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77371 |
Pommeuse |
77 nord |
|
77 |
SEINE-ET-MARNE |
77372 |
Pomponne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77373 |
Pontault-Combault |
77 nord |
|
77 |
SEINE-ET-MARNE |
77374 |
Pontcarré |
77 nord |
|
77 |
SEINE-ET-MARNE |
77376 |
Précy-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77377 |
Presles-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77380 |
Puisieux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77382 |
Quincy-Voisins |
77 nord |
|
77 |
SEINE-ET-MARNE |
77385 |
Rebais |
77 nord |
|
77 |
SEINE-ET-MARNE |
77388 |
Reuil-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77390 |
Roissy-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77392 |
Rouvres |
77 nord |
|
77 |
SEINE-ET-MARNE |
77393 |
Rozay-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77397 |
Saâcy-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77398 |
Sablonnières |
77 nord |
|
77 |
SEINE-ET-MARNE |
77400 |
Saint-Augustin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77402 |
Saint-Barthélemy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77405 |
Saint-Cyr-sur-Morin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77406 |
Saint-Denis-lès-Rebais |
77 nord |
|
77 |
SEINE-ET-MARNE |
77401 |
Sainte-Aulde |
77 nord |
|
77 |
SEINE-ET-MARNE |
77408 |
Saint-Fiacre |
77 nord |
|
77 |
SEINE-ET-MARNE |
77411 |
Saint-Germain-sous-Doue |
77 nord |
|
77 |
SEINE-ET-MARNE |
77413 |
Saint-Germain-sur-Morin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77415 |
Saint-Jean-les-Deux-Jumeaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77417 |
Saint-Léger |
77 nord |
|
77 |
SEINE-ET-MARNE |
77420 |
Saint-Mard |
77 nord |
|
77 |
SEINE-ET-MARNE |
77423 |
Saint-Martin-des-Champs |
77 nord |
|
77 |
SEINE-ET-MARNE |
77427 |
Saint-Mesmes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77429 |
Saint-Ouen-sur-Morin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77430 |
Saint-Pathus |
77 nord |
|
77 |
SEINE-ET-MARNE |
77432 |
Saint-Rémy-la-Vanne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77433 |
Saints |
77 nord |
|
77 |
SEINE-ET-MARNE |
77436 |
Saint-Siméon |
77 nord |
|
77 |
SEINE-ET-MARNE |
77437 |
Saint-Soupplets |
77 nord |
|
77 |
SEINE-ET-MARNE |
77438 |
Saint-Thibault-des-Vignes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77440 |
Sammeron |
77 nord |
|
77 |
SEINE-ET-MARNE |
77443 |
Sancy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77448 |
Sept-Sorts |
77 nord |
|
77 |
SEINE-ET-MARNE |
77449 |
Serris |
77 nord |
|
77 |
SEINE-ET-MARNE |
77451 |
Signy-Signets |
77 nord |
|
77 |
SEINE-ET-MARNE |
77460 |
Tancrou |
77 nord |
|
77 |
SEINE-ET-MARNE |
77462 |
Thieux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77464 |
Thorigny-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77466 |
Tigeaux |
77 nord |
|
77 |
SEINE-ET-MARNE |
77468 |
Torcy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77469 |
Touquin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77470 |
Tournan-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77474 |
Trilbardou |
77 nord |
|
77 |
SEINE-ET-MARNE |
77475 |
Trilport |
77 nord |
|
77 |
SEINE-ET-MARNE |
77476 |
Trocy-en-Multien |
77 nord |
|
77 |
SEINE-ET-MARNE |
77478 |
Ussy-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77479 |
Vaires-sur-Marne |
77 nord |
|
77 |
SEINE-ET-MARNE |
77483 |
Varreddes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77484 |
Vaucourtois |
77 nord |
|
77 |
SEINE-ET-MARNE |
77486 |
Vaudoy-en-Brie |
77 nord |
|
77 |
SEINE-ET-MARNE |
77490 |
Vendrest |
77 nord |
|
77 |
SEINE-ET-MARNE |
77492 |
Verdelot |
77 nord |
|
77 |
SEINE-ET-MARNE |
77498 |
Vignely |
77 nord |
|
77 |
SEINE-ET-MARNE |
77505 |
Villemareuil |
77 nord |
|
77 |
SEINE-ET-MARNE |
77508 |
Villeneuve-le-Comte |
77 nord |
|
77 |
SEINE-ET-MARNE |
77510 |
Villeneuve-Saint-Denis |
77 nord |
|
77 |
SEINE-ET-MARNE |
77511 |
Villeneuve-sous-Dammartin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77512 |
Villeneuve-sur-Bellot |
77 nord |
|
77 |
SEINE-ET-MARNE |
77513 |
Villenoy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77514 |
Villeparisis |
77 nord |
|
77 |
SEINE-ET-MARNE |
77515 |
Villeroy |
77 nord |
|
77 |
SEINE-ET-MARNE |
77517 |
Villevaudé |
77 nord |
|
77 |
SEINE-ET-MARNE |
77521 |
Villiers-sur-Morin |
77 nord |
|
77 |
SEINE-ET-MARNE |
77525 |
Vinantes |
77 nord |
|
77 |
SEINE-ET-MARNE |
77526 |
Vincy-Manœuvre |
77 nord |
|
77 |
SEINE-ET-MARNE |
77527 |
Voinsles |
77 nord |
|
77 |
SEINE-ET-MARNE |
77529 |
Voulangis |
77 nord |
|
77 |
SEINE-ET-MARNE |
77001 |
Achères-la-Forêt |
77 sud |
|
77 |
SEINE-ET-MARNE |
77003 |
Amponville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77004 |
Andrezel |
77 sud |
|
77 |
SEINE-ET-MARNE |
77006 |
Arbonne-la-Forêt |
77 sud |
|
77 |
SEINE-ET-MARNE |
77007 |
Argentières |
77 sud |
|
77 |
SEINE-ET-MARNE |
77009 |
Arville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77010 |
Aubepierre-Ozouer-le-Repos |
77 sud |
|
77 |
SEINE-ET-MARNE |
77011 |
Aufferville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77012 |
Augers-en-Brie |
77 sud |
|
77 |
SEINE-ET-MARNE |
77014 |
Avon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77015 |
Baby |
77 sud |
|
77 |
SEINE-ET-MARNE |
77016 |
Bagneaux-sur-Loing |
77 sud |
|
77 |
SEINE-ET-MARNE |
77019 |
Balloy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77020 |
Bannost-Villegagnon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77021 |
Barbey |
77 sud |
|
77 |
SEINE-ET-MARNE |
77022 |
Barbizon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77025 |
Bazoches-lès-Bray |
77 sud |
|
77 |
SEINE-ET-MARNE |
77026 |
Beauchery-Saint-Martin |
77 sud |
|
77 |
SEINE-ET-MARNE |
77027 |
Beaumont-du-Gâtinais |
77 sud |
|
77 |
SEINE-ET-MARNE |
77029 |
Beauvoir |
77 sud |
|
77 |
SEINE-ET-MARNE |
77033 |
Bezalles |
77 sud |
|
77 |
SEINE-ET-MARNE |
77034 |
Blandy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77035 |
Blennes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77036 |
Boisdon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77037 |
Bois-le-Roi |
77 sud |
|
77 |
SEINE-ET-MARNE |
77038 |
Boissettes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77039 |
Boissise-la-Bertrand |
77 sud |
|
77 |
SEINE-ET-MARNE |
77040 |
Boissise-le-Roi |
77 sud |
|
77 |
SEINE-ET-MARNE |
77041 |
Boissy-aux-Cailles |
77 sud |
|
77 |
SEINE-ET-MARNE |
77044 |
Bombon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77045 |
Bougligny |
77 sud |
|
77 |
SEINE-ET-MARNE |
77046 |
Boulancourt |
77 sud |
|
77 |
SEINE-ET-MARNE |
77048 |
Bourron-Marlotte |
77 sud |
|
77 |
SEINE-ET-MARNE |
77050 |
Bransles |
77 sud |
|
77 |
SEINE-ET-MARNE |
77051 |
Bray-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77052 |
Bréau |
77 sud |
|
77 |
SEINE-ET-MARNE |
77053 |
Brie-Comte-Robert |
77 sud |
|
77 |
SEINE-ET-MARNE |
77056 |
Burcy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77060 |
Buthiers |
77 sud |
|
77 |
SEINE-ET-MARNE |
77061 |
Cannes-Écluse |
77 sud |
|
77 |
SEINE-ET-MARNE |
77065 |
Cély |
77 sud |
|
77 |
SEINE-ET-MARNE |
77066 |
Cerneux |
77 sud |
|
77 |
SEINE-ET-MARNE |
77067 |
Cesson |
77 sud |
|
77 |
SEINE-ET-MARNE |
77068 |
Cessoy-en-Montois |
77 sud |
|
77 |
SEINE-ET-MARNE |
77069 |
Chailly-en-Bière |
77 sud |
|
77 |
SEINE-ET-MARNE |
77071 |
Chaintreaux |
77 sud |
|
77 |
SEINE-ET-MARNE |
77072 |
Chalautre-la-Grande |
77 sud |
|
77 |
SEINE-ET-MARNE |
77073 |
Chalautre-la-Petite |
77 sud |
|
77 |
SEINE-ET-MARNE |
77076 |
Chalmaison |
77 sud |
|
77 |
SEINE-ET-MARNE |
77079 |
Champagne-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77080 |
Champcenest |
77 sud |
|
77 |
SEINE-ET-MARNE |
77081 |
Champdeuil |
77 sud |
|
77 |
SEINE-ET-MARNE |
77082 |
Champeaux |
77 sud |
|
77 |
SEINE-ET-MARNE |
77096 |
Chartrettes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77098 |
Châteaubleau |
77 sud |
|
77 |
SEINE-ET-MARNE |
77099 |
Château-Landon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77101 |
Châtenay-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77102 |
Châtenoy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77103 |
Châtillon-la-Borde |
77 sud |
|
77 |
SEINE-ET-MARNE |
77109 |
Chenoise-Cucharmoy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77110 |
Chenou |
77 sud |
|
77 |
SEINE-ET-MARNE |
77112 |
Chevrainvilliers |
77 sud |
|
77 |
SEINE-ET-MARNE |
77115 |
Chevry-en-Sereine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77119 |
Clos-Fontaine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77122 |
Combs-la-Ville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77127 |
Coubert |
77 sud |
|
77 |
SEINE-ET-MARNE |
77133 |
Courcelles-en-Bassée |
77 sud |
|
77 |
SEINE-ET-MARNE |
77134 |
Courchamp |
77 sud |
|
77 |
SEINE-ET-MARNE |
77137 |
Courtacon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77138 |
Courtomer |
77 sud |
|
77 |
SEINE-ET-MARNE |
77140 |
Coutençon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77145 |
Crisenoy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77152 |
Dammarie-les-Lys |
77 sud |
|
77 |
SEINE-ET-MARNE |
77156 |
Darvault |
77 sud |
|
77 |
SEINE-ET-MARNE |
77158 |
Diant |
77 sud |
|
77 |
SEINE-ET-MARNE |
77159 |
Donnemarie-Dontilly |
77 sud |
|
77 |
SEINE-ET-MARNE |
77161 |
Dormelles |
77 sud |
|
77 |
SEINE-ET-MARNE |
77164 |
Échouboulains |
77 sud |
|
77 |
SEINE-ET-MARNE |
77167 |
Égligny |
77 sud |
|
77 |
SEINE-ET-MARNE |
77168 |
Égreville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77172 |
Esmans |
77 sud |
|
77 |
SEINE-ET-MARNE |
77174 |
Everly |
77 sud |
|
77 |
SEINE-ET-MARNE |
77175 |
Évry-Grégy-sur-Yerre |
77 sud |
|
77 |
SEINE-ET-MARNE |
77178 |
Faÿ-lès-Nemours |
77 sud |
|
77 |
SEINE-ET-MARNE |
77179 |
Féricy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77184 |
Flagy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77185 |
Fleury-en-Bière |
77 sud |
|
77 |
SEINE-ET-MARNE |
77186 |
Fontainebleau |
77 sud |
|
77 |
SEINE-ET-MARNE |
77187 |
Fontaine-Fourches |
77 sud |
|
77 |
SEINE-ET-MARNE |
77188 |
Fontaine-le-Port |
77 sud |
|
77 |
SEINE-ET-MARNE |
77190 |
Fontains |
77 sud |
|
77 |
SEINE-ET-MARNE |
77191 |
Fontenailles |
77 sud |
|
77 |
SEINE-ET-MARNE |
77194 |
Forges |
77 sud |
|
77 |
SEINE-ET-MARNE |
77195 |
Fouju |
77 sud |
|
77 |
SEINE-ET-MARNE |
77197 |
Frétoy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77198 |
Fromont |
77 sud |
|
77 |
SEINE-ET-MARNE |
77200 |
Garentreville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77201 |
Gastins |
77 sud |
|
77 |
SEINE-ET-MARNE |
77207 |
Gironville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77208 |
Gouaix |
77 sud |
|
77 |
SEINE-ET-MARNE |
77211 |
Grandpuits-Bailly-Carrois |
77 sud |
|
77 |
SEINE-ET-MARNE |
77212 |
Gravon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77216 |
Grez-sur-Loing |
77 sud |
|
77 |
SEINE-ET-MARNE |
77217 |
Grisy-Suisnes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77218 |
Grisy-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77220 |
Guercheville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77222 |
Guignes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77223 |
Gurcy-le-Châtel |
77 sud |
|
77 |
SEINE-ET-MARNE |
77226 |
Héricy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77227 |
Hermé |
77 sud |
|
77 |
SEINE-ET-MARNE |
77230 |
Ichy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77236 |
Jaulnes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77239 |
Jouy-le-Châtel |
77 sud |
|
77 |
SEINE-ET-MARNE |
77242 |
Jutigny |
77 sud |
|
77 |
SEINE-ET-MARNE |
77054 |
La Brosse-Montceaux |
77 sud |
|
77 |
SEINE-ET-MARNE |
77086 |
La Chapelle-Gauthier |
77 sud |
|
77 |
SEINE-ET-MARNE |
77088 |
La Chapelle-la-Reine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77089 |
La Chapelle-Rablais |
77 sud |
|
77 |
SEINE-ET-MARNE |
77090 |
La Chapelle-Saint-Sulpice |
77 sud |
|
77 |
SEINE-ET-MARNE |
77147 |
La Croix-en-Brie |
77 sud |
|
77 |
SEINE-ET-MARNE |
77202 |
La Genevraye |
77 sud |
|
77 |
SEINE-ET-MARNE |
77210 |
La Grande-Paroisse |
77 sud |
|
77 |
SEINE-ET-MARNE |
77267 |
La Madeleine-sur-Loing |
77 sud |
|
77 |
SEINE-ET-MARNE |
77389 |
La Rochette |
77 sud |
|
77 |
SEINE-ET-MARNE |
77467 |
La Tombe |
77 sud |
|
77 |
SEINE-ET-MARNE |
77244 |
Larchant |
77 sud |
|
77 |
SEINE-ET-MARNE |
77245 |
Laval-en-Brie |
77 sud |
|
77 |
SEINE-ET-MARNE |
77100 |
Le Châtelet-en-Brie |
77 sud |
|
77 |
SEINE-ET-MARNE |
77285 |
Le Mée-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77485 |
Le Vaudoué |
77 sud |
|
77 |
SEINE-ET-MARNE |
77246 |
Léchelle |
77 sud |
|
77 |
SEINE-ET-MARNE |
77165 |
Les Écrennes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77275 |
Les Marêts |
77 sud |
|
77 |
SEINE-ET-MARNE |
77347 |
Les Ormes-sur-Voulzie |
77 sud |
|
77 |
SEINE-ET-MARNE |
77251 |
Lieusaint |
77 sud |
|
77 |
SEINE-ET-MARNE |
77252 |
Limoges-Fourches |
77 sud |
|
77 |
SEINE-ET-MARNE |
77253 |
Lissy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77255 |
Livry-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77256 |
Lizines |
77 sud |
|
77 |
SEINE-ET-MARNE |
77260 |
Longueville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77261 |
Lorrez-le-Bocage-Préaux |
77 sud |
|
77 |
SEINE-ET-MARNE |
77262 |
Louan-Villegruis-Fontaine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77263 |
Luisetaines |
77 sud |
|
77 |
SEINE-ET-MARNE |
77266 |
Machault |
77 sud |
|
77 |
SEINE-ET-MARNE |
77269 |
Maincy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77271 |
Maisoncelles-en-Gâtinais |
77 sud |
|
77 |
SEINE-ET-MARNE |
77272 |
Maison-Rouge |
77 sud |
|
77 |
SEINE-ET-MARNE |
77279 |
Marolles-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77286 |
Meigneux |
77 sud |
|
77 |
SEINE-ET-MARNE |
77288 |
Melun |
77 sud |
|
77 |
SEINE-ET-MARNE |
77289 |
Melz-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77293 |
Misy-sur-Yonne |
77 sud |
|
77 |
SEINE-ET-MARNE |
77295 |
Moisenay |
77 sud |
|
77 |
SEINE-ET-MARNE |
77296 |
Moissy-Cramayel |
77 sud |
|
77 |
SEINE-ET-MARNE |
77297 |
Mondreville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77298 |
Mons-en-Montois |
77 sud |
|
77 |
SEINE-ET-MARNE |
77301 |
Montceaux-lès-Provins |
77 sud |
|
77 |
SEINE-ET-MARNE |
77302 |
Montcourt-Fromonville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77305 |
Montereau-Fault-Yonne |
77 sud |
|
77 |
SEINE-ET-MARNE |
77306 |
Montereau-sur-le-Jard |
77 sud |
|
77 |
SEINE-ET-MARNE |
77310 |
Montigny-le-Guesdier |
77 sud |
|
77 |
SEINE-ET-MARNE |
77311 |
Montigny-Lencoup |
77 sud |
|
77 |
SEINE-ET-MARNE |
77312 |
Montigny-sur-Loing |
77 sud |
|
77 |
SEINE-ET-MARNE |
77313 |
Montmachoux |
77 sud |
|
77 |
SEINE-ET-MARNE |
77316 |
Moret-Loing-et-Orvanne |
77 sud |
|
77 |
SEINE-ET-MARNE |
77317 |
Mormant |
77 sud |
|
77 |
SEINE-ET-MARNE |
77319 |
Mortery |
77 sud |
|
77 |
SEINE-ET-MARNE |
77321 |
Mousseaux-lès-Bray |
77 sud |
|
77 |
SEINE-ET-MARNE |
77325 |
Mouy-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77326 |
Nandy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77327 |
Nangis |
77 sud |
|
77 |
SEINE-ET-MARNE |
77328 |
Nanteau-sur-Essonne |
77 sud |
|
77 |
SEINE-ET-MARNE |
77329 |
Nanteau-sur-Lunain |
77 sud |
|
77 |
SEINE-ET-MARNE |
77333 |
Nemours |
77 sud |
|
77 |
SEINE-ET-MARNE |
77338 |
Noisy-Rudignon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77339 |
Noisy-sur-École |
77 sud |
|
77 |
SEINE-ET-MARNE |
77340 |
Nonville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77341 |
Noyen-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77342 |
Obsonville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77348 |
Ormesson |
77 sud |
|
77 |
SEINE-ET-MARNE |
77352 |
Ozouer-le-Voulgis |
77 sud |
|
77 |
SEINE-ET-MARNE |
77353 |
Paley |
77 sud |
|
77 |
SEINE-ET-MARNE |
77354 |
Pamfou |
77 sud |
|
77 |
SEINE-ET-MARNE |
77355 |
Paroy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77356 |
Passy-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77357 |
Pécy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77359 |
Perthes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77368 |
Poigny |
77 sud |
|
77 |
SEINE-ET-MARNE |
77370 |
Poligny |
77 sud |
|
77 |
SEINE-ET-MARNE |
77378 |
Pringy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77379 |
Provins |
77 sud |
|
77 |
SEINE-ET-MARNE |
77381 |
Quiers |
77 sud |
|
77 |
SEINE-ET-MARNE |
77383 |
Rampillon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77384 |
Réau |
77 sud |
|
77 |
SEINE-ET-MARNE |
77386 |
Recloses |
77 sud |
|
77 |
SEINE-ET-MARNE |
77387 |
Remauville |
77 sud |
|
77 |
SEINE-ET-MARNE |
77391 |
Rouilly |
77 sud |
|
77 |
SEINE-ET-MARNE |
77394 |
Rubelles |
77 sud |
|
77 |
SEINE-ET-MARNE |
77395 |
Rumont |
77 sud |
|
77 |
SEINE-ET-MARNE |
77396 |
Rupéreux |
77 sud |
|
77 |
SEINE-ET-MARNE |
77403 |
Saint-Brice |
77 sud |
|
77 |
SEINE-ET-MARNE |
77404 |
Sainte-Colombe |
77 sud |
|
77 |
SEINE-ET-MARNE |
77407 |
Saint-Fargeau-Ponthierry |
77 sud |
|
77 |
SEINE-ET-MARNE |
77409 |
Saint-Germain-Laval |
77 sud |
|
77 |
SEINE-ET-MARNE |
77410 |
Saint-Germain-Laxis |
77 sud |
|
77 |
SEINE-ET-MARNE |
77412 |
Saint-Germain-sur-École |
77 sud |
|
77 |
SEINE-ET-MARNE |
77414 |
Saint-Hilliers |
77 sud |
|
77 |
SEINE-ET-MARNE |
77418 |
Saint-Loup-de-Naud |
77 sud |
|
77 |
SEINE-ET-MARNE |
77419 |
Saint-Mammès |
77 sud |
|
77 |
SEINE-ET-MARNE |
77421 |
Saint-Mars-Vieux-Maisons |
77 sud |
|
77 |
SEINE-ET-MARNE |
77424 |
Saint-Martin-du-Boschet |
77 sud |
|
77 |
SEINE-ET-MARNE |
77425 |
Saint-Martin-en-Bière |
77 sud |
|
77 |
SEINE-ET-MARNE |
77426 |
Saint-Méry |
77 sud |
|
77 |
SEINE-ET-MARNE |
77428 |
Saint-Ouen-en-Brie |
77 sud |
|
77 |
SEINE-ET-MARNE |
77431 |
Saint-Pierre-lès-Nemours |
77 sud |
|
77 |
SEINE-ET-MARNE |
77434 |
Saint-Sauveur-lès-Bray |
77 sud |
|
77 |
SEINE-ET-MARNE |
77435 |
Saint-Sauveur-sur-École |
77 sud |
|
77 |
SEINE-ET-MARNE |
77439 |
Salins |
77 sud |
|
77 |
SEINE-ET-MARNE |
77441 |
Samois-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77442 |
Samoreau |
77 sud |
|
77 |
SEINE-ET-MARNE |
77444 |
Sancy-lès-Provins |
77 sud |
|
77 |
SEINE-ET-MARNE |
77445 |
Savigny-le-Temple |
77 sud |
|
77 |
SEINE-ET-MARNE |
77446 |
Savins |
77 sud |
|
77 |
SEINE-ET-MARNE |
77447 |
Seine-Port |
77 sud |
|
77 |
SEINE-ET-MARNE |
77450 |
Servon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77452 |
Sigy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77453 |
Sivry-Courtry |
77 sud |
|
77 |
SEINE-ET-MARNE |
77454 |
Sognolles-en-Montois |
77 sud |
|
77 |
SEINE-ET-MARNE |
77455 |
Soignolles-en-Brie |
77 sud |
|
77 |
SEINE-ET-MARNE |
77456 |
Soisy-Bouy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77457 |
Solers |
77 sud |
|
77 |
SEINE-ET-MARNE |
77458 |
Souppes-sur-Loing |
77 sud |
|
77 |
SEINE-ET-MARNE |
77459 |
Sourdun |
77 sud |
|
77 |
SEINE-ET-MARNE |
77461 |
Thénisy |
77 sud |
|
77 |
SEINE-ET-MARNE |
77463 |
Thomery |
77 sud |
|
77 |
SEINE-ET-MARNE |
77465 |
Thoury-Férottes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77471 |
Tousson |
77 sud |
|
77 |
SEINE-ET-MARNE |
77473 |
Treuzy-Levelay |
77 sud |
|
77 |
SEINE-ET-MARNE |
77477 |
Ury |
77 sud |
|
77 |
SEINE-ET-MARNE |
77480 |
Valence-en-Brie |
77 sud |
|
77 |
SEINE-ET-MARNE |
77481 |
Vanvillé |
77 sud |
|
77 |
SEINE-ET-MARNE |
77482 |
Varennes-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77487 |
Vaux-le-Pénil |
77 sud |
|
77 |
SEINE-ET-MARNE |
77489 |
Vaux-sur-Lunain |
77 sud |
|
77 |
SEINE-ET-MARNE |
77493 |
Verneuil-l’Étang |
77 sud |
|
77 |
SEINE-ET-MARNE |
77494 |
Vernou-la-Celle-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77495 |
Vert-Saint-Denis |
77 sud |
|
77 |
SEINE-ET-MARNE |
77496 |
Vieux-Champagne |
77 sud |
|
77 |
SEINE-ET-MARNE |
77500 |
Villebéon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77501 |
Villecerf |
77 sud |
|
77 |
SEINE-ET-MARNE |
77504 |
Villemaréchal |
77 sud |
|
77 |
SEINE-ET-MARNE |
77506 |
Villemer |
77 sud |
|
77 |
SEINE-ET-MARNE |
77507 |
Villenauxe-la-Petite |
77 sud |
|
77 |
SEINE-ET-MARNE |
77509 |
Villeneuve-les-Bordes |
77 sud |
|
77 |
SEINE-ET-MARNE |
77516 |
Ville-Saint-Jacques |
77 sud |
|
77 |
SEINE-ET-MARNE |
77518 |
Villiers-en-Bière |
77 sud |
|
77 |
SEINE-ET-MARNE |
77519 |
Villiers-Saint-Georges |
77 sud |
|
77 |
SEINE-ET-MARNE |
77520 |
Villiers-sous-Grez |
77 sud |
|
77 |
SEINE-ET-MARNE |
77522 |
Villiers-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77523 |
Villuis |
77 sud |
|
77 |
SEINE-ET-MARNE |
77524 |
Vimpelles |
77 sud |
|
77 |
SEINE-ET-MARNE |
77528 |
Voisenon |
77 sud |
|
77 |
SEINE-ET-MARNE |
77530 |
Voulton |
77 sud |
|
77 |
SEINE-ET-MARNE |
77531 |
Voulx |
77 sud |
|
77 |
SEINE-ET-MARNE |
77532 |
Vulaines-lès-Provins |
77 sud |
|
77 |
SEINE-ET-MARNE |
77533 |
Vulaines-sur-Seine |
77 sud |
|
77 |
SEINE-ET-MARNE |
77534 |
Yèbles |
77 sud |
|
78 |
YVELINES |
78005 |
Achères |
78 nord |
|
78 |
YVELINES |
78007 |
Aigremont |
78 nord |
|
78 |
YVELINES |
78013 |
Andelu |
78 nord |
|
78 |
YVELINES |
78015 |
Andrésy |
78 nord |
|
78 |
YVELINES |
78020 |
Arnouville-lès-Mantes |
78 nord |
|
78 |
YVELINES |
78029 |
Aubergenville |
78 nord |
|
78 |
YVELINES |
78031 |
Auffreville-Brasseuil |
78 nord |
|
78 |
YVELINES |
78033 |
Aulnay-sur-Mauldre |
78 nord |
|
78 |
YVELINES |
78049 |
Bazemont |
78 nord |
|
78 |
YVELINES |
78057 |
Bennecourt |
78 nord |
|
78 |
YVELINES |
78068 |
Blaru |
78 nord |
|
78 |
YVELINES |
78070 |
Boinville-en-Mantois |
78 nord |
|
78 |
YVELINES |
78082 |
Boissy-Mauvoisin |
78 nord |
|
78 |
YVELINES |
78089 |
Bonnières-sur-Seine |
78 nord |
|
78 |
YVELINES |
78090 |
Bouafle |
78 nord |
|
78 |
YVELINES |
78104 |
Breuil-Bois-Robert |
78 nord |
|
78 |
YVELINES |
78107 |
Bréval |
78 nord |
|
78 |
YVELINES |
78113 |
Brueil-en-Vexin |
78 nord |
|
78 |
YVELINES |
78118 |
Buchelay |
78 nord |
|
78 |
YVELINES |
78123 |
Carrières-sous-Poissy |
78 nord |
|
78 |
YVELINES |
78124 |
Carrières-sur-Seine |
78 nord |
|
78 |
YVELINES |
78133 |
Chambourcy |
78 nord |
|
78 |
YVELINES |
78138 |
Chanteloup-les-Vignes |
78 nord |
|
78 |
YVELINES |
78140 |
Chapet |
78 nord |
|
78 |
YVELINES |
78146 |
Chatou |
78 nord |
|
78 |
YVELINES |
78147 |
Chaufour-lès-Bonnières |
78 nord |
|
78 |
YVELINES |
78152 |
Chavenay |
78 nord |
|
78 |
YVELINES |
78172 |
Conflans-Sainte-Honorine |
78 nord |
|
78 |
YVELINES |
78188 |
Cravent |
78 nord |
|
78 |
YVELINES |
78189 |
Crespières |
78 nord |
|
78 |
YVELINES |
78190 |
Croissy-sur-Seine |
78 nord |
|
78 |
YVELINES |
78196 |
Davron |
78 nord |
|
78 |
YVELINES |
78202 |
Drocourt |
78 nord |
|
78 |
YVELINES |
78206 |
Ecquevilly |
78 nord |
|
78 |
YVELINES |
78217 |
Épône |
78 nord |
|
78 |
YVELINES |
78227 |
Évecquemont |
78 nord |
|
78 |
YVELINES |
78231 |
Favrieux |
78 nord |
|
78 |
YVELINES |
78233 |
Feucherolles |
78 nord |
|
78 |
YVELINES |
78234 |
Flacourt |
78 nord |
|
78 |
YVELINES |
78238 |
Flins-sur-Seine |
78 nord |
|
78 |
YVELINES |
78239 |
Follainville-Dennemont |
78 nord |
|
78 |
YVELINES |
78245 |
Fontenay-Mauvoisin |
78 nord |
|
78 |
YVELINES |
78246 |
Fontenay-Saint-Père |
78 nord |
|
78 |
YVELINES |
78255 |
Freneuse |
78 nord |
|
78 |
YVELINES |
78261 |
Gaillon-sur-Montcient |
78 nord |
|
78 |
YVELINES |
78267 |
Gargenville |
78 nord |
|
78 |
YVELINES |
78276 |
Gommecourt |
78 nord |
|
78 |
YVELINES |
78281 |
Goussonville |
78 nord |
|
78 |
YVELINES |
78290 |
Guernes |
78 nord |
|
78 |
YVELINES |
78291 |
Guerville |
78 nord |
|
78 |
YVELINES |
78296 |
Guitrancourt |
78 nord |
|
78 |
YVELINES |
78299 |
Hardricourt |
78 nord |
|
78 |
YVELINES |
78300 |
Hargeville |
78 nord |
|
78 |
YVELINES |
78305 |
Herbeville |
78 nord |
|
78 |
YVELINES |
78311 |
Houilles |
78 nord |
|
78 |
YVELINES |
78314 |
Issou |
78 nord |
|
78 |
YVELINES |
78317 |
Jambville |
78 nord |
|
78 |
YVELINES |
78320 |
Jeufosse |
78 nord |
|
78 |
YVELINES |
78324 |
Jouy-Mauvoisin |
78 nord |
|
78 |
YVELINES |
78325 |
Jumeauville |
78 nord |
|
78 |
YVELINES |
78327 |
Juziers |
78 nord |
|
78 |
YVELINES |
78230 |
La Falaise |
78 nord |
|
78 |
YVELINES |
78668 |
La Villeneuve-en-Chevrie |
78 nord |
|
78 |
YVELINES |
78329 |
Lainville-en-Vexin |
78 nord |
|
78 |
YVELINES |
78396 |
Le Mesnil-le-Roi |
78 nord |
|
78 |
YVELINES |
78481 |
Le Pecq |
78 nord |
|
78 |
YVELINES |
78502 |
Le Port-Marly |
78 nord |
|
78 |
YVELINES |
78608 |
Le Tertre-Saint-Denis |
78 nord |
|
78 |
YVELINES |
78650 |
Le Vésinet |
78 nord |
|
78 |
YVELINES |
78010 |
Les Alluets-le-Roi |
78 nord |
|
78 |
YVELINES |
78440 |
Les Mureaux |
78 nord |
|
78 |
YVELINES |
78224 |
L’Étang-la-Ville |
78 nord |
|
78 |
YVELINES |
78335 |
Limay |
78 nord |
|
78 |
YVELINES |
78337 |
Limetz-Villez |
78 nord |
|
78 |
YVELINES |
78344 |
Lommoye |
78 nord |
|
78 |
YVELINES |
78350 |
Louveciennes |
78 nord |
|
78 |
YVELINES |
78354 |
Magnanville |
78 nord |
|
78 |
YVELINES |
78358 |
Maisons-Laffitte |
78 nord |
|
78 |
YVELINES |
78361 |
Mantes-la-Jolie |
78 nord |
|
78 |
YVELINES |
78362 |
Mantes-la-Ville |
78 nord |
|
78 |
YVELINES |
78367 |
Mareil-Marly |
78 nord |
|
78 |
YVELINES |
78368 |
Mareil-sur-Mauldre |
78 nord |
|
78 |
YVELINES |
78372 |
Marly-le-Roi |
78 nord |
|
78 |
YVELINES |
78380 |
Maule |
78 nord |
|
78 |
YVELINES |
78382 |
Maurecourt |
78 nord |
|
78 |
YVELINES |
78384 |
Médan |
78 nord |
|
78 |
YVELINES |
78385 |
Ménerville |
78 nord |
|
78 |
YVELINES |
78391 |
Méricourt |
78 nord |
|
78 |
YVELINES |
78401 |
Meulan-en-Yvelines |
78 nord |
|
78 |
YVELINES |
78402 |
Mézières-sur-Seine |
78 nord |
|
78 |
YVELINES |
78403 |
Mézy-sur-Seine |
78 nord |
|
78 |
YVELINES |
78410 |
Moisson |
78 nord |
|
78 |
YVELINES |
78415 |
Montainville |
78 nord |
|
78 |
YVELINES |
78416 |
Montalet-le-Bois |
78 nord |
|
78 |
YVELINES |
78418 |
Montesson |
78 nord |
|
78 |
YVELINES |
78431 |
Morainvilliers |
78 nord |
|
78 |
YVELINES |
78437 |
Mousseaux-sur-Seine |
78 nord |
|
78 |
YVELINES |
78444 |
Neauphlette |
78 nord |
|
78 |
YVELINES |
78451 |
Nézel |
78 nord |
|
78 |
YVELINES |
78460 |
Oinville-sur-Montcient |
78 nord |
|
78 |
YVELINES |
78466 |
Orgeval |
78 nord |
|
78 |
YVELINES |
78484 |
Perdreauville |
78 nord |
|
78 |
YVELINES |
78498 |
Poissy |
78 nord |
|
78 |
YVELINES |
78501 |
Porcheville |
78 nord |
|
78 |
YVELINES |
78528 |
Rolleboise |
78 nord |
|
78 |
YVELINES |
78530 |
Rosay |
78 nord |
|
78 |
YVELINES |
78531 |
Rosny-sur-Seine |
78 nord |
|
78 |
YVELINES |
78536 |
Sailly |
78 nord |
|
78 |
YVELINES |
78551 |
Saint-Germain-en-Laye |
78 nord |
|
78 |
YVELINES |
78558 |
Saint-Illiers-la-Ville |
78 nord |
|
78 |
YVELINES |
78559 |
Saint-Illiers-le-Bois |
78 nord |
|
78 |
YVELINES |
78567 |
Saint-Martin-la-Garenne |
78 nord |
|
78 |
YVELINES |
78571 |
Saint-Nom-la-Bretèche |
78 nord |
|
78 |
YVELINES |
78586 |
Sartrouville |
78 nord |
|
78 |
YVELINES |
78597 |
Soindres |
78 nord |
|
78 |
YVELINES |
78609 |
Tessancourt-sur-Aubette |
78 nord |
|
78 |
YVELINES |
78624 |
Triel-sur-Seine |
78 nord |
|
78 |
YVELINES |
78638 |
Vaux-sur-Seine |
78 nord |
|
78 |
YVELINES |
78642 |
Verneuil-sur-Seine |
78 nord |
|
78 |
YVELINES |
78643 |
Vernouillet |
78 nord |
|
78 |
YVELINES |
78647 |
Vert |
78 nord |
|
78 |
YVELINES |
78672 |
Villennes-sur-Seine |
78 nord |
|
78 |
YVELINES |
78677 |
Villette |
78 nord |
|
78 |
YVELINES |
78003 |
Ablis |
78 sud |
|
78 |
YVELINES |
78006 |
Adainville |
78 sud |
|
78 |
YVELINES |
78009 |
Allainville |
78 sud |
|
78 |
YVELINES |
78030 |
Auffargis |
78 sud |
|
78 |
YVELINES |
78034 |
Auteuil |
78 sud |
|
78 |
YVELINES |
78036 |
Autouillet |
78 sud |
|
78 |
YVELINES |
78043 |
Bailly |
78 sud |
|
78 |
YVELINES |
78048 |
Bazainville |
78 sud |
|
78 |
YVELINES |
78050 |
Bazoches-sur-Guyonne |
78 sud |
|
78 |
YVELINES |
78053 |
Béhoust |
78 sud |
|
78 |
YVELINES |
78062 |
Beynes |
78 sud |
|
78 |
YVELINES |
78071 |
Boinville-le-Gaillard |
78 sud |
|
78 |
YVELINES |
78072 |
Boinvilliers |
78 sud |
|
78 |
YVELINES |
78073 |
Bois-d’Arcy |
78 sud |
|
78 |
YVELINES |
78076 |
Boissets |
78 sud |
|
78 |
YVELINES |
78084 |
Boissy-sans-Avoir |
78 sud |
|
78 |
YVELINES |
78087 |
Bonnelles |
78 sud |
|
78 |
YVELINES |
78092 |
Bougival |
78 sud |
|
78 |
YVELINES |
78096 |
Bourdonné |
78 sud |
|
78 |
YVELINES |
78117 |
Buc |
78 sud |
|
78 |
YVELINES |
78120 |
Bullion |
78 sud |
|
78 |
YVELINES |
78128 |
Cernay-la-Ville |
78 sud |
|
78 |
YVELINES |
78143 |
Châteaufort |
78 sud |
|
78 |
YVELINES |
78160 |
Chevreuse |
78 sud |
|
78 |
YVELINES |
78162 |
Choisel |
78 sud |
|
78 |
YVELINES |
78163 |
Civry-la-Forêt |
78 sud |
|
78 |
YVELINES |
78164 |
Clairefontaine-en-Yvelines |
78 sud |
|
78 |
YVELINES |
78168 |
Coignières |
78 sud |
|
78 |
YVELINES |
78171 |
Condé-sur-Vesgre |
78 sud |
|
78 |
YVELINES |
78185 |
Courgent |
78 sud |
|
78 |
YVELINES |
78192 |
Dammartin-en-Serve |
78 sud |
|
78 |
YVELINES |
78193 |
Dampierre-en-Yvelines |
78 sud |
|
78 |
YVELINES |
78194 |
Dannemarie |
78 sud |
|
78 |
YVELINES |
78208 |
Élancourt |
78 sud |
|
78 |
YVELINES |
78209 |
Émancé |
78 sud |
|
78 |
YVELINES |
78236 |
Flexanville |
78 sud |
|
78 |
YVELINES |
78237 |
Flins-Neuve-Église |
78 sud |
|
78 |
YVELINES |
78242 |
Fontenay-le-Fleury |
78 sud |
|
78 |
YVELINES |
78262 |
Galluis |
78 sud |
|
78 |
YVELINES |
78263 |
Gambais |
78 sud |
|
78 |
YVELINES |
78264 |
Gambaiseuil |
78 sud |
|
78 |
YVELINES |
78265 |
Garancières |
78 sud |
|
78 |
YVELINES |
78269 |
Gazeran |
78 sud |
|
78 |
YVELINES |
78278 |
Goupillières |
78 sud |
|
78 |
YVELINES |
78283 |
Grandchamp |
78 sud |
|
78 |
YVELINES |
78285 |
Gressey |
78 sud |
|
78 |
YVELINES |
78289 |
Grosrouvre |
78 sud |
|
78 |
YVELINES |
78297 |
Guyancourt |
78 sud |
|
78 |
YVELINES |
78307 |
Hermeray |
78 sud |
|
78 |
YVELINES |
78310 |
Houdan |
78 sud |
|
78 |
YVELINES |
78321 |
Jouars-Pontchartrain |
78 sud |
|
78 |
YVELINES |
78322 |
Jouy-en-Josas |
78 sud |
|
78 |
YVELINES |
78077 |
La Boissière-École |
78 sud |
|
78 |
YVELINES |
78125 |
La Celle-les-Bordes |
78 sud |
|
78 |
YVELINES |
78126 |
La Celle-Saint-Cloud |
78 sud |
|
78 |
YVELINES |
78302 |
La Hauteville |
78 sud |
|
78 |
YVELINES |
78513 |
La Queue-lez-Yvelines |
78 sud |
|
78 |
YVELINES |
78644 |
La Verrière |
78 sud |
|
78 |
YVELINES |
78158 |
Le Chesnay |
78 sud |
|
78 |
YVELINES |
78397 |
Le Mesnil-Saint-Denis |
78 sud |
|
78 |
YVELINES |
78486 |
Le Perray-en-Yvelines |
78 sud |
|
78 |
YVELINES |
78606 |
Le Tartre-Gaudran |
78 sud |
|
78 |
YVELINES |
78623 |
Le Tremblay-sur-Mauldre |
78 sud |
|
78 |
YVELINES |
78108 |
Les Bréviaires |
78 sud |
|
78 |
YVELINES |
78165 |
Les Clayes-sous-Bois |
78 sud |
|
78 |
YVELINES |
78220 |
Les Essarts-le-Roi |
78 sud |
|
78 |
YVELINES |
78343 |
Les Loges-en-Josas |
78 sud |
|
78 |
YVELINES |
78398 |
Les Mesnuls |
78 sud |
|
78 |
YVELINES |
78334 |
Lévis-Saint-Nom |
78 sud |
|
78 |
YVELINES |
78346 |
Longnes |
78 sud |
|
78 |
YVELINES |
78349 |
Longvilliers |
78 sud |
|
78 |
YVELINES |
78356 |
Magny-les-Hameaux |
78 sud |
|
78 |
YVELINES |
78364 |
Marcq |
78 sud |
|
78 |
YVELINES |
78366 |
Mareil-le-Guyon |
78 sud |
|
78 |
YVELINES |
78381 |
Maulette |
78 sud |
|
78 |
YVELINES |
78383 |
Maurepas |
78 sud |
|
78 |
YVELINES |
78389 |
Méré |
78 sud |
|
78 |
YVELINES |
78404 |
Millemont |
78 sud |
|
78 |
YVELINES |
78406 |
Milon-la-Chapelle |
78 sud |
|
78 |
YVELINES |
78407 |
Mittainville |
78 sud |
|
78 |
YVELINES |
78413 |
Mondreville |
78 sud |
|
78 |
YVELINES |
78417 |
Montchauvet |
78 sud |
|
78 |
YVELINES |
78420 |
Montfort-l’Amaury |
78 sud |
|
78 |
YVELINES |
78423 |
Montigny-le-Bretonneux |
78 sud |
|
78 |
YVELINES |
78439 |
Mulcent |
78 sud |
|
78 |
YVELINES |
78442 |
Neauphle-le-Château |
78 sud |
|
78 |
YVELINES |
78443 |
Neauphle-le-Vieux |
78 sud |
|
78 |
YVELINES |
78455 |
Noisy-le-Roi |
78 sud |
|
78 |
YVELINES |
78464 |
Orcemont |
78 sud |
|
78 |
YVELINES |
78465 |
Orgerus |
78 sud |
|
78 |
YVELINES |
78470 |
Orphin |
78 sud |
|
78 |
YVELINES |
78472 |
Orsonville |
78 sud |
|
78 |
YVELINES |
78474 |
Orvilliers |
78 sud |
|
78 |
YVELINES |
78475 |
Osmoy |
78 sud |
|
78 |
YVELINES |
78478 |
Paray-Douaville |
78 sud |
|
78 |
YVELINES |
78490 |
Plaisir |
78 sud |
|
78 |
YVELINES |
78497 |
Poigny-la-Forêt |
78 sud |
|
78 |
YVELINES |
78499 |
Ponthévrard |
78 sud |
|
78 |
YVELINES |
78506 |
Prunay-en-Yvelines |
78 sud |
|
78 |
YVELINES |
78505 |
Prunay-le-Temple |
78 sud |
|
78 |
YVELINES |
78516 |
Raizeux |
78 sud |
|
78 |
YVELINES |
78517 |
Rambouillet |
78 sud |
|
78 |
YVELINES |
78518 |
Rennemoulin |
78 sud |
|
78 |
YVELINES |
78520 |
Richebourg |
78 sud |
|
78 |
YVELINES |
78522 |
Rochefort-en-Yvelines |
78 sud |
|
78 |
YVELINES |
78537 |
Saint-Arnoult-en-Yvelines |
78 sud |
|
78 |
YVELINES |
78545 |
Saint-Cyr-l’École |
78 sud |
|
78 |
YVELINES |
78569 |
Sainte-Mesme |
78 sud |
|
78 |
YVELINES |
78548 |
Saint-Forget |
78 sud |
|
78 |
YVELINES |
78550 |
Saint-Germain-de-la-Grange |
78 sud |
|
78 |
YVELINES |
78557 |
Saint-Hilarion |
78 sud |
|
78 |
YVELINES |
78561 |
Saint-Lambert |
78 sud |
|
78 |
YVELINES |
78562 |
Saint-Léger-en-Yvelines |
78 sud |
|
78 |
YVELINES |
78564 |
Saint-Martin-de-Bréthencourt |
78 sud |
|
78 |
YVELINES |
78565 |
Saint-Martin-des-Champs |
78 sud |
|
78 |
YVELINES |
78575 |
Saint-Rémy-lès-Chevreuse |
78 sud |
|
78 |
YVELINES |
78576 |
Saint-Rémy-l’Honoré |
78 sud |
|
78 |
YVELINES |
78588 |
Saulx-Marchais |
78 sud |
|
78 |
YVELINES |
78590 |
Senlisse |
78 sud |
|
78 |
YVELINES |
78591 |
Septeuil |
78 sud |
|
78 |
YVELINES |
78601 |
Sonchamp |
78 sud |
|
78 |
YVELINES |
78605 |
Tacoignières |
78 sud |
|
78 |
YVELINES |
78615 |
Thiverval-Grignon |
78 sud |
|
78 |
YVELINES |
78616 |
Thoiry |
78 sud |
|
78 |
YVELINES |
78618 |
Tilly |
78 sud |
|
78 |
YVELINES |
78620 |
Toussus-le-Noble |
78 sud |
|
78 |
YVELINES |
78621 |
Trappes |
78 sud |
|
78 |
YVELINES |
78640 |
Vélizy-Villacoublay |
78 sud |
|
78 |
YVELINES |
78646 |
Versailles |
78 sud |
|
78 |
YVELINES |
78653 |
Vicq |
78 sud |
|
78 |
YVELINES |
78655 |
Vieille-Église-en-Yvelines |
78 sud |
|
78 |
YVELINES |
78674 |
Villepreux |
78 sud |
|
78 |
YVELINES |
78681 |
Villiers-le-Mahieu |
78 sud |
|
78 |
YVELINES |
78683 |
Villiers-Saint-Frédéric |
78 sud |
|
78 |
YVELINES |
78686 |
Viroflay |
78 sud |
|
78 |
YVELINES |
78688 |
Voisins-le-Bretonneux |
78 sud |
|
91 |
ESSONNE |
91027 |
Athis-Mons |
91 nord |
|
91 |
ESSONNE |
91044 |
Ballainvilliers |
91 nord |
|
91 |
ESSONNE |
91064 |
Bièvres |
91 nord |
|
91 |
ESSONNE |
91097 |
Boussy-Saint-Antoine |
91 nord |
|
91 |
ESSONNE |
91114 |
Brunoy |
91 nord |
|
91 |
ESSONNE |
91122 |
Bures-sur-Yvette |
91 nord |
|
91 |
ESSONNE |
91136 |
Champlan |
91 nord |
|
91 |
ESSONNE |
91161 |
Chilly-Mazarin |
91 nord |
|
91 |
ESSONNE |
91191 |
Crosne |
91 nord |
|
91 |
ESSONNE |
91201 |
Draveil |
91 nord |
|
91 |
ESSONNE |
91215 |
Épinay-sous-Sénart |
91 nord |
|
91 |
ESSONNE |
91216 |
Épinay-sur-Orge |
91 nord |
|
91 |
ESSONNE |
91272 |
Gif-sur-Yvette |
91 nord |
|
91 |
ESSONNE |
91275 |
Gometz-le-Châtel |
91 nord |
|
91 |
ESSONNE |
91286 |
Grigny |
91 nord |
|
91 |
ESSONNE |
91312 |
Igny |
91 nord |
|
91 |
ESSONNE |
91326 |
Juvisy-sur-Orge |
91 nord |
|
91 |
ESSONNE |
91665 |
La Ville-du-Bois |
91 nord |
|
91 |
ESSONNE |
91692 |
Les Ulis |
91 nord |
|
91 |
ESSONNE |
91339 |
Linas |
91 nord |
|
91 |
ESSONNE |
91345 |
Longjumeau |
91 nord |
|
91 |
ESSONNE |
91347 |
Longpont-sur-Orge |
91 nord |
|
91 |
ESSONNE |
91363 |
Marcoussis |
91 nord |
|
91 |
ESSONNE |
91377 |
Massy |
91 nord |
|
91 |
ESSONNE |
91421 |
Montgeron |
91 nord |
|
91 |
ESSONNE |
91425 |
Montlhéry |
91 nord |
|
91 |
ESSONNE |
91432 |
Morangis |
91 nord |
|
91 |
ESSONNE |
91458 |
Nozay |
91 nord |
|
91 |
ESSONNE |
91471 |
Orsay |
91 nord |
|
91 |
ESSONNE |
91477 |
Palaiseau |
91 nord |
|
91 |
ESSONNE |
91479 |
Paray-Vieille-Poste |
91 nord |
|
91 |
ESSONNE |
91514 |
Quincy-sous-Sénart |
91 nord |
|
91 |
ESSONNE |
91534 |
Saclay |
91 nord |
|
91 |
ESSONNE |
91538 |
Saint-Aubin |
91 nord |
|
91 |
ESSONNE |
91587 |
Saulx-les-Chartreux |
91 nord |
|
91 |
ESSONNE |
91589 |
Savigny-sur-Orge |
91 nord |
|
91 |
ESSONNE |
91631 |
Varennes-Jarcy |
91 nord |
|
91 |
ESSONNE |
91635 |
Vauhallan |
91 nord |
|
91 |
ESSONNE |
91645 |
Verrières-le-Buisson |
91 nord |
|
91 |
ESSONNE |
91657 |
Vigneux-sur-Seine |
91 nord |
|
91 |
ESSONNE |
91661 |
Villebon-sur-Yvette |
91 nord |
|
91 |
ESSONNE |
91666 |
Villejust |
91 nord |
|
91 |
ESSONNE |
91679 |
Villiers-le-Bâcle |
91 nord |
|
91 |
ESSONNE |
91687 |
Viry-Châtillon |
91 nord |
|
91 |
ESSONNE |
91689 |
Wissous |
91 nord |
|
91 |
ESSONNE |
91691 |
Yerres |
91 nord |
|
91 |
ESSONNE |
91001 |
Abbéville-la-Rivière |
91 sud |
|
91 |
ESSONNE |
91016 |
Angerville |
91 sud |
|
91 |
ESSONNE |
91017 |
Angervilliers |
91 sud |
|
91 |
ESSONNE |
91021 |
Arpajon |
91 sud |
|
91 |
ESSONNE |
91022 |
Arrancourt |
91 sud |
|
91 |
ESSONNE |
91035 |
Authon-la-Plaine |
91 sud |
|
91 |
ESSONNE |
91037 |
Auvernaux |
91 sud |
|
91 |
ESSONNE |
91038 |
Auvers-Saint-Georges |
91 sud |
|
91 |
ESSONNE |
91041 |
Avrainville |
91 sud |
|
91 |
ESSONNE |
91045 |
Ballancourt-sur-Essonne |
91 sud |
|
91 |
ESSONNE |
91047 |
Baulne |
91 sud |
|
91 |
ESSONNE |
91067 |
Blandy |
91 sud |
|
91 |
ESSONNE |
91069 |
Boigneville |
91 sud |
|
91 |
ESSONNE |
91075 |
Bois-Herpin |
91 sud |
|
91 |
ESSONNE |
91079 |
Boissy-la-Rivière |
91 sud |
|
91 |
ESSONNE |
91080 |
Boissy-le-Cutté |
91 sud |
|
91 |
ESSONNE |
91081 |
Boissy-le-Sec |
91 sud |
|
91 |
ESSONNE |
91085 |
Boissy-sous-Saint-Yon |
91 sud |
|
91 |
ESSONNE |
91086 |
Bondoufle |
91 sud |
|
91 |
ESSONNE |
91093 |
Boullay-les-Troux |
91 sud |
|
91 |
ESSONNE |
91095 |
Bouray-sur-Juine |
91 sud |
|
91 |
ESSONNE |
91098 |
Boutervilliers |
91 sud |
|
91 |
ESSONNE |
91099 |
Boutigny-sur-Essonne |
91 sud |
|
91 |
ESSONNE |
91100 |
Bouville |
91 sud |
|
91 |
ESSONNE |
91103 |
Brétigny-sur-Orge |
91 sud |
|
91 |
ESSONNE |
91105 |
Breuillet |
91 sud |
|
91 |
ESSONNE |
91106 |
Breux-Jouy |
91 sud |
|
91 |
ESSONNE |
91109 |
Brières-les-Scellés |
91 sud |
|
91 |
ESSONNE |
91111 |
Briis-sous-Forges |
91 sud |
|
91 |
ESSONNE |
91112 |
Brouy |
91 sud |
|
91 |
ESSONNE |
91115 |
Bruyères-le-Châtel |
91 sud |
|
91 |
ESSONNE |
91121 |
Buno-Bonnevaux |
91 sud |
|
91 |
ESSONNE |
91129 |
Cerny |
91 sud |
|
91 |
ESSONNE |
91130 |
Chalo-Saint-Mars |
91 sud |
|
91 |
ESSONNE |
91131 |
Chalou-Moulineux |
91 sud |
|
91 |
ESSONNE |
91132 |
Chamarande |
91 sud |
|
91 |
ESSONNE |
91135 |
Champcueil |
91 sud |
|
91 |
ESSONNE |
91137 |
Champmotteux |
91 sud |
|
91 |
ESSONNE |
91145 |
Chatignonville |
91 sud |
|
91 |
ESSONNE |
91148 |
Chauffour-lès-Étréchy |
91 sud |
|
91 |
ESSONNE |
91156 |
Cheptainville |
91 sud |
|
91 |
ESSONNE |
91159 |
Chevannes |
91 sud |
|
91 |
ESSONNE |
91613 |
Congerville-Thionville |
91 sud |
|
91 |
ESSONNE |
91174 |
Corbeil-Essonnes |
91 sud |
|
91 |
ESSONNE |
91175 |
Corbreuse |
91 sud |
|
91 |
ESSONNE |
91180 |
Courances |
91 sud |
|
91 |
ESSONNE |
91184 |
Courdimanche-sur-Essonne |
91 sud |
|
91 |
ESSONNE |
91186 |
Courson-Monteloup |
91 sud |
|
91 |
ESSONNE |
91195 |
Dannemois |
91 sud |
|
91 |
ESSONNE |
91198 |
D’Huison-Longueville |
91 sud |
|
91 |
ESSONNE |
91200 |
Dourdan |
91 sud |
|
91 |
ESSONNE |
91204 |
Écharcon |
91 sud |
|
91 |
ESSONNE |
91207 |
Égly |
91 sud |
|
91 |
ESSONNE |
91223 |
Étampes |
91 sud |
|
91 |
ESSONNE |
91225 |
Étiolles |
91 sud |
|
91 |
ESSONNE |
91226 |
Étréchy |
91 sud |
|
91 |
ESSONNE |
91228 |
Évry |
91 sud |
|
91 |
ESSONNE |
91235 |
Fleury-Mérogis |
91 sud |
|
91 |
ESSONNE |
91240 |
Fontaine-la-Rivière |
91 sud |
|
91 |
ESSONNE |
91243 |
Fontenay-lès-Briis |
91 sud |
|
91 |
ESSONNE |
91244 |
Fontenay-le-Vicomte |
91 sud |
|
91 |
ESSONNE |
91249 |
Forges-les-Bains |
91 sud |
|
91 |
ESSONNE |
91273 |
Gironville-sur-Essonne |
91 sud |
|
91 |
ESSONNE |
91274 |
Gometz-la-Ville |
91 sud |
|
91 |
ESSONNE |
91292 |
Guibeville |
91 sud |
|
91 |
ESSONNE |
91293 |
Guigneville-sur-Essonne |
91 sud |
|
91 |
ESSONNE |
91294 |
Guillerval |
91 sud |
|
91 |
ESSONNE |
91315 |
Itteville |
91 sud |
|
91 |
ESSONNE |
91318 |
Janville-sur-Juine |
91 sud |
|
91 |
ESSONNE |
91319 |
Janvry |
91 sud |
|
91 |
ESSONNE |
91232 |
La Ferté-Alais |
91 sud |
|
91 |
ESSONNE |
91247 |
La Forêt-le-Roi |
91 sud |
|
91 |
ESSONNE |
91248 |
La Forêt-Sainte-Croix |
91 sud |
|
91 |
ESSONNE |
91457 |
La Norville |
91 sud |
|
91 |
ESSONNE |
91330 |
Lardy |
91 sud |
|
91 |
ESSONNE |
91179 |
Le Coudray-Montceaux |
91 sud |
|
91 |
ESSONNE |
91494 |
Le Plessis-Pâté |
91 sud |
|
91 |
ESSONNE |
91630 |
Le Val-Saint-Germain |
91 sud |
|
91 |
ESSONNE |
91284 |
Les Granges-le-Roi |
91 sud |
|
91 |
ESSONNE |
91411 |
Les Molières |
91 sud |
|
91 |
ESSONNE |
91332 |
Leudeville |
91 sud |
|
91 |
ESSONNE |
91333 |
Leuville-sur-Orge |
91 sud |
|
91 |
ESSONNE |
91338 |
Limours |
91 sud |
|
91 |
ESSONNE |
91340 |
Lisses |
91 sud |
|
91 |
ESSONNE |
91359 |
Maisse |
91 sud |
|
91 |
ESSONNE |
91374 |
Marolles-en-Beauce |
91 sud |
|
91 |
ESSONNE |
91376 |
Marolles-en-Hurepoix |
91 sud |
|
91 |
ESSONNE |
91378 |
Mauchamps |
91 sud |
|
91 |
ESSONNE |
91386 |
Mennecy |
91 sud |
|
91 |
ESSONNE |
91390 |
Méréville |
91 sud |
|
91 |
ESSONNE |
91393 |
Mérobert |
91 sud |
|
91 |
ESSONNE |
91399 |
Mespuits |
91 sud |
|
91 |
ESSONNE |
91405 |
Milly-la-Forêt |
91 sud |
|
91 |
ESSONNE |
91408 |
Moigny-sur-École |
91 sud |
|
91 |
ESSONNE |
91412 |
Mondeville |
91 sud |
|
91 |
ESSONNE |
91414 |
Monnerville |
91 sud |
|
91 |
ESSONNE |
91433 |
Morigny-Champigny |
91 sud |
|
91 |
ESSONNE |
91434 |
Morsang-sur-Orge |
91 sud |
|
91 |
ESSONNE |
91435 |
Morsang-sur-Seine |
91 sud |
|
91 |
ESSONNE |
91441 |
Nainville-les-Roches |
91 sud |
|
91 |
ESSONNE |
91461 |
Ollainville |
91 sud |
|
91 |
ESSONNE |
91463 |
Oncy-sur-École |
91 sud |
|
91 |
ESSONNE |
91468 |
Ormoy |
91 sud |
|
91 |
ESSONNE |
91469 |
Ormoy-la-Rivière |
91 sud |
|
91 |
ESSONNE |
91473 |
Orveau |
91 sud |
|
91 |
ESSONNE |
91482 |
Pecqueuse |
91 sud |
|
91 |
ESSONNE |
91495 |
Plessis-Saint-Benoist |
91 sud |
|
91 |
ESSONNE |
91507 |
Prunay-sur-Essonne |
91 sud |
|
91 |
ESSONNE |
91508 |
Puiselet-le-Marais |
91 sud |
|
91 |
ESSONNE |
91511 |
Pussay |
91 sud |
|
91 |
ESSONNE |
91519 |
Richarville |
91 sud |
|
91 |
ESSONNE |
91521 |
Ris-Orangis |
91 sud |
|
91 |
ESSONNE |
91525 |
Roinville |
91 sud |
|
91 |
ESSONNE |
91526 |
Roinvilliers |
91 sud |
|
91 |
ESSONNE |
91533 |
Saclas |
91 sud |
|
91 |
ESSONNE |
91540 |
Saint-Chéron |
91 sud |
|
91 |
ESSONNE |
91544 |
Saint-Cyr-la-Rivière |
91 sud |
|
91 |
ESSONNE |
91546 |
Saint-Cyr-sous-Dourdan |
91 sud |
|
91 |
ESSONNE |
91549 |
Sainte-Geneviève-des-Bois |
91 sud |
|
91 |
ESSONNE |
91547 |
Saint-Escobille |
91 sud |
|
91 |
ESSONNE |
91552 |
Saint-Germain-lès-Arpajon |
91 sud |
|
91 |
ESSONNE |
91553 |
Saint-Germain-lès-Corbeil |
91 sud |
|
91 |
ESSONNE |
91556 |
Saint-Hilaire |
91 sud |
|
91 |
ESSONNE |
91560 |
Saint-Jean-de-Beauregard |
91 sud |
|
91 |
ESSONNE |
91568 |
Saint-Maurice-Montcouronne |
91 sud |
|
91 |
ESSONNE |
91570 |
Saint-Michel-sur-Orge |
91 sud |
|
91 |
ESSONNE |
91573 |
Saint-Pierre-du-Perray |
91 sud |
|
91 |
ESSONNE |
91577 |
Saintry-sur-Seine |
91 sud |
|
91 |
ESSONNE |
91578 |
Saint-Sulpice-de-Favières |
91 sud |
|
91 |
ESSONNE |
91579 |
Saint-Vrain |
91 sud |
|
91 |
ESSONNE |
91581 |
Saint-Yon |
91 sud |
|
91 |
ESSONNE |
91593 |
Sermaise |
91 sud |
|
91 |
ESSONNE |
91599 |
Soisy-sur-École |
91 sud |
|
91 |
ESSONNE |
91600 |
Soisy-sur-Seine |
91 sud |
|
91 |
ESSONNE |
91602 |
Souzy-la-Briche |
91 sud |
|
91 |
ESSONNE |
91617 |
Tigery |
91 sud |
|
91 |
ESSONNE |
91619 |
Torfou |
91 sud |
|
91 |
ESSONNE |
91629 |
Valpuiseaux |
91 sud |
|
91 |
ESSONNE |
91634 |
Vaugrigneuse |
91 sud |
|
91 |
ESSONNE |
91639 |
Vayres-sur-Essonne |
91 sud |
|
91 |
ESSONNE |
91648 |
Vert-le-Grand |
91 sud |
|
91 |
ESSONNE |
91649 |
Vert-le-Petit |
91 sud |
|
91 |
ESSONNE |
91654 |
Videlles |
91 sud |
|
91 |
ESSONNE |
91659 |
Villabé |
91 sud |
|
91 |
ESSONNE |
91662 |
Villeconin |
91 sud |
|
91 |
ESSONNE |
91667 |
Villemoisson-sur-Orge |
91 sud |
|
91 |
ESSONNE |
91671 |
Villeneuve-sur-Auvers |
91 sud |
|
91 |
ESSONNE |
91685 |
Villiers-sur-Orge |
91 sud |
|
95 |
VAL-D’OISE |
95019 |
Arnouville |
95 est |
|
95 |
VAL-D’OISE |
95028 |
Attainville |
95 est |
|
95 |
VAL-D’OISE |
95055 |
Bellefontaine |
95 est |
|
95 |
VAL-D’OISE |
95088 |
Bonneuil-en-France |
95 est |
|
95 |
VAL-D’OISE |
95094 |
Bouqueval |
95 est |
|
95 |
VAL-D’OISE |
95144 |
Châtenay-en-France |
95 est |
|
95 |
VAL-D’OISE |
95149 |
Chaumontel |
95 est |
|
95 |
VAL-D’OISE |
95154 |
Chennevières-lès-Louvres |
95 est |
|
95 |
VAL-D’OISE |
95205 |
Écouen |
95 est |
|
95 |
VAL-D’OISE |
95212 |
Épiais-lès-Louvres |
95 est |
|
95 |
VAL-D’OISE |
95214 |
Épinay-Champlâtreux |
95 est |
|
95 |
VAL-D’OISE |
95229 |
Ézanville |
95 est |
|
95 |
VAL-D’OISE |
95241 |
Fontenay-en-Parisis |
95 est |
|
95 |
VAL-D’OISE |
95250 |
Fosses |
95 est |
|
95 |
VAL-D’OISE |
95268 |
Garges-lès-Gonesse |
95 est |
|
95 |
VAL-D’OISE |
95277 |
Gonesse |
95 est |
|
95 |
VAL-D’OISE |
95280 |
Goussainville |
95 est |
|
95 |
VAL-D’OISE |
95316 |
Jagny-sous-Bois |
95 est |
|
95 |
VAL-D’OISE |
95331 |
Lassy |
95 est |
|
95 |
VAL-D’OISE |
95395 |
Le Mesnil-Aubry |
95 est |
|
95 |
VAL-D’OISE |
95492 |
Le Plessis-Gassot |
95 est |
|
95 |
VAL-D’OISE |
95493 |
Le Plessis-Luzarches |
95 est |
|
95 |
VAL-D’OISE |
95612 |
Le Thillay |
95 est |
|
95 |
VAL-D’OISE |
95351 |
Louvres |
95 est |
|
95 |
VAL-D’OISE |
95352 |
Luzarches |
95 est |
|
95 |
VAL-D’OISE |
95365 |
Mareil-en-France |
95 est |
|
95 |
VAL-D’OISE |
95371 |
Marly-la-Ville |
95 est |
|
95 |
VAL-D’OISE |
95509 |
Puiseux-en-France |
95 est |
|
95 |
VAL-D’OISE |
95527 |
Roissy-en-France |
95 est |
|
95 |
VAL-D’OISE |
95580 |
Saint-Witz |
95 est |
|
95 |
VAL-D’OISE |
95585 |
Sarcelles |
95 est |
|
95 |
VAL-D’OISE |
95604 |
Survilliers |
95 est |
|
95 |
VAL-D’OISE |
95633 |
Vaudherland |
95 est |
|
95 |
VAL-D’OISE |
95641 |
Vémars |
95 est |
|
95 |
VAL-D’OISE |
95675 |
Villeron |
95 est |
|
95 |
VAL-D’OISE |
95680 |
Villiers-le-Bel |
95 est |
|
95 |
VAL-D’OISE |
95682 |
Villiers-le-Sec |
95 est |
|
95 |
VAL-D’OISE |
95002 |
Ableiges |
95 ouest |
|
95 |
VAL-D’OISE |
95008 |
Aincourt |
95 ouest |
|
95 |
VAL-D’OISE |
95011 |
Ambleville |
95 ouest |
|
95 |
VAL-D’OISE |
95012 |
Amenucourt |
95 ouest |
|
95 |
VAL-D’OISE |
95023 |
Arronville |
95 ouest |
|
95 |
VAL-D’OISE |
95024 |
Arthies |
95 ouest |
|
95 |
VAL-D’OISE |
95026 |
Asnières-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95039 |
Auvers-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95040 |
Avernes |
95 ouest |
|
95 |
VAL-D’OISE |
95042 |
Baillet-en-France |
95 ouest |
|
95 |
VAL-D’OISE |
95046 |
Banthelu |
95 ouest |
|
95 |
VAL-D’OISE |
95052 |
Beaumont-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95056 |
Belloy-en-France |
95 ouest |
|
95 |
VAL-D’OISE |
95058 |
Bernes-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95059 |
Berville |
95 ouest |
|
95 |
VAL-D’OISE |
95074 |
Boisemont |
95 ouest |
|
95 |
VAL-D’OISE |
95078 |
Boissy-l’Aillerie |
95 ouest |
|
95 |
VAL-D’OISE |
95101 |
Bray-et-Lû |
95 ouest |
|
95 |
VAL-D’OISE |
95102 |
Bréançon |
95 ouest |
|
95 |
VAL-D’OISE |
95110 |
Brignancourt |
95 ouest |
|
95 |
VAL-D’OISE |
95116 |
Bruyères-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95119 |
Buhy |
95 ouest |
|
95 |
VAL-D’OISE |
95120 |
Butry-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95127 |
Cergy |
95 ouest |
|
95 |
VAL-D’OISE |
95134 |
Champagne-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95141 |
Charmont |
95 ouest |
|
95 |
VAL-D’OISE |
95142 |
Chars |
95 ouest |
|
95 |
VAL-D’OISE |
95150 |
Chaussy |
95 ouest |
|
95 |
VAL-D’OISE |
95157 |
Chérence |
95 ouest |
|
95 |
VAL-D’OISE |
95166 |
Cléry-en-Vexin |
95 ouest |
|
95 |
VAL-D’OISE |
95169 |
Commeny |
95 ouest |
|
95 |
VAL-D’OISE |
95170 |
Condécourt |
95 ouest |
|
95 |
VAL-D’OISE |
95177 |
Cormeilles-en-Vexin |
95 ouest |
|
95 |
VAL-D’OISE |
95181 |
Courcelles-sur-Viosne |
95 ouest |
|
95 |
VAL-D’OISE |
95183 |
Courdimanche |
95 ouest |
|
95 |
VAL-D’OISE |
95211 |
Ennery |
95 ouest |
|
95 |
VAL-D’OISE |
95213 |
Épiais-Rhus |
95 ouest |
|
95 |
VAL-D’OISE |
95218 |
Éragny |
95 ouest |
|
95 |
VAL-D’OISE |
95253 |
Frémainville |
95 ouest |
|
95 |
VAL-D’OISE |
95254 |
Frémécourt |
95 ouest |
|
95 |
VAL-D’OISE |
95258 |
Frouville |
95 ouest |
|
95 |
VAL-D’OISE |
95270 |
Genainville |
95 ouest |
|
95 |
VAL-D’OISE |
95271 |
Génicourt |
95 ouest |
|
95 |
VAL-D’OISE |
95282 |
Gouzangrez |
95 ouest |
|
95 |
VAL-D’OISE |
95287 |
Grisy-les-Plâtres |
95 ouest |
|
95 |
VAL-D’OISE |
95295 |
Guiry-en-Vexin |
95 ouest |
|
95 |
VAL-D’OISE |
95298 |
Haravilliers |
95 ouest |
|
95 |
VAL-D’OISE |
95301 |
Haute-Isle |
95 ouest |
|
95 |
VAL-D’OISE |
95304 |
Hédouville |
95 ouest |
|
95 |
VAL-D’OISE |
95308 |
Hérouville |
95 ouest |
|
95 |
VAL-D’OISE |
95309 |
Hodent |
95 ouest |
|
95 |
VAL-D’OISE |
95323 |
Jouy-le-Moutier |
95 ouest |
|
95 |
VAL-D’OISE |
95139 |
La Chapelle-en-Vexin |
95 ouest |
|
95 |
VAL-D’OISE |
95523 |
La Roche-Guyon |
95 ouest |
|
95 |
VAL-D’OISE |
95328 |
Labbeville |
95 ouest |
|
95 |
VAL-D’OISE |
95054 |
Le Bellay-en-Vexin |
95 ouest |
|
95 |
VAL-D’OISE |
95303 |
Le Heaulme |
95 ouest |
|
95 |
VAL-D’OISE |
95483 |
Le Perchay |
95 ouest |
|
95 |
VAL-D’OISE |
95313 |
L’Isle-Adam |
95 ouest |
|
95 |
VAL-D’OISE |
95341 |
Livilliers |
95 ouest |
|
95 |
VAL-D’OISE |
95348 |
Longuesse |
95 ouest |
|
95 |
VAL-D’OISE |
95353 |
Maffliers |
95 ouest |
|
95 |
VAL-D’OISE |
95355 |
Magny-en-Vexin |
95 ouest |
|
95 |
VAL-D’OISE |
95370 |
Marines |
95 ouest |
|
95 |
VAL-D’OISE |
95379 |
Maudétour-en-Vexin |
95 ouest |
|
95 |
VAL-D’OISE |
95387 |
Menouville |
95 ouest |
|
95 |
VAL-D’OISE |
95388 |
Menucourt |
95 ouest |
|
95 |
VAL-D’OISE |
95392 |
Mériel |
95 ouest |
|
95 |
VAL-D’OISE |
95394 |
Méry-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95422 |
Montgeroult |
95 ouest |
|
95 |
VAL-D’OISE |
95429 |
Montreuil-sur-Epte |
95 ouest |
|
95 |
VAL-D’OISE |
95430 |
Montsoult |
95 ouest |
|
95 |
VAL-D’OISE |
95436 |
Mours |
95 ouest |
|
95 |
VAL-D’OISE |
95438 |
Moussy |
95 ouest |
|
95 |
VAL-D’OISE |
95445 |
Nerville-la-Forêt |
95 ouest |
|
95 |
VAL-D’OISE |
95446 |
Nesles-la-Vallée |
95 ouest |
|
95 |
VAL-D’OISE |
95447 |
Neuilly-en-Vexin |
95 ouest |
|
95 |
VAL-D’OISE |
95450 |
Neuville-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95452 |
Nointel |
95 ouest |
|
95 |
VAL-D’OISE |
95456 |
Noisy-sur-Oise |
95 ouest |
|
95 |
VAL-D’OISE |
95459 |
Nucourt |
95 ouest |
|
95 |
VAL-D’OISE |
95462 |
Omerville |
95 ouest |
|
95 |
VAL-D’OISE |
95476 |
Osny |
95 ouest |
|
95 |
VAL-D’OISE |
95480 |
Parmain |
95 ouest |
|
95 |
VAL-D’OISE |
95487 |
Persan |
95 ouest |
|
95 |
VAL-D’OISE |
95488 |
Pierrelaye |
95 ouest |
|
95 |
VAL-D’OISE |
95500 |
Pontoise |
95 ouest |
|
95 |
VAL-D’OISE |
95504 |
Presles |
95 ouest |
|
95 |
VAL-D’OISE |
95510 |
Puiseux-Pontoise |
95 ouest |
|
95 |
VAL-D’OISE |
95529 |
Ronquerolles |
95 ouest |
|
95 |
VAL-D’OISE |
95535 |
Sagy |
95 ouest |
|
95 |
VAL-D’OISE |
95541 |
Saint-Clair-sur-Epte |
95 ouest |
|
95 |
VAL-D’OISE |
95543 |
Saint-Cyr-en-Arthies |
95 ouest |
|
95 |
VAL-D’OISE |
95554 |
Saint-Gervais |
95 ouest |
|
95 |
VAL-D’OISE |
95566 |
Saint-Martin-du-Tertre |
95 ouest |
|
95 |
VAL-D’OISE |
95572 |
Saint-Ouen-l’Aumône |
95 ouest |
|
95 |
VAL-D’OISE |
95584 |
Santeuil |
95 ouest |
|
95 |
VAL-D’OISE |
95592 |
Seraincourt |
95 ouest |
|
95 |
VAL-D’OISE |
95594 |
Seugy |
95 ouest |
|
95 |
VAL-D’OISE |
95610 |
Théméricourt |
95 ouest |
|
95 |
VAL-D’OISE |
95611 |
Theuville |
95 ouest |
|
95 |
VAL-D’OISE |
95625 |
Us |
95 ouest |
|
95 |
VAL-D’OISE |
95627 |
Vallangoujard |
95 ouest |
|
95 |
VAL-D’OISE |
95628 |
Valmondois |
95 ouest |
|
95 |
VAL-D’OISE |
95637 |
Vauréal |
95 ouest |
|
95 |
VAL-D’OISE |
95651 |
Vétheuil |
95 ouest |
|
95 |
VAL-D’OISE |
95652 |
Viarmes |
95 ouest |
|
95 |
VAL-D’OISE |
95656 |
Vienne-en-Arthies |
95 ouest |
|
95 |
VAL-D’OISE |
95658 |
Vigny |
95 ouest |
|
95 |
VAL-D’OISE |
95660 |
Villaines-sous-Bois |
95 ouest |
|
95 |
VAL-D’OISE |
95676 |
Villers-en-Arthies |
95 ouest |
|
95 |
VAL-D’OISE |
95678 |
Villiers-Adam |
95 ouest |
|
95 |
VAL-D’OISE |
95690 |
Wy-dit-Joli-Village |
95 ouest |
|
95 |
VAL-D’OISE |
95014 |
Andilly |
95 sud |
|
95 |
VAL-D’OISE |
95018 |
Argenteuil |
95 sud |
|
95 |
VAL-D’OISE |
95051 |
Beauchamp |
95 sud |
|
95 |
VAL-D’OISE |
95060 |
Bessancourt |
95 sud |
|
95 |
VAL-D’OISE |
95061 |
Béthemont-la-Forêt |
95 sud |
|
95 |
VAL-D’OISE |
95063 |
Bezons |
95 sud |
|
95 |
VAL-D’OISE |
95091 |
Bouffémont |
95 sud |
|
95 |
VAL-D’OISE |
95151 |
Chauvry |
95 sud |
|
95 |
VAL-D’OISE |
95176 |
Cormeilles-en-Parisis |
95 sud |
|
95 |
VAL-D’OISE |
95197 |
Deuil-la-Barre |
95 sud |
|
95 |
VAL-D’OISE |
95199 |
Domont |
95 sud |
|
95 |
VAL-D’OISE |
95203 |
Eaubonne |
95 sud |
|
95 |
VAL-D’OISE |
95210 |
Enghien-les-Bains |
95 sud |
|
95 |
VAL-D’OISE |
95219 |
Ermont |
95 sud |
|
95 |
VAL-D’OISE |
95252 |
Franconville |
95 sud |
|
95 |
VAL-D’OISE |
95256 |
Frépillon |
95 sud |
|
95 |
VAL-D’OISE |
95288 |
Groslay |
95 sud |
|
95 |
VAL-D’OISE |
95306 |
Herblay |
95 sud |
|
95 |
VAL-D’OISE |
95257 |
La Frette-sur-Seine |
95 sud |
|
95 |
VAL-D’OISE |
95491 |
Le Plessis-Bouchard |
95 sud |
|
95 |
VAL-D’OISE |
95369 |
Margency |
95 sud |
|
95 |
VAL-D’OISE |
95409 |
Moisselles |
95 sud |
|
95 |
VAL-D’OISE |
95424 |
Montigny-lès-Cormeilles |
95 sud |
|
95 |
VAL-D’OISE |
95426 |
Montlignon |
95 sud |
|
95 |
VAL-D’OISE |
95427 |
Montmagny |
95 sud |
|
95 |
VAL-D’OISE |
95428 |
Montmorency |
95 sud |
|
95 |
VAL-D’OISE |
95489 |
Piscop |
95 sud |
|
95 |
VAL-D’OISE |
95539 |
Saint-Brice-sous-Forêt |
95 sud |
|
95 |
VAL-D’OISE |
95555 |
Saint-Gratien |
95 sud |
|
95 |
VAL-D’OISE |
95563 |
Saint-Leu-la-Forêt |
95 sud |
|
95 |
VAL-D’OISE |
95574 |
Saint-Prix |
95 sud |
|
95 |
VAL-D’OISE |
95582 |
Sannois |
95 sud |
|
95 |
VAL-D’OISE |
95598 |
Soisy-sous-Montmorency |
95 sud |
|
95 |
VAL-D’OISE |
95607 |
Taverny |
95 sud |
Volet 2 Permanence des soins en établissements de santé
À la date de rédaction du PRS3, le cadre réglementaire est en cours d’évolution profonde, en lien avec :
Lors de sa réunion du 6 avril 2023, dans le cadre des discussions visant à l’élaboration du PRS3, la commission spécialisée de l’organisation des soins a émis un vote favorable à la reconduction du schéma de PDSES existant, dans l’attente de l’état des lieux et de la définition de nouvelles orientations dans le cadre d’une révision du PRS.
Par conséquent, le volet du PRS3 relatif à la PDSES exposé ci-après reprend à l’identique le volet PDSES établi dans le PRS2.
Une révision de ce schéma sera réalisée dans les conditions envisagées lors de la CSOS et en concertation avec les acteurs de santé de la région.
La sécurité et la qualité du parcours des patients sont des objectifs majeurs que l’Agence régionale de santé (ARS) d’Île-de-France s’est fixés. Pouvoir garantir à chaque Francilien une bonne prise en charge en urgence au bon endroit et aux horaires les plus avancés de la nuit, des week-ends et des jours fériés, a été l’un des premiers travaux engagés par l’ARS Île-de-France depuis sa création.
Présentation de la démarche
La permanence des soins en établissements de santé (PDSES) se définit comme l’accueil et la prise en charge de nouveaux patients dans une structure de soins d’un établissement de santé en aval et/ou dans le cadre des réseaux de médecine d’urgence, la nuit (à partir de 18 h 30 ou 20 h le plus souvent, et jusqu’à 8 h 30 du matin), le week-end (sauf le samedi matin) et les jours fériés.
Il est à noter que la continuité des soins, définie comme la prise en charge et la surveillance des patients déjà hospitalisés, est une mission réglementaire qui incombe à tous les établissements de santé, contrairement à la permanence des soins pour laquelle l’établissement doit être expressément désigné par le Directeur général de l’ARS.
Aux termes de l’article R. 6111-41 du Code de la santé publique, le Directeur général de l’Agence régionale de santé arrête, dans le cadre du schéma régional de santé prévu à l’article L. 1434-2, un volet dédié à l’organisation de la permanence des soins mentionnée à l’article L. 6111-1-3. Ce volet évalue, sur la base du diagnostic défini à l’article R. 1434-2, les besoins de la population et fixe des objectifs, pour les zones définies au a du 2° de l’article L. 1434-9, en nombre d’implantations par spécialité médicale et par modalité d’organisation. Il est opposable aux établissements de santé et aux autres titulaires d’autorisations d’activités de soins et d’équipements matériels lourds, ainsi qu’aux établissements et services qui sollicitent de telles autorisations.
Ce volet est arrêté pour une durée de cinq ans, au terme de la procédure prévue à l’article R. 1434-1.
Le présent volet du SRS présente l’état des lieux à la date de publication des établissements assurant la PDSES par activité médicale et modalité d’organisation et fixe, en fonction de besoins de la population, des objectifs de réorganisation de la prise en charge des patients au sein des établissements de santé de la région, aux horaires de permanence des soins.
Les optimisations de la PDSES présentées dans le présent schéma régional, guidées par des besoins de rationalisation des moyens humains, une
adaptation aux contraintes financières et la nécessité d’atteindre des volumes d’activité garants de la qualité des soins, n’impactent pas les autorisations d’activité d’urgence, de chirurgie ou de soins critiques.
La zone opposable de référence pour la fixation des implantations est le département. Toutefois, pour certaines activités de PDSES, la couverture du besoin pourra être évaluée à l’échelle de la région (comme c’est déjà le cas pour la PDSES de recours de neurochirurgie, la neuroradiologie interventionnelle ou l’infectiologie…).
L’établissement éligible au titre de la PDSES est par ailleurs dans l’obligation d’assurer la continuité des soins au sein de son établissement. À l’inverse, la non-éligibilité au titre de la PDSES n’exonère pas l’établissement d’assurer toute prise en charge ou l’orientation de tout patient qui se présenterait à lui.
La PDSES concerne le seul champ de médecine, chirurgie, obstétrique (MCO) des établissements, quel que soit leur statut, et englobe l’ensemble des spécialités nécessaires à l’exercice des activités autorisées. Les ex-hôpitaux locaux, SSR, USLD et psychiatrie (en dehors des structures de médecine d’urgence) ne peuvent donc pas relever du dispositif de PDSES.
Les structures de médecine d’urgence des établissements ex-DG, les structures autorisées à l’activité de greffe et de traitement des grands brûlés ainsi que l’activité d’hospitalisation à domicile font l’objet de modalités spécifiques de financement de lignes de gardes et d’astreintes.
Les spécialités relevant des activités réglementées suivantes ne sont pas concernées par les obligations de permanence des soins (annexe I du Guide méthodologique) :
Diagnostic
Depuis 2011, une méthodologie de réorganisation de la permanence des soins standardisée, basée sur la concertation, a été mise en place par l’ARS Île-de-France. Cette démarche qualitative a conduit à la reconnaissance de la mission de PDSES pour des établissements disposant d’un plateau technique et du personnel nécessaire, définis par un cahier des charges partagés par les professionnels.
Les spécialités pour lesquelles un diagnostic régional est porté sont celles qui ont fait l’objet d’un tel schéma régional. Pour ces spécialités, des cibles régionales seront définies précisément par territoire. Pour les autres, seules des orientations régionales seront présentées.
Ainsi, 14 spécialités ont été réorganisées dans le cadre d’un schéma régional, pour l’essentiel chirurgicales :
Pour les spécialités dont la réorganisation est la plus récente, il ne sera pas proposé de changement dans le cadre du présent schéma régional, en l’absence de données d’évaluation suffisantes.
Pour les autres spécialités, les besoins de permanence des soins en Île-de-France sont couverts pour les périodes de PDSES sur l’ensemble de la région. Néanmoins, pour certains territoires, le dispositif de gardes et d’astreintes en place paraît être insuffisant et pourra être aménagé dans le cadre d’une réflexion menée par le groupe de travail régional, sur la base de l’évaluation des dispositifs en place.
Approche régionale
L’ARS a fait le choix de constituer un groupe de travail représentatif sur le sujet, un comité de pilotage régional (Copil) PDSES, organe régional de concertation rassemblant pour l’Île-de-France les fédérations hospitalières régionales, l’Assistance publique - Hôpitaux de Paris (AP-HP), la collégiale des urgences SAMU-SMUR et la Conférence des présidents des commissions médicales des établissements (CME) publics et privés.
Dans le cadre du pilotage régional de la PDSES, l’ARS Île-de-France a produit les résultats de trois enquêtes déclaratives visant à diagnostiquer le mode d’organisation et l’activité des établissements de santé au titre de la PDSES.
Dans ce contexte, et sans attendre la publication du PRS2, des propositions de réorganisation ont été présentées aux représentants franciliens de l’hospitalisation et soumises à concertation, notamment dès mars 2015 pour les spécialités de chirurgie orthopédique et viscérale. Certaines, par exemple dans le cadre des travaux de réorganisation de la PDSES au sein des GHT, sont d’ores et déjà effectives.
Des groupes de travail thématiques sont également mis en place au niveau régional dans le cadre de réorganisations souhaitables pour la région (par exemple, pour la prise en charge des traumatisés graves adultes).
Approche territoriale
L’ensemble de ces travaux a été croisé avec une démarche territoriale lancée en février 2011 par l’organisation régulière de réunions départementales, bi annuelles puis annuelles, rassemblant les représentants départementaux des membres du comité de pilotage régional PDSES.
Suite aux travaux de réorganisation de la PDSES menés par l’ARS Île-de-France, une diminution de 20 % du nombre de lignes de permanence des soins, gardes et astreintes, a été effectuée depuis 2010 (de 1 425 à 1 108 lignes pour l’ensemble de la région et pour l’ensemble des spécialités), tout en garantissant la qualité et la sécurité aux horaires de la PDSES.
Les implantations existantes à la date d’écriture de ce PRS pour les spécialités chirurgicales ayant fait l’objet d’un schéma régional sont figurées dans le tableau ci-dessous :
Tableau 1. Implantations de PDSES par spécialité et par territoire à la date d’écriture du PRS2
|
SPÉCIALITÉ |
Existant |
|||||||||
|
75 |
77 |
78 |
91 |
92 |
93 |
94 |
95 |
Île-de-France |
||
|
Chirurgie viscérale |
1re partie de nuit |
3 |
5 |
3 |
2 |
5 |
6,5 |
4 |
1,5 |
30 |
|
Nuit profonde |
7 |
2 |
4 |
3,5 |
4,5 |
3 |
4 |
3 |
31 |
|
|
Week- |
10 |
9 |
10 |
8 |
10 |
11 |
9 |
6 |
73 |
|
|
Chirurgie orthopédique |
1re partie de nuit |
1 |
5 |
4 |
3 |
2 |
6,5 |
3 |
1,5 |
26 |
|
Nuit profonde |
7 |
2 |
3 |
2,5 |
4,5 |
3 |
4 |
3 |
29 |
|
|
Week- |
8 |
9 |
10 |
8 |
8 |
11 |
8 |
6 |
68 |
|
|
SOS Mains |
1re partie de nuit |
1 |
1 |
2 |
||||||
|
Nuit profonde |
1 |
1 |
1 |
1 |
4 |
|||||
|
Week- |
1 |
1 |
1 |
1 |
1 |
1 |
6 |
|||
|
Chirurgie pédiatrique |
1re partie de nuit |
1 |
1 |
1 |
1 |
4 |
||||
|
Nuit profonde |
3 |
1 |
3 |
7 |
||||||
|
Week- |
3 |
1 |
2 |
4 |
1 |
11 |
||||
|
Chirurgie urologique |
1re partie de nuit |
1 |
1 |
1 |
1 |
4 |
||||
|
Nuit profonde |
3 |
1 |
3 |
7 |
||||||
|
Week- |
3 |
1 |
2 |
4 |
1 |
11 |
||||
|
Chirurgie vasculaire |
1re partie de nuit |
2 |
2 |
|||||||
|
Nuit profonde |
4 |
1 |
1 |
1 |
2 |
1 |
1 |
1 |
12 |
|
|
Week- |
4 |
1 |
1 |
1 |
2 |
1 |
1 |
3 |
14 |
|
|
Chirurgie ophtalmologique |
1re partie de nuit |
1 |
1 |
|||||||
|
Nuit profonde |
3 |
1 |
1 |
5 |
||||||
|
Week- |
3 |
1 |
1 |
1 |
6 |
|||||
|
Chirurgie ORL |
1re partie de nuit |
1 |
1 |
1 |
3 |
|||||
|
Nuit profonde |
1 |
1 |
1 |
1 |
1 |
5 |
||||
|
Week- |
1 |
1 |
2 |
3 |
1 |
1 |
9 |
|||
|
Chirurgie odontologique |
1re partie de nuit |
1 |
1 |
|||||||
|
Nuit profonde |
1 |
1 |
1 |
3 |
||||||
|
Week- |
1 |
1 |
||||||||
Les données d’activité chirurgicale des établissements reconnus pour assurer la PDSES au 31 décembre 2016 pour les spécialités chirurgicales ayant fait l’objet d’un schéma régional figurent dans le tableau ci-après :
Tableau 2. Activité chirurgicale des sites par spécialité au sein de la région Île-de-France
|
Spécialité |
Nombre d’établissements |
Activité régionale moyenne181Données issues des sites répondeurs, période 2012-2016. |
|||
|
Première partie de nuit |
Première partie et nuit profonde |
Première partie de nuit (par nuit) |
Nuit profonde (par nuit) |
Week-end (par week-end) |
|
|
Chirurgie orthopédique |
41 |
30 |
21,4 |
8,3 |
112 |
|
Chirurgie viscérale |
41 |
31 |
21,9 |
15,7 |
65,4 |
|
SOS Mains |
2 |
4 |
8 |
1,2 |
50 |
|
Chirurgie pédiatrique |
4 |
7 |
4,2 |
2,2 |
18,5 |
|
Chirurgie urologique |
7 |
11 |
4 |
2,5 |
11,3 |
|
Chirurgie vasculaire |
2 |
12 |
2 |
1 |
9,2 |
|
Chirurgie ophtalmologique |
2 |
5 |
1,75 |
0,9 |
7,8 |
|
Chirurgie ORL |
4 |
5 |
0,6 |
0,5 |
0,8 |
Plusieurs constats se dégagent de l’état des lieux partagé.
Objectifs
Comme l’a indiqué le diagnostic, il existe des opportunités d’optimisation des gardes et astreintes, donc de l’utilisation des plateaux techniques, permettant de sécuriser la prise en charge des patients tout en anticipant les contraintes de la démographie médicale.
Les trois principaux enjeux de ce schéma résident ainsi dans la volonté :
Les principes du présent schéma cible PDSES sont au nombre de trois.
Chaque spécialité induit un volume très spécifique d’activités pendant les nuits, les fins de semaine et les jours fériés. Il faut donc ajuster dans chaque territoire le nombre de permanences retenues en fonction du volume d’activité généré, et assurer un parcours lisible et efficient afin de concentrer les moyens devenus rares sur quelques sites disposant de l’ensemble des équipes nécessaires à la prise en charge.
Concernant les chirurgies orthopédique et viscérale, une offre graduée de soins doit être maintenue entre des établissements de première partie de nuit et des établissements assurant la nuit profonde. Cette gradation peut intégrer une offre de PDSES complémentaire le week-end, et les modalités organisationnelles sont à définir dans le cadre du présent PRS.
Concernant les autres spécialités chirurgicales, l’offre de PDSES devra, au terme de ce schéma, être organisée à l’échelle régionale, en différenciant des établissements spécialisés au niveau territorial, centres de proximité, et des établissements de référence, recours régionaux, comme c’est le cas de la chirurgie pédiatrique ou la chirurgie ORL. Les modalités organisationnelles (première partie de nuit ou nuit profonde, astreinte ou garde…) des centres de proximité seront alors à définir. Ce travail devra être mené par le groupe régional dans le cadre de ce PRS.
Concernant les activités réglementées (la biologie, l’imagerie et autres spécialités médico-techniques), le réseau gradué d’établissements sera établi en fonction de la mise en œuvre du SRS afférent.
L’identification des sites de PDSES par établissement et par spécialité se fera dans les conditions décrites par le décret n° 2016-1645 du 1er décembre 2016.
La constitution des équipes médicales de territoire est une priorité régionale, afin de mutualiser les moyens mis à la disposition de la PDSES et de supprimer les doublons, le cas échéant. Une ligne de permanence des soins peut ainsi être portée par des praticiens issus de différents établissements. Des coopérations de cette nature se mettent en place dans le cadre de la constitution des GHT, mais des coopérations entre établissements de statuts différents sont également encouragées au sein d’un même territoire.
Ces « équipes territoriales de permanence des soins » peuvent prendre plusieurs formes : alternance des sites (ce qui peut impliquer un adressage adapté ou un transfert des patients) ou mobilité des praticiens vers l’établissement accueillant le patient (comme cela existe pour l’endoscopie digestive).
Temps partagé d’assistant et/ou de praticien, prime multi-sites, postes à recrutement prioritaire, postes de cliniciens hospitaliers, fédération médicale inter-hospitalière, sont autant de leviers pour la constitution de ces équipes.
Pour les spécialités faisant l’objet d’un schéma d’organisation régionale, sept engagements contractuels sont décrits dans les cahiers des charges :
Deux de ces engagements contraignants sont particulièrement essentiels au dispositif. Il s’agit de la mise en place d’un coordinateur PDSES, interlocuteur unique de l’établissement aux horaires de PDSES, et de l’engagement au « zéro refus ». C’est sur ce dernier principe que repose l’ensemble de l’efficacité du dispositif et c’est à cette condition qu’il sera possible d’améliorer sensiblement la qualité et la sécurité de la prise en charge.
Le registre des refus, tel qu’il est mis en place, doit garantir au quotidien le respect de ce principe. La crédibilité et la sécurité du dispositif mis en place pour les horaires de PDSES dépend de la façon dont sont respectés les engagements contractuels précédemment décrits par l’ensemble des établissements.
Conditions d’implantation de la PDSES en Île-de-France
Les orientations régionales pour les spécialités disposant de permanence des soins sont présentées dans le tableau ci-dessous :
Tableau 3. Orientations régionales pour l’ensemble des spécialités de la région Île-de-France
|
Spécialités |
Orientations régionales |
|
Anesthésie adulte |
Chaque site disposant d’au moins une PDSES |
|
Anesthésie pédiatrique |
Chaque site disposant d’une PDSES en chirurgie infantile doit disposer d’une PDSES d’anesthésie pédiatrique. |
|
Réanimation adulte |
Les lignes de PDSES sont définies |
|
Réanimation néonatale |
Les lignes de PDSES sont définies |
|
Réanimation pédiatrique |
Les lignes de PDSES sont définies |
|
Dermatologie |
Il n’est pas retenu de nécessité de permanence dans cette spécialité. |
|
Cardiologie interventionnelle |
Les lignes de PDSES sont définies |
|
Radiologie interventionnelle |
Cette activité peut être identifiée sur les sites de référence régionaux. Un appel à candidatures est en cours. |
|
Néphrologie |
Les urgences sont le plus souvent prises en charge en réanimation ; une PDSES peut être retenue sur un territoire, sur les structures disposant d’une USI néphrologique*. |
|
Neurologie |
La PDSES doit être identifiée sur les structures disposant d’une unité neurovasculaire. Une garde doit être retenue pour les UNV soins intensifs*. |
|
Gastro-entérologie et hépatologie |
Chaque territoire doit pouvoir disposer d’un accès à une PDSES pour les urgences endoscopiques ; une PDS doit être maintenue sur les sites à condition qu’il existe une équipe suffisante pour assurer la pérennité de la prise en charge tout au long de l’année. L’évaluation ultérieure permettra de faire évoluer le dispositif, si nécessaire, en fonction des données d’activité. |
|
Médecine générale |
Ces lignes relèvent de la continuité des soins. |
|
Pneumologie |
Les recours imposant l’intervention d’un |
|
Hématologie |
Une PDSES peut être identifiée sur les sites de référence disposant d’une USI hématologique*. |
|
Pédiatrie |
La PDSES est définie réglementairement sur les sites de maternité (article D. 6124-44 CSP) ; une ligne supplémentaire de pédiatrie peut être identifiée pour les maternités les plus importantes. |
|
Gynécologie obstétrique |
La PDSES est définie réglementairement en fonction du volume d’accouchements (article D. 6124-44 CSP) ; une ligne supplémentaire de chirurgie spécialisée peut être identifiée pour les maternités les plus importantes. |
|
Chirurgie infantile |
Une PDSES doit être identifiée dans les unités spécialisées. |
|
Chirurgie cardiaque |
La PDSES est définie réglementairement |
|
Chirurgie vasculaire |
Une PDSES doit être identifiée sur chaque territoire à l’échelle d’un bassin hospitalier. Celle-ci peut être complétée dans Paris. |
|
Chirurgie thoracique |
Une PDSES peut être identifiée sur les centres de référence. |
|
Chirurgie viscérale et digestive |
Une PDSES peut être identifiée sur chaque site disposant d’une structure d’urgence, sauf proximité rapprochée entre sites ; toute structure d’urgence doit bénéficier de la possibilité d’un avis dans cette spécialité, y compris en l’absence de PDS sur place (partenariat entre établissements, télémédecine…). |
|
Chirurgie orthopédique |
Une PDSES peut être identifiée sur chaque site disposant d’une structure d’urgence en première partie de nuit et les week-end et jours fériés ; un regroupement de la PDSES sur un seul site à l’échelle d’un territoire peut être réalisé compte tenu du très faible nombre de sollicitations avec déplacements après minuit. |
|
FESUM (SOS Mains) |
Les PDSES seront identifiées sur les centres |
|
Neurochirurgie |
La PDSES est définie réglementairement (article |
|
Urologie |
Une PDSES peut être identifiée sur chaque territoire. Celle-ci peut être complétée dans Paris. |
|
ORL |
Une PDSES peut être identifiée sur les sites de référence comme recours régional. |
|
Chirurgie maxillofaciale |
Une PDSES peut être identifiée sur les sites de référence. |
|
Infectiologie |
Une PDSES peut être identifiée au titre d’un conseil régional en infectiologie. |
|
Gériatrie |
Ces lignes relèvent de la continuité des soins. |
|
Ophtalmologie |
Une PDSES peut être identifiée sur les sites de référence comme recours régional. |
|
Imagerie médicale |
Une PDSES peut être identifiée sur les sites disposant d’une structure d’urgence. Cette permanence peut faire appel à la télé-imagerie. |
|
* Les lignes de permanence identifiées pour les USI dépendant des |
|
Les implantations cibles par spécialité et par modalité d’organisation sont décrites ci-après. Il est à noter qu’en accord avec l’ensemble des acteurs de la région, une distinction a été opérée concernant la période de PDSES pour la nuit, entre la première partie de nuit et la nuit profonde, à différencier de la période des jours fériés et des week-ends.
Cette distinction a été motivée et actée lors des travaux du comité régional PDSES relatifs à la réorganisation des urgences chirurgicales la nuit, au vu des données d’activité recueillies.
Pour les spécialités chirurgicales faisant déjà l’objet d’un schéma régional, les cibles d’implantation sont les suivantes :
Tableau 4. Cibles d’implantation pour les spécialités faisant déjà l’objet d’un schéma régional (les cibles exprimées en demi correspondent à des sites localisés dans deux départements différents et ayant mutualisé leurs lignes de PDSES)
|
Spécialité |
75 |
77 |
78 |
91 |
92 |
93 |
94 |
95 |
|||||||||||||||||
|
E |
M |
C |
E |
M |
C |
E |
M |
C |
E |
M |
C |
E |
M |
C |
E |
M |
C |
E |
M |
C |
E |
M |
C |
||
|
Chirurgie viscérale |
1P |
3 |
-2 |
1 |
5 |
-1 |
4 |
3 |
3 |
2 |
-1 |
1 |
5 |
-1 |
4 |
6,5 |
-2 |
4 |
4 |
4 |
1,5 |
1,5 |
|||
|
NP |
7 |
7 |
2 |
2 |
4 |
-1 |
3 |
3,5 |
3,5 |
4,5 |
4,5 |
3 |
3 |
4 |
4 |
3 |
3 |
||||||||
|
WE |
10 |
-2 |
8 |
9 |
9 |
10 |
-1 |
9 |
8 |
8 |
10 |
10 |
11 |
-1 |
10 |
9 |
9 |
6 |
6 |
||||||
|
Chirurgie ortho |
1P |
1 |
-1 |
0 |
5 |
-1 |
4 |
4 |
-1 |
3 |
3 |
-1 |
2 |
2 |
-1 |
1 |
6,5 |
-3 |
3,5 |
3 |
3 |
1,5 |
1,5 |
||
|
NP |
7 |
7 |
2 |
2 |
3 |
3 |
2,5 |
2,5 |
4,5 |
4,5 |
3 |
3 |
4 |
4 |
3 |
3 |
|||||||||
|
WE |
8 |
-1 |
7 |
9 |
9 |
10 |
-1 |
9 |
8 |
8 |
8 |
8 |
11 |
-1 |
10 |
8 |
8 |
6 |
6 |
||||||
|
SOS Mains |
1P |
1 |
1 |
+1 |
1 |
1 |
1 |
||||||||||||||||||
|
NP |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
|||||||||||||||||
|
WE |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
|||||||||||||
|
Chirurgie pédiatrique |
1P |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
||||||||||||||||
|
NP |
3 |
3 |
1 |
1 |
3 |
3 |
|||||||||||||||||||
|
WE |
3 |
3 |
1 |
1 |
2 |
2 |
4 |
4 |
1 |
1 |
|||||||||||||||
|
Chirurgie urologique |
1P |
1 |
-1 |
0 |
1 |
-1 |
0 |
1 |
1 |
3 |
-2 |
1 |
|||||||||||||
|
NP |
3 |
3 |
1 |
1 |
1 |
1 |
1 |
1 |
2 |
2 |
1 |
1 |
1 |
1 |
1 |
1 |
|||||||||
|
WE |
3 |
3 |
2 |
2 |
1 |
1 |
1 |
1 |
2 |
2 |
3 |
3 |
2 |
2 |
4 |
4 |
|||||||||
|
Chirurgie vasculaire |
1P |
+1 |
1 |
2 |
-1 |
1 |
|||||||||||||||||||
|
NP |
4 |
-1 |
3 |
1 |
1 |
1 |
1 |
1 |
1 |
2 |
2 |
1 |
1 |
1 |
1 |
1 |
1 |
||||||||
|
WE |
4 |
4 |
1 |
1 |
1 |
1 |
1 |
1 |
2 |
2 |
1 |
1 |
1 |
1 |
3 |
3 |
|||||||||
|
Chirurgie ophtalmo |
1P |
1 |
1 |
+1 |
1 |
+1 |
1 |
||||||||||||||||||
|
NP |
3 |
3 |
1 |
-1 |
0 |
1 |
-1 |
0 |
|||||||||||||||||
|
WE |
3 |
3 |
1 |
1 |
1 |
1 |
1 |
1 |
|||||||||||||||||
|
Chirurgie ORL |
1P |
+1 |
1 |
1 |
1 |
1 |
+1 |
2 |
1 |
1 |
+1 |
1 |
|||||||||||||
|
NP |
1 |
1 |
1 |
-1 |
0 |
1 |
-1 |
0 |
1 |
-1 |
0 |
1 |
-1 |
0 |
|||||||||||
|
WE |
1 |
1 |
1 |
1 |
2 |
2 |
3 |
3 |
1 |
1 |
1 |
1 |
|||||||||||||
|
Chirurgie odonto |
1P |
+1 |
1 |
1 |
-1 |
0 |
|||||||||||||||||||
|
NP |
1 |
1 |
1 |
-1 |
1 |
1 |
|||||||||||||||||||
|
WE |
1 |
1 |
|||||||||||||||||||||||
|
(E : existant ; M : modification ; C : cible ; NP : nuit profonde ; WE : week-end) |
|||||||||||||||||||||||||
Conformément à l’article R. 6111-41 du Code de la santé publique, le présent schéma a pour objet de fixer des objectifs, pour les zones définies au a du 2 de l’article L. 1434-9, en nombre d’implantations par spécialité médicale (cf. tableaux 3 et 4) et par modalité d’organisation.
Ainsi, pour certaines spécialités chirurgicales faisant déjà l’objet d’un schéma régional, les modalités organisationnelles par spécialité sont les suivantes :
Tableau 5. Cibles d’organisation pour certaines spécialités faisant déjà l’objet d’un schéma régional

Financement
Un financement spécifique est attribué à chaque établissement éligible au titre de la PDSES. Il fait l’objet d’une contractualisation entre l’ARS et l’établissement. Ce financement est fonction :
Ce financement est attribué depuis le 1er mars 2012, au sein du FIR.
Les établissements qui ne respecteraient pas leurs engagements en qualité de recours, ou qui ne respecteraient pas les modalités d’organisation retenues pour faciliter le fonctionnement de la PDSES au niveau du territoire, sont susceptibles de voir leur financement et leur contrat revus par l’ARS.
Afin de prendre en compte les évolutions nécessaires, le schéma PDSES pourra faire l’objet d’une révision à tout moment dans les conditions réglementaires prévues.
Le comité régional PDSES évalue l’impact de la réorganisation chirurgicale la nuit (flux, délais de prise en charge, qualité…).
Ce comité évaluera la réalisation des missions PDSES par les établissements engagés de façon à permettre la reconduction de ces missions, le cas échéant.
Il devra s’appuyer sur le registre des refus et des fonctionnements non conformes ainsi que sur les deux enquêtes déclaratives visant à diagnostiquer le mode d’organisation et l’activité des établissements de santé au titre de la PDSES, à savoir :
Il est proposé d’évaluer, par une enquête ponctuelle (annuelle ou semestrielle), l’activité d’avis chirurgicaux aux horaires de la PDSES, afin de calibrer au plus près des besoins les schémas de permanence de soins régionaux.
Volet 3 Laboratoires de biologie médicale
Le schéma régional de santé (SRS), dans les conditions prévues à l’article L. 1434-9 du Code de la santé publique (CSP), définit les besoins de la population en examens de biologie médicale mentionnés à l’article L. 6222-2 du CSP.
À cette fin, les éléments permettant d’établir, dans le SRS, les règles d’organisation, de fonctionnement et d’implantation territoriale applicables aux laboratoires de biologie médicale (LBM) sont exposés ci-après.
Le secteur de la biologie médicale en Île-de-France : constats et enjeux
Panorama de la biologie médicale en Île-de-France et caractéristiques de l’offre
Au 1er septembre 2022, il existe 116 LBM en Île-de-France, dont :
L’implantation des 895 sites de LBM sur le territoire francilien révèle un maillage particulièrement dense à Paris, avec 203 sites. La densité moyenne régionale de sites de LBM s’élève à 7,2 sites pour 100 000 habitants, ce qui correspond à la moyenne nationale qui est de 7,3 sites (source : SI BIO2).
Il est relevé que les sites de LBM sont exploités à 85 % par des LBM privés à but lucratif, tandis que les sites des LBM publics représentent 11 % du total et ceux exploités par les LBM privés à but non lucratif 4 %.
Fin 2022, les réseaux (ou GIE) de LBM privés lucratifs présents en Île-de-France sont : Biogroup, Cerba HealthCare, Eurofins, Inovie, MLab, OuiLab, Synlab et Unilabs.
Pour l’année 2021, l’ensemble des LBM franciliens ont déclaré un volume total de plus de 284 millions d’examens prélevés de biologie médicale. On constate que la part de l’activité réalisée par le secteur privé lucratif est de 64 %, versus 32 % par le secteur public et 4 % par le secteur privé non lucratif.
L’évolution de la biologie médicale est caractérisée par une dynamique de regroupements et une industrialisation en raison de la concentration et de l’automatisation accrue des examens. La crise sanitaire liée à l’épidémie de Covid-19 n’a pas freiné ce phénomène de concentration. Dans ce contexte, il s’agit désormais de poursuivre le renforcement des organisations et d’éviter une perte de service médical rendu, se traduisant par des sites fermés l’après-midi, des biologistes médicaux inaccessibles ou encore des patients ne pouvant plus se faire prélever à domicile.
Enfin, la désaffection de la profession conjuguée à l’évolution défavorable de la démographie des biologistes médicaux se traduit par un vieillissement de la profession. Ainsi, chez les pharmaciens biologistes, on observe un solde négatif de 100 pharmaciens biologistes par an depuis 2010, au niveau national.
Pour juguler en partie ce déséquilibre, 42 postes, au titre de l’année universitaire 2023-2024, sont offerts au concours national d’internat pour les pharmaciens en biologie médicale, sur un total national de 228 postes.
Il est par ailleurs souligné que le taux moyen de vacance de postes non pourvus par un titulaire était de 22,4 % en janvier 2022, avec un taux de vacance statutaire temps plein de 20,4 % (versus 16,2 % au niveau national), et un taux de vacance statutaire temps partiel de 50 % (versus 41,3 % au niveau national (source : ONDPS).
La délimitation du zonage en biologie médicale
Les zones donnant lieu à l’application, aux laboratoires de biologie médicale hospitaliers et de ville, des sept règles de territorialité inscrites au CSP182Cf. articles L. 6211-16, L. 6212-3, L. 6212-6, L. 6222-2, L. 6222-3, L. 6222-5 et L. 6223-4 du CSP ont été définies par arrêté du directeur général de l’ARS d’Île-de-France n° 17-925 du 21 juin 2017. Il s’agit des huit départements de la région.
La détermination de l’aire géographique de la zone doit garantir, en vertu de l’article R. 1434-31 du CSP, l’accessibilité géographique des patients aux laboratoires de biologie médicale, la communication appropriée du compte rendu des examens au prescripteur et au patient, dans des délais compatibles avec l’état de santé du patient et en urgence pour toutes les situations qui le nécessitent, ainsi que l’absence de risque d’atteinte à la continuité de l’offre de biologie médicale mentionnée à l’article L. 6222-3 du CSP.
À l’instar des précédents projets régionaux de santé (PRS), il a été décidé, selon une position consensuelle, de maintenir le département comme périmètre géographique de la zone afin de répondre aux conditions précitées.
Tel qu’énoncé dans l’article L. 1434-3 du CSP, le projet régional de santé doit définir les besoins de la population en examens de biologie médicale mentionnés à l’article L. 6222-2 du CSP.
Dès lors, il apparaît nécessaire de proposer une méthode de définition des besoins en examens de biologie médicale permettant de s’appuyer sur les dispositions existantes ayant pour objet de garantir le maintien d’une offre de biologie médicale en adéquation avec le besoin pré-identifié.
Cet objectif de santé publique est à apprécier dans un contexte où, dorénavant, tout laboratoire de biologie médicale considéré comme accrédité au sens des dispositions de l’article L. 6221-1 du CSP peut ouvrir de nouveaux sites dans le respect des règles prudentielles. Le Directeur général de l’ARS a la faculté de s’opposer à l’ouverture d’un LBM ou d’un site de LBM si l’offre des examens excède le seuil d’intervention de l’ARS (besoins + 25 %) dans la zone concernée.
Aussi, en application des dispositions prévues au L. 6222-2 du CSP, toute nouvelle implantation de site de LBM devra répondre aux besoins de la population définis ci-après.
Il est précisé que les besoins ont été calculés à partir de la densité de l’ensemble des sites de LBM pour 100 000 habitants.
Tableau 1. Définition des besoins en biologie médicale par département
|
Départements |
91 |
92 |
75 |
77 |
93 |
94 |
95 |
78 |
Total / moyenne |
|
Nombre de sites de LBM au 01/09/2022 |
91 |
123 |
203 |
80 |
98 |
112 |
80 |
108 |
895 |
|
Population municipale Insee 2020 |
1 306 118 |
1 626 213 |
2 145 906 |
1 428 636 |
1 655 422 |
1 407 972 |
1 251 804 |
1 449 723 |
12 271 794 |
|
Nombre de sites pour 100 000 habitants |
7 |
7,6 |
9,5 |
5,6 |
5,9 |
8 |
6,4 |
7,4 |
7,2 |
|
Besoins de la population à l’échelon national* |
7,3 |
7,3 |
7,3 |
7,3 |
7,3 |
7,3 |
7,3 |
7,3 |
7,3 |
|
Besoins de la population + 25 % |
9,1 |
9,1 |
9,1 |
9,1 |
9,1 |
9,1 |
9,1 |
9,1 |
9,1 |
* Les besoins de la population au niveau national correspondent au nombre de sites de LBM en France pour 100 000 habitants (source : SI BIO2 au 13/09/2022).
Il en ressort que le Directeur général de l’ARS a la faculté de s’opposer à l’ouverture d’un nouveau site de LBM dans la zone de Paris, conformément aux dispositions de l’article L. 6222-2 du CSP.
Les critères d’opposition, non cumulatifs, s’appliquent aux demandes d’ouverture d’un site pré et post-analytique dans la zone de Paris et sont définis comme suit :
En revanche, le Directeur général de l’ARS ne s’oppose pas aux transferts de sites dans la zone de Paris (fermeture/ouverture de site) dans un cas de force majeure, comme celui de la résiliation du bail commercial des locaux par le bailleur.
Afin d’être pertinent et compte tenu de l’évolution régulière de l’offre, le bilan de l’offre en biologie sera renouvelé chaque année à partir des déclarations d’activité des laboratoires, ce qui permettra de le réajuster annuellement au regard des besoins de la population et de définir les zones sur et sous-dotées.
et recommandations
Afin de proposer des axes d’amélioration, s’agissant de l’adéquation entre l’offre et la demande, une analyse des données d’activités de l’année 2021, déclarées par les laboratoires de biologie médicale, et de l’implantation de leurs sites sur l’ensemble du territoire a pu être réalisée.
À cette fin, plusieurs recommandations sont exprimées ci-après.
Le renforcement de la médicalisation de la profession par le dialogue clinico-biologique et la pertinence des actes
La mise en œuvre du dialogue clinico-biologique doit permettre, le cas échéant, de supprimer les examens inutiles ou redondants ou obsolètes, ou d’ajouter s’il y a lieu des examens, garantissant ainsi une prescription pertinente appropriée au contexte clinique.
Une attention particulière doit être portée à la prise en charge du patient au vu de ses résultats d’examens interprétés et expliqués en tant que de besoin. On peut citer l’exemple du diagnostic biologique des infections aux VIH sans ordonnance étendu aux autres IST, ou encore une aide à l’orientation du patient vers un établissement de santé lorsque son état de santé le nécessite.
À cette fin, le biologiste médical doit être en mesure de recevoir les patients en toute confidentialité, notamment pour leur annoncer un diagnostic biologique et organiser avec eux la prise d’un premier rendez-vous auprès d’un médecin référent.
Les locaux du site du laboratoire doivent être adaptés à l’activité, notamment pré et post-analytique, ainsi qu’aux missions de santé publique dévolues au biologiste médical.
Sans préjudice de l’ensemble des missions devant être assurées par les biologistes médicaux, il est attendu qu’ils apportent leur concours aux nouvelles missions de santé publique, notamment les prélèvements cervico-utérins par les pharmaciens biologistes en vue de réaliser la cytologie sur frottis par le médecin anatomo-cytopathologiste si la PCR HPV est positive (cf. loi Rist), la vaccination, la réalisation des antibiogrammes ciblés conformément aux recommandations de la HAS et le calcul du score de risque rénal pour améliorer la prise en charge des patients atteints de maladies rénales chroniques.
La préservation de la qualité et de la sécurité des soins
Le temps d’acheminement des prélèvements du site pré et post-analytiquevers le site analytique doit être maîtrisé et ne pas compromettre l’exigence du délai de rendu des résultats dans des délais compatibles avec l’état de santé du patient.
Aussi importe-t-il que le laboratoire s’organise de telle façon qu’il réponde aux demandes non programmées et urgentes d’examens de biologie médicale.
La prise en charge des examens urgents s’appuie sur les recommandations émises par la HAS et les sociétés savantes, notamment les recommandations de la SFBC de 2016 et 2018 sur la biologie d’urgence.
Afin de renforcer le maillage des sites de LBM équipés d’analyseurs, il est proposé, sur la base du volontariat et sur le fondement des missions de santé publique et de la participation des LBM à la permanence de l’offre de biologie médicale, d’établir une cartographie des sites de LBM en mesure de réaliser les examens courants réputés urgents et ouverts jusqu’à 19 h à tout public. Leur liste pourrait être communiquée à l’ensemble des prescripteurs ainsi qu’au public via le site internet de l’ARS.
Les LBM participent aux missions de santé publique et à la permanence de l’offre de biologie médicale dans le cadre de la permanence des soins (PDS) sur leur zone d’implantation, en application de l’article L. 6212-3 du CSP.
Par conséquent, il appartient aux biologistes médicaux de réaliser, au sein de leur laboratoire, les examens courants réputés urgents tels que définis par l’arrêté du 15 décembre 2016 déterminant la liste des examens réputés urgents, ainsi que les conditions de réalisation et de rendu des résultats de ces examens.
Par ailleurs, la norme NF EN ISO 15189:2022 rappelle, au point 7.2.6.1 f), que tout LBM doit disposer d’une procédure de réception des échantillons contenant des instructions sur les échantillons spécifiquement identifiés comme urgents.
L’extension de la biologie médicale délocalisée183La Loi de financement de la sécurité sociale pour 2023 a modifié l’article L. 6211-183 du CSP relatif à la biologie délocalisée en permettant sa réalisation dans des lieux hors établissements de santé. La liste des examens concernés ainsi que les conditions à respecter pour la réalisation de ces examens seront précisées par arrêté, et il incombera aux ARS de fixer la liste des lieux répondant aux conditions définies. dans le secteur ambulatoire amène à encadrer son développement au regard de la pertinence des actes et d’une garantie de biologie médicale de qualité. À cet effet, les examens de biologie médicale délocalisée demeurent sous la supervision du biologiste médical qui conserve la responsabilité de la bonne exécution des examens et de la validation des résultats obtenus.



